Что такое реактивный артрит голеностопного сустава
Добрый день, уважаемые читатели! Прочитав данную статью, вы узнаете, что представляет собой реактивный артрит голеностопа, как он проявляется, почему возникает и как его нужно лечить.
Содержание:
Заболевание это имеет инфекционную природу, чаще развивается у мужчин в молодом возрасте, редко бывает у детей и у пожилых людей.
Особенности патологии
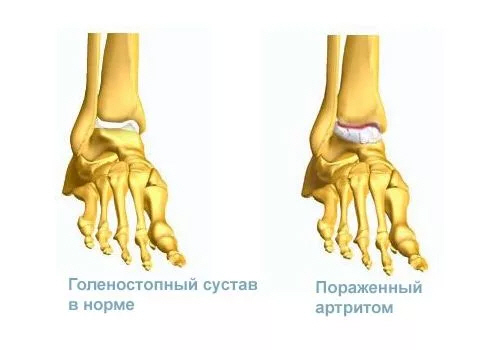
Таким образом, реактивный артрит голеностопного сустава – заболевание негнойное с аутоиммунным характером, которое возникает после всевозможных инфекций (бактериальных, вирусных, грибковых и т.д.), но чаще после кишечных и патологий мочеполовой системы.
Особенностью вышеописанного заболевания является специфический синдром Рейтера, который значительно упрощает диагностику. Это уретро-окуло-синовиальное поражение, а точнее одновременное или последовательное возникновение уретрита, конъюнктивита и, конечно же, артрита.
Зачастую первой страдает мочеполовая система, а остальные симптомы возникают через 2-3 недели. Болезнь чаще всего поражает крупные суставы ног, именно один сустав либо несколько, но не симметрично.
К счастью, практически во всех случаях прогноз благоприятный. Большинство пациентов (85% точно) избавляются от недуга полностью за 6-12 месяцев (если лечение начиналось вовремя).
Крайне редко патология приобретает хронический характер, несмотря на лечение, из-за чего периодически дает рецидивы на протяжении всей жизни.
Виды воспалений голеностопа
- вирусным;
- постстрептококковым;
- лаймским (провоцируется спирохетами);
- септическим;
- туберкулезным;
- гонококковым.
Основные причины
Спровоцировать реактивное суставное воспаление могут различные инфекции (кишечные, респираторные, половые и т.д.), но чаще всего возбудителями являются:
- патологии мочеполовые;
- патологии ЖКТ инфекционного типа.
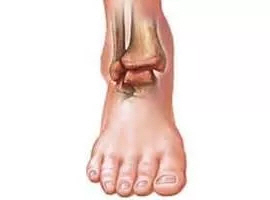
Из мочеполовых недугов чаще всего артрит провоцирует именно хламидийная инфекция.
Возбудители передаются при половых контактах, имеются у 50% населения планеты (приблизительно).
А еще артрит провоцируют кишечные бактерии:
- сальмонеллы;
- шигеллы и кампилобактерии.
Заражение бактериями происходит в ходе употребления некачественной, испорченной пищи, грязной воды, либо же фекально-оральным путем через немытые руки.
Какие симптомы бывают?
Все симптомы можно разделить на стадии, если присвоить им степень тяжести. На первой стадии признаки минимально выражены, на второй – начинают проявляться (стандартная 2 степень тяжести), на третьей – уже заметны на рентгене и при других исследованиях, на четвертой – возникают необратимые поражения в костях и суставах.
Вот почему так важно замечать болезни в начале развития и обращаться за медицинской помощью сразу же.
- болезненность и отечность пораженной конечности (именно в месте голеностопа);
- скованность по утрам;
- боль в пояснице;
- интоксикация (слабость, тошнота, головокружение и боль, ломота и т.д.);
- синюшность или багровый цвет кожного покрова над суставом;
- боли в позвоночнике;
- боли в пяточных сухожилиях;
- может быть повышенная температура тела.
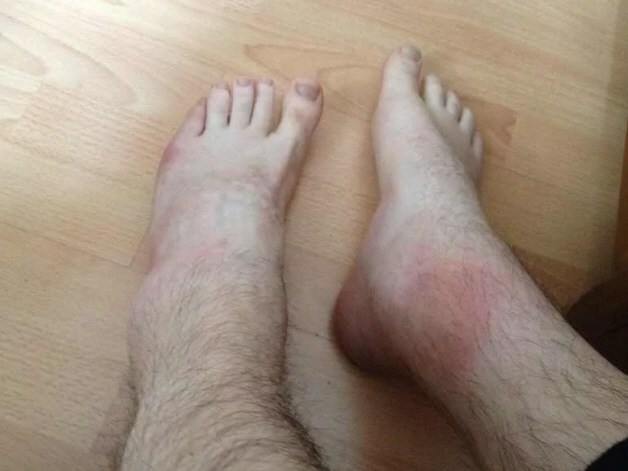
Иногда эти симптомы исчезают самостоятельно за несколько дней даже без терапии, но ничего хорошего в этом нет, так как зачастую такое поведение болезни свидетельствует о переходе в хроническую форму.
У многих больных имеются также дополнительные признаки:
- псориазоподобная сыпь;
- баланопостит, вагинит;
- эрозии слизистых рта;
- конъюнктивит;
- миокардит, перикардит;
- невриты.
Лечебные мероприятия
Процесс лечения обязательно начинается с избавления от причины заболевания, то есть от инфекции, которая спровоцировала его. Изначально назначаются медикаменты с антибактериальным действием (если причиной была бактериальная инфекция).
Курсы антибиотиков зачастую бывают длительными (не менее 3-х месяцев), особенно при хламидийной инфекции, против которой назначается Доксициклин.
Чтобы нормализовать работу иммунной системы, назначаются:
- иммуномодуляторы для коррекции деятельности иммунитета;
- иммуносупрессоры – вещества, подавляющие избыточную иммунную активность.
Эти препараты подбираются только индивидуально и только врачом (иммунологом), принимаются на протяжении нескольких недель.
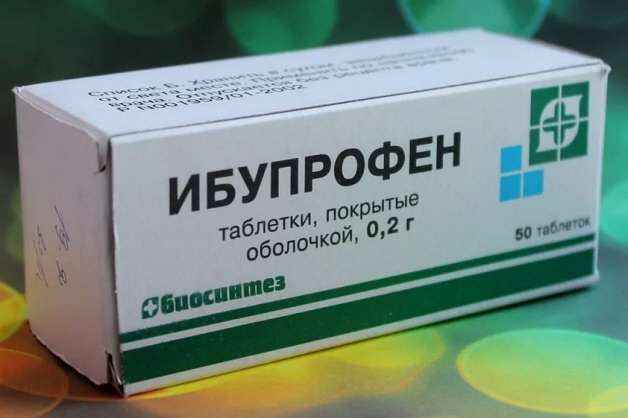
Дополнительно лечение нужно проводить противовоспалительными препаратами. Сначала назначаются безопасные нестероидные противовоспалительные (без гормонов в составе) в виде мазей, таблеток, растворов для инъекций:
- Диклофенак;
- Ибупрофен;
- Нурофен и подобные.
Если такие препараты не помогают или пациент обратился с уже запущенным заболеванием, тогда ему назначают гормональные антивоспалительные медикаменты, а именно глюкокортикоидные.
В особо тяжелых случаях эти препараты вводят непосредственно в полость пораженного сустава. Процедура очень неприятная, но терпимая, выполняется только в условиях больницы.
После снятия воспаления и других основных симптомов назначается общеукрепляющая терапия, которую проводят с помощью витаминов, массажей, физиопроцедур, лечебной физкультуры. Больной сустав нужно разрабатывать постепенно, чтобы не подвергать его чрезмерным нагрузкам.
Именно для этого и существует ЛФК – комплекс упражнений для постепенного восстановления функций пораженных составляющих опорно-двигательного аппарата.
Упражнения подбираются индивидуально. Зачастую для лечения голеностопного сустава выполняются: кручения стопой, сгибание ног, приседание, ходьба на носочках/пяточках.
Чаще всего терапию проводят амбулаторно, иногда требуются повторные курсы, но чаще хватает одного. В стационар больного могут определить только в самых тяжелых случаях, когда дополнительно развиваются осложнения, например, при выраженном тяжелом спондилоартрите или поражении сердечных клапанов.
После лечения нужно регулярно посещать ревматолога для профилактики и наблюдения. Некоторые инфекции, способные провоцировать артрит, могут возникать повторно.
Поэтому, кроме ревматолога, придется периодически посещать гинеколога, гастроэнтеролога, инфекциониста или уролога.
Диета, которую можно применять
Все больные с суставными воспалениями, независимо от типа и природы, должны соблюдать диету, так как правильный рацион значительно ускоряет лечение и защищает от осложнений, а также предупреждает рецидивы.
В рацион нужно ввести побольше:
- продуктов с омега-3 кислотами в составе – это может быть морская рыба, льняное масло, печень;
- овощей/фруктов – это витамины, растительные волокна, полезнейшие не только для здоровья в целом, но и для кишечника в частности.

Исключить из рациона придется все жирное, консервированное, жареное, а также алкоголь. Считается, что некоторые пасленовые овощи могут вызывать обострение и усиливать симптомы вышеописанного заболевания.
От них тоже следует отказаться, а именно от:
- картофеля и томатов;
- баклажанов;
- сладкого перца.
Народные средства для лечения
Народная терапия не может самостоятельно избавить от реактивного артрита, но может ускорить основное лечение.
Если есть желание, тогда можно попробовать следующие народные средства:
- мази и растирки на основе лекарственных растений – редьки, хрена, окопника;
- компрессы на основе меда и пчелиного яда;
- настойку на спирту из цветков каштана.
Советую вам также почитать статью о лечении артрита голеностопного сустава в домашних условиях, в ней развернуто описано о методах лечения, которые можно применять дома. Любую патологию легче предотвратить, чем потом лечить, поэтому обязательно соблюдайте профилактические рекомендации.
Профилактические мероприятия
- вовремя лечите инфекции;
- укрепляйте иммунитет;
- регулярно обследуйтесь у уролога и гинеколога;
- откажитесь от случайных половых связей;
- предохраняйтесь во время секса;
- правильно питайтесь, укрепляйте иммунитет, занимайтесь спортом.
На этом все, дорогие читатели. Берегите свое здоровье и здоровье своих близких!
Всего вам доброго, удачи и хорошего настроения!

Реактивный артрит голеностопного сустава является одним из самых распространенных болезней. В процессе реактивного артрита возникают негнойные воспаления суставов (из-за ослабленного иммунитета). Заболевание также появляется вследствие инфекционной болезни: бактериальной и вирусной. Чаще всего хламидийная инфекция возникает через болезнь Рейтера, в процессе недуга прослеживается объединение симптомов: конъюнктивита, уретрита и артрита. Заболевание затрагивает не только взрослую аудиторию, но и детей.
Причины появления артропатии
До сегодняшнего дня установить точные причины появления диагноза не удалось. Медики предполагают, что недуг возникает при минорных аномалиях иммунной системы (генетически детерминированная аномалия иммунной системы), которая пробуждается в результате попадания некоторых микроорганизмов в организм.
Среди специалистов существует мнение, что ревматический артрит голеностопа может возникать вследствие сильного эмоционально потрясения. Еще одна теория: заболевания развивается через попытки иммунной системы уничтожить патогенные бактерии. Не стоит исключать экологический фактор, он также может быть главной причиной появления болезни.
Другие версии возникновения ревматоидного артрита гласят, что недуг появляется из-за гормональной перестройки в организме, неопределенных вирусов, которые на момент диагностирования исчезают. Также есть предположение, что заболевание является продолжением инфекционного артрита.

Симптомы
- На первой стадии развития болезни опасности подвергаются мелкие суставы ног, рук, локтей и т. д. Поражаются сразу обе ноги или руки, локтя. В это время пострадавший начинает ощущать болевые приступы, которые пропадают при активных движениях.
- Чаще всего болевые ощущения в пораженных зонах прослеживаются в первой половине дня, к вечеру пациента уже ничего не беспокоит. История болезни предполагает прогрессирование, при развитии артропатии усиливаются боли в суставах.
- Прослеивается общая усталость, появляется краснота в пораженных участках, может периодически подниматься температура тела.
- Со временем ревматоидный артрит поражает большие суставы. В некоторых случаях болезнь затрагивает тазобедренные суставы и хребет. Все это сопровождается упадком сил и снижением аппетита.
- Во время артропатии появляются подкожные узелки, они формируются возле пораженных зон. Узлы возникают и пропадают в зависимости от развития болезни. Их максимальная величина достигает 2 см, обычная форма – круглая. Также они могут появляться в нетипичных местах, таких как затылок, во внутренних органах или в зоне предплечья.
- Нарушается кровяное обращение, возникает деформация суставов, мышцы начинают медленно атрофироваться, что в конечном итоге способно привести к разрушению мышечной ткани.
- В некоторых случаях прослеживаются нетипичные симптомы: болевые ощущения в груди при вдохе и выдохе, головокружение, воспаляются слюнные железы и другое. Может снижаться чувствительность на конечностях, появляться сыпь и жжение кожи.
- На практике были случаи, когда у больных возникало маточное и носовое кровотечение. При диагнозе также страдает зрительная, нервная и легочная системы.
Диагностика заболевания
Поскольку симптоматика ревматического артрита имеет сходства с рядом других болезней, диагностика заболевания бывает затруднительной. Артрит часто путают с болезнью Лайма, остеоартритом, подагрой и 
другими суставными заболеваниями.
Существует несколько критериев, по которым диагностируют ревматический артрит:
- поражено 3 и больше суставов;
- прослеживается симметричное поражение;
- присутствуют подкожные узелки;
- заметны значительные изменения в состоянии здоровья;
- самочувствие больного в зависимости от времени суток колеблется от плохого к хорошему;
- пониженный уровень эритроцитов и гемоглобина, также ускоряется СОЭ и снижается количество тромбоцитов в организме;
- присутствуют кожные заболевания (покраснения, зуд, язвы).
Лечение заболевания
В современной медицине принято бороться с артропатией с помощью базисной терапии, физиотерапии, противовоспалительных медикаментов и диет. Методика лечения выбирается в зависимости от стадии и ее протекания. В некоторых случаях лечение может обходиться регулярным отдыхом, правильным питанием и физическими упражнениями. В других назначаются нестероидные противовоспалительные средства для снятия припухлости и отечности в составах.
Специалисты рекомендуют сочетать медикаментозное лечение с легкой гимнастикой, в таком случае позитивный эффект будет прослеживаться лучше. Терапия не исключает хирургического вмешательства, при котором больной сустав заменяется на искусственный.
Читайте также:


