Что такое плоскостопие по чаклину
Рентгенологическая экспертиза плоскостопия
Плоскостопие (pes planus) - деформация стопы, характеризующаяся стойким уменьшением высоты ее сводов вплоть до их полного исчезновения. Это самый распространенный вид деформации стопы, который сопровождается также деформацией голеностопных и коленных суставов и искривлением пальцев. Юноши, страдающие плоскостопием, становятся объектом экспертизы на предмет годности их к службе в армии.
Определение степени продольного плоскостопия
Продольное плоскостопие - плоскостопие, при котором уменьшена высота продольного свода стопы.
В продольном своде различают наружный и внутренний отдел. Наружный отдел свода образован пяточной, кубовидной, 4 и 5 плюсневыми костями; он прилегает непосредственно к плоскости опоры. Внутренний отдел свода образуют таранная, ладьевидная, клиновидные, 1 и 2 плюсневые кости.
Методика рентгенологического исследования. Производят рентгенограммы обеих стоп в боковой проекции с нагрузкой. Пациент исследуемой стопой стоит на деревянной подставке, вторую ногу отводит назад, опираясь на стул. (Чтобы увеличить степень плоскостопия и попытаться "откосить" от армии, можно взять в руки какие-либо тяжести, например, ведра с водой ;-)). Кассета размером 18 х 24 см устанавливается вертикально, длинным ребром вдоль внутреннего края стопы. Центральный луч направлен горизонтально через проекцию ладьевидно-клиновидного сустава (схема N1).
Рентгеноморфометрия и рентгеносемиотика. См. схему N2.
На рентгенограмме стопы в боковой проекции проводят три линии:
1-я линия - горизонтальная, касательная к подошвенной поверхности пяточного бугра и головке 1-ой плюсневой кости;
2-я линия проводится от точки касания 1-ой линии с пяточным бугром к нижней точке ладьевидно-клиновидного сочленения;
3-я линия проводится от точки касания 1-ой линии с головкой 1 плюсневой кости к нижней точке ладьевидно-клиновидного сочленения.
В продольном своде стопы различают угол и высоту.
Угол продольного свода стопы образован 2-ой и 3-ей линиями, которые пересекаются в нижней точке ладьевидно-клиновидного сочленения.
Высота продольного свода стопы - это длина перпендикуляра, опущенного из нижней точки ладьевидно-клиновидного сочленения (точки пересечения 2-ой и 3-ей линий) на 1-ю (горизонтальную) линию.
В норме угол продольного свода стопы равен 125 - 130°, высота свода >35 мм.
Различают 3 степени продольного плоскостопия.
1 степень - угол свода равен 131 - 140°, высота свода 35 - 25 мм, деформации костей стопы нет.
2 степень - угол свода равен 141 - 155°, высота свода 24 - 17 мм, могут быть признаки деформирующего артроза таранно-ладьевидного сустава.
3 степень - угол свода равен >155°, высота Рентгенодиагностика поперечного плоскостопия
Поперечное плоскостопие - плоскостопие, при котором уменьшена высота поперечного свода стопы.
Поперечный свод образуют головки плюсневых костей, располагающиеся по дуге, образованной выпуклостью к тылу таким образом, что головки 1 и 5 прилежат к плоскости опоры, а 2, 3, 4 находятся над ней. Центр поперечного свода совпадает с головкой 3 плюсневой кости, наиболее удаленной от плоскости опоры.
При развитии поперечного плоскостопия 1-ая плюсневая кость отклоняется кнутри, 2-ая, а затем и другие плюсневые кости перемещаются в подошвенном направлении. 1-ый, а затем и другие межкостные промежутки расширяются, 1-ый палец отклоняется кнаружи (hallux valgus).
В стадии компенсации нагрузка падает как на 1-ю, так и на 2-ю плюсневую кость, которая компенсаторно утолщается.
В стадии субкомпенсации основная нагрузка падает на 2-ю и 3-ю плюсневые кости, которые гипертрофируются, а кортикальный слой их диафизов утолщается.
В стадии декомпенсации головки всех плюсневых костей располагаются в одной горизонтальной плоскости, нагрузка на них падает равномерно, исчезает рабочая гипертрофия 2-ой и 3-ей плюсневых костей.
Методика рентгенологического исследования. Производят рентгенограммы обеих стоп в прямой проекции с нагрузкой. Пациент исследуемой стопой стоит на кассете размером 18 х 24 см, опираясь рукой на стул. Центральный луч направлен в центр кассеты. См. схему N3.
Рентгеноморфометрия
На рентгенограмме стопы в прямой проекции (схема N4); определяют угол отклонения 1-ой плюсневой кости, угол отклонения 1-го пальца и угол расхождения плюсневых костей.
Угол отклонения 1-ой плюсневой кости образован осевыми линиями диафизов 1-ой и 2-ой плюсневых костей; он открыт кпереди и в норме не превышает 11°.
Угол отклонения 1-го пальца образован осевыми линиями диафизов 1-ой плюсневой кости и проксимальной фаланги 1-го пальца; в норме не превышает 18°.
Угол расхождения плюсневых костей образован линиями диафизов 1-ой и 5-ой плюсневых костей; в норме не превышает 18°.
ЛИТЕРАТУРА
1. Лагунова И.Г. Рентгеноанатомия скелета. - М.: Медицина, 1981.
2. Рентгенологическая диагностика плоскостопия и косолапости: Методические рекомендации для врачей-курсантов рентгенологов /Новокузнецкий государственный институт усовершенствования врачей. - Новокузнецк, 1987.
3. Садофьева В.И. Рентгено-функциональная диагностика заболеваний опорно-двигательного аппарата у детей. - Л.: Медицина, 1986.
Статья 68 (из положения) предусматривает приобретенные фиксированные деформации стопы.
| Наименование болезней | Категория годности к военной службе | |||
| Плоскостопие и другие деформации стопы: | I графа | II графа | III графа | IV графа |
| а) со значительным нарушением функций | Д | Д | Д | НГ |
| б) с умеренным нарушением функций | В | В | В, Б-ИНД | НГ |
| в) с незначительным нарушением функций | В | В | Б | НГ |
| г) при наличии объективных данных без нарушения функций | Б-3 | Б | СС-ИНД | НГ, офицеры, мичманы, индивид. |
- патологические конская, пяточная, варусная, полая, плосковальгусная, эквино-варусная стопы и другие, приобретенные в результате травм или заболеваний необратимые резко выраженные искривления стоп, при которых невозможно пользование обувью установленного военного образца.
Важно. Патологически полой считается стопа, имеющая деформацию в виде супинации заднего и пронации переднего отдела при наличии высоких внутреннего и наружного сводов (так называемая резко скрученная стопа). Передний отдел стопы распластан, широкий и несколько приведен, имеются натоптыши под головками средних плюсневых костей и когтистая или молоточкообразная деформация пальцев. Наибольшие функциональные нарушения возникают при сопутствующих эверсионно-инверсионных компонентах деформации в виде наружной или внутренней ротации всей стопы или ее элементов.
- продольное III степени или поперечное III-IV степени плоскостопие с выраженным болевым синдромом, экзостозами, контрактурой пальцев и наличием артроза в суставах среднего отдела стопы;
- отсутствие всех пальцев или части стопы на любом ее уровне;
- стойкая комбинированная контрактура всех пальцев на обеих стопах при их когтистой или молоточкообразной деформации;
- посттравматическая деформация пяточной кости с уменьшением угла Белера свыше 10°, болевым синдромом и артрозом подтаранного сустава II стадии.
Важно. При декомпенсированном или субкомпенсированном продольном плоскостопии боли в области стоп возникают в положении стоя и усиливаются обычно к вечеру, когда появляется их пастозность. Внешне стопа пронирована, удлинена и расширена в средней части, продольный свод опущен, ладьевидная кость обрисовывается сквозь кожу на медиальном крае стопы, пятка вальгирована.
Важно. Отсутствием пальца на стопе считается отсутствие его на уровне плюснефалангового сустава, а также полное сведение или неподвижность пальца.
- умеренно выраженные деформации стопы с незначительным болевым синдромом и нарушением статики, при которых можно приспособить для ношения обувь установленного военного образца;
- продольное плоскостопие III степени без вальгусной установки пяточной кости и явлений деформирующего артроза в суставах среднего отдела стопы;
- продольное или поперечное плоскостопие II степени с деформирующим артрозом II стадии суставов среднего отдела стопы;
- деформирующий артроз первого плюсневого сустава III стадии с ограничением движений в пределах подошвенного сгибания менее 10° и тыльного сгибания менее 20°;
- посттравматическая деформация пяточной кости с уменьшением угла Белера от 0 до -10° и наличием артроза подтаранного сустава.
- продольное или поперечное плоскостопие I или II степени с деформирующим артрозом I стадии суставов среднего отдела стопы при отсутствии контрактуры ее пальцев и экзостозов.
Важно. Стопа с повышенными продольными сводами при правильной ее установке на поверхности при опорной нагрузке часто является вариантом нормы.
При вынесении экспертного решения, согласно требованиям данной статьи, особых трудностей с диагностикой и экспертизой таких деформаций стопы, как патологическая конская, пяточная, варусная, полая, плоско-вальгусная, эквино-варусная стопы и других, приобретенных в результате травм или заболеваний, необратимых резко выраженных искривлений стоп, при которых не возможно пользование обувью установленного военного образца, не возникает. Рентгенологу необходимо только установить факт и вариант деформаций стопы.
Достаточно большие трудности и разночтения возникают при рентгенологической диагностике и вынесении экспертного решения при определении степени продольного и поперечного плоскостопия, а так же определении стадии артроза суставов стопы при плоскостопии.
Сначала остановимся на методике рентгенологического исследования пациентов с подозрением на наличие продольного и поперечного плоскостопия. Для этих целей выполняются рентгенограммы стоп в состоянии максимальной статической нагрузки на стопу, т.е. в положении стоя (рентгенография стоп под нагрузкой).
| Рисунок 1. Схемы рентгенографии стоп под нагрузкой: а — для определения продольного плоскостопия; б — для определения поперечного плоскостопия. |
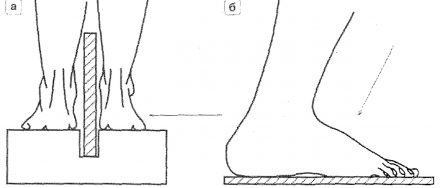 |
Продольное плоскостопие
Для определения продольного плоскостопия выполняются боковые рентгенограммы стоп под нагрузкой (смотри рисунок 1). На сухих рентгенограммах врач проводит графический расчет продольного свода стопы (смотри рисунок 2).
| Рисунок 2. Схема графического расчета продольного плоскостопия. Продольный свод стопы определяется двумя ориентирами — высотой свода (h) и углом свода (а). Их определяют на боковой рентгенограмме стопы путем построения вспомогательного треугольника, вершинами которого являются: А — нижняя точка пяточной кости; В — нижний полюс ладьевидно-клиновидного сочленения; С — нижний край головки 1-й плюсневой кости. Угол ABC составляет угол свода, а перпендикуляр, опущенный из точки В на линию АС является высотой свода (h). |
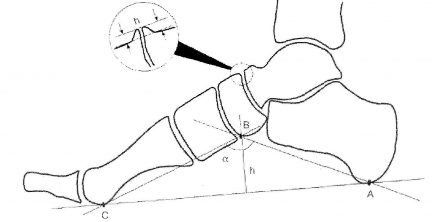 |
В различных источниках указывается, что исходной точкой В для построения вспомогательного треугольника может быть нижний полюс таранно-ладьевидного сочленения или нижняя точка ладьевидной кости. Как показала практика, при построении таких треугольников появляется несоответствие получаемых при таком расчете показателей высоты и угла свода цифрам высоты и угла свода, указанным в статье 68 Постановления. Поэтому следует учитывать, что основным параметром для решения вопроса о степени продольного плоскостопия является высота свода стопы, а не угол свода. Это связано с различной длиной 1-й плюсневой кости у каждого индивидума (проще сказать различный размер обуви). Вследствие этого у пациентов с одинаковой высотой свода стопы, но различным размером обуви угол свода стопы будет разниться.
Важно. В норме угол продольного свода равен 125-130°, высота свода — 39 мм.
- Плоскостопие I степени: угол продольного внутреннего свода 131-140°, высота свода 35-25 мм;
- Плоскостопие II степени: угол продольного внутреннего свода 141-155°, высота свода 24-17 мм;
- Плоскостопие III степени: угол продольного внутреннего свода больше 155°, высота свода — менее 17 мм.
Важно. Продольное плоскостопие I или II степени, а также поперечное плоскостопие I степени без артроза в суставах среднего отдела стопы, контрактуры пальцев и экзостозов не являются основанием для применения настоящей статьи, не препятствуют прохождению военной службы, поступлению в военно-учебные заведения и училища.
- Артроз I стадии: сужение суставной щели менее 50%, краевые костные разрастаниями не превышают 1 мм от края суставной щели.
- Артроз II стадии: сужение суставной щели более 50%, краевые костные разрастания превышают 1 мм от края суставной щели, деформация и субхондральный остеосклероз суставных концов сочленяющихся костей.
- Артроз III стадии: суставная щель рентгенологически не определяется, выраженные краевые костные разрастания, грубая деформация и субхондральный остеосклероз суставных концов сочленяющихся костей.
| Норма | I степень | II степень | III степень | |
| Высота свода | 39 мм | 35-25 мм | 24-17 мм | Менее 17 мм |
| Угол свода | 125-130° | 131-140° | 141-155° | Более 155° |
| Костные изменения | Отсутствуют | Отсутствуют или деформирующий артроз таранно- ладьевидного сустава I стадии с костными остеофитами не более 1 мм | Деформирующий артроз таранно-ладьевидного сустава II стадии с костными остеофитами более 1 мм | Деформирующий артроз таранно-ладьевидного сустава II-III стадии с костными остеофитами более 1 мм |
Посттравматическая деформация пяточной кости
В статье 68 нового Постановления появилось требование по определению посттравматического продольного плоскостопия в результате травмы пяточной кости. Рекомендуют выполнять боковые рентгенограммы стоп под нагрузкой (смотри рисунок 1). На сухих рентгенограммах врач проводит графический расчет по методике Белера обязательно обеих конечностей.
| Рисунок 3. Схема графического расчета степени посттравматического смещения и величины уплощения поперечного свода стопы по методике Белера. Пяточно-таранный угол и угол суставной части бугра пяточной кости (угол Белера) образуются пересечением двух линий, одна из которых соединяет наиболее высокую точку переднего угла подтаранного сустава и вершину задней суставной фасетки, а другая проходит вдоль верхней поверхности бугра пяточной кости. |
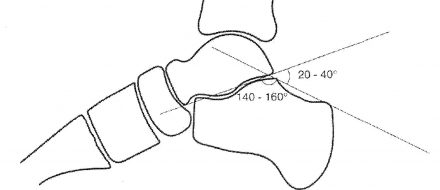 |
Важно. В норме пяточно-таранный угол 140-160°, угол Белера 20-40°. Уменьшение угла Белера от 0 до 10° свидетельствует об умеренной деформации пяточной кости. При уменьшении угла Белера более чем на 10° говорят о выраженной деформации пяточной кости.
Уменьшение угла Белера свидетельствует о смещении отломков и уплощении продольного свода стопы. Обычно сопровождает посттравматическое продольное плоскостопие.
Важно. Наиболее информативной для оценки состояния подтаранного сустава является компьютерная томография, выполненная в коронарной плоскости, перпендикулярной задней суставной фасетке пяточной кости.
Поперечное плоскостопие
Для определения поперечного плоскостопия выполняются рентгенограммы переднего и среднего отделов стопы в прямой проекции под нагрузкой (смотри рисунок 1). На сухих рентгенограммах врач проводит графический расчет поперечного плоскостопия (смотри рисунки 4, 5).
| Рисунок 4. Схема графического расчета поперечного плоскостопия согласно требованиям статьи 68: Первая линия проводится по продольной оси II плюсневой кости, вторая линия проводится параллельно продольной оси I плюсневой кости по касательной к внутренней ее поверхности, и третья линия проводится по касательной внутренней поверхности основной фаланги I пальца. Углы между проведенными прямыми являются искомыми: а — угол Metatarsus varus; бета — угол Hallux valgus. |
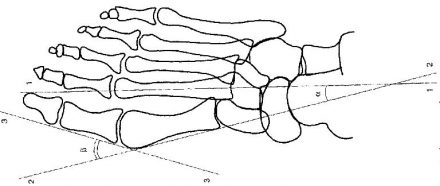 |
- I степень: угол между I-II плюсневыми костями — 10-12°, а угол отклонения I пальца — 15-20°;
- II степень: угол между I-II плюсневыми костями — 13-15°, а угол отклонения I пальца — 21-30°;
- III степень: угол между I-II плюсневыми костями — 16-20°, а угол отклонения I пальца — 21-40°;
- IV степень: угол между I-II плюсневыми костями — более 20°, а угол отклонения I пальца — более 40°.
| Норма | I степень | II степень | III степень | IV степень | |
| Metatarsus varus | 10° | 10-12° | 15° | 20° | Более 20° |
| Hallux valgus | 10° | 15-20° | 30° | 40° | Более 40° |
Представленная выше методика определения поперечного плоскостопия применяется с экспертными целями согласно требованиям статьи 68 Постановления. Однако с диагностическими целями рекомендуется применять методику графического расчета поперечного плоскостопия, которая используется на кафедре военной травматологии и ортопедии ВМА имени Кирова (смотри рисунок 5).
| Рисунок 5. Схема графического расчета поперечного плоскостопия методом ВМА им. Кирова: 1 — ось стопы через второй межплюсневый промежуток; 2 — ось I плюсневой кости (проводится через середину кости); 3 — линия, касательная к головке 1-го пальца по наружной поверхности; 4 — линия, паралельная оси стопы; 5 — ось V плюсневой кости. |
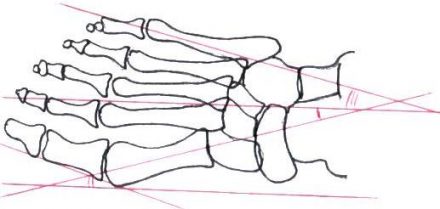 |
| Угол | Норма | I степень | II степень | III степень |
| 1. Metatarsus varus а | 10° | 12-15° | 15-20° | Более 20° |
| 2. Hallux valgus b | 10° | 15-20° | 20-25° | Более 25° |
| 3. Отклонение 5-го пальца | 4-5° | 7-8° | 12-15° | Более 20° |
| 4. Угол с между I и V плюсневыми костями | 15° | 20° | 25° | Более 25° |
Экспертное заключение при плоскостопии
В протоколе рентгенологического исследования дается описание показателей каждой стопы. Обязательно указываются проявления деформирующего артроза в суставах стопы (особенно в таранно-ладьевидных сочленениях и в 1-м плюснефаланговых суставах), указывается его стадия.
При различных степенях плоскостопия экспертное заключение выносится отдельно для правой и левой стоп. При вынесении экспертного заключения необходимо четко указывать стадию деформирующего артроза суставов стопы, т.к. продольное плоскостопие первой и второй степени с артрозом суставов стопы первой стадии не являются основанием для применения статьи 68 Постановления, не препятствуют прохождению военной службы, поступлению в военно-учебные заведения и училища.
Как развивается плоскостопие
Человеческая ступня уникальна: она пружинит благодаря своей конструкции. У стопы два свода: поперечный — он находится между основаниями пальцев, и продольный, который проходит по внутреннему краю стопы. Своды стопы поддерживает система связок и мышц. Ни у одного животного, даже у кенгуру, нет пружинящей стопы.
Здоровая стопа помогает человеку удерживать равновесие и уменьшает тряску при ходьбе. Если мышечно-связочный механизм стопы ослабевает, стопа становится плоской и не амортизирует нагрузку. Так возникает плоскостопие.
Симптомы плоскостопия
Болезнь развивается постепенно и часто незаметно для человека. Поначалу он чувствует небольшую боль в ногах и ступнях. Ноги быстрее утомляются после ходьбы или работы в положении стоя. К концу рабочего дня ноги отекают, появляется чувство тяжести. После отдыха или массажа симптомы проходят.
При плоскостопии туфли быстрее изнашиваются, особенно с внутренней стороны. Нога увеличивается в длине или ширине, приходится покупать обувь на размер больше. Женщинам трудно ходить на каблуках.
Как определить плоскостопие
Если вы подозреваете у себя плоскостопие, намажьте стопу маслом или кремом. Встаньте на лист белой бумаги и изучите отпечаток. На листе должно отпечататься меньше половины ширины ступни. Если след намного шире или ступня отпечаталась полностью, у вас плоскостопие.
Причины плоскостопия
Болезнь вызывают разные факторы:
- повышенная физическая нагрузка на ноги;
- лишний вес;
- ношение узкой неудобной обуви или обуви на высоком каблуке;
- рахит, полиомиелит, сахарный диабет;
- наследственная предрасположенность;
- беременность.
Плоскостопию подвержены пожилые люди из-за старения и уменьшения силы мышц. Стопа чаще деформируется у людей, которые на работе много времени проводят стоя: продавцов, парикмахеров, станочников, хирургов.
Виды плоскостопия
Поперечное плоскостопие встречается в 55 случаях из 100. Болезнь чаще всего развивается в возрасте 35-50 лет. При поперечном плоскостопии поперечный свод стопы становится плоским, стопа — короче, первый палец отклоняется наружу.
Продольное плоскостопие — каждый третий случай болезни. Развивается в возрасте от 16 до 25 лет. При продольном плоскостопии продольный свод становится плоским, стопа почти полностью соприкасается с полом, размер ноги увеличивается. Чем больше вес человека, тем сильнее проявляется болезнь.
По происхождению выделяют следующие типы болезни:
- Врождённая плоская стопа. Диагноз можно поставить после 6 лет.
- Травматическое плоскостопие возникает из-за перелома лодыжек, пяточной кости, предплюсневых костей.
- Паралитическая плоская стопа развивается из-за паралича подошвенных мышц стопы и голени.
- Статическое плоскостопие встречается в 80% случаев. Возникает из-за ослабления мышц голени, стопы, связочного аппарата и костей.
Степени плоскостопия
Существует несколько стадий плоскостопия.
Плоскостопие 1 степени практически незаметно. После физической нагрузки возникает усталость в ногах, стопа болит при надавливании, отекает к вечеру. Походка становится не такой пластичной.
Плоскостопие 2 степени сопровождается сильной постоянной болью в стопе. Стопа становится распластанной, своды исчезают. Боль в ноге поднимается до коленного сустава. Человеку трудно ходить.
Плоскостопие 3 степени — самая тяжёлая стадия болезни. Сопровождается сильной болью в стопах, голенях, коленях. Часто болит поясница и голова, пальцы на ногах приобретают молоткообразную форму. Человек с трудом проходит даже небольшое расстояние, не может носить обычную обувь и заниматься спортом.
Чем опасно плоскостопие
Отзывы о лечении
Хочу написать искренние слова благодарности врачу клиники "Мастерская Здоровья" Баратову Валерию Владимировичу! Не буду оценивать Ваши профессиональные навыки, Вы не только талантливый врач, но и человек настоящий. Вы стали тем доктором, которого наша семья будет помнить и благодарить всегда. Вы оставили в нашей семье любимого человека, продлив ему жизнь и подарили возможность нам детям и внукам еще ощущать тепло близкого человека. Спасибо,что Вы когда то выбрали эту сложную профессию! За Ваше мужество! Желаем Вам истинного счастья.
Диагностика
Плоскостопие быстро прогрессирует, поэтому важно при появлении боли в стопе сразу обратиться к врачу. Признаки плоскостопия похожи на симптомы варикозного расширения вен. Чтобы поставить точный диагноз, понадобится комплексная диагностика.




Лечение плоскостопия



После окончания курса врач выдаёт пациенту методичку с упражнениями для занятий дома. Врач подберёт упражнения индивидуально в зависимости от формы стопы и посоветует, как часто нужно заниматься.
Профилактика
Для профилактики плоскостопия врачи рекомендуют:
- заниматься плаванием, ходить босиком по песку, траве, гальке, земле, по бревну боком;
- не увлекаться тяжёлой атлетикой, коньками, лыжами — они перегружают стопу;
- заниматься спортом в спортивной обуви, менять её раз в полгода;
- делать массаж: разминать и поглаживать стопу пальцами или с помощью массажного валика;
- во время долгой поездки за рулём делать перерывы и разминать ноги;
- делать ванночки для ног с морской солью, настойкой ромашки, шалфея, дубовой коры, мяты, бессмертника;
- носить обувь из мягкой кожи на невысоком каблуке — 4-5 см;
- отказаться от тесной неудобной обуви, босоножек на шпильках;
- носить носки без швов, чтобы не стеснять кровообращение.

Крюков Александр Сергеевич,
главный врач "Мастерской Здоровья",
врач травматолог-ортопед
Дата публикации:
30.07.2018 г.
Дата обновления:
4.10.2019 г.
Читайте также:


