Что такое ирригация коленного сустава
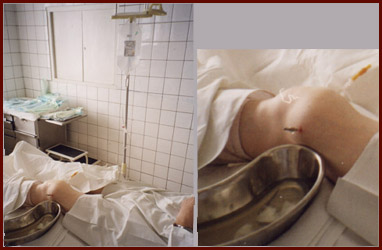
Основным показанием к ирригации сустава является недостаточная эффективность обычного внутрисуставного введения кортикостероидов, что проявляется накоплением большого количества экссудата с обильными хлопьями фибрина.
Поскольку подобные сгустки не могут быть удалены простой шприцевой аспирацией, то результат можно достигнуть использовав промывание полости сустава с помощью системы капельницы.
Автор представляет методику ирригации полоси сустава при хронических рецидивирующих синовитах на примере истории болезни больного К.
Предворяя историю болезни автор хочет выразить слова благодарности за обучение данной методики коллеге - сотруднику НИИ Ревматологии д.м.н. А.Г. Беленькому - одному из ведущих специалистов инъекционных методик лечения суставов в том числе и методики ирригации.
Больной К., 1940 г.р., инвалид II-й группы.
Диагноз: Остеоартроз коленных суставов II стадии. Посттравматический артроз как последствие перелома правого надколенника от 2/11-1995г. Вторичный артроз на фоне ревматоидного артрита, серопозитивного по началу полиартрита, стадия - III, активность - II, функциональная недостаточность - I-II. Паранеопластический артрит.
Сопутствующие заболевания: Сr желудка (аденокарцинома, оперированная в 1997г.) 3А стадии. Местный рецидив анастомоза, метастазы в печень. Болезнь Хортона (гигантоклеточный височный артериит), в стадии неполной ремиссии.
Жалобы на боли, припухлость, тугоподвижность в коленных суставах.
Болен с 1987г., когда в синовиальной жидкости выявился ревматоидный фактор 1:160. Проводимая терапия базисными препаратами: тауредоном, метотрексатом, сульфасалазином, постояным приёмом ортофена без достаточного эффекта - сохранялись боли, выраженные синовиты коленных суставов. В течение 10 лет многократно интраартикулярно вводились: новокаин, гидрокортизон, кеналог, дипроспан, эндоксан также без удовлетворительного эффекта - синовит рецидивировал в течение 2-х недель после инъекций.
При осмотре состояние удовлетворительное. Пульс 64. АД. 140/80 мм рт. ст. Отмечалась гипотрофия мышц бёдер, голеней, дефигурация коленных суставов, постоперационный шов в области правого надколенника. Болезненность при движении и пальпации слабо выражена, пальпируется большое количество жидкости в верхних заворотах.
Боль в левом коленном суставе больной оценивал по визуальной аналоговой шкале (ВАШ) в 7,3 см; в баллах: в покое- 2, при нажатии- 2, при движении- 2 (суммарная боль - 6). Окружность левого коленного сустава на уровне середины надколенника равнялись 44 см. Сгибание в левом коленном суставе 0 -95 .
Анализ крови Гемоглобин - 95 г/л, эритроциты 3,0 х 10 12/л, цв. показатель - 0,92 тромбоциты - 275 х 10 9/л, лейкоциты - 4,6 х 10 9/л, палочкоядерные- 1%, сегментоядерные- 71,5%, эозинофилы- 2,5%, базофилы- 0, лимфоциты- 22,5%, моноциты- 2,5%, СОЭ- 60 мм/час. В биохимическом анализе крови сахара до 5,1 ммоль/л, белок общий- 73,00 г/л, железо легкоотщепляемое - 7,7 мкмоль/л, билирубин общий - 23,2 мкмоль/л, билирубин прямой - 10,90 мкмоль/л, билирубин непрямой - 12,30 мкмоль/л, аспарагиновая трансаминаза - 18,3 Е/л, аланиновая трансаминаза - 15,3 Е/л, щелочная фосфатаза - 311,6 Е/л. Анализ мочи без особенностей.
ЭКГ Синусовый ритм, горизонтальное положение электрической оси сердца. Признаки нарушения внутрижелудочковой проводимости.
Рентгенограммы коленных суставов в 2-х проекциях больного К. от 19/5-2000г.
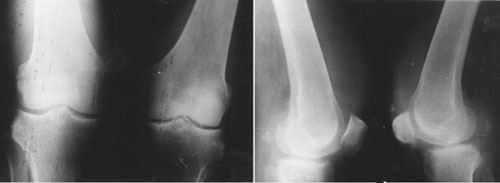
Рентгенограммы коленных суставов в 2-х проекциях от 19/5-2000г. Состояние после частичной резекции нижней половины правого надколенника (травма от 2/11-1995г.) Отмечаются явления остеоартроза с наличием деформаций межмыщелковых возвышений и мелких остеофитов по краям костей, образующих сустав, по задним полюсам надколенника. Суставные щели сужены больше в медиальных отделах. Кистовидные просветления в задних проксимальных отделах большеберцовой кости. Отмечаются тени фабелл.
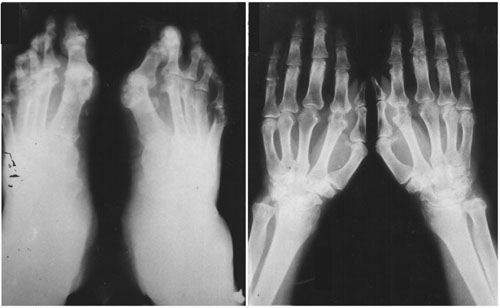
Рентгенограммы кистей и стоп от 4/12-1998г. Отмечаются признаки ревматоидного артрита в виде околосуставного остеопороза, сужения щелей суставов пальцев, кистовидных просветлений и эрозивный процесс в костях, формирующих межфаланговые суставы, в дистальных головках лучевых и локтевых костей (рисунок 2).
Рентгенограммы кистей и стоп в прямой проекции больного К. от 4/12-1998г.
УЗИ коленных суставов 18/5-2000г. Определяются патологические изменения, проявляющиеся в деформации видимых суставных поверхностей, неравномерным истончением суставных хрящей, с наличием внутрисуставных гиперэхогенных фрагментов (внутрисуставные мыши). Боковые связки обоих суставов не нарушены. В верхнем завороте, а также в полости левого коленного сустава значительное количество неоднородной жидкости. В верхнем завороте правого коленного сустава незначительное количество жидкости. При УЗ-ангиографии повышения васкуляризации суставов не отмечается.
Исследование синовиальной жидкости левого коленного сустава 7/6- 2000г. Посев стерильный, цитологическая картина характерная для воспалительного экссудата.
Исследование синовиальной жидкости правого коленного сустава 9/6-2000г. Стерильный посев с цитологической картиной воспалительного экссудата с наличием большого количества хлопьев фибрина.
Учитывая неэффективность терапии 5/7-2000г. проведена ирригация полости левого коленного сустава - промывания с помощью капельницы 400 мл физиологического раствора с последующим введением 10 мл 0,5% р-ра новокаина с 125 мг суспензии гидрокортизона.
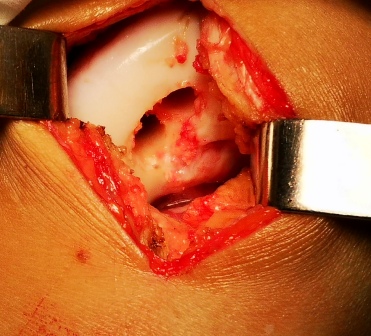
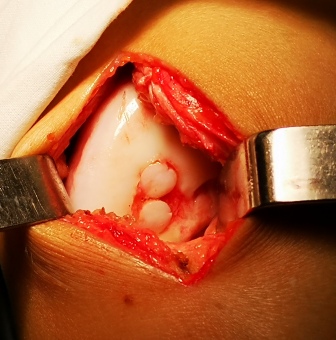
Техника проведения ирригации сустава представлена на рисунке 3.
Техника и схема проведения ирригации полости коленного сустава
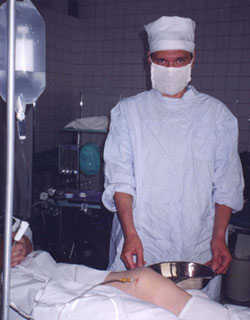
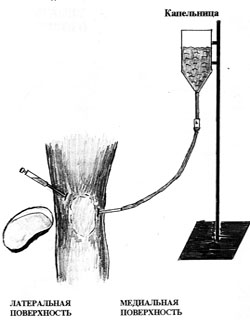
В условиях чистой перевязочной больному, лежащему на спине проведена инфильтрационная анестезия 15 мл 0,5% раствора новокаина кожи, подкожной клетчатки, капсулы сустава прослойно, начиная с "лимонной корочки" до погружения иглы в полость сустава в 2-х контрлатеральных точках предполагаемого введения игл. Через 5 мин после анестезии с медиальной стороны в полость сустава введена игла толщиной 1 мм с подключенной системой для переливания крови, заполненной 400 мл физиологического раствора.
При этом физиологический раствор поступая в полость сустава, увеличивал внутриполостное давление до ортостатического давления жидкости капельницы. Одновременно из верхнелатерального доступа через иглу толщиной 2 мм осуществлялась эвакуация суставной жидкости до получения прозрачных промывных вод. По окончании процедуры больному через медиальную иглу введено в суставную полость 10 мл 0,5% р-ра новокаина с 125 мг суспензии гидрокортизона.
Состояние после ирригации. Боль в суставе снизилась по ВАШ с 7,3 см до 3,4 см; в баллах: в покое - 0, при нажатии - 1, при движении - 2 (суммарная боль-3). Окружность сустава уменьшилась до 43 см. Амплитуда сгибания увеличилось до 115 . Хороший клинический эффект сохранялся в течение 1,5 месяцев.
В общем анализе крови гемоглобин - 101 г/л, эритроциты 3,8 х 10 12/л, цв. показатель - 0,92, тромбоциты - 280 х 10 9/л, лейкоциты - 5,1 х 10 9/л, палочкоядерные- 1%, сегментоядерные- 73%, эозинофилы- 3%, базофилы- 0, лимфоциты- 21%, моноциты- 2%, СОЭ- 60 мм/час. Биохимические показатели крови остались без существенной динамики.
Многие болезни коленей приводят к разрушению хрящей суставов. Ткань воспаляется и распадается на кусочки, которые становятся причиной различных проблем. На начальных стадиях артроза могут быть рекомендованы вспомогательные процедуры - дебридмент и лаваж коленного сустава.
Дебридмент коленного сустава. Это инвазивная процедура очищения от патологических тканей. С помощью хирургического инструмента и оборудования в сустав вводят артроскоп для оценки состояния, в котором находятся суставные поверхности большеберцовой и бедренной костей. Во время процедуры удаляют плотные образования, которые нарушают работу сустава. Одновременно можно убрать наросты на кости, возникшие в результате воспаления.
По показаниям вместе с дебридментом выполняют лаваж коленного сустава. Это промывание структуры от микроорганизмов и загрязнений посредством специальных стерильных растворов. Врач удаляет из суставной полости свободные патологические образования небольшого размера. В результате уменьшается воспаление.
Показания и противопоказания к процедуре
Артроскопический дебридмент коленного сустава назначают при воспалении суставной полости.
- Суставная мышь – образование, которое формируется при воспалении хрящевой ткани. Возникает, когда часть воспаленной ткани откалывается и перемещается в полости сустава. Процесс сопровождается выраженной симптоматикой, нарушает функции колена.
- Артриты бактериальной и вирусной природы, которые имеют явные признаки воспалительного процесса с накоплением гноя.
- Артроз коленного сустава с высокой степенью разрушения хрящевой ткани. Самые высокие результаты – при болезни второго типа.
Показанием к проведению операции являются сильные боли в суставе при движении, плохая подвижность и скованность, выраженная хромота, когда не обойтись без трости при ходьбе. Для точного определения целесообразности санации назначают МРТ и рентген. Диагностические методы позволяют увидеть развитие остеофитов и степень хрящевого разрушения.
Среди диагностических показаний:
- травмы связок, сухожилий, менисков;
- ревматоидный артрит;
- деформирующий остеоартроз;
- переломы внутри суставов;
- воспаления суставной сумки;
- вывих надколенника;
- опухолевые образования;
- некроз структур.
Противопоказания
Артроскопический дебридмент коленного сустава не проводится, если сустав полностью неподвижен по причине сращивания костных и хрящевых тканей. Метод не применяют при сахарном диабете в декомпенсированной стадии, хронических сердечно-сосудистых заболеваниях, ранах и травмах с кровоизлиянием в сустав, при наличии гнойных очагов в зоне колена.
Подготовка
Несмотря на малую травматизацию, процедура является хирургическим вмешательством, поэтому необходима подготовка:
- консультация терапевта, анестезиолога;
- ЭКГ;
- коагулограмма;
- анализ крови и мочи;
- диагностические исследования, касающиеся заболевания сустава.
Техника проведения
Операцию проводят под анестезией, которую подбирают с учетом чувствительности пациента к препаратам, показаний и времени операции. Применяют эпидуральную, местную анестезию и общий наркоз. При нормальном протекании операция длится около 1 часа.
- На бедро пациента накладывают жгут для уменьшения кровотока в суставе.
- В районе колена делают 3 разреза 4-7 мм для введения инструментов.
- Выполняют очищение и промывание.
- Извлекают инструментарий и откачивают физраствор.
- При необходимости вводят раствор антибиотиков и противовоспалительных препаратов.
- На разрезы накладывают стерильные повязки, которые снимают через три дня и закрывают пластырем.
- На колено накладывают давящую повязку, прикладывают лед.
К преимуществам лаважа колена и дебридмента относят короткий период восстановления функций сустава, отсутствие долгой иммобилизации гипсом, короткий прием обезболивающих средств. Возможно проведение операции под местной анестезией. При высокой эффективности стоимость хирургического вмешательства ниже открытой операции.
Период реабилитации
Пациент находится в стационаре в течение двух суток. В это время могут быть назначены анальгетики, чтобы исключить воспаление. На третий день можно вставать, а спустя неделю – полностью нагружать ногу. С первого дня рекомендуют ЛФК. Также назначают массаж, холодные компрессы, бандаж для фиксации колена.
Нагрузку на ногу чередуют в соответствии с назначением врача. В лежачем положении колено должно быть выше уровня груди. Чтобы восстановить тонус мышц, проводят физиотерапию.

Причина болей в пятке – воспаление. Его в свою очередь могут вызывать разные факторы. Чаще всего боль в пятке возникает из-за воспаления, вызванного травмированием .
- Хирургия
- О центре
- Врачи
- Лицензии
- Операционный блок
- Стационар
- Отзывы
- Контакты
- Цены
- Наши ресурсы
- Многопрофильный центр СМ-Клиника
- Педиатрическое отделение
- Центр пластической хирургии
- Хирургическое отделение
- Центр вакансий
- СМ-Клиника г. Москва
- Версия для слабовидящих
- Общая информация
- О холдинге
- Юридическая информация
- Карта сайта
- Статьи
- Контакты
-
e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Разрыв мениска коленного сустава.
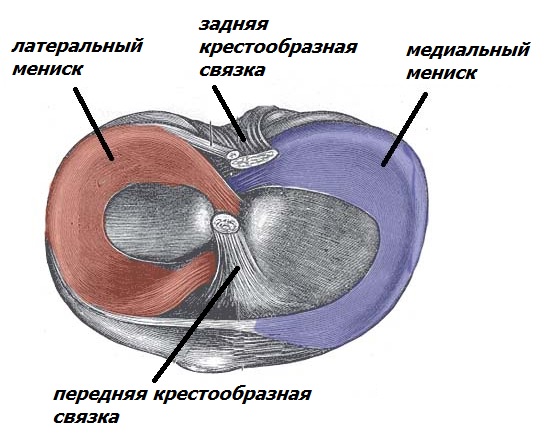
Мениск – это хрящеподобная прокладка полулунной формы внутри коленного сустава. Функцией его является амортизация нагрузок, стабилизация сустава, чувствительная функция. Мениски располагаются на поверхности большеберцовой кости с наружной стороны сустава (латеральный мениск) и с внутренней стороны (медиальный мениск).
![]()
Повреждение мениска является самой частой травмой коленного сустава. Его разрывы могут происходить при ротационных движениях в коленном суставе или при резком сгибании и резком выпрямлении ноги.
![]()
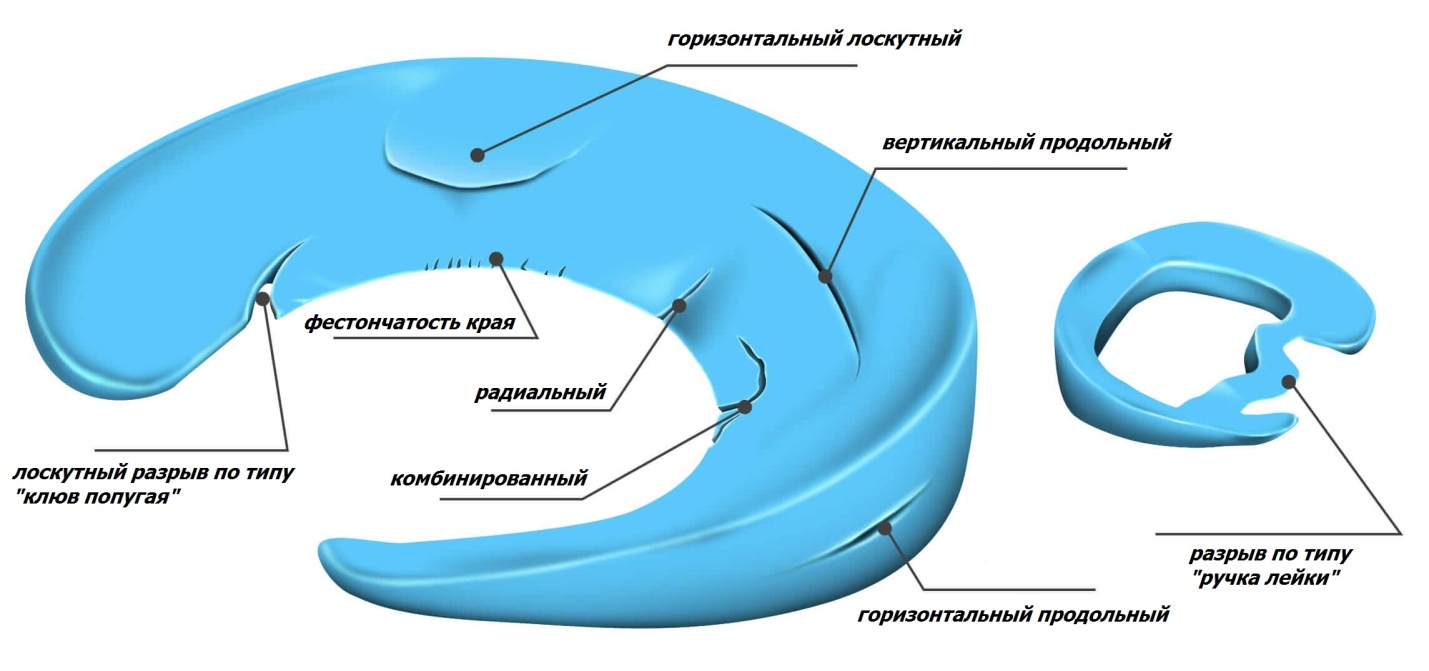
Виды разрывов достаточно разнообразны. Мениск может расслоиться, порваться вдоль или поперек, а также может быть комбинация повреждений. Оторванная часть мениска может смещаться при движениях и блокировать коленный сустав. Постоянное перемещение фрагмента мениска вызывает щелчки в суставе и хруст, сопровождаясь простреливающей болью. При стабильных разрывах без смещения фрагмента боль в суставе постоянная ноющая, усиливающаяся при физических нагрузках.
Заподозрить разрыв мениска можно на основании жалоб пациента, анамнеза травмы и проведении клинического осмотра, выявив положительные симптомы и тесты при осмотре коленного сустава. Однако, подтвердить диагноз следует данными магнитно-резонансной томографии. Показания к операции выставляются с учетом МРТ исследования, где визуализируется характер и вид повреждения мениска, локализация разрыва.
В последнее время основным методом оперативного лечения разрывов мениска является артроскопия. Открытые операции слишком травматичны и не приносят желаемого результата. Во время артроскопической операции выполняются 2-3 прокола по 5мм в области коленного сустава. В полость сустава вводится камера и мини-инструменты для обработки мениска. В зависимости от характера повреждения поврежденная часть мениска резецируется (частично иссекается) или по возможности сшивается.
В послеоперационном периоде пациент может сразу наступать на ногу при резекции мениска или назначается ходьба с костылями без опоры на ногу при шве мениска. Сроки ограничения нагрузки назначаются непосредственно после вмешательства и зависят от выполненной операции, характера повреждения мениска, активности пациента, его возраста и возможных сопутствующих повреждений в суставе.
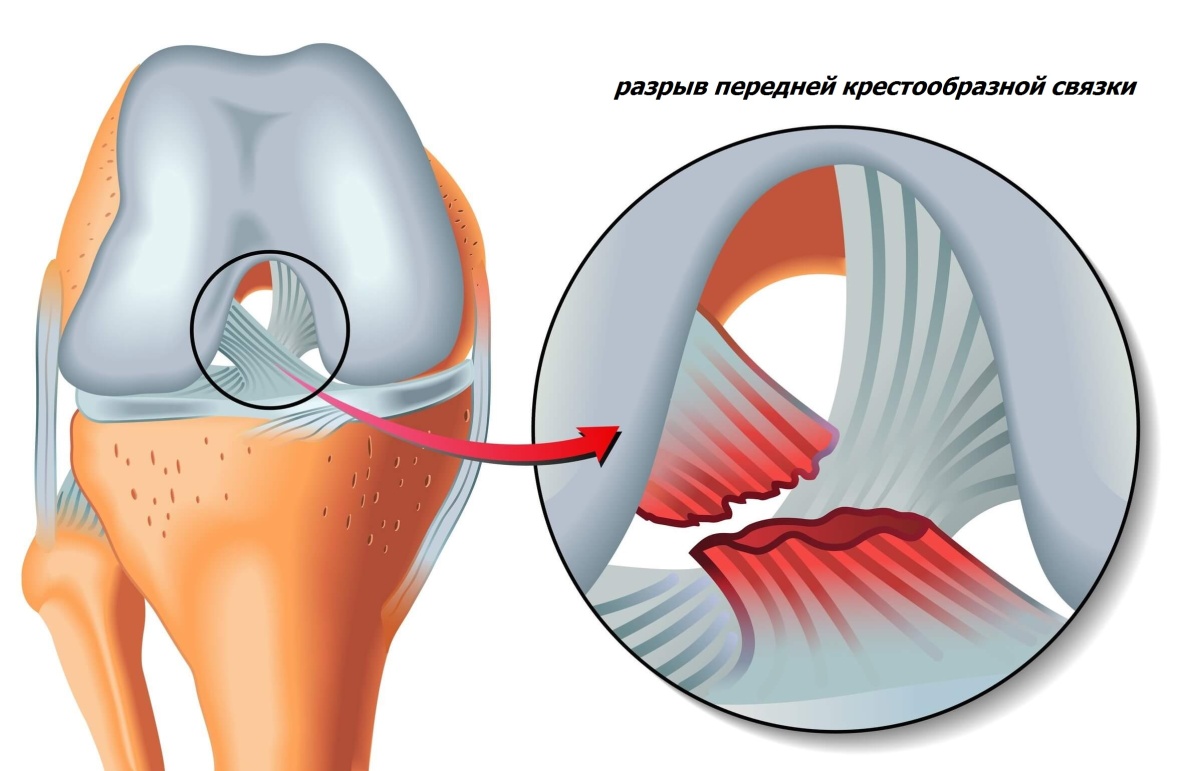
Разрыв передней крестообразной связки.
Связки придают стабильность коленному суставу и удерживают его в правильном положении во время движений. Наиболее часто повреждаемой связкой, требующей оперативного вмешательства, является передняя крестообразная связка (ПКС). Данная связка представляет собой прочный тяж соединительной ткани, который направляется от передней поверхности голени к задней поверхности межмыщелковой вырезки наружного мыщелка бедра. ПКС обеспечивает передне-заднюю, ротационную стабильность, является важным элементом проприоцепции в чувствительной цепи (проприоцепция – способность воспринимать положение и перемещение в пространстве собственного тела или его отдельных сегментов).
Клиническими проявлениями разрыва ПКС являются: боль, ограничение движений в коленном суставе, отек, гемартроз (кровь в суставе), покраснение области сустава. При небольших повреждениях данные проявления минимальны, отек и гемартроз могут не развиваться. При осмотре врач проверяет состоятельность связочного аппарата, выполняя некоторые тесты на стабильность сустава.
Выделяются несколько степеней разрыва ПКС, исходя из количества поврежденных волокон и величины смещения голени:
- I степень – частичный разрыв, при котором повреждается незначительная часть волокон, а общая анатомия ПКС сохраняется. Такую степень повреждения еще называют растяжением, но данный термин не совсем корректен, так как связка не растягивается, а происходит неполный разрыв ее волокон.
- II степень – повреждение около 50% волокон, но анатомическая целостность еще сохраняется, при этом длина связки увеличивается. Нестабильность 1+.
- III степень – полный разрыв, нарушение целостности всех волокон, что приводит к нарушению анатомии ПКС и нарушению функций сустава. Нестабильность от 2+ до 3+.
Для инструментальной диагностики используется рентгенография с целью исключить возможную костную патологию, а для непосредственной визуализации связочного повреждения применяется МРТ. Сравнивая клинические проявления с результатами исследований принимается решение о необходимости операции.
В послеоперационном периоде рекомендуется ходьба с костылями без опоры на ногу в течение 2-3 недель, фиксация коленного сустава в туторе (ортез, который не дает согнуть колено), компрессионные чулки, занятия с реабилитологом, курс антибиотиков, обезболивающие и противовосталительные препараты.
![]()
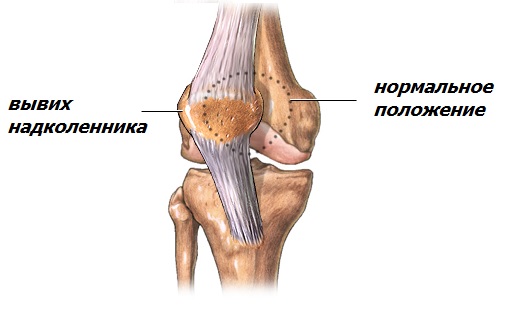
Вывих надколенника.
Во время сгибания и разгибания в коленном суставе надколенник движется по блоку бедренной кости, как поезд по рельсам. Однако, существуют причины для неправильного движения и поезд сходит с рельсов – происходит вывих надколенника.
Причины: неправильное развитие блока и мыщелков бедренной кости, анатомические нарушения, разрыв медиального удерживателя надколенника, patella alta (высокое положение надколенника из-за избыточно длинной собственной связки надколенника), слабость 4-хглавой мышцы, неправильное положение бугристости большеберцовой кости.
Применяется большой комплекс консервативного лечения для коррекции анатомических нарушений с хорошим результатом лечения. Но при отсутствии эффекта или при большом количестве вывихов показано оперативное лечение.
Существуют открытые и артроскопические методики стабилизации надколенника, которые определяются на основании обследования и причин нестабильности. Для диагностики важны рентгенограммы коленных суставов в 2-х стандартных проекциях и аксиальной (skyline view), МРТ, а также может понадобиться компьютерная томография (КТ).
![]()
После операции назначается ношение специального ортеза, ограничивающего движения в коленном суставе, ходьба с костылями, занятия с реабилитологом, ЛФК и ФЗТ.
Восстановление функции сустава можно ожидать через 2 месяца с момента операции, возврат к спорту ближе к 4 месяцам.
Повреждения хряща травматического генеза.
Во время травмы коленного сустава связочный аппарат и мениски в силу своей растяжимости могут не пострадать. А вот наоборот твердые структуры, такие как хрящ, могут разрушиться. Хрящевая ткань является очень трудной в восстановлении, и поэтому при возникновении дефектов прибегают к пластическим операциям. Дефекты хряща площадью до 1-1,5см 2 в не нагружаемых поверхностях сустава и с хорошим хрящевым бортиков вокруг чаще всего подвергаются туннелизации или микрофрактурированию. Свободные фрагменты удаляются, дефект зачищается до кости (освежается) и по всей его площади формируются каналы для возможного поступления крови из костного мозга. Данная методика обеспечивает регенеративный васкулярный ответ, способствуя заполнению дефекта фиброзно-хрящевым рубцом.
Дефекты в нагружаемых зонах могут рассматриваться показанием для мозаичной хондропластики. С помощью специального инструментария с донорских мест забираются цилиндрические столбики высотой около 2см и диаметром 6-8мм, состоящие из здорового хряща и подлежащей кости. Данные столбики помещаются на место дефекта после соответствующей подготовки и как мозаика заполняют необходимое пространство. Возможности методики ограничены размерами самого дефекта и количеством донорского материала. Наилучшие результаты отмечаются при величине дефекта не более 3см 2 .
Альтернативной методикой, которая может закрыть большие дефекты, считается имплантация коллагеновой матрицы. Дефект также освежается и в нем выполняются каналы для выхода на поверхность крови и элементов костного мозга. Для их удержания на поверхности дефекта и нужна данная матрица, которая может быть приклеена специальным медицинским клеем или пришита по периметру к здоровому хрящу. Пропитанная элементами костного мозга матрица будет основой для заполнения пространства фиброзно-хрящевым рубцом.
Методики хондропластики в основном подразумевают открытое оперативное лечение, т.е. с выполнением разреза. Тогда как туннелизация небольших дефектов производится артроскопически.
После завершения столь сложных операций требуется проведение грамотного реабилитационного периода восстановления. Длительность ограничения осевой нагрузки на конечность и ходьба с костылями составляет до 12 недель. В этот период назначается пассивная разработка движений под контролем реабилитолога, комплекс физиотерапевтических программ, медикаментозная терапия для стимуляции регенерации тканей. Дополнительно для поддержания жизнеспособности трансплантата рекомендуются внутрисуставные инъекции PRP, SVF, BMAC. Для защиты хряща в дальнейшем применяются инъекции препаратов гиалуроновой кислоты.
![]()
Подготовленные каналы для донорских столбиков
![]()
Установленные в дефект столбики.
![]()
Косметический шов после мозаичной хондропластики.
Деформирующий артроз коленного сустава (гонартроз).
Это дегенеративно-дистрофическое заболевание, которое поражает хрящ, покрывающий бедренную и большеберцовую кости в коленном суставе. Заболевание характеризуется постоянным прогрессированием и приводит к постепенному поражению всего сустава, при этом происходит поражение кости с ее патологическим разрастанием и уплотнением. Данные процессы затруднят нормальную ходьбу и постепенно ведут к инвалидности.
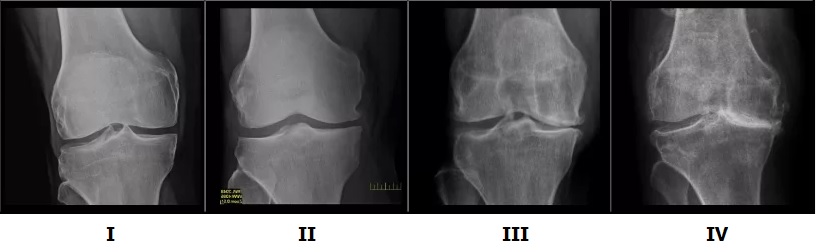
На рентгенограммах изменений не выявляется.
Боли становятся более интенсивные, усиливаются при нагрузках. Отдых помогает избавиться от болей, но при начале движений они вновь возникают. Наиболее характерная локализация болей это внутренняя сторона коленного сустава.
Визуально сустав увеличивается в объеме из-за отека и скопления жидкости внутри сустава. Движений в суставе постепенно ограничиваются, человек ходит на полусогнутых. При движениях ощущается хруст.
На рентгенограммах минимальные изменения в виде сужения суставной щели и наличия мелких остеофитов.
На этой стадии боли уже постоянные не только при движении, но и в покое. В ночное время пациенты долго ищут положение, чтобы уложить конечность и облегчить боль.
Сустав резко деформирован и увеличен в размерах, формируются Х- или О-образные деформации ног. Объем движений резко ограничен, нога полностью не выпрямляется. Для ходьбы требуется трость или костыли, походка становится неустойчивой.
На рентгенограммах умеренное сужение суставной щели, множественные остеофиты на краях суставных поверхностях, субхондральный остеосклероз.
Движения в суставе практически отсутствуют на фоне значительной деформации. Нога приобретает вынужденное положение. Опороспособность резко снижена.
На рентгенограммах грубые массивные остеофиты, суставная щель практически не определяяется, эпифизы костей, образующих сустав, деформированы, резко уплотнены.
![]()
В начале заболевания хорошо действуют методы консервативного лечения. Но нужно сразу отметить, что лечение артроза это длительный период и подход должен быть комплексным. В первую очередь подбирается обезболивающая и противовоспалительная терапия, ограничиваются нагрузки. После стихания болевого синдрома назначается лечебная физкультура и физиотерапия, корректируется двигательный режим. Особое место уделяется нормализации питания и снижению веса. Как только признаки отека сустава и синовита проходят (через 1-2 недели) можно рекомендовать внутрисуставные инъекции обогащенной тромбоцитами плазмы (PRP) и препаратов гиалуроновой кислоты.
Для предотвращения возможных обострений рекомендуется санаторно-курортное лечение, динамическое наблюдение у ортопеда. Для поддержания жизнеспособности сустава целесообразно сохранять правильный двигательный режим и здоровое питание, повторять курсы внутрисуставных инъекций обогащенной тромбоцитами плазмы (PRP) и препаратов гиалуроновой кислоты.
В последнее время для лечения деформирующего артроза активно применяется методика введения в сустав стромально-васкулярной фракции (SVF), а для лечения развивающегося асептического некроза кости на фоне артроза – введение концентрата костного мозга (BMAC).
III и IV стадии артроза плохо поддаются консервативному лечению. Поэтому для лечения данной патологии предложены хирургические методы. С целью исправления деформации конечности применяется корригирующая остеотомия кости при относительно сохранном суставе. А уже при IV стадии и выраженном разрушении суставных поверхностей показано только эндопротезирование коленного сустава.
Еще месяц назад не знала что такое разрыв мениска, папа на работе резко встал с коленок, после чего резко заболела нога. В травмпункте просто гель от боли выписали:( В итоге сами рентген сделали и пошли к травматологу, который отправил на МРТ и по нему уже подтвердили разрыв мениска. Сейчас пропили таблетки и проделали уколы, записались на операцию, а пока ждем ходит в бандаже и с палочкой.
Дочка занималась 5 лет хоккеем, была вратарем команды. Очень интенсивные тренировки, постоянные ушибы колен сделали свое дело. Потеря в росте полтора сантиметра это не так страшно, а вот постоянные боли и воспаления - это ужасно. Очень жалею, что разрешила заниматься ей этим видом спорта.
Интересная статья. У меня у тети такая проблема оказалась. Хорошо, что врачи смогли диагностировать на 1 стадии - есть все шансы не запустить болезнь. Сейчас она принимает специальные таблетки, опять же, лечебную физкультуру практикует.
У моей мамы в 40 лет заболели колени. Сейчас ей 78, и она ходит с трудом, хотя постоянно делает уколы, втирания, компрессы и занимается особой гимнастикой, даже в стену вбили крюки и навесили что-то типа эспандеров для этого. Мне уже 50, и последние 10 лет я чувствую, как год за годом мои колени всё хуже и хуже. Постоянный хруст при ходьбе, регулярно болит левое. Но я не очень-то обращала на это внимание, и так забот по жизни много. Всё думала — вот, с завтрашнего дня начну каждое утро приседать.
Прочитала статью и ужаснулась. Это какие же сложные и травматичные операции! Нет уж, пойду прямо сейчас делать зарядку. И в бассейн запишусь. И надо будет запланировать визит к ортопеду. Спасибо, доктор, за "волшебный пинок".
Моя дочь с 8 лет занимается акробатикой, естественно постоянно тренируется, растягивается и т.д. И вот как-то раз она мне говорит, что у неё болят коленки, ну сначала мы не обратили особого внимания, так как такое часто бывает. Но боль очень долго не проходила, поэтому мы поехали и сделали рентген. Оказалось у неё был разрыв мениска.
В итоге: Она перестала какое то время заниматься акробатикой, пока все не нормализовалось.
![]()
Плазмолифтинг (plasmolifting) или PRP-терапия коленного сустава (plasma rich platelet) – медицинская процедура, предназначенная для усиления регенераторных процессов в колене, устранения боли, улучшения функции сустава. Она применяется в лечении многих заболеваний – дистрофических, травматических, воспалительных. Чаще всего используется при гонартрозе или травме колена.
![]()
Что это?
PRP – это плазма крови, богатая тромбоцитами. В процессе лечения используется собственная плазма пациента. Её готовят из аутологичной крови непосредственно перед введением в колено.
Не так давно была установлена ещё одна важнейшая функция тромбоцитов. Оказалось, что они выделяют большое количество факторов роста и принимают участие в регенераторных процессах.
В норме концентрация в крови тромбоцитов составляет от 180 до 360 тысяч клеток в мкл. Даже такого количества достаточно, чтобы несколько ускорить регенераторные процессы. Но они протекают быстрее и интенсивнее, если тромбоцитов в сустав вводится много. Поэтому плазму предварительно готовят. Из неё убирают другие форменные элементы крови. Концентрация тромбоцитов увеличивается в 5 и больше раз.
Установлено, что максимальный регенераторный потенциал тканей достигается при воздействии на них плазмой, содержащей от 1 миллиона тромбоцитов в 1 мкл. Дальнейшее повышение не дает существенных преимуществ. Если же количество тромбоцитов превышает 1,8 млн, могут быть усилены воспалительные реакции. Поэтому слишком большая концентрация этих клеток не рекомендована к применению для внутрисуставного введения.
Принцип метода
Метод PRP в лечении коленных суставов основан на усилении регенерации внутрисуставных тканей. Благодаря богатой тромбоцитами плазме быстрее восстанавливаются хрящи, мениски, связки и другие ткани.
Ещё в древности врачи обратили внимание на тот факт, что травматические повреждения, сопровождающиеся формированием гематомы, заживают значительно быстрее. Причины этого были установлены лишь в последние десятилетия. Выяснилось, что тромбоциты выделяют ряд веществ, ускоряющих регенерацию. Это факторы роста:
- эпидермальный;
- роста эпителия;
- эндотелия;
- фибробластов;
- инсулиноподобный;
- трансформирующий.
Эти вещества имеют полипептидную (белковую) структуру. Они имеют различное назначение. Но все перечисленные соединения принимают участие в регенерации тканей. Они стимулируют митотическую активность клеток, ускоряют их рост и деление.
Плазмолифтинг (PRP терапия) коленного сустава дает возможность значительно увеличить интенсивность репаративных процессов как мягких, так и костных тканей. В медицине богатая тромбоцитами плазма применяется всё чаще. Она используется при любых травмах: повреждениях мягких тканей, разрывах мышц и связок, переломах костей. Все виды тканей регенерируют быстрее в случае присутствия достаточного количества тромбоцитов.
![]()
Показания
Среди заболеваний коленного суставапоказаниями к использованию PRP считаются следующие заболевания и состояния:
Артроз коленного сустава или гонартроз. Дегенеративно-дистрофическое заболевание, связанное с постепенной деградацией суставных хрящей. Применение PRP на 1-2 стадиях позволяет улучшить регенераторные процессы в хрящевой ткани. Благодаря такому эффекту достигается существенное замедление развития патологического процесса. При помощи PRP врачам удается устранить многие симптомы артроза, отсрочить необходимость в эндопротезировании колена, а то и отказаться от операции полностью, если применяется эффективная схема консервативной терапии, в которой PRP является одним из элементов.
Травмы. Колено часто травмируют спортсмены. Чаще всего это разрывы связок, повреждение менисков. Встречаются внутрисуставные переломы. Если врач приходит к выводу, что консервативного лечения достаточно, он может использовать PRP для ускорения заживления повреждений. В противном случае они могут восстанавливаться очень долго. Этот процесс занимает недели, а то и месяцы.
Операции. После проведенных артроскопических хирургических вмешательств на колене следует реабилитационный период. Он продолжается до тех пор, пока восстановятся все повреждения тканей. Для ускорения этого процесса может использоваться PRP.
Дефекты суставной поверхности. PRP применяется при дефиците хрящей суставных поверхностей любого происхождения. Причиной могут быть травмы, артроз, воспалительные заболевания колена, метаболические патологии, псориаз, системные поражения соединительной ткани и другие болезни. При небольшом дефекте возможно усиление регенераторных процессов PRP. При значительной площади истончения хряща показано хирургическое лечение.
Как делают?
У пациента берут кровь из локтевой вены. Затем он ожидает проведения внутрисуставной инъекции в течение 20 минут. За это время готовится препарат. Используется центрифугирование. Оно может быть одно- или двухэтапным. В первом случае удается лучше сохранить целостность тромбоцитов, во втором получается их более высокая концентрация.
После приготовления PRP выполняется внутрисуставное введение полученной плазмы. Место инъекции обезболивается анестетиком. Поэтому пациент не ощущает значительной боли во время процедуры. По переносимости её можно сравнить с внутримышечной инъекцией – неприятно, но вполне терпимо.
Некоторые пациенты ощущают чувство распирания внутри сустава. Особенно в случаях, когда вводится большой объем плазмы. После инъекции врач просит пациента выполнить сгибательные и разгибательные движения в коленном суставе, чтобы плазма лучше распространилась в суставной полости. Через 10 минут пациент уходит домой. Госпитализация и дополнительное наблюдение ему не требуется.
Плазма может использоваться курсами различной продолжительности. Чаще всего PRP вводят 1 раз в неделю. Всего требуется от 3 до 7 инъекций. Схема лечения подбирается индивидуально. Врач формирует её, исходя из клинической ситуации и целей применения обогащенной тромбоцитами плазмы.
![]()
Эффективность при артрозе
Когда ждать результата, зависит от целей применения PRP и показаний к лечению. В любом случае он не развивается мгновенно. PRP – не обезболивающий препарат. Обогащенная тромбоцитами плазма лишь усиливают регенерацию тканей, а процесс этот занимает достаточно много времени.
При артрозе коленного сустава максимальный эффект развивается спустя 3-6 месяцев после начала лечения. Лишь отдельные пациенты отмечают уменьшение болевого синдрома после первой инъекции. У остальных первые результаты достигаются в течение месяца от начала терапии.
В сравнительных исследованиях PRP показывает гораздо лучшие результаты, чем внутрисуставное введение глюкокортикоидов. Эти различия особенно заметны при гонартрозе 3 степени. Болевой синдром у пациентов при этом методе лечения менее выражен. К тому же, PRP более благоприятно влияет на хрящ – плазма стимулирует его регенерацию, в то время как глюкокортикоиды напротив, оказывают хондротоксичный эффект.
По данным E.Kon 80% людей остались удовлетворены итогами проведенного лечения после серии инъекций богатой тромбоцитами плазмы при остеохондрозе. Результаты оценивались через 5 недель. Другое исследование показалось, что результаты лечения оценили как положительные 67,3% пациентов через полгода после проведения PRP-терапии при артрозе коленного сустава. В группе контроля этот показатель был всего 4,3%.
Ещё в одном исследовании было подсчитано среднее количество времени, которое проходит с момента выполнения первой инъекции до получения терапевтического результата. Таковым пациенты считали уменьшение клинических симптомов. Этот период составил 17,63 суток.
Следует заметить, что PRP оказывает два основных эффекта: противовоспалительный и репаративный. При опросе пациентов учитывается только кратковременный симптоматический эффект. Он быстрее развивается после введения обогащенной тромбоцитами плазмы, но быстрее и уходит после завершения курса терапии. Первые результаты лечения обусловлены гиперплазией синовиальной оболочки и модуляцией уровня цитокинов в суставной полости.
В то же время основной эффект PRP – это хондрогенез. Но этот процесс происходит слишком медленно. Пациенты не могут его ощутить. Только сравнивания симптоматику и рентгенологические показатели основной и контрольной группы исследователям удается получить данные об эффективности PRP-терапии коленного сустава спустя несколько месяцев после проведения курса лечения.
![]()
После операции
PRP-терапия колена используется после хирургических операций на связках и менисках. Есть немало исследований, демонстрирующих эффективность этой процедуры для ускорения восстановления внутрисуставных структур.
Одной из частых областей применения остается разрыв передней крестообразной связки колена. Она сама не может полностью восстановиться при полном разрыве. Поэтому для нормализации её сращивания (лигаментизации) применяют хирургическое лечение. Используются свободные аутотрансплантаты.
В первую очередь PRP проводится для ускорения реабилитационного периода. Исследования показывают, что при использовании STG-трансплантатов срок лигаментизации составляет в среднем 369 дней (около 1 года), в то время как использование PRP сокращает этот срок до 177 дней (6 месяцев). То есть, сроки уменьшаются в 2 раза.
Ещё более значительных результатов удается добиться при использовании PRP-терапии колена после применения ВТВ-трансплантата для восстановления передней крестообразной связки. Средние сроки лигаментизации составляют около 1 года. При использовании PRP его удалось сократить до 3,5 месяцев.
Исследования демонстрируют, что лигаментизация после операции проходит значительно лучше у больных, получающих PRP-терапию, чем в группе контроля. Правда, результаты лучше лишь спустя 4-6 месяцев после хирургического вмешательства. Проведенное обследование пациентов через 1 год показывает, что конечные результаты одинаковые.
Тем не менее, PRP-терапия позволяет значительно сократить сроки восстановления пациентов после операции. Это особенно важно для профессиональных спортсменов, которые желают как можно скорее вернуться в тренировочный процесс.
Безопасность
ПРП-терапия коленного сустава относится к числу самых безопасных методов лечения. Риска осложнения нет. Исключение составляет человеческий фактор. Врач может не попасть иглой в сустав или занести инфекцию, если не соблюдает правила асептики и антисептики.
Но если вы обращаетесь к высококвалифицированному специалисту, имеющему богатый опыт проведения подобного рода медицинских манипуляций, то процедура пройдет гладко. При деформации сустава, если врачу трудно попасть в его полость, может использоваться УЗИ. Поэтому нет риска повреждения здоровых тканей в процессе PRP-терапии.
Сам препарат для введения в суставную полость готовится из крови пациента. Поэтому исключен риск передачи инфекции или аллергических реакций. Собственная кровь не несет антигенной нагрузки. Она полностью безопасна.
Преимущества
PRP имеет множество преимуществ по сравнению с другими методами терапевтического воздействия. Они заключаются в следующем:
- Одновременно симптоматическое и лечебное воздействие. Человек ощущает результаты терапии уже через 2 недели после её начала, а через несколько месяцев получает хорошие отдаленные результаты, заключающиеся в усилении регенераторных процессов.
- Процедура полностью безопасна. Она технически не сложная для врача. Собственная кровь не вызывает осложнений или иммунных реакций.
- Лечение хорошо переносится пациентами, судя по их отзывам о проведенной процедуре.
- PRP колена позволяет отсрочить, а иногда даже избежать необходимости хирургического лечения (например, при артрозе или повреждении мениска).
- Невысокая цена лечения относительно хирургических методов.
- Плазмотерапия дает возможность уменьшить дозировки токсичных для желудочно-кишечного тракта нестероидных противовоспалительных средств.
Чтобы пройти курс PRP-терапии коленного сустава в Москве, вы можете обратиться в нашу клинику ортопедии. У нас используются самые новые и современные методы восстановления здоровья суставов. Наши врачи успешно справляются даже с тяжелыми и хроническими заболеваниями опорно-двигательной системы.
Читайте также: