Что такое артропневмография коленного сустава
Расстановка ударений: АРТРОГРАФИ`Я
АРТРОГРАФИЯ (греч. arthron сустав, сочленение + graphō писать, изображать) - рентгенография суставов. А. включает: а) исследование преимущественно суставных концов костей путем применения стандартной рентгенографии, томографии, рентгенокинематографии, рентгенотелевидения и т. д.; б) исследование мягкотканевых элементов сустава посредством введения в его полость контрастных веществ.
Для исследования костных элементов сустава в основном используют стандартную рентгенографию в двух взаимно перпендикулярных проекциях, дающую возможность составить представление о форме, величине, положении суставных концов костей, а также об изменениях в смежных мягких тканях и в суставной щели. При необходимости делают снимки в нестандартных проекциях. Для выявления и уточнения небольших изменений в глубоко расположенных отделах костей, к-рые из-за проекционных наслоений окружающих тканей дифференцируются неотчетливо, применяют томографию (см.). Для определения двигательной функции суставов используют серию рентгенограмм, произведенных при различных движениях органа, или применяют рентгенокинематографию (см.), рентгенотелевидение (см. Телевидение в медицине).
Артропневмография - методика контрастирования полости суставов газом (кислород, азот, воздух). Наиболее широкое применение получила артропневмография коленного сустава при повреждениях менисков и связочно-сумочного аппарата (рис.). В полость сустава после предварительной анестезии вводят 70-100 см 3 воздуха или другого газа путем прокола капсулы сустава (в условиях строгой асептики) на уровне наружного, реже внутреннего краев или верхушки надколенника. Острие иглы направляют сверху вниз и кзади. При наличии в суставе жидкости ее предварительно отсасывают. Давление в суставе повышают постепенно, иначе может произойти разрыв капсулы и образование подкожной эмфиземы. По артропневмограммам можно судить о локализации повреждения, типе разрыва связочносумочного аппарата и смещении менисков, о состоянии стенок капсулы и внутрисуставных образованиях.
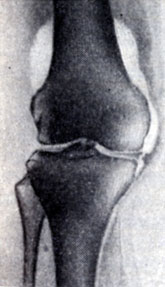
Рис. Артропневмография коленного сустава в прямой проекции: 1 - вертикальный отрыв внутреннего мениска в паракапсулярной области. Над медиальным мыщелковым бугорком межмьнцелкового возвышения большеберцовой кости выявляется внутрисуставное тело
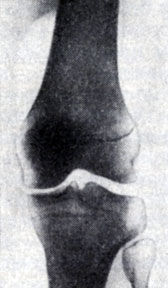
Рис. Артропневмография коленного сустава в прямой проекции: 2 - сустав без патологических изменений
Иногда для распознавания травматических и посттравматических изменений в суставе полость его заполняют водорастворимыми йодированными контрастными веществами - от 7 до 15 мл контрастного вещества. Методика заполнения сустава такая же, как при введении газа.
Методику двойного контрастирования сустава (сочетание артропневмографии с введением йодированных препаратов) используют в основном при травматических и посттравматических дистрофических изменениях в менисках коленного сустава. С целью выбора наиболее целесообразной проекции при рентгенологическом исследовании контрастную А. можно проводить на рентгенотелевизионных установках. Методически правильно проведенная А. не вызывает осложнений. При нарушении методики возникает опасность появления выпота и инфицирования сустава, иногда даже разрыва его капсулы.
Библиогр.: Каган Е. М. Томография костей и суставов (туловища и конечностей), М., 1964, библиогр.; Линденбратен Л. Д. Методика изучения рентгеновских снимков, с. 317, М., 1971; Майкова-Строганова В. С. и Рохлин Д. Г. Кости и суставы в рентгеновском изображении, Конечности, Л., 1957, библиогр.; Мительман Ю. Н. Рентгенографическое исследование крупных суставов у больных ортопедо-травматологической клиники, Киев, 1962, библиогр.; Палеев Н. Р., Рабкин И. Х. и Бородулин В. И. Введение в клиническую электрорентгенографию, с. 38 и др., М., 1971, библиогр.; Romaniuk P. A. и Thomas G. Диагностическое значение артрографии при заболевании коленного сустава, Радиология - диагностика, т. 8, № 3, с. 282, 1967, т. 9, № 3, с. 359, № 5, с. 489, 1968, библиогр.; Соколов В. М. Атлас укладок при выполнении рентгеновских снимков, Л., 1971, библиогр.; Arndt J. Grundlagen zur Rontgenmorphologie des Erwachsenenkniegelenks, Jena, 1965.
Что такое артрография, для чего она проводится
- Что такое артрография, для чего она проводится
- Типы используемого при артрографии контрастирования
- Когда назначается артрография, где её проводят
- Противопоказания к проведению процедуры
- Особенности подготовки к исследованию
- Правила и общий порядок осуществления артрографии
- Реабилитационные меры после проведения артрографии
- Интерпретация результатов исследования
Изначально артрография представляла собой рентгенографический метод обследования сустава, с его визуализацией на снимке путём введения в него контрастного жидкого вещества или газа. На сегодняшний день, это понятие существенно расширилось, и теперь включает в себя также и методы, не использующие искусственное контрастирование и рентгеновские лучи – так называемое бесконтактное исследование. К последнему виду относится магнитно-резонансная или МР-артрография без введения контрастного препарата.
Компьютерная томография или КТ-артрография даёт детализированное изображение суставов, их мелких деталей и полостей, не выявляемых с помощью обычного рентгена, при этом не осуществляется предварительная пункция контрастного вещества, никакой специальной подготовки к процедуре не проводится.
Магнитно-резонансная артрография считается наиболее информативной из этой линейки исследований.
Наиболее целесообразной является артрография крупных суставов – тазобедренного, плечевого, коленного. Исследование плечевого сустава таким способом позволяет определить патологические изменения в двуглавой мышце и вращательных мышцах плеча. Обследование коленного сустава методом артрографии выявляет патологии мениска.
Что касается изучения хрящей и связок некрупных суставов, в таких случаях артрография является малоинформативной.
Типы используемого при артрографии контрастирования
В зависимости от характера повреждений или предполагаемых патологий, могут использоваться такие методы искусственного контрастирования сустава:
- позитивный контраст – если в сустав вводится контрастное вещество (используется при повреждениях суставной капсулы и связок);
- негативный контраст – когда в исследуемый сустав вводится воздух (применяется при обследовании суставов у детей, при разрыве коленного мениска, а также для диагностирования дефектов хряща);
- смешанный – в данном случае для контрастирования используется смесь воздуха и специального вещества.
Когда назначается артрография, где её проводят
Метод исследования с искусственным контрастированием суставного аппарата назначается обычно травматологами, хирургами, онкологами, ревматологами и артрологами. Его можно пройти в большинстве медицинских учреждений, при условии наличия в нём рентген-аппарата и доктора соответствующей квалификации.
- нанесения травмы для её более точного диагностирования;
- появления послеоперационных осложнений;
- выявления симптомов артрита, артроза, опухолевых образований;
- подозрения наличия аномалий строения сустава, острого или хронического разрыва суставной капсулы, связочного аппарата.
Процедура также позволяет обнаружить и исследовать новообразования, растущие из синовиальной сумки – синовиальные кисты Бейкера, а также помогает уточнить их локализацию.
Поводом для направления на артрографию может стать наличие таких симптомов:
- боли в суставе;
- отёка и покраснения сустава и в тканях, его окружающих;
- нарушение подвижности.
Противопоказания к проведению процедуры
Назначение артрографии невозможно в случаях:
- беременности;
- острой стадии артрита;
- инфекционного поражения сустава;
- выраженных стадий кожных заболеваний;
- нарушения свёртываемости крови.
В случаях, если у пациента диагностирована аллергия на некоторые вещества, обычно используемые для процедуры (например, йодсодержащие), их применять запрещено. Альтернативой в случаях наличия противопоказаний является МРТ сустава.
Среди осложнений, вызываемых артрографией – появление стойкой крепитации (ощущения хруста и “клацанья” при движении), развитие воспалительных процессов (в случае, если не соблюдено требование абсолютной стерильности), болезненные ощущения в течение нескольких часов после процедуры (если жидкость была введена в периартикулярные ткани), появление аллергических реакций на контрастирующее вещество.
Особенности подготовки к исследованию
Обязательно устанавливается наличие или отсутствие у человека аллергии на любые медицинские препараты – антисептики, анестезиологические средства, йод и другие контрастирующие препараты.
Оборудование, приспособления и препараты
Процедура осуществляется с помощью рентгенографического аппарата. Кроме того, могут использоваться:
- 2 иглы 20-го калибра длиной 5 сантиметров;
- 3 шприца ёмкостью 3 миллилитра;
- игла для спинномозговой анестезии;
- игла 22-го калибра длиной 7,5 сантиметров (если проводится артрография плечевого сустава);
- стерильные пробирки;
- контейнер для синовиальной жидкости;
- стерильные тампоны и полотенца;
- эластичный наколенник;
- коллодий, раствор антисептика, водорастворимое контрастное вещество.
Правила и общий порядок осуществления артрографии
В первую очередь, место исследования подвергают предварительной обработке: его тщательно моют, удаляют с него волосы, а непосредственно перед проведением процедуры его протирают спиртом. Следующий шаг – местное обезболивание раствором новокаина. После этого производится пункция полости сустава, из неё удаляется патологическое содержимое, если необходимо, оно отправляется на исследование. Далее в сустав вводится высокоатомное контрастирующее вещество в смеси с пенициллином, либо закись азота или кислорода в газообразном виде. В некоторых случаях применяется смесь газа и контрастного вещества. После пункции пациенту необходимо двигать суставом, чтобы вещество равномерно распределилось, после чего осуществляется томография или рентгенография сустава в разных проекциях. В момент выполнения снимка пациент должен быть неподвижен. Полученное изображение может отпечатываться на специальных пластинках, плёнке, или выводиться на монитор.
После обработки сустава антисептиком, место пункции подвергают обезболиванию. Внутрисуставную анестезию в таком случае, чаще всего, не проводят.
Игла длиной в 5 сантиметров вводится в полость сустава между наколенником и мыщелком бедренной кости. Жидкость из полости набирают в стерильную пробирку, направляют для исследования. Далее шприц с синовиальной жидкостью заменяют на шприц с констрастирующим веществом, не вынимая иглу. После этого, проверив правильность введения и расположения иглы, в сустав вводят контрастный препарат, а иглу удаляют. Место пункции обрабатывают стерилизующим препаратом, прикладывают к нему стерильный тампон.
Пациенту необходимо подвигать ногой или сделать несколько шагов, чтобы введённое вещество равномерно распределилось по суставному аппарату. Далее производится серия снимков сустава в разных проекциях и положениях. По окончании процедуры колено бинтуют эластичным бинтом, при необходимости надевают наколенник. И повязку, и наколенник необходимо носить ещё несколько дней после процедуры.
В месте, обработанном антисептиком, производят обезболивающий укол над лопаточно-ключичным суставом, также анестетик вводят в головку плечевой кости. В полость сустава аккуратно вводят иглу, предназначенную для спинномозговой анестезии, и продвигают её вглубь, пока она не упрётся в суставной хрящ. Мандрен отделяют, а к игле присоединяют шприц, содержащий контрастное вещество. Примерно 1 миллилитр препарата вводится в суставную полость, при этом игла медленно подтягивается в направлении “на себя”. Подтвердив рентгенологическим способом правильность введения иглы, в полость сустава вводят оставшийся препарат, иглу извлекают, а место пункции обрабатывают антисептиком. После этого необходимо как можно быстрее проделать снимки – от этого зависит контрастность полученной картинки.
Реабилитационные меры после проведения артрографии
- Почему нельзя самостоятельно садиться на диету
- 21 совет, как не купить несвежий продукт
- Как сохранить свежесть овощей и фруктов: простые уловки
- Чем перебить тягу к сладкому: 7 неожиданных продуктов
- Ученые заявили, что молодость можно продлить
По окончанию исследования, место исследования нужно обездвижить на 12 часов. С этой целью налагаются эластичные повязки, может использоваться эластичный наколенник. Пациента предупреждают, что в течение нескольких следующих дней возможно появление неприятных ощущений – отёчности, жара, чувства распирания, крепитации. Сустав может хрустеть и щёлкать при попытке движения им. Спустя 1-2 дня эти проявления исчезают. В противном случае необходимо показаться врачу. Чтобы уменьшить отёчность, к месту прикладывают лёд, а при сильных болях следует принять противовоспалительные и обезболивающие препараты.
Если пациент замечает повышение температуры, отделение сторонней жидкости из места пункции, покраснение кожи, следует обратиться к доктору за консультацией.
Физическую активность в этот период следует свести к минимуму.
Интерпретация результатов исследования
На снимках коленного сустава в его нормальном состоянии присутствует характерная клиновидная тень, которая говорит об отсутствии патологий медиального мениска. Разрывы и надрывы мениска можно диагностировать при помощи артрографии примерно в 90-95% случаев. Также доктор может заметить хондромаляцию наколенника, внутрисуставные переломы, разрывы хряща, крестообразных связок, боковых связок и суставной капсулы.
Артрографические снимки здорового плечевого сустава показывают влагалище сухожилия двуглавой мышцы, нижний отдел просторной суставной капсулы, неизменённую подлопаточную сумку.
На снимках плечевого сустава, в котором присутствуют нарушения и патологии работы, можно обнаружить адгезивный капсулит, разрыв сухожилия двуглавой мышцы или мышц-ротаторов.
Полученное заключение необходимо показать врачу, который направил пациента на артрографию.
Один из современных методов исследования состояния суставов – артрография. Используя этот способ исследования, врач может увидеть и распознать нарушения и патологии, которые не визуализируется на простом рентгеновском снимке: внутрисуставные переломы, повреждения суставных капсул, разрывы некоторых хрящей. Для его проведения обычно используют рентген-аппарат и контрастирующие препараты, которые, попадая в сустав, выделяют все особенности его строения, а также внутренней структуры хрящей, полостей и связок.
Специальность: терапевт, врач-рентгенолог .
Общий стаж: 20 лет .
Место работы: ООО “СЛ Медикал Груп” г. Майкоп .
Образование: 1990-1996, Северо-Осетинская государственная медицинская академия .
Повышение квалификации:
Опыт работы: терапевт – 18 лет, врач-рентгенолог – 2 года.

Болезнь или синдром Гоффа – это патология области коленного сустава, характеризующаяся перерождением жировой ткани. Негативные изменения сопровождаются нарушением функциональной активности суставного сочленения. Человек жалуется на появление болей, хруст, ограничение подвижности. Далее, мы рассмотрим что это такое, какие причины и первые признаки, а также что из лечения наиболее эффективно для коленного сустава.
Что это за заболевание?
Болезнь Гоффа – это воспаление жировой ткани вокруг коленного сустава. Распространенность в популяции – 12%. Это значит, что изо всех пациентов травматолога у 12% есть именно это заболевание. Заболевание поражает мужчин активного возраста – от 20 до 45 лет – и женщин после 55.
Тело Гоффа – это скопление подкожно-жировой клетчатки в коленном суставе, расположенное между связкой надколенника и синовиальной оболочкой. Оно снабжается питанием благодаря кровеносным и лимфатическим сосудам. В нем заключены нервные окончания. Основной функцией жирового тела является амортизация коленного сустава и правильное распределение нагрузки на него.
При механическом воздействии (разовом или систематическом) жировые дольки повреждаются, возможны кровоизлияния и отеки. Дальнейшее развитие воспалительного процесса может привести к замещению жировой ткани соединительной. Вклиниваясь в полость между костями, жировая прослойка вызывает боль и нарушение работы сустава, мышцы которого со временем деформируются.
При несвоевременном лечении патологии, она приобретает хронический характер. В последующем возможно развитие артроза, сопровождающегося постоянными болями. Жировая ткань в суставе не перестает справляться со своими функциями, нередко она проникает в щель сустава и блокирует его.
Не редко болезнь Гоффа путают с повреждением мениска. Если заболевание запустить и не начать лечение вовремя, то оно станет хроническим и увеличится риск артроза колена, и следующие долгие годы будут сопровождаться постоянными болями.
Причины
Синдром Гоффа коленного сустава часто развивается после повреждения колена. Иногда причиной появления патологии выступает гонартроз и артроз, компрессия сустава длительный период времени, гормональные нарушения в организме, механическое травмирование конечности, воспаление в области, расположенной возле колена.
Виды травм, из-за которых можно заболеть, это:
- падение на колено,
- резкое разгибание,
- резкий поворот голени.
Иногда на сустав влияет несколько факторов, усиливая отрицательное воздействие друг друга. Первое время, организм самостоятельно справляется с ними, включая защитные механизмы компенсации. Постепенно этот резерв истощается, наступает декомпенсация состояния и начинается заболевание.
Спустя 1-2 часа после ушиба колена или неловкого движения по передней поверхности ниже надколенника появляется разлитая боль. Этот интервал вызван тем, что в жировое тело происходит кровоизлияние из травмированных сосудов, которое развивается постепенно.
Есть особый признак, отличающий болезнь Гоффа от других травм:
- Если согнуть голень до острого угла, боль исчезнет.
- После сгибания нужно положить кисти рук на колено и начать медленное разгибание.
- Через какое-то время можно прощупать плотные, резко болезненные жировые тела.
- Чтобы уменьшить боль, нужно снова согнуть голень – при этом жировые тела уходят вглубь сустава.
- По бокам от надколенника остается припухлость, она держится очень долго.
Если повреждена суставная капсула, этого признака не будет, боль при сгибании и разгибании не меняет своей интенсивности.
В группу риска по этому заболеванию входят:
- женщины, чей возраст перешел отметку в 55 лет;
- люди, чья работа связанная с постоянным сидением на корточках или стоянием на коленях;
- спортсмены, танцоры и другие группы лиц, регулярно получающие микротравмы области коленного сустава из-за своей трудовой деятельности.
Любые типы травматического повреждения могут приводить к развитию болезни. Учитываются не только падения на колено с высоты собственного роста, но и резкие разгибания в этой области, повороты голени.
Симптомы болезни Гоффа + фото коленного сустава
Синдром Гоффа развивается в два этапа:
- Первый этап характеризуется появлением боли и дискомфорта в коленном суставе, отечности, неспособности разогнуть колено, развитием хромоты, хруста во время сгибания конечности.
- Второй этап обуславливается развитием болевого синдрома в ночное время суток, появление крепитирующих новообразований, которые воспроизводят хруст при нажатии на них. Потом блокируется сустав колена, поэтому человек не может опереться на конечность, утрачивается функция мышцы бедра и сустава.
Обострение ситуации можно распознать по таким признакам:
- распространенный отек мягких тканей, которые окружают сустав;
- боль высокой интенсивности;
- блокада сустава, невозможность разогнуть и согнуть колено.
Продолжительное воспаление жировой ткани приводит к тому, что она замещается фиброзными участками. Соединительная ткань неэластичная, она не может выполнять физиологическую функцию. Поэтому, когда воспаление немного спадает, колено все равно не возвращается к привычному состоянию.
В большинстве случаев болезнь Гоффа коленного сустава протекает остро, с ярко выраженной симптоматикой, что вынуждает пациента обратиться к врачу. При несвоевременном лечении болезни Гоффа возможно осложнение в виде хронизации процесса.
Острый период характеризуют такие симптомы:
- боли в суставе;
- увеличение отека;
- невозможность полностью разогнуть сустав;
Основными жалобами являются:
- Ограничение движений, а именно неполное разгибание колена.
- Чувство пощелкивания, лопанья пузырьков при надавливании на сустав.
- Болезненность, дискомфорт при движениях. Отек суставной капсулы и тканей вокруг коленного сустава.
- Ощущение нестабильности при опоре на конечность.
- Уменьшение мышечной массы и силы движений в мышцах бедра.
При появлении этих симптомов врач травматолог в первую очередь проверит симптомы повреждения крестообразных связок и менисков колена, которые окажутся отрицательными.
Поздний период или хронический синдром Гоффа:
- появление ночных болей;
- возможность прощупать с обеих сторон колена крепитирующие образования, при нажатии на которые слышится треск;
- блокада сустава колена, из-за которой невозможно опереться на ногу;
- снижение функции четырехглавой бедренной мышцы;
- развитие функциональной нестабильности сустава.
Если жировые тела проникнут в суставную щель, то движение сустава может блокироваться. Болезни коленных суставов имеют сходную симптоматику, что затрудняет своевременную диагностику и раннее лечение, иногда приводя к тяжёлым последствиям.
Хронический тип патологии через некоторое время распространяется на близлежащие ткани, вследствие чего развивается артроз. В таких случаях подвижность в коленном суставе существенно снижается. Лечение этой проблемы требуется серьёзный курс терапии.
Список заболеваний со сходными симптомами:
- болезнь Шляттера;
- остеохондропатии;
- синовит;
- реактивные артриты;
- синдром Рейтера.
Осложнения и последствия синдрома
- Болезнь Гоффа зачастую диагностируется и выявляется запоздало, поскольку напоминает синовиты или хондропатии, а также травмы внутрисуставных элементов.
- Длительное повреждение жировой ткани вызывает асептическое воспаление, поражение соседних структур.
- Липоартрит коленного сустава быстро становится хроническим, провоцируя отеки и боли.
- Основное осложнение – слабость прилежащих мышц. Дегенерация сухожилия четырехглавой мышцы обычно заканчивается артрозом, перегрузкой двуглавой мышцы и разворотом большеберцовой кости. В результате нарушается биомеханика движения практически всех суставов нижней конечности.
Диагностика
Диагностировать липоартрит (болезнь Гоффа) затруднительно, поэтому изначально врач обращает внимание на жалобы пациента, такие как боль, хромота, припухлость в области наколенника, невозможность полностью разогнуть ногу в колене.
При постановке клинического диагноза врач должен основываться на присутствии следующих признаков:
- болевой синдром;
- хромота;
- крепитации и трески во время сдавливаний;
- нарушение двигательных функций поражённой конечности;
- отсутствие возможность полного разгибания ноги в колене.
Существует несколько заболеваний со сходной симптоматикой, поэтому требуется инструментальное изучение состояния пациента, чтобы поставить верный диагноз:
- Рентгенография сустава. Больное колено на снимке выглядит как начальная форма артроза. Из-за этого могут возникнуть сложности при постановке диагноза;
- Магнитно-резонансная томография – наиболее точный вид исследований, который определяет состояние сустава, степень вовлеченности жировых тел Гоффа в воспалительный процесс и его обширность;
- Артроскопия – вскрытие пораженного сустава и его осмотр;
- Артропневмография – рентген, при заполненном кислородом теле сустава. Выявляет изменения размера суставной полости, грыжи, увеличение объема жировой ткани.
Если ни один из неинвазивных диагностических методов не дал возможности точно поставить диагноз, требуется артроскопия. Операцию проводят под общим наркозом и зачастую сразу совмещают с лечебными процедурами.
Как лечить болезнь Гоффа коленного сустава?
Лечение болезни Гоффа осуществляется устранением блокировки движений в суставе. Кроме того с помощью лечения подавляется воспаление, полностью восстанавливается функционирование конечности и устраняются симптомы. В первые несколько недель больной должен находится в полном покое, чтобы лечение прошло эффективно.
Активно применяются следующие способы консервативной терапии:
- наложение гипсовой лонгеты для предотвращения сдавления тканей коленного сустава и усугубления ситуации;
- оксигенотерапия, в ходе которой в полость больного сустава вводится кислород, запускающий регенеративные процессы и устраняющий воспалительную реакцию;
- глюкокортикостероидное лечение, в ходе которого в полость вводятся гормональные препараты, которые быстро останавливают воспалительный процесс;
- проведение лечебной гимнастики, которая должна укрепить мышечный каркас вокруг пораженного сустава;
- лазеротерапия, благодаря которой также удается устранить процесс воспаления;
- массажное воздействие, направленное на регенерацию поврежденных тканей;
- электростимуляция, направленная на сохранение тонуса бедренных мышц, пассивная гимнастика.
Какие методики входят в перечень комплексной консервативной терапии:
- физиотерапия;
- облучение лампой Соллюкс;
- грязевые аппликации;
- гимнастика;
- спелеотерапия.
Медикаментозная терапия является главным способом консервативной терапии гипертрофии жирового тела. С её помощью пациент может избавляться от острых болей и очагов воспаления:
- Ряд нестероидных противовоспалительных препаратов. Среди таблетированных форм наиболее эффективными являются Ибупрофен, Диклофенак, Индометацин, Нимесулид, а в качестве гелей или мазей чаще всего применяются Диклак, Вольтарен, Долгит, Индовазин.
- Глюкокортикостеродные средства. Во время поражения коленного сустава используются таблетки Будесонида, Дексаметазона, Гидрокортизона, Флумезатона, Циклесонида, а также мазевые препараты. Их применение должно осуществляться под тщательным руководством лечащего врача. Это даёт возможность предупредить развитие побочных эффектов и сделать терапию более эффективной.
Упражнения при болезни Гоффа нужны, если наблюдается слабость четырехглавой мышцы бедра, а также проведена артроскопия. Под руководством физиотерапевта выполняются следующие движения:
- Подъемы выпрямленной в колене ноги в положении лежа на спине – 10-15 раз в три подхода.
- Сжатие мячика диаметром 30-40 см между коленями в положении сидя на стуле.
- Подъемы таза лежа на спине с согнутыми в коленях ногами, при этом ступни стоят на полу. При выполнении данного упражнения между коленями можно зажимать мячик.
- Шаги на месте: выполняем шаг с упором на пятку, разворачивая корпус к шагающей ноге. Стоящая позади нога опирается на носок. Делаем шаг обратно. Повторяем по 10 шагов на каждую ногу.
Важно! Упражнения не должны выполняться через боль, когда воспалительный процесс находится на стадии обострения.
Операция
Когда консервативные методики лечения не работают, назначается хирургическое вмешательство. Артроскопия – малоинвазивная операция, при которой выполняется несколько проколов, через которые вводится инструмент и камера. С минимальной потерей крови и незначительным риском осложнений проходит иссечение излишней клетчатки Гоффа, уходит отек и воспаление.
Хирургическое вмешательство в большинстве случаев проходит без осложнений, функциональность сустава полностью возобновляется. После манипуляций на колене остаются небольшие рубцы из-за введения эндоскопа через маленький разрез. Полное восстановление происходит через несколько недель.
- Послеоперационный реабилитационный период составляет всего три-четыре недели.
- Проводится восстанавливающая физиотерапия и лечебная физкультура, исключаются любые нагрузки на колено.
- Специалисты рекомендуют время реабилитации провести в санатории, где можно будет пройти курс массажа, ЛФК, физиотерапию, лечение грязями.
- Скорейшему выздоровлению будут способствовать курорты с йодобромными, сульфидными и радоновыми водами.
Профилактика
Избежать заболевания Гоффа можно, соблюдая простые правила:
- избегать сильных нагрузок на сустав;
- соблюдение техники безопасности, профилактика травм и повреждений;
- использование защитных приспособлений при занятиях спортом, во время работы;
- ношение удобной устойчивой обуви;
- своевременное лечение хронической патологии.
В целях профилактики не стоит забывать о том, что нужно нормализовать массу тела, правильно питаться и спать, нормализовать гормональный фон, а также отказаться от вредных привычек. Все это улучшает микроциркуляцию и обменные процессы в тканях.
В качестве профилактики осложненного патологического процесса имеет значение своевременная правильная диагностика заболевания, что позволяет провести эффективную консервативную терапию и избежать хирургического вмешательства.
Читайте также:


