Бурсит большого пальца стопы к какому врачу
Бурсит большого пальца стопы — воспаление стенок синовиальной сумки, возникающее из-за нарушения анатомического строения сустава. У основания пальца формируется костный нарост, который становится причиной смещения сустава в сторону во время ходьбы. Такое образование — не только эстетический недостаток.
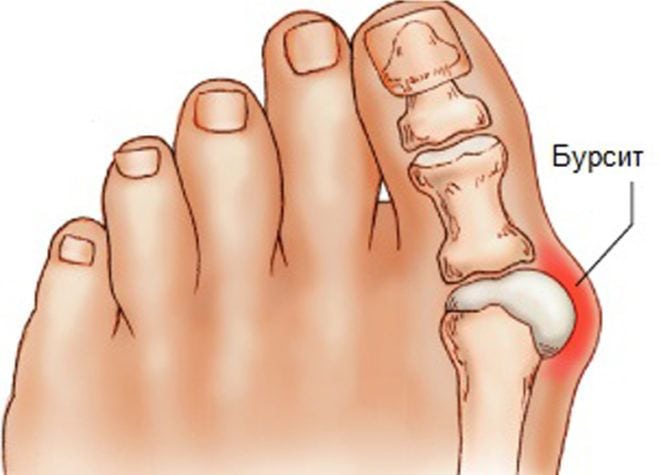
При движении костный нарост сдавливается, подвергается трению и воспаляется. Патологический процесс сопровождается сильной болью, отеком, повреждением кожных покровов. Воспаление стенок синовиальной сумки устанавливают при проведении ряда лабораторных и инструментальных исследований. В лечении бурсита используются консервативные и хирургические методы.
Причины
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Основная причина патологии — чрезмерное накопление экссудата в синовиальной капсуле. Это приводит к нарушению метаболических процессов и развитию острого или хронического воспаления. Бурсит большого пальца стопы хорошо поддается лечению, но при отсутствии врачебного вмешательства велика вероятность развития осложнений. Заболевание возникает под действием различных внешних и внутренних провоцирующих факторов:
- врожденная или приобретенная косолапость, плоскостопие;
- гипермобильность суставов, соединительнотканная дисплазия;
- хронические или острые суставные патологии — подагра, ювенильный, псориатический, ревматоидный артрит, остеоартроз;
- травмирование стопы в результате длительного сдавливания, сильного удара, разрыва связок, сухожилий;
- проникновение в полость сустава большого пальца патогенных микроорганизмов;
- заболевания, протекающие на фоне нарушения обмена веществ;
- часто возникающие острые системные аллергические реакции;
- прогрессирующий воспалительный процесс в околосуставных тканях.
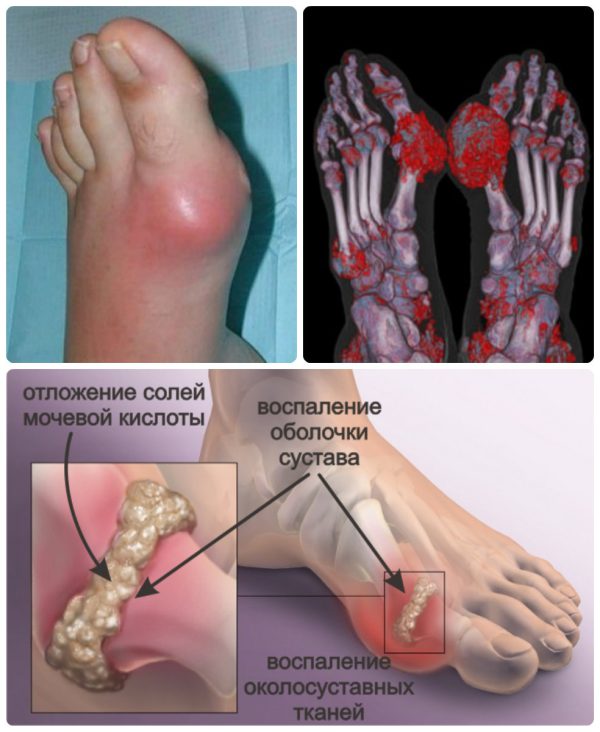
- ношение узкой обуви на высоком каблуке;
- избыточные физические нагрузки на стопу.
Бурсит большого пальца часто выявляется у людей, чей род профессиональной деятельности подразумевает длительное нахождение на ногах. Инфекционная патология может развиваться у людей со слабой сопротивляемостью организма к патогенным возбудителям.
Иногда бурсит диагностируется после или во время респираторной, кишечной, венерической инфекций. Болезнетворные бактерии потоком крови переносятся из первичных воспалительных очагов, образуя в стопах вторичные.
Клиническая картина
Деформация большого пальца провоцирует болезненные ощущения, поэтому человек при развитии бурсита часто не понимает причины усиления болей. Один из характерных признаков патологии — образование отека, быстро распространяющегося на здоровые ткани. В области большого пальца формируется уплотнение, при пальпации которого возникают дискомфортные ощущения. Косвенными подтверждениями развития бурсита становятся следующие клинические проявления:
- видимая деформация большого пальца, увеличение его в размерах по сравнению с пальцем на здоровой стопе;
- значительное усиление боли во время ходьбы, особенно при спуске и подъеме по лестнице;
- дискомфортные ощущения даже при ношении удобной обуви на низком каблуке;
- частое формирование на большом пальце в области сустава влажных или сухих мозолей, натоптышей;
- снижение чувствительности большого пальца.
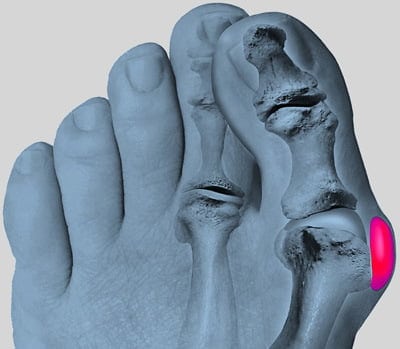
Воспаление синовиальной сумки трудно определить самостоятельно при наличии в анамнезе хронических суставных патологий. Клиническая картина бурсита напоминает симптоматику подагры или ревматоидного артрита. Если у человека выявлена вальгусная деформация стопы, то он часто связывает возникновение болей именно с этой патологией.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Инфицирование синовиальной жидкости значительно усиливает интенсивность симптомов. При отсутствии квалифицированной медицинской помощи возникают признаки общей интоксикации организма. У больного несколько раз в сутки повышается температура тела, появляется лихорадочное состояние, озноб. На фоне гипертермии расстраивается работа желудочно-кишечного тракта, человек испытывает головокружение и сильные головные боли.
Диагностика
Врач может заподозрить бурсит большого пальца стопы на стадии осмотра пациента. Подтвердить первоначальный диагноз позволяет наличие в анамнезе заболеваний, связанных с нарушением обмена веществ, хронических патологий опорно-двигательного аппарата. Самое информативное инструментальное исследование — рентгенография. На полученных изображениях хорошо заметно искривление пальца и развившиеся осложнения. Рентгенография позволяет установить:
- степень поражения тканей;
- стадию воспалительного процесса.
Компьютерная томография или ультразвуковое исследование проводится только при необходимости уточнить диагноз. УЗИ также помогает обнаружить патологические изменения околосуставных тканей. Исследование достаточно информативно на начальной стадии бурсита. Подтвердить или опровергнуть инфицирование синовиальной жидкости позволяет проведение лабораторных анализов. Врач с помощью пункции извлекает экссудат из синовиальной сумки. По количеству образующихся в питательных средах колоний устанавливают:
- видовую принадлежность патогенных микроорганизмов;
- их чувствительность к антибактериальным препаратам.
Обязательно проводятся клинические и биохимические исследования крови и мочи. По их результатам оценивается общее состояние здоровья человека. При наличии хронических суставных патологий по составу крови выявляют стадию обострения воспалительного процесса.
Основные способы лечения
Терапию бурсита проводят консервативными и оперативными методами. Хирургическое вмешательство показано пациенту при выявлении гнойной патологии или значительного усиления боли при движении. Лечением заболевания занимаются врачи узкой специализации: ортопед, ревматолог, травматолог, хирург. В чем заключается консервативное лечение бурсита большого пальца стопы:
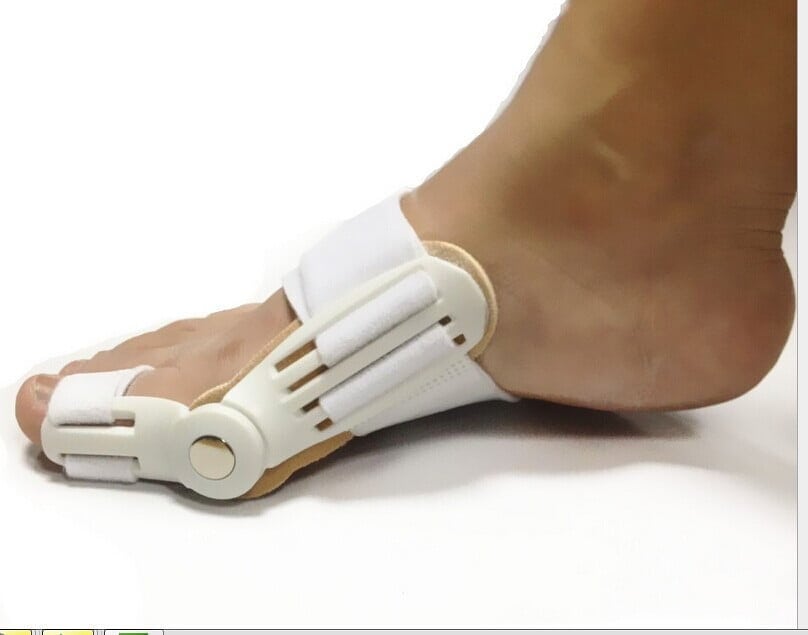
- фиксирование сустава. При осложненном течении заболевания используются гипсовые бинты для полной иммобилизации больного пальца. В последнее время их успешно заменяют специальные фиксаторы и удобные ортезы. Они легко снимаются и очищаются, хорошо пропускают воздух. Если у пациента выявляется вальгусная деформация стопы, то ему показано постоянное ношение ортопедических приспособлений;
![]()
- холодные компрессы. В первые 2-3 дня лечения на область боли и воспаления накладывают пакет с ледяными кубиками на 10-15 минут. Чтобы избежать обморожения, его оборачивают плотным материалом: шарфом, полотенцем. Процедура помогает устранить отек и болезненные ощущения;
![]()
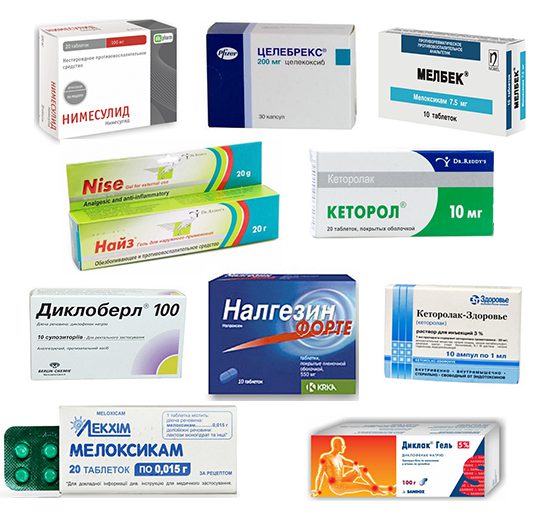
- НПВП. Нестероидные противовоспалительные препараты принимают по таблетке 1-3 раза в день после еды. В терапии бурсита обычно используются Нимесулид, Кеторолак, Диклофенак, Мелоксикам, Ибупрофен. Они оказывают многоплановое клиническое воздействие: купируют отечность, воспаление, снижают интенсивность боли. НПВП не назначают пациентам с гастритами, язвенными поражениями желудка и двенадцатиперстной кишки.
![]()
Для уничтожения болезнетворных бактерий проводится антибиотикотерапия. При выборе препаратов учитываются результаты лабораторных анализов. В лечении бурсита хорошо зарекомендовали себя макролиды, цефалоспорины, полусинтетические пенициллины с клавулановой кислотой.
В терапии бурсита большого пальца применяются противовоспалительные наружные средства: мази Индометацин, Ибупрофен, гели Вольтарен, Фастум. После купирования воспаления ортопеды назначают пациентам разогревающие кремы, бальзамы, например, Випросал или Капсикам. Они улучшают кровообращение, ускоряют заживление поврежденных тканей.
В процессе оперативного лечения бурсита другой локализации проводится вскрытие суставной полости и иссечение синовиальной сумки. Но при поражении сустава большого пальца этого недостаточно, так как причина заболевания остается не устраненной. Необходимо восстановление правильного расположения фаланги и удаление костного нароста.
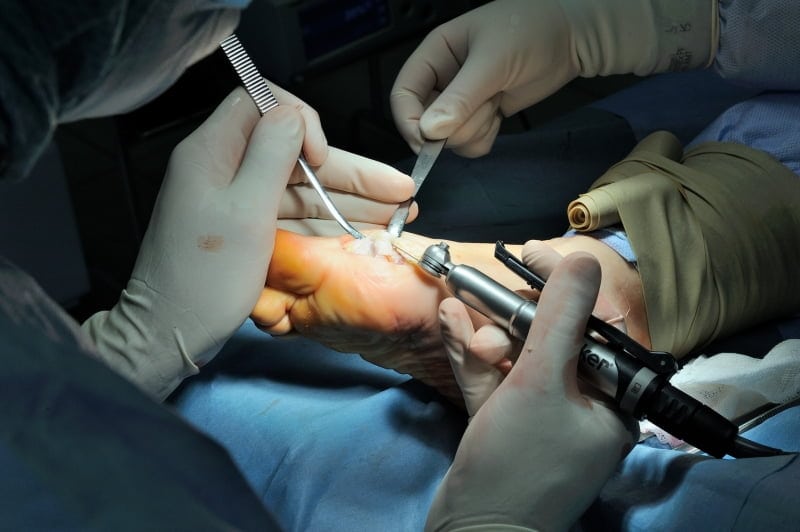
Операцию проводят с местным обезболиванием. После рассечения суставной сумки в области большого пальца хирург удаляет часть костных тканей, а фалангу располагает в анатомическом положении. При необходимости для крепления используются стальные хирургические штифты. После сшивания краев раны на большой палец накладывается фиксирующая повязка. Период реабилитации длится от одного до двух месяцев.
| Лекарственные средства | Наименование фармакологических препаратов |
| Нестероидные противовоспалительные средства в таблетках, драже, капсулах | Нимесулид, Ибупрофен, Индометацин, Диклофенак, Ортофен, Целекоксиб, Мовалис, Мелоксикам, Дикловит, Кеторол, Кеторолак, Артрозилен |
| Нестероидные противовоспалительные средства в виде мазей | Долобене, Фастум, Артрозилен, Вольтарен, Ортофен, Индометацин, Кеторол, Диклофенак, Ибупрофен |
| Мази, бальзамы, гели с разогревающим действием | Апизартрон, Капсикам, Випросал, Наятокс, Эфкамон |
| Антибиотики и противомикробные средства | Кларитромицин, Азитромицин, Джозамицин, Амоксиклав, Амоксициллин, Панклав, Флемоксин, Флемоклав, Цефотаксим, Супракс |
Прогноз на полное выздоровление при бурсите большого пальца стопы благоприятный, но только при выявлении его на ранних стадиях. Хронизация заболевания становится причиной развития серьезных осложнений. При отсутствии своевременной диагностики и лечения у больного спустя некоторое время деформируются соседние суставы. Поэтому возникновение даже несильных ноющих болей должно стать сигналом для обращения к врачу.

Вовремя обнаруженный бурсит легко поддается лечению
Бурсит — распространенное заболевание суставов, характеризующееся воспаление околосуставной синовиальной сумки. Чаще от патологии страдают плечи, локти, колени. Нередко встречается бурсит голеностопного сустава и ахиллова сухожилия. Данная патология замечательно поддается лечению, если терапия начата своевременно. Бурситу характерно возникновение в результате различных воспалительных и инфекционных заболеваний, перегрузок, интоксикаций. Чтобы начать лечение важно знать какой врач лечит бурсит локтевого сустава и других сочленений в опорно-двигательном аппарате. Знания из статьи помогут быстрее попасть к нужному специалисту, минуя третьих лиц, избежать дополнительных трат, посещая других докторов. Однако, сначала необходимо убедиться, что бурсит является причиной болезненности, для этого в статье рассмотрены основные симптомы заболевания.
Клинические признаки острой формы воспаления синовиальной сумки
Бурсит локтевого сустава чаще диагностируется среди поступивших на осмотр пациентов. Обращаются, к сожалению, они поздно, поэтому заболевание тяжело поддается лечению. Как понять, что локоть начал болеть по причине воспаления синовиальной сумки и образования бурсита? Острая форма заболевания начинается резко, развивается в течение нескольких дней. Бурситу характерна резкая боль, она бывает ноющей, колющей. Локтевая сумка наиболее излюбленное место бурсита, развитие острой формы происходит в течение нескольких суток после травмирования сустава. Основные признаки заболевания:
- появляется уплотнение локального характера;
- локоть увеличивается в размере;
- сустав становится горячим на ощупь;
- появляется боль, покалывание;
- опухоль может составлять порядка 7–10 см в диаметре.
Образование характеризуется мягкостью. Ощупав опухоль, чувствуется наличие большого количества жидкости под кожным покровом. Жидкость является скоплением экссудата, который может быть гнойным. Если на коже есть повреждение (царапина, порез), через него будет просачиваться синовиальная жидкость либо выходить гной. При бурсите отмечается общее недомогание, повышение температуры тела. Лихорадка бывает фебрильной, поднимается до 39 градусов. Повышение температуры происходит только при гнойном скоплении в полости синовиальной сумки. Пациент чувствует себя усталым, тяжело двигать конечностью из-за боли.
Как проявляется заболевание при хроническом течении?
Отсутствие лечения, безуспешная терапия приводят к развитию хронического бурсита. Пациенты поздно обращаются к врачам, поэтому патология часто переходит в хроническую стадию. Заболеванию характерны периоды обострения, ремиссии. В период обострения появляются сильные боли, отечность, покраснение. Пострадавший становится неработоспособным. При хроническом бурсите симптомы менее выражены, чем в острой стадии, но появляются с завидной регулярностью.
Когда идти в больницу и к кому?
Посещение поликлиники является обязательным, при появлении вышеперечисленных симптомов. Внимательно следите за здоровье, особенно касается пожилых пациентов. Бурсит — тяжелое заболевание, вызывающее осложнения. Обращаться к врачу необходимо при появлении первых признаков боли, отечности. Какой врач лечит бурситы суставов? Если не знаете, какой врач занимается лечением заболеваний опорно-двигательного аппарата, запишитесь на прием к терапевту. Терапевт — лечащий доктор общей направленности, доктор изучает анамнез пациента, проводит анализы, расспрашивает о симптомах заболевания, с какой периодичностью появляются боли.
После поверхностного осмотра пострадавшего, ознакомления с историей болезни терапевт направляет пациента к узкому специалисту. Такими специалистами являются:
- травматологи;
- ортопеды;
- хирурги;
- ревматологи;
- артрологи.
Доктора имеют определенную специализацию, помогут в излечении бурсита локтевого сустава.
Специализация травматолога: в каких случаях необходимо посетить?
Травмы неизбежно сопровождают человека. Важно своевременно оказать первую неотложную помощь. Травматолог специализируется на заболеваниях опорно-двигательного аппарата. К нему дают направление, если бурсит локтевого (коленного, плечевого, голеностопного) сустава был вызван вследствие растяжения, вывиха. В сферу деятельности травматолога входит диагностика болезни, назначение лечения, профилактика патологии, дальнейшее ведение пациента. Травматолог назначает обследование. При бурсите необходимо сделать магнитно-резонансную томографию, для более глубокого обследования мягких тканей пациента. Объемное изображение позволяет лучше рассмотреть структуры опорно-двигательного аппарата, выяснить причину заболевания, определится с курсом лечения.
Специалист по терапии механических повреждений, болезней и деформации опорно-двигательного аппарата может попросить пациента проконсультироваться у других врачей, чтобы получить точную картину заболевания, выяснить этиологию. Перед посещением врача, убедитесь, что доктор знает свое дело. Опросите пациентов в очереди или уточните у медицинского персонала. Как правило, врачи, практикующие в частных клиниках, лояльнее относятся к пациентам.
Ортопед — специалист, занимающийся терапией на первой стадии развития заболевания
Если в больнице нет травматолога, частная клиника слишком много просит за осмотр, попросите направление к ортопеду. Ортопед занимается лечением пациента при воспалении синовиальной сумки на первой стадии развития. Врач проведет диагностику, назначит лечение. Обязательно проводится пункция, при которой происходит забор синовиальной жидкости для бактериологического исследования. После, ортопед назначает терапию медикаментами:
- Нестероидные противовоспалительные средства помогают уменьшить боль, воспаление, уменьшить отечность. Медикаменты принимают перорально, в виде мазей и гелей.
- Антибактериальные препараты понадобится употреблять, если исследование показало скопление гнойного экссудата.
- Иммуномодулирующая терапия тоже стоит на первом месте. Ортопед назначает препараты для поднятия иммунитета, чтоб организм мог бороться с инфекционной патологией.
При бурсите нет большого ограничения подвижности, при необходимости врач назначает лечение массажем, акупунктуру. Методы физиотерапии уменьшают болевые ощущения, пациенту легче двигать конечностью.
Запустил заболевание — запишись на прием к хирургу
Чаще всего к хирургу дают направление, когда заболевание слишком запущено. Это происходит, когда пациент поздно обращается в больницу, а бурсит достиг третьей стадии развития. Чем поможет хирург при бурсите суставов? К специалисту обращаются при гнойном бурсите для удаления гнойного экссудата. Хирург выполняет оперативное вмешательство. Перед проведением операции необходимо провести дифференциальную диагностику, по результатам обследования определяется тип хирургического вмешательства. Для этого выполняют пункцию.
Оперативное вмешательство заключается в скрытии бурсы. Затем производится удаление зараженной синовиальной жидкости. Синовиальную сумку промывают антисептическими растворами. Пока пациент полностью не поправится в синовиальной сумке оставляют дренаж, позже дренаж без проблем извлекается. Хирургическое вмешательство может привести к ряду осложнений и занесению инфекции в сустав, поэтому перед проведением операции необходимо прояснить все пункты дальнейшего лечения, выяснить какими осложнениями грозит, чтобы вовремя обратиться за помощью. При часто рецидивирующем воспалении синовиальной сумки может обсуждаться вопрос касательно удаления бурсы. Хирург проводит бурсэктомию, после чего на ее место ставят имплантат. Данная процедура наиболее подходящая при тяжелых или рецидивирующих бурситах.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Причины

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Патология развивается на фоне хронического повреждения определенной области ступни.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Факторы риска:
- Избыточная масса тела. Дополнительные килограммы негативно сказываются на состоянии суставов, провоцируя повреждение соответствующих сумок.
- Избыточные физические нагрузки. В зону риска попадают спортсмены и люди, занятые тяжелым трудом (шахтеры, работники заводов, фабрик).
- Неудобная обувь.
- Патологии опорно-двигательного аппарата, сопровождающиеся неправильным перераспределением нагрузки на стопы.
- Метаболические нарушения (подагра, сахарный диабет).
Во время прогрессирования воспалительного процесса в сумке происходит накопление избыточной жидкости. Механическое давление на чувствительные рецепторы вызывает дискомфортные ощущения.
В зависимости от агрессивности патологического процесса симптомы заболевания могут иметь разную интенсивность. При отсутствии своевременного и адекватного лечения бурсит стопы существенно ограничивает свободные движения ногой.
Когда надо к врачу?
На ранних стадиях недуга в месте поражения будет наблюдаться скопление выпота в бурсе. Если же бурса имеет близкое расположение к поверхности кожи, начинает формироваться отечность. При воспалении бурсы с глубоким расположением сильно выраженная отечность наблюдаться не будет, но зато будет чувствоваться боль умеренного характера.
Наиболее поражаемыми бурситом являются тазобедренный, локтевой и коленный суставы.
Тазобедренный, локтевой и коленный суставы являются наиболее поражаемыми
Чтобы не оказаться в неприятной ситуации, следует знать симптоматику патологии:
- наличие припухлости;
- повышение местной температуры;
- присутствие болевых ощущений, особенно в ночное время;
- общее недомогание;
- увеличение близко размещенных лимфатических узлов;
- тошнота.
Если же патология перешла в хроническую стадию, то суставы будут сильно ограничиваться в подвижности. Помимо этого появляется ощущение, как будто сустав начинает распирать.
В случае появления вышеописанных симптомов следует обратиться к специалисту. Только врач, лечащий бурсит, сможет поставить правильный и точный диагноз.
Причины и симптомы
Эта патология не только вызывает дискомфорт, но и является серьезным эстетическим недостатком, особенно для женщин. Мужчины подвергаются таким изменениям довольно редко, что объясняется тем фактом, что прекрасный пол часто злоупотребляет ношением высоких каблуков и неудобной обуви. Это является одной из причин, по которым появляется шишка на пальце ноги.
К основным факторам, влияющим на возникновение нарушения, относят:
- Наследственность (часто предрасположенность к таким нарушениям является врожденной, что выражается в ранневозрастной дисплазии суставов);
- Избыточный вес (деформация сустава может быть вызвана слишком большим давлением на ноги, обусловленным высокой массой тела);
- Возраст (обычно шишка на ноге возле большого пальца появляется после 30-35 лет, что объясняется дегенеративными процессами в стареющем организме);
- Поперечное плоскостопие;
- Косолапость;
- Гормональные сбои при беременности или в период климакса;
- Механические травмы;
- Недостаток кальция в организме (кости становятся более податливыми, из-за чего опорно-двигательный аппарат неспособен выполнять свою поддерживающую функцию);
- Длительные нагрузки на ноги, обусловленные спортивной или профессиональной деятельностью.
Симптоматика вальгусной деформации характеризуется постепенным нарастанием проявлений. Выделяют несколько стадий развития заболевания, классифицируемых по углу наклона большого пальца по отношению к остальным. Поначалу шишка на ноге небольшая и мягкая, затем она твердеет и увеличивается, на последней фазе палец серьезно деформируется, что исключает возможность ношения обычной обуви – ее приходится заменить на ортопедическую, поэтому во избежание осложнений лечиться нужно своевременно.
Проявляется нарост на большом пальце следующим образом:
- Жжением;
- Нарастающей болью;
- Образованием мозолей и натоптышей;
- Отеком и воспалением;
- Сложностями при передвижении.
К какому врачу следует обратиться, если появилась косточка на ноге?
Деформированный большого палец на ноге – болезнь, которая причиняет массу болезненных ощущений. Это патологическое состояние в медицине называют вальгусной деформацией стопы. Появившаяся шишка со временем может только расти, что причиняет массу неудобств и отзывается болью при ходьбе, осложняет выбор подходящей обуви. Не стоит запускать заболевание. Если уже появилась косточка на ноге, к какому обратиться врачу, можно узнать только после определения причины ее возникновения.
Собранная в медицинской практике статистика, утверждает, что чаще всего деформация стопы – это сугубо женское заболевание. Среди всех пациентов только 2% мужчины. Объясняется это просто: следование модным трендам заставляет женщин носить неудобную обувь, отказаться от комфорта. Это приводит к искривлению стопы. Специалисты советуют не носить обувь без каблука, но он должен быть не более 3,5–4,5 см!
К какому врачу обращаться с шишкой на ноге? Чтобы ответить на этот вопрос, следует узнать причину развития деформации. Важно узнать, почему большой палец стопы не находится в нормальном положении, искривляется, а после еще и сильно болит. Частыми причинами возникновения патологии становятся:
- Узкая, неудобная, неправильно подобранная по размеру обувь. За возможность носить высокий каблук дамам часто приходится платить своим здоровьем. Усугубляется положение, если неудобные туфли женщина носит длительное время, постоянно перетруждает ноги.
- Травмы и генетическая предрасположенность.
- Плоскостопие. Неизлеченное заболевание приводит к неправильному распределению нагрузки на стопу, что становится причиной усугубления болезни.
- Полнота.
- Врожденные аномалии.
Начинать поиск специалиста следует с посещения своего семейного или участкового доктора. Первым в числе посещенных специалистов может стать терапевт. На медприем следует отправиться в районную поликлинику, где должна храниться карта пациента. Доктор осмотрит пациента, после чего выпишет направление к узкопрофильному специалисту:
- Ортопеду – оказать помощь узкий специалист сможет только на начальной стадии развития болезни;
- Травматологу – при получении травмы;
- Хирургу, когда другой доктор уже не в силах помочь.
В редких случаях причиной возникновения патологии могут выступать ураты – соли, которые откладываются в суставной сумке. Это заболевание называется подагрой. Оно характеризуется образованием шишки на ноге около большого пальца. К какому можно обратиться врачу в таком случае? Терапевт направит своего пациента с таким недугом к ревматологу.
Отправить к узкому специалисту после осмотра и сбора информации сможет только семейный доктор. Именно семейному доктору решать, к какому врачу обратиться с косточкой на большом пальце ноги. Помочь ортопед пациенту способен только:
- При выявлении поперечного плоскостопия, которое устраняется длительный период и предполагает использование ортопедических стелек. В зависимости от сложности заболевания будет рекомендована специальная обувь.
- На начальной стадии болезни, когда шишка только появилась или начала расти.
Пациентам ортопед назначает курс упражнений, специальные приспособления для исправления деформации, фиксаторы для правильного расположения стопы, ЛФК. В зависимости от особенностей и характера болезни могут быть назначена физиотерапия.
Этот доктор помогает тем пациентам, которые длительное время не признавали наличие проблемы, а потому не посещали медучреждение для получения помощи. Не стоит терпеть дискомфорт, который усиливается от ношения неудобной обуви. Со временем патология прогрессирует, а исправить ситуацию может только хирург. Выясняя, к какому врачу можно обратиться с шишкой на ногах, следует отправиться в хирургию, если:
- Проявляется хромота, когда нормально ходить человек уже не в состоянии;
- Возникают сильнейшие болевые ощущения;
- Появилась сильная припухлость, есть отечность в области шишки;
- Развилось воспаление, появилось покраснение.
В расчет принимается сложности случая и полученных результатов исследований может быть назначено удаление нароста, коррекция с использованием лазера, закрепление сустава в определенном положении с использованием винтов. Любой из предложенных способов требует длительного лечение и восстановительного периода, а потому не стоит запускать болезнь.
Врач узкой специализации. Он способен помочь пациентам избавиться от недуга, когда появилась шишка и есть проблемы во время передвижения. Частыми пациентами становятся больные, которые перенесли травмы. Чтобы стопа не осталась в неправильном положении, больному будет назначено соответствующее лечение. В качестве эффективных мер доктор предлагает использовать ряд корректирующих устройств:
- Стяжка. Вариант для тех, кто ведет сидячий образ жизни, мало двигается, не занимается спортом. Стяжка – это выпуклое устройство, которое фиксируется на пальце при помощи резинового ремешка.
- Шина – это фиксатор определенной формы. Позволяет восстановить нормальное положение пальца стопы, постепенного уменьшения размера болезненной шишки.
- Фиксатор. Позволяет восстановить нормальное положение пальца, стопы. Использовать корректор можно во время отдыха и ходьбы – в зависимости от предписаний врача.
Использование корректирующих средств позволяет исключить развитие патологии и удалить шишку на ноге. В дополнение к указанным изделиям доктор может рекомендовать использование лечебной физкультуры. Ряд упражнений следует делать каждый день в несколько приемов. На восстановление нормального положения стопы и удаление косточки (шишки) потребуется немало времени. Но и после этого необходимо правильно подбирать обувь, которая не всегда будет модной.
Появление болезненной шишки на ноге наряду с деформацией стопы – тот симптом, который нельзя игнорировать. На ранних стадиях заболевания можно избавиться от проблемы без скальпеля и лазера.
Краткая информация о патологии
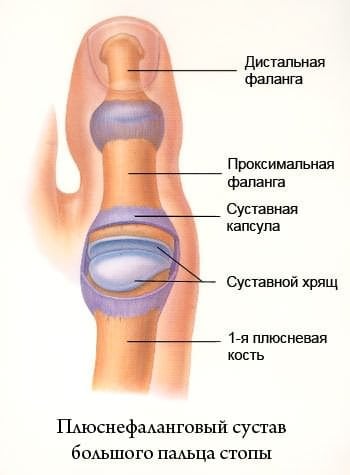
Бурсит — это воспаление суставной сумки (фото 1). Эта сумка ограничивает суставную полость. Внутри покрыта синовиальной оболочкой, которая продуцирует смазку для сустава. Под влиянием различных факторов иногда происходит воспаление сумки сустава большого пальца стопы. Вследствие чего происходят изменения в функционировании, наступает деформация первого плюснефалангового сустава.
Бурсит большого пальца носит код по МКБ 10-М20.1 — наружное искривление большого пальца. Это приобретенная деформация фаланги ноги.
МКБ 10 — это международная классификация болезней десятого пересмотра. Так называется нормативный документ, в котором собрана общепринятая статистическая классификация медицинских диагнозов, болезней и проблем со здоровьем.
Опираясь на международный список классификаций заболеваний, в зависимости от клинического течения болезни, различают такие типы бурсита:
- Острый период. Он характеризуется локализованной отечностью ровной круглой формы. Размер ее зависит от количества скопившейся жидкости в суставе.
- Подострый — определяется сильной чувствительностью к воспалительным процессам.
- Хронический тип переходит из вышеописанных. Симптомы могут быть разной степени тяжести. Изменения в сумке часто являются незначительными, жидкости скапливается небольшое количество. Могут быть серьезные признаки — утолщение стенок синовиальной сумки, а также их разрастания вокруг полости.
- Рецидивирующий тип. Периодически появляются обострения.
Определение
Что такое бурсит? Патология представляет собой воспаление околосуставной сумки, называемой бурсой, на большом пальце ноги.
Сустав нуждается в постоянной смазке для обеспечения свободного перемещения конечности. Ее вырабатывает оболочка, расположенная около сустава.
Влияние разнообразных факторов приводит к возникновению воспалительного процесса и, как следствие, к нарушению функции бурсы и стопы в будущем.
В основном этот недуг возникает у женщин, носящих неудобную обувь.
Под испытываемым давлением на фаланги пальцев наблюдается деформация сустава большого пальца стопы. При постоянном ношении тесной обуви он приобретает неправильную форму. Аналогичные процессы наблюдаются при ушибах и травмах. Так возникают бурситы большого пальца стопы.
Профилактика шишек на ногах
Появление шишек в большей степени свойственно женской стороне населения, это происходит потому женщины носят неудобную обувь. Обувь с зауженными носками, формирует неправильное положение большого пальца, в результате начинает расти косточка.
Почему еще начинает расти косточка? Причина развития деформации большого пальца — генетическая предрасположенность. Ученые выявили, что если у одного из родителей обнаружена подобная патология, вероятность возникновения у ребенка в возрасте 25–40 лет составляет 50%. В 80% болезнь обнаруживается у ребенка, при наличии патологии у обоих родителей.
Также росту шишки на большом пальце способствует плоскостопие. Вес на стопу распределяется неравномерно, в результате чего палец выпячивается наружу. Вальгусная деформация развивается вследствие травмирования ноги, при падении на нее тяжелых предметов. Заболеванию характерно появление из-за лишнего веса пациента, врожденных аномалий опорно-двигательного аппарата.
В каких случаях используются фиксаторы? Только если:
- больной не жалуется на дискомфорт;
- нет чувства боли;
- ступня не деформирована, кроме как большого пальца;
- доктор констатирует, что хирургическое вмешательство на данном этапе развития болезни не рационально.
Весьма хороший совет при нахождении вальгусного нароста — сменить обувь. Обычные стельки следует заменить на ортопедические, включить в свою жизнь лечебную гимнастику, практиковать массаж ступней ног. Постоянный уход и выполнение рекомендаций врача позволит предотвратить увеличение в размерах нароста, разрушение хряща и соединительной ткани фаланги пальца.
Если же причина искривления стопы — это плоскостопие или иные врожденные патологии, то итоговое решение принимает ортопед. При наличии возможности побороть болезнь без кардинальных методов — они используются. В противном случае потребуется механическое исправление положения костей, удаление отростков хрящевой минерализованной ткани. Операция довольно сложная и требует длительного восстановления. В течении последующих 3-4 месяцев, например, больному будет противопоказано поднятие тяжестей.
Вальгусная деформация – профессиональная патология медсестер, парикмахеров, стоматологов и других специалистов, которые в силу специфики своей работы вынуждены большую часть времени проводить стоя.
Выбор правильной обуви – главная профилактическая мера появления шишек на ногах.
Обувь, прежде всего, должна быть удобной, не сдавливать сильно ногу и быть в меру широкой, оптимальная высота каблука – 5 см. Если вы вынуждены носить обувь на шпильке, позаботьтесь о сменной обуви и о том, чтобы ваши ноги время от времени отдыхали.
Особенности заболевания
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Воспалительное заболевание слизистых сумок не проходит незаметно, приносит дискомфортные ощущения, недовольства больному. Чаще возникает бурсит сустава (коленного, тазобедренного, пальцев ног). Согласно Международной классификации болезней, бурсит имеет код МКБ 10: М70-М71. Здесь описаны возможные разновидности расстройства мягких тканей, других частей.
Зачастую организм даёт понять по симптомам, что стоит обратиться к врачу. Больные редко осознают сигналы, полагая, что это просто усталость. Признаки бурсита позволят, как можно скорее обратиться к врачу, медицинскому работнику – поставить верный код МКБ 10. Симптомы должны заставить обратиться к специалисту:
- Припухлость у сустава около 10 см в диаметре (мягкая, упругая);
- Болезненность в месте припухлости при движении, пальпации;
- Высокая температура тела (39 градусов);
- Ограничение подвижности сустава;
- Дополнительные отёки, гиперемия кожи;
- Общее недомогание.
В зависимости от проблематики, типа появления, симптомы сочетаются, проявляются частично. В любом случае болезненность, припухлость, отёчность, должны навести на мысль о воспалении синовиальных сумок. Врач назначит рентген, УЗИ, опросит на предмет жалоб, уточнит беспокоящие симптомы, по результату обследования поставит диагноз.
Лучшее средство от болезни – профилактика бурсита. Врачи выделяют правила, помогающие избежать воспаления первичного, рецидивирующего:
- Регулярно занимайтесь спортом, делайте ежедневно зарядку по утрам. Это поддержит тело в тонусе, позволит сбалансированно нагружать организм физическими упражнениями;
- При занятиях спортом уделяйте время разминке суставов. Это важно для ног, рук, шеи, всего тела;
- Во время активных физических нагрузок на работе, в спортзале защищайте суставы. Для этого изобретены эластичные бинты, наколенники;
- При получении травмы в области сустава, приложите компресс к болезненному месту. Если образовалась рана, её стоит обеззаразить антисептиком, закрыть асептической повязкой, бактерицидным пластырем;
- При образовании гноя, не запускайте лечения, обратитесь к врачу.
Читайте также: