Боль в коленном суставе под надколенником
На сегодняшний день нет единого мнения относительно терминологии, этиологии и лечения болевого синдрома в переднем отделе коленного сустава. Пателло-феморальный болевой синдром (хондромаляция надколенника, синдром перегрузки надколенно-бедренного сустава) довольно часто можно встретить у активно занимающихся спортом подростков и молодых людей.
Нередко (однако не всегда) это состояние связано с размягчением и фиброзными изменениями суставной поверхности надколенника — хондромаляцией надколенника. В отсутствии каких-либо других патологических изменений ортопеды рассматривают хондромаляцию как причину (а не следствие) заболевания. Против этого свидетельствуют следующие факты: (1) хондромаляцию нередко диагностируют в ходе артроскопии коленного сустава у лиц молодого возраста, не предъявляющих жалоб на боль в переднем отделе коленного сустава и (2) у некоторых пациентов с типичным болевым синдромом не находят изменений хряща надколенника.
а) Механизмы развития боли в надколеннике при синдроме перегрузки надколенно-бедренного сустава. Боль в переднем отделе коленного сустава может быть одним из симптомов достаточно известных заболеваний, наиболее распространенными из которых являются бурситы, болезнь Осгуда-Шляттера, невромы, синдром синовиальной складки, пателло-феморальный артроз и тендиниты зоны прикрепления сухожилия четырехглавой мышцы или собственной связки надколенника — болезнь Синдинга-Ларсена.
Основной причиной такого болевого синдрома возможно является механическая перегрузка надколенно-бедренного сустава. Изредка причиной может быть единственная травма коленного сустава (прямой удар по передней поверхности колена), которая может привести к повреждению суставных поверхностей. Чаще же постоянные перегрузки сустава обусловлены либо (1) нарушением конгруэнтности надколенно-бедренного сустава вследствие аномального строения надколенника или межмыщелковой борозды, либо (2) аномалиями строения нижней конечности в целом и/или надколенника в частности, либо (3) нарушением баланса мышц нижней конечности, характеризующимся снижением их силы вследствие атрофии, снижения функции или относительной слабости медиальной широкой мышцы, которые приводят к изменению наклона надколенника, его подвывиху или перегрузке одной из его фасеток при сгибании и разгибании, либо (4) гиперактивностью пациента.
Перегрузка надколенно-бедренного сустава приводит к появлению изменений как суставного хряща, так и субхондральной кости, однако не всегда эти изменения развиваются параллельно. Так, суставной хрящ может выглядеть нормально, а изменения его могут носить лишь биохимический характер, характеризующийся гипергидратацией и снижением концентрации протеогликанов, тогда как в подлежащей кости отмечается выраженная сосудистая реакция (которая может быть потенциальной причиной болевого синдрома).
В других случаях в хряще могут наблюдаться видимые размягчение и фиброзные изменения, сопровождающиеся или не сопровождающиеся внутрикостной гипертензией субхондральной кости. Это и обусловливает различные взаимоотношения между (1) аномалиями строения надколенно-бедренного сустава, (2) размягчением хряща, (3) сосудистой реакцией субхондральной кости и (4) болевым синдромом в переднем отделе коленного сустава.
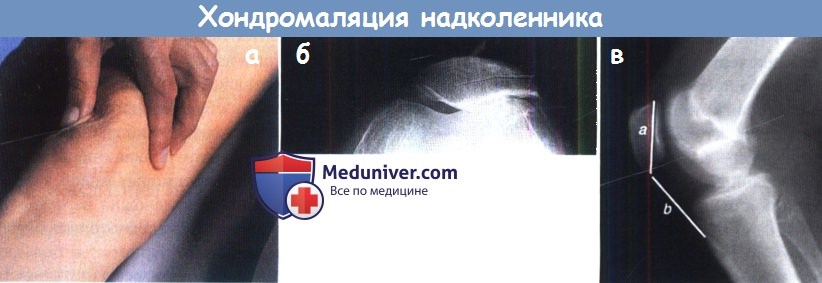
Хондромаляция надколенника.
Патогномоничных признаков хондромаляции надколенника, на основании которых можно было бы поставить диагноз, не существует,
однако есть ряд симптомов, которые позволяют заподозрить ее наличие.
(а) Зафиксируйте надколенник относительно мыщелка бедра и попросите пациента напрячь мышцы бедра:
даже здоровый человек в такой ситуации может испытать дискомфорт,
пациенты же с хондромаляцией надколенника в подобной ситуации отмечают острую боль в области пателло-феморального сустава.
(б) Тангенциальная проекция в положении неполного сгибания коленного сустава.
(в) На рентгенограмме в боковой проекции в положении сгибания коленного сустава до 45° длины надколенника и собственной связки надколенника в норме практически равны (отношение 1:1),
при patella alta это отношение будет менее, чем 1:1.
Нa первый взгляд коленный сустав может казаться совершенно нормальным, однако при тщательном клиническом осмотре можно выявить изменение нормального расположения или наклон надколенника. Другими признаками заболевания могут быть гипотрофия четырехглавой мышцы, наличие в полости коленного сустава выпота, болезненность при пальпации по краю надколенника и хруст при движениях в коленном суставе.
Пателло-феморальный болевой синдром провоцируется прижатием надколенника к мыщелку бедра при одновременном сокращении четырехглавой мышцы, при этом сначала надавливают на надколенник целиком, а затем по отдельности на медиальную и латеральную фасетку. Если в дополнение к описанным симптомам имеет место положительный симптом предчувствия, то скорее всего в анамнезе у пациента имел место подвывих или вывих надколенника.
Трекинг надколенника оценивают в положении пациента сидя на краю кушетки со свешенными вниз ногами, в этом положении пациента просят согнуть и разогнуть голени с сопротивлением, в ряде случаев при этой пробе удается выявить подвывих надколенника.
В положении сидя или лежа на спине положение надколенника можно оценить количественно путем измерения величины квадрицепс-угла, или Q-угла, — этот угол образован линией тяги четырехглавой мышцы (линия, соединяющая переднюю верхнюю подвздошную ость и середину надколенника) и линией, соответствующей положению собственной связки надколенника. В норме этот угол составляет 14-17°, увеличение угла более 20° рассматривается как предрасполагающий фактор к развитию болевого синдрома в переднем отделе коленного сустава.
Другим предрасполагающим фактором является высокое стояние надколенника (patella alta), при котором компрессионные силы, действующие на суставную поверхность надколенника при сгибании коленного сустава, скорее всего будут выше, чем в норме. Высоту стояния надколенника лучше всего оценивать по рентгенограмме в боковой проекции.
Наконец, в ходе клинического осмотра оценивают состояние околосуставных образований, которые также могут быть источниками болевого синдрома, для исключения отраженного болевого синдрома необходимо осмотреть и тазобедренный сустав.
Причины болевого синдрома в переднем отделе коленного сустава:
1. Отраженная боль со стороны тазобедренного сустава
2. Заболевания надколенно-бедренного сустава:
Нестабильность надколенника
Перегрузка надколенно-бедренного сустава
Остеохондральные повреждения
Пателло-феморальный артроз
3. Заболевания коленного сустава:
Рассекающий остеохондрит
Свободное внутрисуставное тело Синовиальный хондроматоз
Синдром синовиальной складки
в) Лучевая диагностика. Рентгенологическое исследование должно включать рентгенографию надколенника в тангенциальной проекции, которая позволяет выявить изменение наклона или подвывих надколенника, и в боковой проекции в положении сгибания коленного сустава наполовину для оценки высоты стояния надколенника.
Наиболее точными методами, позволяющими оценить и измерить взаиморасположение надколенника и мыщелка бедра, являются КТ или МРТ в положении полного разгибания и при различных углах сгибания.
г) Артроскопия. Размягчение суставного хряща довольно часто можно наблюдать и у людей, не предъявляющих никаких жалоб со стороны коленного сустава, в то же время при наличии болевого синдрома в коленном суставе какой-либо патологии также может не обнаружиться. Тем не менее артроскопия является весьма полезной методикой, позволяющей исключить другие возможные причины болевого синдрома в переднем отделе коленного сустава. Также она позволяет оценить конгруэнтность надколенно-бедренного сустава, особенности расположения и трекинга надколенника.
д) Дифференциальный диагноз. Для того, чтобы выставить диагноз пателло-феморального болевого синдрома, необходимо исключить все остальные возможные причины болевого синдрома в переднем отделе коленного сустава. Но даже после этого прежде, чем начать лечение, следует выявить точную причину развития этого синдрома, каковой могут быть постуральные особенности, избыточная нагрузка, аномалии расположения надколенника, подвывих или аномалии строения костей.
е) Лечение без операции боли в надколеннике при синдроме перегрузки надколенно-бедренного сустава. В подавляющем большинстве случаев эффективно видоизменение физической активности и физиотерапия в сочетании с разъяснением пациентам причин имеющегося у них болевого синдрома и того, что у большинства пациентов подобное состояние постепенно купируется и без дополнительных медицинских вмешательств.
Назначаемые упражнения должны быть направлены на укрепление медиальной головки четырехглавой мышцы как основного фактора, сдерживающего патологический наклон и подвывих надколенника кнаружи. Ряду пациентов бывает достаточно простого применения ортопедических стелек, корригирующих вальгусную установку стопы. Назначение аспирина позволит всего лишь в той или иной мере снять болевой синдром, тогда как от использования глюкокортикоидов следует воздерживаться.
ж) Операция при боли в надколеннике при синдроме перегрузки надколенно-бедренного сустава. Об операции следует подумать только (1) при наличии явных аномалий строения, которые возможно корригировать оперативным путем, (2) когда проводимое в течение по меньшей мере шесть месяцев консервативное лечение оказывается неэффективным или (3) если у пациента изначально выявляются признаки нетрудоспособности. Оперативное лечение направлено на оптимизацию расположения надколенника относительно мыщелка бедра, улучшение конгруэнтности надколенно-бедренного сустава и снижение действующих в нем динамических нагрузок. С этой целью применяются различные вмешательства, включающие латеральный релиз при сочетании признаков нестабильности надколенника с одним из вмешательств, показанных на рисунке ниже или без таковых, а также операция Маке (Maquet) (подъем собственной связки надколенника) и как последняя мера — пателлэктомия.
Латеральный релиз. Операция заключается в открытом или артроскопическом продольном рассечении наружной капсулы и наружного удерживателя надколенника. Иногда уже одного этого бывает достаточно (особенно если по данным рентгенографии или МРТ имеет место выраженный наклон надколенника), чаще же это вмешательство необходимо дополнять восстановлением нормальной анатомии надколенно-бедренного сустава.
Проксимальная реконструкция. Заключается в открытом релизе наружного удерживателя надколенника и гофрировании косой части медиальной широкой мышцы бедра.
Дистальная реконструкция. Дистальные мягкотканные и костные реконструктивные вмешательства описаны выше. Эти операции позволяют оптимизировать трекинг надколенника, однако сопряжены с риском увеличения давления в зоне контакта надколенника и мыщелка бедра, что в свою очередь может усилить выраженность симптоматики.
Дистальный подъем собственной связки надколенника. Согласно предложенной Maquet методике, бугристость большеберцовой кости вместе с прикрепляющейся к ней собственной связкой надколенника перемещается кпереди и фиксируется в этом положении с помощью костного блока. Такое вмешательство позволяет снизить давление на границе контакта надколенника и мыщелка бедра.
Некоторых пациентов начинает беспокоить образующийся после такой операции на передней поверхности большеберцовой кости костный выступ, поэтому такая операция может стать причиной появления новых жалоб. В качестве альтернативы Fulkerson предложил перемещать и приподнимать относительно исходного положения передне-медиальный сегмент бугристости большеберцовой кости. Среднесрочные результаты этого вмешательства вполне удовлетворительные.
Хондропластика. Операция заключается в артроско-пической обработке суставной поверхности надколенника с помощью шейвера, в ходе которой удаляется размягченный и фиброзно-измененный хрящ, иногда вплоть до уровня подлежащей субхондральной кости. В последующем обработанный участок должен заполниться волокнистым хрящом. По завершении основного вмешательства выполняют лаваж сустава, также операцию можно сочетать с любым из видов реконструктивных вмешательств.
Пателлэктомия. Это самое последнее, к чему можно прибегнуть для облегчения страданий пациента. Даже при изначальной травматичности вмешательства пациенты остаются порой весьма довольными облечением после всех ранее перенесенных и оказавшихся неэффективными вмешательств.

Виды болевых ощущений
Боль под коленом бывает различной.
В основном, она разделяется на:
- Острую – имеет большую интенсивность. Характеризуется внезапным появлением, к примеру, после удара.
- Хроническую – развивается постепенно. Сначала только вызывает дискомфортные ощущения, но со временем интенсивность нарастает.
Боль под коленом может различаться и по ощущениям:
- Резкая – травмы, повреждения мениска, внедрение в ткань разрастаний кости.
- Ноющая – хроническое заболевание, артроз в начальной стадии, при наличии сосудистых нарушений, воспалительных процессов или реакцию на смену погодных условий.
- Постоянная – фиброз капсулы, невропатия, спазмирование мускулатуры, реактивный синовит.
- Пульсирующая – воспалительный процесс в мягкой ткани, тромбофлебит, ревматоидного типа артрит.
- Стреляющая – артроз в последней стадии, воспаление нервных окончаний.
- Тянущая – различные патологии.
- Режущая – защемление нерва, разрыв мениска.
Данные виды боли помогут человеку понять, какой недуг вызвал боль под коленом. Когда начинает болеть под коленом, важным моментом является установка первопричины состояния, что может сделать только доктор.
Почему болит под коленом – причины
Причин, почему появляется боль в колене, достаточно много и они разнообразны. Болевой синдром является неспецифичным явлением, и характеризует многие патологии. Есть большое количество факторов, которые вызывают данное состояние. Эти причины бывают как из-за болезней, так и травм, малоподвижного образа жизни.
Боль в колене является симптомом некоторых заболеваний, как самого сустава, так и тканей возле него. Кроме того, дискомфорт появляется и по причинам, никак не связанным с опорно-двигательной системой. Таким образом, первопричина, почему появилась боль под коленом, вполне явно диагностируется и скрывается патологиями самого сустава.
Есть несколько заболеваний, которые затрагивают сам хрящ:
- Кистозное образование – такую патологию называют еще киста Бейкера. Является застарелым хроническим воспалением, схожим с синовитом, и часто поражает оба колена. Развивается вследствие отсутствия лечения остеопороза и артроза.
- Кистозное поражение мениска.
- Разрыв мениска – опасное состояние, которое требует немедленной врачебной помощи, иначе можно потерять трудоспособность.
- Артрит сустава – появляется не часто, но имеет тяжелое течение, что объясняется сложным механизмом строения колена. Боль в ноге сзади колена появляется, когда разгибается конечность.
Также стоит выделить и болезни сопутствующих структур: мускулатуры, сухожилия, суставной сумки. Как показывает врачебная практика, данные патологии менее опасны предыдущих, и не вызывают инвалидности при правильном лечении.
- Новообразования нервов – опухоль или защемление. В таком случае икра будет страдать меньше, а локализуется боль в ноге сзади под коленом.
- Поражение структуры сосудов – аневризмы, тромбоз вен.
- Повреждения позвоночника.
- Аутоиммунные заболевания.
- Нарушения процессов обмена.
Боль в колене появляется и по причинам, не имеющего ничего общего с опорно-двигательной системой. Сюда можно отнести различные инфекции и патологии мягких тканей.
Такие проблемы встречаются достаточно часто. Коленом принимается достаточно серьезная нагрузка, а следовательно, больше подвергается травмам, если сравнивать с другими суставами. Основные травмы, которые вызывают боль в колене, - это растяжение связок и ушибы. Травму можно получить при занятиях спортом или неудачном падении.
Чаще всего пострадавший сразу ощущает острую боль в ноге сзади колена, вследствие чего нарушается подвижность. Если этого нет, то дискомфорт проходит быстро. Однако, если боль под коленом вернулась через несколько часов, то стоит сходить на прием к врачу.
Люди могут жаловаться, что болит под коленом, и во многих других случаях. Так, нередко данное состояние появляется у подростков. Это объясняется тем, что дети растут достаточно быстро, а развитие сосудов может отставать от развития опорно-двигательной системы. Именно поэтому появляется боль в сосудах.
Другая причина появления боли у здорового человека – это перегрузка колена, что нередко случается со спортсменами. Коленная ткань легко раздражается из-за большого количества нагрузок, что и вызывает дискомфорт. Это является своеобразным звоночком о том, что надо немного беречь себя.
Нередко боль под коленом появляется при малоподвижном образе жизни, особенно у офисных работников, которые часами проводят в сидячем состоянии. Дискомфорт появляется и при ожирении, так как масса тела давит на опорно-двигательную систему.
Есть несколько категорий людей, которые предрасположены к появлению дискомфорта в колене.
К ним можно отнести:
- Профессиональных спортсменов. Болезнь колена – это постоянные спутники. С течением времени суставы сильно изнашиваются из-за перегрузок. Особенно опасно для хоккеистов, теннисистов и футболистов.
- Люди, недавно вылечившиеся от инфекции или после операции.
- Лица, занятые тяжелым трудом. Перегрузка колена приводит к его разрушению. У кого-то патология появляется раньше, у других позже. Если достаточно много интенсивных нагрузок, то процесс ускоряется.
- Пожилые люди.
Что делать, если сильно болит нога под коленом сзади
Для начала исключите или снизьте нагрузки на сустав колена. Недопустимо продолжение спортивных тренировок, длительных прогулок, резких движений. Постарайтесь обеспечить суставу максимальный покой. При травме можно приложить лед, но ногу желательно положить так, чтобы обеспечить высокое расположение колена.

Боль в колене весьма опасно игнорировать, ведь неизвестно что стало причиной. Вполне возможно, что боль появилась из-за заболевания, поддающегося лечению при раннем обнаружении. При появлении первой тревожной симптоматики и боли, то стоит незамедлительно обратиться к врачу.
Вот алгоритм действий при появлении боли в колене:
- При травме стоит обратиться к хирургу. Если боль не вызвана перегрузками колена, то лучше обратиться к терапевту, дающего дальнейший план действий. Чаще всего пациент получает направление к ортопеду, неврологу, остеопату и ревматологу.
- Устанавливается причина боли при помощи всестороннего обследования.
- Методика терапии будет зависеть от первопричины.
- При боли в колене важно предупредить повторное ее появление при помощи профилактики.
Стоит рассмотреть все описанные действия более детально.
Диагностика и методы лечения
Проводить диагностику нужно как можно раньше, а следовательно, стоит вовремя обращаться к доктору.
Многих пациентов интересует, если болит под коленом, какие анализы и обследования проводятся:
- Клинический осмотр у профильного врача. Собирается подробнейший анамнез, проводиться осмотр, устанавливается предварительный диагноз, и назначаются нужные обследования для подтверждения/опровержения выявленной проблемы.
- Рентгенография. Проводиться для одного и обоих суставов в нескольких проекциях. В случае смежной патологии проводиться рентгенография для пояснично-крестцового отдела и тазобедренных суставов.
- УЗИ – отличная сравнительная методика при проблемах мягкой ткани, воспалении суставов.
- МРТ – помогает определить тонкости и особенности болезней, нередко применяется при травмах.
- Лабораторные исследования – чаще всего ключевые в постановке окончательного диагноза, если боль вызвана аутоиммунными, воспалительными и обменными процессами.
Стоит отметить, что каждый из видов обследований не исключает проведение других. К примеру, используя только МРТ, не всегда можно установить точный диагноз. Только врач сможет сказать, какие именно методы диагностики стоит использовать при учете конкретной ситуации.
Диагностика – это важная составляющая лечения. И чтобы лечение было результативным, стоит использовать только комплексный подход. Методики направлены не только на устранение боли, но и также избавление от воспалений, и на восстановление пораженного сустава.
Сегодня эффективностью пользуются следующие методы лечения:
- Медикаментозная терапия. Сюда можно отнести таблетки, инъекции, свечи, мази и многое другое. Могут использоваться противовоспалительные, коагулянты, анальгетики, антибиотики. Для улучшения тканей хрящей применяются хондропротекторы и витамины. Если необходимо, то делаются уколы гормонов и гиалуроновой кислоты. Последняя также используется в качестве суставной смазки.
- Физиотерапия. Методы используются только после избавления от острой формы заболевания. Так, назначается электрофорез, УВЧ, грязелечение, процедура с инфракрасной лампой, лечебные ванны.
- ЛФК. Врачом индивидуально разрабатывается программа занятий с возможным уровнем нагрузки, учитывая диагноз и стадию болезни.
- Операции. Используется только в случае неэффективности вышеописанных методик, а также при серьезных патологиях. Хирургическое вмешательство требуется при синовите и гемартрозе. Если в суставах скопилось много жидкости, то делается пункция для ее удаления и введения препаратов. При разрывах связок или мениска сшиваются ткани, а в сложном случае проводится протезирование.
- Другое. При травмах колена требуется вправление костей, накладывание гипса или ортеза, а если есть обломки костей, то проводиться операция.
Соблюдение врачебных рекомендаций и исключение интенсивных нагрузок, правильная диета помогут сделать мероприятия по избавлению от болей в коленях максимально эффективными.

Профилактика
Врачами рекомендованы несколько простейших методов, которые защитят колена от различных травм и заболеваний.
Так, достаточно:
Придерживаться правильного сбалансированного питания. Важным моментом является разнообразность рациона, при этом снижение потребления углеводов и жиров животного происхождения. Обязательно включите в рацион рыбу, а в перерывах между приемами пищи подкрепляйтесь овощами и фруктами.
Соблюдать водный баланс. В зимний период рекомендуется выпивать около 2-х литров в день, а в жаркое время – до 4-х. С утра сразу после пробуждения выпивайте стакан свежевыжатого сока или минералки, так же как и перед полноценным приемом пищи.
Правильного режима спортивных тренировок, не перегружая колени. Перед каждой тренировкой хорошо разогревайте мышцы.
Придерживайтесь постельного режима во избежание осложнений.
Если работа связана с долгим сидением за компьютером или стоя, то обязательно необходимо делать перерывы, разминая ноги приседаниями.
Если поднимаете тяжести, то правильно распределяйте нагрузку. Людям из фактора риска стоит использовать поддерживающие ортопедические наколенники.
Следить за весом, так как лишние килограммы усиливают нагрузку на колени.
Обувь должна иметь широкий устойчивый каблук, а подошва обеспечивать отличную амортизацию. Это поможет минимизировать ударную нагрузку на суставы.
Для профилактики плоскостопия используются специальные стельки.
При наличии хронических заболеваний обязательно проходите медосмотры и контролируйте свое состояние.
Вывод: боль под коленом появляется из-за самых разных причин.
Если проблема кроется в незначительных травмах, то ее достаточно просто вылечить: приложите лед и выпейте противовоспалительный препарат. А вот если дело обстоит куда серьезнее, к примеру, обнаружена киста, то лечение потребует больше времени и иногда хирургического вмешательства. Поэтому первым делом, когда почувствовали боль в колене и видите припухлость, покраснения, то стоит сразу обратиться к врачу, чтобы он поставил точный диагноз и назначил нужное и правильное лечение.
Смотреть видео
Иногда возникают локальные боли в колене: с внутренней, наружной сторон; над и под коленом; в коленной чашечке. О чем могут говорить такие симптомы?
Боль с внутренней стороны колена
Если только причина этого явления — не травма, локализация постоянной боли в таком месте бывает достаточно редко.
одна ветка связана с косой подколенной связкой, другая — с фасцией подколенной мышцы.
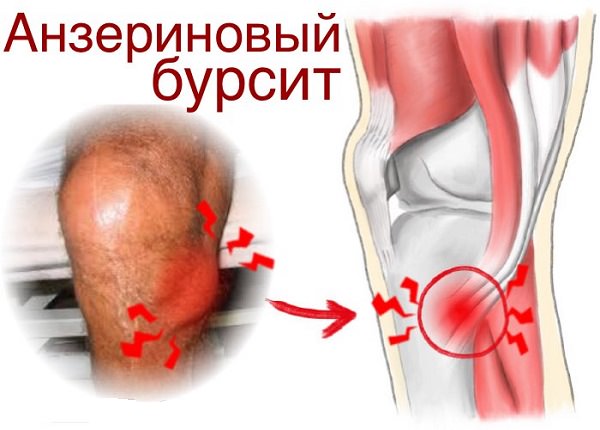
Сутью бурсита является скопление жидкости в воспаленной сумке сухожилия полуперепончатой мышцы.
Бурсит сухожилий часто дополняет общую клиническую картину при остеоартрозе или инфекционном артрите. Он также может быть следствием чрезмерных нагрузок или травмы.
- плоскостопие;
- травма мениска или дегенеративный возрастной разрыв мениска;
- тендинит сухожилий;
- слабость связок и сухожилий;
- диабет.
- Появление небольшой припухлости с внутренней стороны колена.
- Боль в колене с внутренней стороны при ходьбе, с усилением при спуске/подъеме;
- При надавливании на щель возле медиального мыщелка возникает боль, которая может отдавать в задней подколенной области.
- режим покоя;
- ледяные компрессы;
- обезболивание при помощи НПВС и ГКС (при острых болях и сильных отеках).
Боль с внутренней стороны колена при его травматическом поражении чаще всего говорит о разрыве медиального мениска. Симптомы при этом могут быть и не очень выраженными, если произошел незначительный внутренний надрыв:
- Боль внутренняя часть колена лишь в моменты хождения по лестнице или при глубокой ротации голени наружу (симптом Фуше).
- Отека сбоку колена может не быть.
При значительном повреждении в области наружного края мениска:
- Болит колено сбоку с внутренней стороны так, что даже ступить уверенно на ногу трудно.
- Отечность в колене резко выражены.
- При пункции коленного сустава в экссудате обнаруживают кровь.
- При отрыве части хрящевой прокладки возможно ограничение подвижности в суставе, вплоть до полной блокировки.
Лечение должно производиться у травматолога-ортопеда со всем комплексом необходимого исследования (рентген, артроскопия, анализ синовии и пр.).
Боль сбоку в колене с внешней стороны
Чаще всего причиной такой боли являются:
При повреждении латерального мениска болевые признаки такие же, как и при повреждении медиального внутреннего. Однако здесь уже наружная болевая локализация, а функциональный тест выявляет боль в колене с внешней стороны колена во время глубокой ротации голени внутрь.
Дисковидный мениск — это возрастное или врожденное изменение формы хрящевой прокладки колена (по трем типам), при котором она начинает покрывать всю суставную поверхность. Такой трансформации подвержены, в основном, латеральные наружные мениски.
Симптомы латерального дисковидного мениска:
- боль и крепитация в колене во время ходьбы, сгибания и разгибания;
- трудность определенных движений;
- периодическое заклинивание коленного сустава.
Дисковидный мениск почти всегда сочетается с другими деформациями и аномалиями костей нижних конечностей.
После точной диагностики (МРТ) — коррекция мениска при помощи пластической операции.
- болью при двигательных нагрузках, с отдачей в заднюю бедренную поверхность;
- ярко выраженной припухлости в области бугристости б/б кости.
Все те же симптомы, но без отека — признаки энтезита бугорка б/б кости.
Болит под коленом на задней поверхности
Боль сзади колена- показатель воспалительных и иных патологий в мягких тканях коленного сустава и близлежащих тканях.
Болит под коленом сзади по причинам:
- Синовита с выпотом в заднюю область суставной капсулы.
- Бурсита сухожилий икроножной или подколенной мышцы.
- Разрыва заднего рога мениска.
- Образования кисты в заднем роге мениска.
- Абсцесса в подколенной ямке.
- Тромбоза вен или аневризмы артерий.
Результатом скопления избытка жидкости при синовите или бурсите может быть киста Бейкера — образование карманчика на синовиальной оболочке или бурсе, выступающего под коленом в виде шарика.
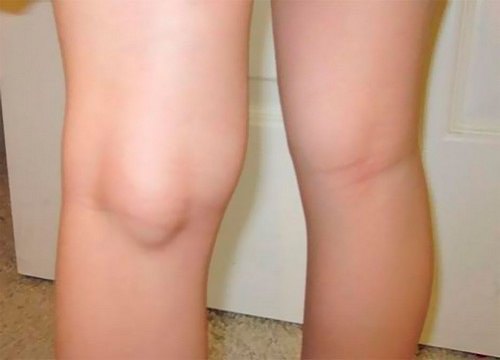
Симптомы подколенной кисты:
- боль под коленом сзади при сгибании;
- отечность;
- нарушения кровообращения в больной ноге.
Симптомы разрыва кисты:
- резкое увеличение боли и отечности, вплоть до того, что может опухнуть вся голень;
- покраснение, жжение под коленом;
- повышение температуры.
При умеренных симптомах возможно консервативное лечение:
нестероидные и гормональные противовоспалительные средства (диклофенак, мовалис, кетонал, гидрокортизон, дексаметозон).
Если такое лечение не помогает, рекомендуется:
- Пункция с промывкой полости антисептическими препаратами.
- Выработка схемы противоинфекционной или противовоспалительной терапии на основании анализа синовии.
- Лазерная коагуляция кисты.
Лечить разрыв кисты Бейкера необходимо только операционным путем, методом удаления части синовиальной оболочки коленного сустава.
Киста или разрыв, расположенные в задних рогах мениска, может приводить к сильным болям во время движения, при разгибании или сгибании колена.
Не всегда нужно прибегать в этих случаях к операции — можно ограничиться:
- противовоспалительной терапией во время болевых приступов;
- ношением эластичной повязки при нагрузках.
К операции нужно прибегать:
- при существенном ограничении движения или блокировке сустава,
- прогрессирующем росте кисты;
- наличии большого выпота.
Абсцесс в подколенной ямке вызывается прямым инфицированием из близлежащих ран, либо отдаленной инфекцией, путешествующей по лимфатическим и кровеносным сосудам.
Здесь выход один — немедленное удаления гнойника с установкой дренажа.
Аневризма и тромбоз внешне могут практически не проявляться, в чем их и опасность. При этих патологиях может наблюдаться:
- пульсация подколенной артерии;
- тянущая боль сзади под коленом;
- голени сильно отекают — симптом тромбоза подколенной вены;
- начинаются трофические нарушения на коже ног.
Боль передней области колена
Woman having leg injury Колено спереди укреплено надколенником и передней крестообразной связкой. Кроме того, здесь проходит четырехглавая мышца бедра, и есть суставные сумки:
- поверхностные и глубокие;
- залегающие под сухожилиями;
- под коленной чашечкой и над ней;
- перед большеберцовой костью.
Поэтому источников боли в передней части колено особенно много. Это вообще самая травмируемая часть ноги.
Боль под коленом спереди может появиться в результате травмы колена, с последующим развитием бурсита сумки предбольшеберцовой мышцы — прокладки между б/б костью и подкожный слоем. Такие удары в переднюю часть колена часто испытывают на себе футболисты. Так как сумка расположена поверхностно, то отек в сумке всегда проявляется внешне в виде бугорка ниже коленной чашечки, примерно на уровне бугра б/б кости.
Иногда при сильном ударе в надколенник развивается инфрапателлярный бурсит сумки, расположенной под коленной чашечкой:
- Отек располагается пол связкой надколенника и может быть невидимым внешне.
- При сильной отечности он выступает чуть ниже колена, а при надавливании уходит во глубь жирового слоя, то есть как бы свободно плавает в коленном пространстве. Это называется флуктуацией.
Болит нога под коленом и при растяжении передней крестообразной связки (ПКС). Если же происходит разрыв ПКС, то боль усугубляется симптомами переднего выдвижения голени, то есть нарушенной стабильностью колена. При этом появляется ощущение свободы коленного сустава, быстро проходящее в случае попадания между поверхностями скольжения бедренной и б/б костью кусочка связки.
Часто при ушибах возникают поверхностные отеки и боль выше коленной чашечки. Их вызывает воспаление подкожной и подфасциальной сумок колена. Данный вид бурсита называется препателлярным.
Препателлярный бурсит не доставляет обычно больших проблем, если только не происходит, из-за прямого инфицирования, перехода в гнойную форму.
Более серьезное воспаление происходит там, где проходит сухожилие четырехглавой мышцы. В сумке, расположенной под этим сухожилием, способно скапливаться много жидкости в супрапателлярном завороте. Над коленом возникает мягкая опухоль большого размера, она при пальпации безболезненна, но возникают неприятные симптомы:
- Бедро тянет.
- Движения в колене скованны.
- В периоды обострения повышается температура.
- Возможно отложение кальцинатов в опухоли и ее затвердение, если рассасывания не происходит, и супрапателлярный бурсит переходит в хроническую форму.
Всякая боль в колене, связанная в бурсите лечится, в основном, консервативно:
- лед и покой в первые дни;
- НПВС;
- если есть признаки сепсиса, то пункция с дренажем + антибиотики.
К хирургии прибегают при сильных болях и отсутствии скольжения в суставе.
Болит коленная чашечка чаше всего опять-таки из-за трав. Назначение этой самой крупной сесамовидной кости — защита колена. Вот и приходится ей чаще всего страдать.
Среди спортивных и бытовых травм коленного сустава первенство удерживает вывих надколенника. Он часто происходит по вине крутящих движений и ударов в область коленной чашечки.
Сигнал о вывихе поступает в мозг в виде внезапной сильной боли. Сам вывих можно определить:
- по смещению надколенника на уровень латерального мыщелка или даже дальше;
- отечности колена;
- расхлябанности коленной чашечки (она свободно ходит туда-сюда).
Еще одна причина боли в коленной чашечке — хондромаляция.
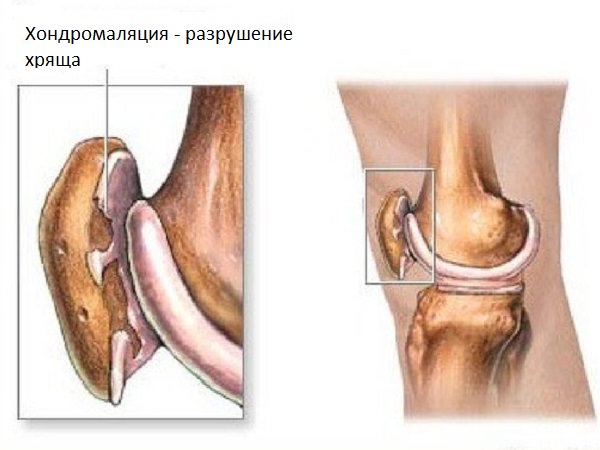
Задняя поверхность надколенника подвергается дегенеративному процессу:
- Хрящ на ней разрушается.
- На поверхности появляются участки размягчения и деструктивных разрушений вплоть до обнаженной кости.
Симптомы хондромаляции надколенника:
- тупая тянущая боль, усиливающаяся при движениях и при сохранении долгого согнутого положения в ногах;
- коленный сустав может отекать;
- при ходьбе, сгибании и разгибании слышится хруст в коленной чашечке.
Для диагностики используют артроскопию, КТ или МР.
В лечении на первых порах ограничиваются приемом противовоспалительных средств и реабилитацией:
- Упражнения на укрепление мышц-разгибателей, связок надколенника, мышц задней поверхности бедра, четырехглавой мышцы.
- Применение бандажей, эластичных бинтов для колена
К хирургии прибегают лишь при выраженных анатомических суставных нарушений и значительном повреждении хряща.
Итоги
- Локальные боли в коленях чаще всего происходят по причинам травматических и постравматических дегенеративных поражений.
- Чаще всего боль с наружных и внутренних сторон колена вызывают повреждения менисков.
- Боль в передней области колена часто связана с вывихов надколенника или с его дегенерацией.
- Воспаления мягких тканей (бурсит, синовит, тендинит) способны вызвать локальные боли во всех областях колена. Именно они в большинстве случаев провоцируют обострения в коленном суставе, вызывая в нем боль, отеки и даже порой нагноения.
Кстати, боли в коленях могут вызывать… таблетки от давления:





(69 оценок, среднее: 5,00 из 5)
Читайте также:


