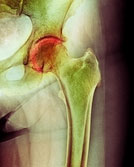
Артрозе тазобедренного сустава и анкилоз в коленном суставе
Анкилоз сустава — это заболевание, при котором сочленение утрачивает подвижность. Причиной такого состояния становится сращение поверхностей костей, образующих сустав. Патология возникает в результате травмирования: ранений, закрытых оскольчатых переломов, ушибов. К развитию заболевания приводят деструктивно-дегенеративные изменения в тканях опорно-двигательного аппарата. Характерный симптом анкилоза — невозможность совершения движений, что провоцирует статические нарушения и возникновение болей в суставах.
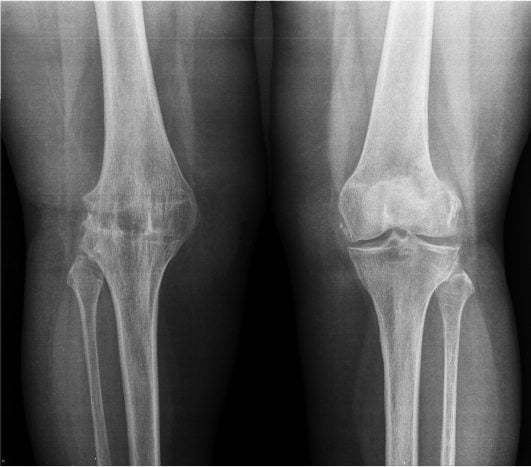
Для диагностирования заболевания используются инструментальные методы: рентгенография, КТ, МРТ. Консервативное лечение анкилоза не проводится. Оперативное вмешательство (остеотомия, артропластика, эндопротезирование сустава) показано пациентам при патологии в функционально неблагоприятном положении. После диагностирования анкилоза коленного, плечевого, тазобедренного суставов больному дают группу инвалидности.
Патогенез и этиология
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
При анкилозе спаиваются суставные поверхности костными, хрящевыми или фиброзными тканями. В зависимости от структуры сформировавшихся спаек патологии бывают истинными (костными), врожденными (чаще хрящевыми), рубцовыми (фиброзными). По месту локализации анкилозы делят на центральные, периферические, полные, частичные. Например, при разрушении сустава огнестрельным ранением развивается истинный анкилоз. Хрящевые структуры, расположенные на костных поверхностях, заменяются грануляционными тканями. Хрящи постепенно разрушаются, в них появляются сгустки крови. Нарушается скольжение суставных элементов, начинают откладываться токсичные продукты воспалительного процесса. Возникает неподвижность сочленения, снижается его функциональная активность.
Причиной заболевания очень часто становится отсутствие лечения или неадекватно проведенная терапия при травмировании суставов. Это происходит при внутрисуставных переломах, вывихах, длительном сдавливании, сильном ушибе, разрывах связок или сухожилий, их полном отрыве от основания кости. Также патологию могут спровоцировать следующие внешние и внутренние неблагоприятные факторы:
- остеоартрит, сопровождающийся гнойным воспалительным процессом;
- неправильно проведенная терапия заболеваний мягких тканей, расположенных около сустава;
- инфицирование суставных структур стрептококками, стафилококками, энтерококками, которое при отсутствии лечения привело к разрушению тканей;
- тяжелые хронические суставные заболевания — ревматоидный артрит, болезнь Бехтерева, деформирующий артроз;
- специфические инфекции — гонорея, сифилис, туберкулез, бруцеллез;
- суставные травмы, осложняющиеся обширными кровоизлияниями;
- инфицирование полости сочленения патогенными микроорганизмами после глубоких порезов, проколов, открытых переломов;
- излишне длительная иммобилизация конечности или раннее снятие гипсовых повязок.
Обездвиживание сустава происходит из-за врожденных пороков развития хрящевых и костных тканей. В некоторых случаях анкилоз височно-нижнечелюстного сустава развивается в результате родовых травм. В группу риска развития анкилоза входят люди, не соблюдающие врачебные рекомендации по лечению заболеваний суставов. Вероятность его возникновения повышается при частых физических нагрузках, занятиях спортом и (или) регулярном микротравмировании.
Хирурги могут намеренно создать анкилоз с терапевтическими целями. Для этого проводится операция для иммобилизации сустава — артродез. Она необходима для закрепления сустава в одном положении при межпозвонковой грыже, сколиозе, некоторых видах плоскостопия.
Клиническая картина
На начальном этапе развития анкилоза его симптомы маскируются под клинические проявления суставных заболеваний: артритов, артрозов, радикулитов, остеохондрозов различной локализации. Если в полости сочленения протекает воспалительный процесс, то кожа на этом участке отекает и краснеет. Человек жалуется на утреннюю припухлость колена или локтя, скованность движений. Болезненные ощущения обычно выражены слабо, но могут усиливаться при движении. В течение дня интенсивность симптоматики значительно ослабевает. Это объясняется выработкой в организме биоактивных веществ, оказывающих противовоспалительное и обезболивающее действие. Нарастание деструктивных изменений в суставе становится причиной таких клинических проявлений:
- усиление боли не только при движении, но и в состоянии покоя;
- нарастание отечности в утренние, дневные, вечерние часы, сдавливание избыточной жидкостью нервных окончаний;
- постепенное снижение объема движений;
- переполнение кровью сосудов, расположенных около пораженного сустава, повышение местной температуры;
- появление крепитации — характерного похрустывания и щелчков при попытке согнуть или разогнуть сочленение.
На стадии острого гнойного воспалительного процесса возникают симптомы общей интоксикации организма. Это повышение температуры тела, тошнота, отсутствие аппетита, расстройство перистальтики, быстрая утомляемость, головокружение.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
По мере прогрессирования анкилоза исчезают боль, отек, гиперемия. Остается его ведущий симптом — полная или частичная скованность движений. Наличие сопутствующих признаков зависит от позиции, в которой закостенело сочленение. Например, при сгибательном анкилозе колена человек утрачивает способность передвижения. А при прямой фиксации сочленения он может ходить, но прихрамывая, с тростью или костылями.
Слабые болезненные ощущения сопровождают только фиброзную патологию. Для нее характерна и частично сохраненная двигательная активность. А при сращивании костей человек не чувствует какой-либо боли, полностью утрачивает способность сгибания/разгибания сустава.
| Наименование сустава, пораженного анкилозом | Характерные признаки и симптомы |
| Тазобедренный | Особенности походки — прихрамывание, подволакивание ноги. При двустороннем поражении передвижение в большинстве случаев невозможно |
| Коленный | При сращивании костей в функционально порочном положении движение невозможно. При окостенении в прямом положении человек может ходить с тростью |
| Плечевой | Постепенно снижается объем движений, возникают боли в состоянии покоя и при любой физической нагрузке |
| Височно-нижнечелюстной | Нарушается прикус, дикция и дыхание. Возможна атрофия жевательных мышц и развитие патологии зубных дуг |
Диагностика
Анкилоз коленного, плечевого, тазобедренного суставов выявляется при проведении инструментальных исследований по сужению и прерывистым контурам суставной щели или ее полному сращению. При диагностировании используются:
- рентгенография;
- компьютерная томография;
- магнитно-резонансная томография.
Ультразвуковое исследование коленных, плечевых, тазобедренных суставов проводится только для обнаружения начальной стадии заболевания, а также для оценки состояния околосуставных структур — мышц, мягких тканей, нервов, кровеносных и лимфатических сосудов. Общий анализ крови и мочи позволяет установить наличие процесса воспаления и его интенсивность. Обязательно берется образец экссудата для обнаружения инфекционных агентов, их видовой принадлежности и чувствительности к антибиотикам.
В некоторых случаях после изучения анамнеза пациенту назначается проведение биохимических анализов. Например, хроническая почечная недостаточность может протекать на фоне тугоподвижности сочленения. В результате исследования определяется уровень мочевины, креатинина, протеинов. Если их содержание превышает значения нормы, то пациенту назначается лечение почечной патологии, позволяющее восстановить подвижность сочленений.
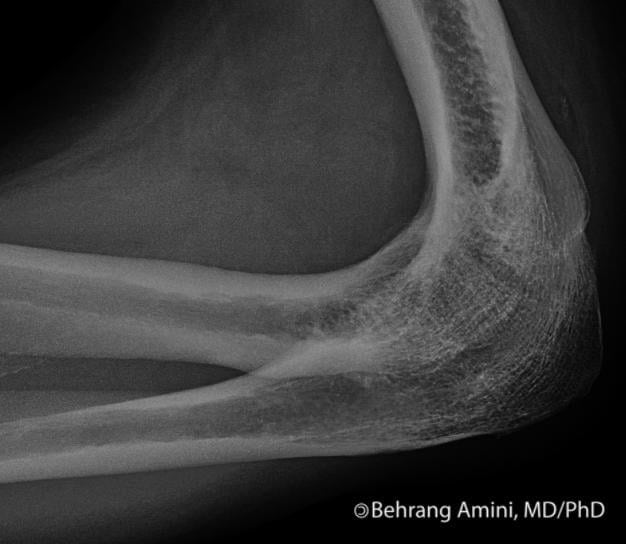
Лечение
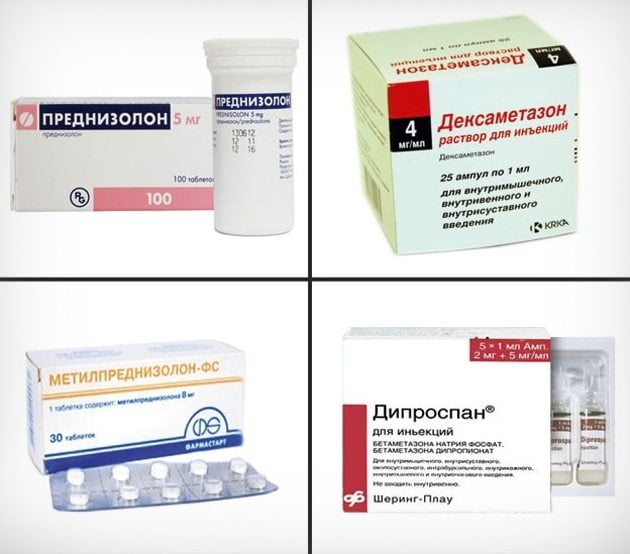
На начальном этапе фиброзного анкилоза используется консервативное лечение. Для восстановления подвижности сустава пациенту назначаются физиотерапевтические процедуры. Наибольшая лечебная эффективность характерна для электрофореза с гиалуронидазой и раствором йодида калия, ультрафонофореза, УВЧ-терапии, магнитотерапии. Для купирования болевого синдрома, отечности, воспаления применяются фармакологические препараты:
- глюкокортикостероиды — Преднизолон, Дексаметазон, Гидрокортизон;
- нестероидные противовоспалительные средства — Ибупрофен, Диклофенак, Нимесулид, Мелоксикам.
При обнаружении инфицирования сочленения проводится антибиотикотерапия пенициллинами, цефалоспоринами, макролидами. В терапии специфических инфекций используются противомикробные, противотуберкулезные препараты, иммуностимуляторы.
Хрящевой и костный анкилоз тазобедренного, локтевого суставов, голеностопа с помощью консервативных методов вылечить не удастся из-за необратимых изменений в суставных структурах. Проводится хирургическая операция — артропластика. Сращенные кости разъединяются с дальнейшим восстановлением их поверхностей и размещением между ними прокладок для предупреждения истирания. Если сустав закостенел в функционально порочном положении, показана остеотомия для выпрямления пораженной конечности. При осложненном анкилозе проводится эндопротезирование — полная замена коленного, тазобедренного, голеностопного суставов.
Народные средства не применяются в терапии патологии из-за их неэффективности. Профилактика анкилоза заключается в своевременном обращении за медицинской помощью и соблюдением всех врачебных рекомендаций.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Различают первичный артроз ТС или артроз ТС неясной этиологии, и вторичный артроз ТС, возникающий на фоне дисплазии ТС или врожденного вывиха бедра, асептического некроза головки бедренной кости, болезни Пертеса, перенесенной травмы (ушиб, перелом, вывих, микротравма), воспалительного процесса (коксит).
Возможно поражение одного или обоих тазобедренных суставов. При первичном артрозе нередко одновременно поражаются другие суставы (чаще коленные) и позвоночник.
Единая теория патогенеза заболевания отсутствует. Большинство ученых считает, что пусковым механизмом является нарушение кровообращения в суставе за счет как ухудшения венозного оттока, так и нарушения артериального притока. В результате гипоксии тканей накапливаются недоокисленные продукты обмена, активизирующие протеолитические ферменты и гиалуронидазу синовиальной жидкости, которые разрушают протеогликаны хряща. Нельзя не считаться с механическими факторами, вызывающими перегрузку сустава, инконгруэнтностью суставных повреждений, ведущей к перераспределению нагрузки на единицу площади суставной поверхности хряща, а также с биохимическими изменениями в самом хряще.
Клиническая картина. Основной жалобой больных является боль, характер, интенсивность, продолжительность и локализация которой зависят от выраженности дистрофического процесса, т.е. от стадии.
Различают три стадии артроза тазобедренного сустава.
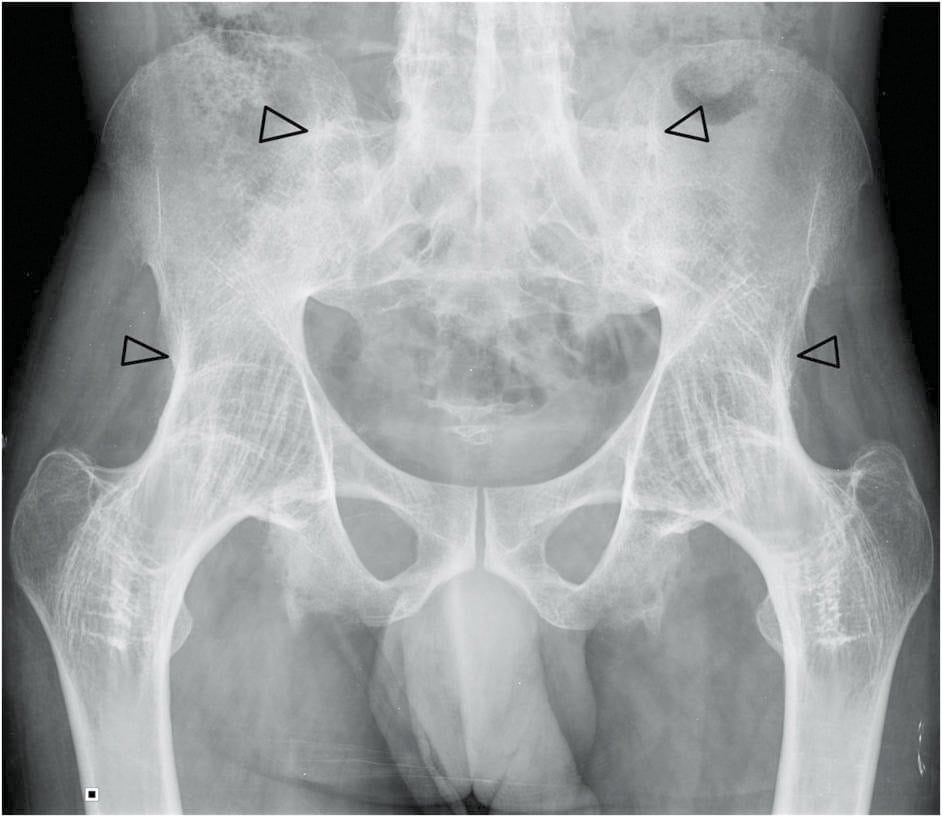
- В I стадии периодически после физической нагрузки (длительной ходьбы, бега) возникают боли в области сустава, реже — в области бедра или коленного сустава. Как правило, после отдыха боли проходят. Амплитуда движений в суставе не ограничена, мышечная сила не изменена, походка не нарушена. На рентгенограммах видны незначительные костные разрастания, не выходящие за пределы суставной губы. Обычно они располагаются вокруг наружного или внутреннего края суставной поверхности вертлужной впадины. Головка и шейка бедренной кости практически не изменены. Суставная щель неравномерно незначительно сужена.
- Во II стадии боли носят более интенсивный характер, иррадиируют в бедро, паховую область, возникают в покое. После длительной ходьбы появляется хромота. Функция сустава нарушена. Прежде всего ограничиваются внутренняя ротация и отведение бедра, т.е. формируется сгибательная и приводящая контрактура. Снижается сила мышц, отводящих и разгибающих бедро, определяются их гипотония и гипотрофия. На рентгенограмме видны значительные костные разрастания по наружному и внутреннему краю вертлужной впадины, выходящие за пределы хрящевой губы. Отмечают деформацию головки бедренной кости, ее увеличение и неровность контура. В наиболее нагружаемой части головки и вертлужной впадины могут образовываться кисты. Шейка бедренной кости утолщена и расширена. Суставная щель неравномерно сужена (до 1/3—1/4 первоначальной высоты). Определяется тенденция к смещению головки бедренной кости кверху.
- В III стадии боли носят постоянный характер, возникают даже ночью. При ходьбе больные вынуждены пользоваться тростью. Отмечают резкое ограничение всех движений в суставе (сгибательно-приводящая контрактура) и гипотрофию ягодичных мышц, а также мышц бедра и голени. Может выявляться положительный симптом Тренделенбурга. Сгибательно-приводящая контрактура вызывает увеличение наклона таза и увеличение поясничного лордоза. Наклон таза во фронтальной плоскости, связанный со слабостью отводящих мышц бедра, приводит к функциональному укорочению конечности на стороне поражения. Больной вынужден наступать на пальцы стопы, чтобы достать пол, и наклонять туловище в пораженную сторону при ходьбе, чтобы компенсировать наклон таза и укорочение конечности. Такой механизм компенсации ведет к перемещению центра тяжести и перегрузке сустава. На рентгенограммах определяются обширные костные разрастания со стороны крыши вертлужной впадины и головки бедренной кости, резкое сужение суставной щели. Шейка бедренной кости значительно расширена и укорочена.
Диагноз основывается на клинико-рентгенологических данных. Помимо стадии заболевания, рентгенологическое обследование помогает уточнить этиологию процесса. При диспластическом артрозе ТС определяются уплощение, скошенность вертлужной впадины, изменение величины шеечно-диафизарного угла и др. При артрозе ТС в результате болезни Пертеса, или юношеского эпифизиолиза, изменяется в основном форма проксимального конца бедренной кости. Происходит деформация ее головки и шейки (укорочение, расширение), уменьшение шеечно-диафизарного угла с образованием соха vara. Рентгенологическая картина посттравматического артроза тазобедренного сустава зависит от характера травмы и формы суставных поверхностей после сращения костей, образующих тазобедренный сустав.
Для уточнения характера и степени выраженности нарушений функции сустава и нервно-мышечного аппарата могут быть использованы такие методы функциональной диагностики, как электромиография, реовазография (см. География), подография. Радионуклидное сканирование позволяет судить о степени нарушения кровотока в головке бедренной кости и таким образом проследить динамику дистрофического процесса в ТС в ходе лечения, что помогает объективно оценить его результаты.
Дифференциальный диагноз проводят с остеохондрозом поясничного отдела позвоночника, кокситом и опухолями таза и бедра.
Лечение артроза
Лечение в связи с отсутствием единого патогенетического механизма развития заболевания носит симптоматический характер, направлено на уменьшение болевого синдрома и статодинамических нарушений опорно-двигательного аппарата. При этом необходимо учитывать стадию заболевания, возраст больного, его общее состояние и особенности клинических проявлений.
При I—II стадиях заболевания лечение может проводиться в поликлинических условиях. Оно направлено на уменьшение болевого синдрома, асептического воспаления в периартикулярных тканях, улучшение трофики тканей и кровообращения в конечности, повышение стабильности сустава и профилактику других статических нарушений опорно-двигательного аппарата.
В период обострения при выраженном болевом синдроме рекомендуется уменьшение вертикальной нагрузки на конечность (исключить длительное пребывание на ногах, ношение тяжести, бег). При длительной ходьбе необходима дополнительная опора на трость. Применяют аналгезирующие и противовоспалительные препараты (анальгин, реопирин, амидопирин, бруфен, индометацин, ортофен). Для улучшения окислительно-восстановительных процессов в хрящевой ткани назначают витамины, алоэ, стекловидное тело, румалон и другие препараты. В домашних условиях можно использовать компрессы с димексидом (10—15 процедур). В условиях поликлиники применяют электрофорез раствора новокаина, димексида и др., а также ультразвуковую терапию, магнитотерапию, лазертерапию.
После уменьшения болевого синдрома проводят ручной массаж поясничной области, тазобедренного сустава, бедра и лечебную гимнастику, направленную на нормализацию мышечного тонуса, восстановление подвижности в пораженном суставе с последующим укреплением окружающих его мышц. Лечебная гимнастика включает движения в ТС в положениях разгрузки сустава (лежа на спине, боку, стоя на здоровой ноге и др.). Используют упражнения, направленные на укрепление мышц, которые отводят и разгибают бедро. Стоя на здоровой ноге на подставке, держась за гимнастическую стенку, больные отводят и разгибают бедро (свободно, с грузом, с удержанием в течение 5—7 с, с преодолением сопротивления резинового бинта). Разгибание бедра лучше выполнять лежа на животе с амплитудой 10—20°, можно это делать лежа на кушетке с опущенными до горизонтального уровня ногами, или стоя на четвереньках. Специальные упражнения для ТС проводят на фоне общеразвивающих физических упражнений, специальных упражнений для укрепления мышц спины, брюшной стенки с целью повышения стабильности поясничного отдела позвоночника.
В условиях стационара, кроме того, назначают вытяжение сустава и гидрокинезотерапию. Вытяжение проводят на постели больного грузом 5—7 кг в течение 3—5 ч в день, на специальном тракционном столе с дозированной нагрузкой в течение 20—40 мин, а также в воде. На время проведения вытяжения (10—15 процедур) больным рекомендуется ходить с помощью костылей, разгружая ногу. Вытяжение сустава сочетают с ручным массажем мышц бедра, подводным струевым массажем с давлением водной струи 0,5—1 атм в течение 5—8 мин и физическими упражнениями в воде. Эти процедуры направлены на расслабление напряженных мышц, улучшение кровообращения в конечности и увеличение диастаза между сочленяющимися суставными поверхностями ТС. В дальнейшем основное внимание уделяют лечебной гимнастике, направленной на повышение стабильности сустава за счет укрепления околосуставных мышц. Проводится электростимуляция ягодичных мышц (10—15 процедур).
После лечения больным рекомендуются занятия лечебной гимнастикой в домашних условиях, самомассаж ягодичных мышц и бедра, плавание, ходьба на лыжах. Противопоказаны длительные статические нагрузки на ноги, тяжелый физический труд, спортивная и художественная гимнастика, фигурное катание, аэробика, борьба, тяжелая атлетика.
При III стадии консервативное лечение кроме указанных мероприятий включает внутрисуставное введение кеналога или артропорона. Лечение проводят в стационаре, что обеспечивает необходимый режим разгрузки сустава. Вытяжение сустава и физические упражнения на увеличение подвижности в суставе противопоказаны, т.к. стойкая (артрогенная) контрактура ТС не позволяет увеличить подвижность, а эта попытка лишь вызывает дополнительную микротравматизацию и усиливает болевой синдром.
Основные лечебные мероприятия направлены на уменьшение болевого синдрома, разгрузку сустава, тренировку компенсаторно-приспособительных механизмов. Применяют ортопедический режим и ЛФК. Необходима постоянная дополнительная опора при ходьбе на трость, а в период обострения — на костыли. Гидрокинезотерапия и лечебная гимнастика должны способствовать повышению стабильности сустава, силы и выносливости мышц, отводящих и разгибающих бедро, расслаблению и растяжению мышц, сгибающих и приводящих бедро. Используют изометрические и динамические упражнения с амплитудой движений в пределах сохранившейся подвижности (до ощущения боли). Применяют ручной и подводный массаж с давлением водной струи 1—2 атм в течение 10—15 мин, электростимуляцию ягодичных мышц.
Хорошо тренированная мышечная система помогает выработать компенсаторные механизмы даже при грубых изменениях в суставе. Период формирования и совершенствования компенсаторных механизмов длительный, требует систематической тренировки. Поэтому занятия лечебной гимнастикой следует продолжать в домашних условиях, рекомендуется строгое соблюдение ортопедического режима разгрузки сустава.
Оперативное лечение включает операции, сохраняющие подвижность в суставе (остеотомии, артропластику, эндопротезирование) и замыкающие сустав (артродез). При определении показаний к выбору метода оперативного вмешательства учитывают стадию дистрофического процесса, общее состояние, возраст и профессию больного, состояние другого тазобедренного сустава и поясничного отдела позвоночника. При I—II стадии заболевания и незначительном ограничении функции тазобедренного сустава наиболее широко применяются различного вида остеотомий бедра. Для стабильной фиксации костных фрагментов используют пластину Троценко — Нуждина. При данном виде фиксации в послеоперационном периоде не требуется дополнительной внешней иммобилизации. Для восстановления функции сустава с первых дней назначают лечебную гимнастику (дыхательные общеразвивающие упражнения, изометрическое напряжение мышц). С 3—4-го дня приступают к облегченным движениям в коленном и тазобедренном суставах оперированной ноги. С 14—16-го дня разрешают ходьбу с помощью костылей без опоры на конечность. До 4 нед. упражнения носят облегченный характер, после снятия швов могут использоваться упражнения в воде. В дальнейшем назначают ручной и подводный массаж, упражнения на укрепление мышц, окружающих тазобедренный сустав. Частичная нагрузка на конечность допускается через 4 нед. после операции, полная — через 6 мес.
При диспластическом артрозе ТС для увеличения покрытия головки бедренной кости суставной поверхностью вертлужной впадины, улучшения ее центрации, уменьшения нагрузки на суставный хрящ производят различного вида остеотомии таза, что улучшает биомеханические условия в суставе. Наибольшее распространение получила остеотомия таза по Киари.
При III стадии приостановить дистрофический процесс невозможно, поэтому перечисленные операции рассматриваются как поллиативные. В этом случае наиболее перспективным является эндопротезирование ТС, которое проводится при наличии двустороннего процесса с анкилозом в одном из суставов, выраженном артрозе и значительных изменениях в поясничном отделе позвоночника, при артрозе тазобедренного сустава и анкилозе в коленном суставе на этой же стороне. После операции на стопу и голень накладывают деротационный сапожок на 3—4 недели. Со 2—3-го дня разрешают облегченные движения в оперированном суставе в сагиттальной плоскости, через 10—12 дней — во фронтальной плоскости. Через 4 нед. больные начинают ходить с помощью костылей без опоры на оперированную ногу. Частичную нагрузку разрешают через 3—4 месяца, полную — с 5—6-го месяца при условии стабильности эндопротеза. После начала ходьбы назначают лечебную гимнастику с целью укрепления мышц, окружающих эндопротез (в положении лежа на спине, боку, животе). Занятия продолжают в поликлинических или домашних условиях. Одновременно проводят ручной массаж.
Артродез тазобедренного сустава проводят при одностороннем заболевании III стадии у лиц молодого возраста, занимающихся физическим трудом. После операции на 5—6 месяцев накладывают гипсовую повязку. В период иммобилизации назначают лечебную гимнастику (общеразвивающие, дыхательные упражнения, изометрическое напряжение мышц под гипсовой повязкой и свободные движения в неиммобилизированных суставах). При использовании для артродеза пластины Умярова гипсовая иммобилизация не проводится. В этом случае с 3—4-го дня выполняют облегченные движения в коленном суставе. Вставать разрешают через 3 нед., ходить с помощью костылей с частичной нагрузкой на оперированную ногу — через 4 нед., с полной нагрузкой — не ранее 4—5 мес. при появлении рентгенологических признаков сращения головки бедренной кости с костями таза.
Санаторно-курортное лечение после оперативного лечения показано через 6—8 месяцев.
Прогноз для жизни благоприятный, прогрессирование артроза тазобедренного сустава неизвестной этиологии медленное. При асептическом некрозе головки бедренной кости течение артроза ТС наиболее неблагоприятное.
Методы специфической профилактики артроза ТС не разработаны. Мерами первичной профилактики можно считать раннее выявление и лечение врожденного вывиха бедра и дисплазии ТС, а также диспансерное наблюдение подростков с патологией ТС.
Библиогр.: Абальмасова Е.А. и Лузина Е.В. Развитие тазобедренного сустава после лечения врожденного подвывиха и вывиха бедра у детей, Ташкент, 1983; Гурьев В.Н. Коксартроз и его оперативное лечение, Таллинн, 1984; Корж А.А. и др. Диспластический коксартроз, М., 1986; Крисюк А.П. Деформирующий коксартроз у детей и подростков, Киев, 1982; Лечебная физическая культура, под ред. В.А. Епифанова, с. 424, М., 1987.
Артроз тазобедренного сустава (деформирующий артроз, коксартроз, остеоартроз) – это медленно прогрессирующее дегенеративно-дистрофическое заболевание, приводящее со временем к разрушению пораженного сустава, стойким болям и ограничению подвижности.
Заболевание поражает людей старше 40 лет, женщины болеют в несколько раз чаще, чем мужчины.
В общей структуре артрозов артрозу тазобедренного сустава принадлежит ведущая роль. Это объясняется широко распространенной врожденной патологией тазобедренных суставов (дисплазией), а также значительными физическими нагрузками, которым эти суставы подвержены.
Факторы риска и причины артроза тазобедренного сустава
В патологическом механизме развития артроза тазобедренного сустава основная роль принадлежит изменению физико-химических характеристик синовиальной (внутрисуставной) жидкости, в результате чего она становится более густой и вязкой. Это ухудшает ее смазывающие качества. При движении суставные хрящевые поверхности начинают тереться друг об друга, становятся шероховатыми, покрываются трещинами. Небольшие частицы гиалинового хряща откалываются и попадают в суставную полость, вызывая развитие в ней асептического (неинфекционного) воспаления. По мере прогрессирования заболевания в воспалительный процесс втягивается костная ткань, что приводит к асептическому некрозу участков головки бедренной кости и поверхности вертлужной впадины, формированию остеофитов (костных разрастаний), усиливающих воспаление и вызывающих сильные боли при движении.
На поздней степени артроза тазобедренного сустава воспаление перекидывается и на окружающий сустав ткани (сосуды, нервы, связки, мышцы), что приводит к появлению признаков периартрита. В итоге тазобедренный сустав оказывается полностью разрушенным, его функции утрачиваются, движение в нем прекращается. Это состояние называется анкилозом.
Причины артроза тазобедренного сустава:
- врожденный вывих бедра;
- дисплазия тазобедренного сустава;
- асептический некроз головки бедренной кости;
- болезнь Петерса;
- травмы тазобедренного сустава;
- инфекционный артрит тазобедренного сустава;
- гонартроз (деформирующий остеоартроз коленного сустава);
- остеохондроз;
- лишний вес;
- профессиональные занятия спортом;
- плоскостопие;
- искривление позвоночника;
- малоподвижный образ жизни.
Патология не передается по наследству, однако ребенок наследует от своих родителей особенности строения опорно-двигательного аппарата, которые могут послужить причиной артроза тазобедренного сустава в способствующих этому условиях. Этим объясняется факт существования семей, заболеваемость в которых выше, чем в общей популяции.
Формы заболевания
В зависимости от этиологии артроз тазобедренного сустава подразделяется на первичный и вторичный. Вторичный артроз развивается на фоне других заболеваний тазобедренного сустава или его травм. Первичная форма не связана с предшествующей патологией, причину ее развития установить часто не удается, в этом случае говорят об идиопатическом артрозе.
Коксартроз бывает одно- или двусторонним.
Стадии
В течении артроза тазобедренного сустава выделяют три стадии (степени):
- Начальная – патологические изменения выражены незначительно, при условии своевременного и адекватного лечения они обратимы.
- Прогрессирующий коксартроз – характеризуется постепенным нарастанием симптомов (боль в суставе и нарушение его подвижности), изменения суставных тканей уже необратимы, но терапия может замедлить дегенеративные процессы.
- Финальная – движение в суставе утрачивается, формируется анкилоз. Лечение возможно только хирургическим путем (замена сустава на искусственный).
Операции по эндопротезированию суставов в 95% случаев обеспечивают полное восстановление подвижности конечности, восстанавливают работоспособность пациента.
Симптомы артроза тазобедренного сустава
Основные признаки артроза тазобедренного сустава:
- боли в области паха, бедра и колена;
- ощущение скованности в пораженном суставе и ограничение его подвижности;
- хромота;
- ограничение отведения;
- атрофические изменения мышц бедра.
Наличие тех или иных симптомов артроза тазобедренного сустава, а также их выраженность зависят от степени заболевания.
При I степени артроза тазобедренного сустава пациенты жалуются на возникающие под влиянием физической нагрузки (длительная ходьба, бег) боли в пораженном суставе. В некоторых случаях боль локализуется в области коленного сустава или бедра. После небольшого отдыха боль проходит самостоятельно. Объем движений конечности полностью сохранен, походка не нарушена. На рентгенограмме отмечаются следующие изменения:
- незначительное неравномерное уменьшение просвета суставной щели;
- остеофиты, расположенные по внутреннему краю вертлужной впадины.
Какие-либо изменения со стороны шейки и головки бедренной кости не выявляются.
При III степени артроза тазобедренного сустава боли интенсивные и постоянные, не прекращающиеся ночью. Ходьба значительно затруднена, пациент вынужден опираться на трость. Объем движений в пораженном суставе резко ограничивается, позже полностью прекращается. Из-за атрофии мышц бедра таз отклоняется во фронтальной плоскости и происходит укорочение конечности. Пытаясь компенсировать это укорочение, пациенты при ходьбе вынуждены отклонять туловище в сторону поражения, что еще больше увеличивает нагрузку на больной сустав. На рентгенограммах выявляются множественные костные разрастания, значительное сужение суставной щели и выраженное увеличение головки бедренной кости.
Диагностика
Диагностика артроза тазобедренного сустава основывается на данных клинической картины заболевания, результатов врачебного осмотра и инструментальных исследований, среди которых основное значение принадлежит визуализационным методам – рентгенографии, компьютерной или магниторезонансной томографии. Они позволяют не только определить наличие артроза тазобедренного сустава и оценить его степень, но и выявить возможную причину заболевания (травма, юношеский эпифизиолиз, болезнь Петерса).
Довольно сложна дифференциальная диагностика артроза тазобедренного сустава с другими заболеваний опорно-двигательного аппарата. На II и III степени артроза тазобедренного сустава развивается атрофия мышц, которая может стать причиной интенсивной боли в области коленного сустава, характерных для гонита или гонартроза (заболеваний коленного сустава). Для дифференциальной диагностики этих состояний проводят пальпацию коленного и тазобедренного суставов, определяют объем движения в них, а также исследуют их рентгенологически.
При заболеваниях позвоночника в некоторых случаях происходит сдавливание нервных корешков спинного мозга с развитием болевого синдрома. Боли могут иррадиировать в область тазобедренного сустава и имитировать клиническую картину его поражения. Однако характер боли при корешковом синдроме несколько иной, чем при артрозе тазобедренного сустава:
- боль возникает в результате подъема тяжестей или резкого неловкого движения, а не под влиянием физических нагрузок;
- боль локализуется в ягодичной, а не паховой области.
При корешковом синдроме пациент может спокойно отвести ногу в сторону, в то время как при артрозе тазобедренного сустава отведение ограничено. Характерным признаком корешкового синдрома является положительный симптом натяжения – появление резкой боли при попытке лежащего на спине пациента поднять прямую ногу.
Артроз тазобедренного сустава поражает людей старше 40 лет, женщины болеют в несколько раз чаще, чем мужчины.
Артроз тазобедренного сустава следует дифференцировать и с вертельным бурситом (трохантеритом). Вертельный бурсит развивается быстрее, в течение нескольких недель. Обычно ему предшествуют значительные физические нагрузки или травмы. Боль при этом заболевании выражена значительно сильнее, чем при артрозе тазобедренного сустава. При этом укорочения конечности и ограничения ее подвижности не выявляется.
Клиническая картина нетипичного реактивного артрита и болезни Бехтерева может напоминать клинические проявления артроза тазобедренного сустава. Однако боль возникает у пациентов в основном ночью или в состоянии покоя, при ходьбе не усиливается, а, наоборот, ослабевает. Утром пациенты отмечают скованность в суставах, которая проходит спустя несколько часов.
Лечение артроза тазобедренного сустава
Лечением артроза тазобедренных суставов занимаются ортопеды. При I и II степени заболевания показана консервативная терапия. При выраженном болевом синдроме пациентам назначают нестероидные противовоспалительные препараты коротким курсом. Длительно принимать их не следует, так как они не только способны оказывать негативное влияние на органы желудочно-кишечного тракта, но и подавляют регенеративные способности гиалинового хряща.
В схему лечения артроза тазобедренного сустава включают хондропротекторы и сосудорасширяющие средства, что создает оптимальные возможности для восстановления поврежденных хрящевых тканей. При выраженном мышечном спазме может потребоваться назначение миорелаксантов центрального действия.
В тех случаях, когда купировать болевой синдром нестероидными противовоспалительными средствами не удается, прибегают к внутрисуставным инъекциям кортикостероидов.
Местное лечение артроза тазобедренного сустава с использованием согревающих мазей позволяет уменьшить мышечный спазм и несколько ослабить болевые ощущения за счет отвлекающего действия.
В комплексной терапии артроза тазобедренного сустава применяются и физиотерапевтические методы:
- магнитотерапия;
- индуктотермия;
- УВЧ;
- лазерная терапия;
- ультразвуковое лечение;
- массаж;
- лечебная гимнастика;
- мануальная терапия.
Диетическое питание при артрозе тазобедренного сустава направлено на коррекцию массы тела и нормализацию обменных процессов. Снижение массы тела уменьшает нагрузку на тазобедренные суставы и тем самым замедляет прогрессирование заболевания.
Для разгрузки пораженного сустава врач может рекомендовать пациентам ходить с опорой на костыли или трость.
При III степени артроза тазобедренного сустава консервативное лечение неэффективно. В данном случае улучшить состояние пациента, вернуть ему нормальную подвижность возможно только в результате хирургического вмешательства – замены разрушенного сустава искусственным (эндопротезирование сустава).
Возможные последствия и осложнения
Наиболее серьезным осложнением прогрессирующего артроза тазобедренного сустава является инвалидизация вследствие утраты движения в суставе. При двустороннем коксартрозе пациент утрачивает способность к самостоятельному передвижению и нуждается в постоянном постороннем уходе. Длительное пребывание в постели в одной позе создает предпосылки к возникновению застойной (гипостатической) пневмонии, которая трудно поддается терапии и способна привести к летальному исходу.
Патология не передается по наследству, однако ребенок наследует от своих родителей особенности строения опорно-двигательного аппарата, которые могут послужить причиной артроза тазобедренного сустава.
Прогноз
Артроз тазобедренных суставов – это прогрессирующее хроническое заболевание, которое полному излечению поддается только на ранних стадиях при условии устранения причины заболевания. В иных случаях терапия позволяет замедлить его течение, однако со временем возникает необходимость в имплантации эндопротезов тазобедренного сустава. Подобные операции в 95% случаев обеспечивают полное восстановление подвижности конечности, восстанавливают работоспособность пациента. Срок службы современных протезов составляет 15-20 лет, после чего они подлежат замене.
Профилактика
Профилактика артроза тазобедренного сустава направлена на устранение причин, способных привести к развитию этого заболевания, и включает:
- своевременное выявление и лечение заболеваний и травм тазобедренного сустава;
- отказ от малоподвижного образа жизни, регулярная, но не чрезмерная физическая нагрузка;
- контроль массы тела;
- рациональное питание;
- отказ от вредных привычек.
Видео с YouTube по теме статьи:
Читайте также:


