Артроз стопы контрактура пальцев экзостоз
| Статья расписания болезней | Наименования болезней, степень нарушения функций | Категория годности к военной службе | ||
| графа I | графа II | графа III | ||
| 68 | Плоскостопие и другие деформации стопы: | |||
| а) со значительным нарушением функций | НГИ | НГИ | НГИ | |
| б) с умеренным нарушением функций | НГМ | НГМ | НГМ, ГНС – ИНД | |
| в) с незначительным нарушением функций | НГМ | НГМ | ГО СС – ИНД | |
| г) при наличии объективных данных без нарушения функций | ГО | ГО | Г | |
Пояснения к статье 68 расписания болезней.
В статье предусматриваются приобретенные фиксированные деформации стопы. Стопа с повышенными продольными сводами при правильной ее установке на поверхности при опорной нагрузке часто является вариантом нормы. Патологически полой считается стопа, имеющая деформацию в виде супинации заднего и пронации переднего отдела при наличии высоких внутреннего и наружного сводов (так называемая резко скрученная стопа), распластанный передний отдел стопы (широкий и несколько приведен), имеющая натоптыши под головками средних плюсневых костей и когтистую или молоточкообразную деформацию пальцев. Наибольшие функциональные нарушения возникают при сопутствующих эверсионно-инверсионных компонентах деформации в виде наружной или внутренней ротации всей стопы или ее элементов.
При декомпенсированном или субкомпенсированном продольном плоскостопии боли в области стоп возникают в положении стоя и усиливаются обычно к вечеру, когда появляется их пастозность. Внешне стопа пронирована, удлинена и расширена в средней части, продольный свод опущен, ладьевидная кость обрисовывается сквозь кожу на медиальном крае стопы, пятка вальгирована.
- умеренно выраженные деформации стопы с незначительным болевым синдромом и нарушением статики, при которых можно приспособить для ношения обувь установленного военного образца;
- продольное или поперечное плоскостопие III степени без вальгусной установки пяточной кости и явлений деформирующего артроза в суставах среднего отдела стопы;
- деформирующий артроз первого плюсневого сустава III стадии с ограничением движений в пределах подошвенного сгибания менее 10 градусов и тыльного сгибания менее 20 градусов;
- посттравматическая деформация пяточной кости с уменьшением угла Белера от 0 до 10 градусов и наличием артроза подтаранного сустава;
- отсутствие, сведение или неподвижность первого или двух пальцев на одной стопе, второго–пятого пальцев на уровне средних фаланг на обеих стопах.
Отсутствием пальца на стопе считается отсутствие его на уровне плюснефалангового сустава, а также полное сведение или неподвижность пальца.
Для определения степени посттравматической деформации пяточной кости вычисляется угол Белера (угол суставной части бугра пяточной кости), образуемый пересечением двух линий, одна из которых соединяет наиболее высокую точку переднего угла подтаранного сустава и вершину задней суставной фасетки, а другая проходит вдоль верхней поверхности бугра пяточной кости. В норме данный угол составляет 20–40 градусов. Его уменьшение обычно сопровождает посттравматическое плоскостопие. Наиболее информативным исследованием для оценки состояния подтаранного сустава является КТ, выполненная в коронарной плоскости, перпендикулярной задней суставной фасетке пяточной кости. Поперечное плоскостопие оценивается по рентгенограммам переднего и среднего отделов стопы в прямой проекции, выполненным под нагрузкой. Достоверными критериями степени поперечного плоскостопия являются параметры угловых отклонений первой плюсневой кости и первого пальца. На рентгенограммах проводятся три прямые линии, соответствующие продольным осям I и II плюсневых костей и основной фаланге первого пальца. При I степени деформации угол между I и II плюсневыми костями составляет 10–12 градусов, а угол отклонения первого пальца – 15–20 градусов; при II степени данные углы соответственно увеличиваются до 15 и 30 градусов; при III степени – до 20 и 40 градусов, а при IV степени – превышают 20 и 40 градусов.
Деформирующий артроз I стадии суставов стопы рентгенологически характеризуется сужением суставной щели менее чем на 50 % и краевыми костными разрастаниями, не превышающими 1 мм от края суставной щели. Артроз II стадии характеризуется сужением суставной щели более чем на 50 %, краевыми костными разрастаниями, превышающими 1 мм от края суставной щели, деформацией и субхондральным остеосклерозом суставных концов сочленяющихся костей. При артрозе III стадии суставная щель рентгенологически не определяется, имеются выраженные краевые костные разрастания, грубая деформация и субхондральный остеосклероз суставных концов сочленяющихся костей.
Продольное и поперечное плоскостопие I или II степени без артроза в суставах среднего отдела стопы, контрактуры пальцев и экзостозов не являются основанием для применения настоящей статьи, не препятствуют прохождению срочной военной службы, службы в резерве, поступлению в военные учебные заведения и МСВУ.
Освобождение от армии по плоскостопию возможно. Существует отдельная статья в Расписании болезней, согласно которой призывники с данным диагнозом получают освобождение от службы. Однако важен не столько сам диагноз, сколько негативные последствия из-за деформированной ступни. Определить уровень плоскостопия должен специалист еще до комиссии в военкомате, после чего назначается повторное обследование.
Плоскостопие и армия в 2020 году
В Расписании болезней плоскостопие и другие деформации стопы рассматриваются в статье 68. Категорию годности определяют в зависимости от тяжести искривления.
- а) со значительным нарушением функций – Д;
- б) с умеренным нарушением функций – В, Б;
- в) с незначительным нарушением функций- В, Б;
- г) при наличии объективных данных без нарушения функций – Б, А.
Статья рассматривает фиксированные деформации. Стопа с повышенными продольными сводами (115 — 125 градусов) при правильной ее установке на поверхности при опорной нагрузке часто является вариантом нормы. Патологически полой является стопа с деформацией в виде супинации заднего и пронации переднего отдела при наличии высоких внутреннего и наружного сводов.

Резко скрученная. Передний отдел распластан, широкий, имеются натоптыши под головками средних плюсневых костей, когтистая или молоточкообразная деформация пальцев. Наибольшие функциональные нарушения возникают при сопутствующих компонентах деформации в виде наружной или внутренней ротации всей стопы или ее элементов.
- патологические конская, пяточная, варусная, полая, плоско-вальгусная, эквино-варусная стопы;
- отсутствие стопы проксимальнее уровня головок плюсневых костей;
- другие, приобретенные в результате травм или заболеваний необратимые, резко выраженные деформации стоп, при которых невозможно пользование обувью установленного военного образца.
- умеренно выраженные деформации стопы с незначительным болевым синдромом и нарушением статики, при которых можно приспособить для ношения обувь установленного военного образца;
- продольное плоскостопие III степени без вальгусной установки пяточной кости и явлений деформирующего артроза в суставах среднего отдела стопы;
- деформирующий артроз первого плюснефалангового сустава III стадии;
- посттравматическая деформация пяточной кости с уменьшением угла Белера до 10 градусов и наличием артроза подтаранного сустава.
- продольное;
- поперечное плоскостопие II степени.
Основным диагностическим мероприятием продольного плоскостопия является рентгенограмма. Выполняется в боковой проекции в положении стоя. Должна обеспечиваться полная статическая нагрузка на всю стопу. На снимках путем построения треугольника определяется угол продольного свода. Вершиной выступает нижняя точка головки I плюсневой кости, нижняя точка соприкосновения костных поверхностей ладьевидной и клиновидных костей стопы, нижняя точка бугра пяточной кости. В норме угол равняется 125 — 130 градусам. При плоскостопии I степени — 131 — 140 градусов; плоскостопии II степени — 141 — 155 градусов, плоскостопии III степени — 155 градусов.
Плоскостопие может никак не влиять на функциональность ног или же существенно ухудшать качество передвижения, вызывать болезненные ощущения. В Расписании болезней диагноз плоскостопие присутствует, но освобождают от службы при существенных функциональных нарушениях.
Разные степени плоскостопия и армия
Заберут ли в армию при деформации стопы, зависит от тяжести заболевания. Специалисты выделяют 4 стадии плоскостопия. Для каждой характерны свои симптомы, признаки искривления.
- 1 степень
Угол впадины 131-140 градусов, высота свода 25-35мм, отклонение большого пальца 15-20 градусов, угол между костями 10-12 градусов. Патология практически не заметная, не вызывает дискомфорта, но слегка меняет походку. При продолжительном положении в горизонтальном положении появляется боль в ногах, пояснице. Данная симптоматика быстро проходит, поэтому плоскостопие первой степени не является поводом для освобождения от армии. Призывнику присваивается категория А либо В.
- 2 степень
- 3 степень
- 4 степень
Отклонение большого пальца от 40 градусов, угол между костями от 20 градусов. Самая тяжелая, неизлечимая патология. Сопровождается нарушением функций конечностей, изменением внешнего вида стопы, осложнениями. Часто сопровождается артрозами.
- Деформирующий артроз I стадии суставов стопы рентгенологически характеризуется сужением суставной щели менее чем на 50 процентов, краевыми костными разрастаниями, не превышающими 1 мм от края суставной щели.
- Артроз II стадии характеризуется сужением суставной щели более чем на 50 процентов, краевыми костными разрастаниями, превышающими 1 мм от края суставной щели, деформацией, субхондральным остеосклерозом суставных концов сочленяющихся костей.
- Артроз III стадии имеет следующие признаки — суставная щель рентгенологически не определяется, имеются выраженные краевые костные разрастания, грубая деформация, субхондральный остеосклероз суставных концов сочленяющихся костей.

Продольное, поперечное плоскостопие I или II степени без артроза в суставах среднего отдела стопы, контрактуры пальцев и экзостозов не являются основанием для освобождения от службы, не препятствует поступлению в военно-учебные заведения, училища.
Негативные последствия плоскостопия:
- неестественная походка;
- нарушенная осанка;
- боли в ногах, спине;
- трудности при приседании;
- косолапие;
- непропорциональное развитие мышц ног, голени;
- вросшие ногти.
Все негативные последствия, неприятные проявления должны фиксироваться в медицинской карточке. Документы помогут определить степень тяжести патологии.
Освобождают от службы в армии при:
- плоскостопии 3, 4 степени;
- продольный тип 3 степени в не зависимости от наличия болезненных ощущений;
- плоскостопие 3 степени в сочетании с артрозом 2 стадии.
Все остальные случаи при деформированной стопе являются призывными.
Отсрочка от армии по плоскостопию
В какие войска берут с плоскостопием
В какие войска могут призвать:
- караульные части и другие ВВ МВД РФ;
- специалисты частей ГСМ, другие химические части;
- водители и члены экипажей БМП, БТР и установок пуска ракетных частей;
- управление и обслуживание зенитно-ракетных комплексов.
Как правильно подготовиться к медкомиссии
Если плоскостопие диагностируется в детстве, соответствующая запись делается в медицинской карточке. Описываются признаки патологии, клиническая картина, болезненные ощущения, другая важная информация, связанная с патологией. Там же описываются методы лечения, их эффективность. Ксерокопии карты прилагают к личному делу.
Для диагностирования плоскостопия используют следующие методы:
- подометрия;
- плантография;
- рентгенография;
- компьютерная томография.
Полученные данные сопоставляются с нормативными показателями, определяется степень деформации стопы.
Как комиссия присваивает категорию годности
Отзывы
Уважаемые читатели, была ли полезна эта статья? Что вы думаете об освобождении от армии по плоскостопию. Оставьте обратную связь в комментариях! Нам важно ваше мнение!

Максим
Игорь
Контрактурой сустава в современной медицине называют ограничение естественного объема движений. Такое заболевание появляется из-за изменения структуры рубцовой ткани, мышц, сухожилий и сосудов. Симптомы патологии голеностопного сустава схожи с прочими заболеваниями опорно-двигательного аппарата, поэтому для назначения эффективного лечения необходима точная постановка диагноза.
Особенность патологии

Тугоподвижность сустава проявляется ограниченностью амплитуды движений, плоскостопием или искривление здоровой стопы. При хронической форме происходит удлинение стопы.
Из-за регулярной нагрузки, голеностоп наиболее подвержен контрактуре. Дефект может возникнуть при подворачивании ноги, переломе или перегрузке. Воспаления в суставе могут привести к деформации хрящевых тканей.
Классификация контрактур суставов
Неоднородность данного заболевания породило большое количество классификаций. Контрактуры могут подразделяться на неврогенные и структурные, а также быть врожденным или приобретенным заболеванием.
По причине развития контрактура голеностопного сустава бывает:
- Артрогенная – причиной тугоподвижности является патология сустава. Чаще всего появляется вследствие перелома, некоторых видов артрозов и артритов.
![]()
- Миогенная – причинной скованности движений выступает патология мышечной ткани.
- Дерматогенная – причиной заболевания становятся рубцы на кожных покровах, возникающие после ожогов, ран или гнойных процессов в области голеностопного сочленения.
- Ишемическая – контрактура может возникнуть из-за перелома, который сопровождался ограничением кровоснабжения.
- Иммобилизационная – проявляется после длительной неподвижности конечности (наложение шин, гипса и т.д.).
- В некоторых классификациях выделяются изменения в суставах после огнестрельных ранений.
Ограничение подвижности в голеностопном суставе неврогенного характера подразделяется на:
- Центральные неврогенные – они возникают вследствие нарушения работы головного и спинного мозга. Причиной могут выступать серьезные травмы, инсульт, энцефалит, опухоли и нарушения кровообращения.
- Периферические неврогенные – причина появления обуславливается вынужденным ограниченным положением стопы. Такая ситуация возникает при болевых ощущениях, длительном раздражении нерва и вегетативной иннервации.
- Психогенные – возникает по причине нервных срывов.

Профилактика заболевания
В связи с тем, что в большинстве случае контрактура голеностопного сустава образуется вследствие механических повреждений и воспалений, при шинировании необходимо проводить профилактические мероприятия.
При накладывании шины необходимо учитывать, что стопа должна располагаться под углом 95-100 градусов к голени. Для этих целей идеально подходят легкие пластмассовые шины. В то время, когда шина снята, стопа должна упираться в стену или другую ровную поверхность.
Несмотря на то что в некоторых источниках можно встретить, что ранние движения в голеностопе нежелательны, применять их под врачебным наблюдением необходимо. Это связано с тем, что длительная фиксация сустава может повлечь более тяжелые последствия, чем небольшие разминочные движения.

Диагностика контрактуры голеностопного сустава
Если пациент отмечает у себя изменение амплитуды движений в голеностопном суставе, то рекомендуется незамедлительно обратиться в поликлинику.
Данное заболевание имеет несколько стадий:
- Первая стадия характеризуется ограниченностью движений, но некоторая подвижность сустава остается;
- Вторая стадия – сустав малоподвижен. Измерить амплитуду движения можно только с помощью специальных методик.
- Третья стадия – сустав полностью неподвижен.
![]()
Первоначально врач выслушивает жалобы и производит визуальный осмотр поврежденной конечности. В случае контрактуры нейрогенного характера дополнительно потребуется консультация невролога. Для наиболее точной диагностики назначаются:
- Компьютерная томография и МРТ;
- Рентгенография;
- Физикальное обследование.
Консервативное лечение патологии
Первоначально лечение контрактуры любого сустава проводится консервативно. Успех данной терапии зависит от сложности течения болезни.
При более сложном проявлении патологии применяется:
- Лечебная физкультура, массажи и физиопроцедуры, которые направлены на улучшение кровообращения в поврежденной конечности, устранение застоев и восстановление тонуса мышц;
- Мануальная терапия;
- Лекарственная блокада и применение медикаментов. Поврежденный участок обезболивают новокаином или лидокоином. Во время обезболивания возобновляется мышечный тонус. При тяжелой стадии заболевания врачи назначают Румалон и Афлутоп.
![]()
Хирургическое лечение контрактуры голеностопного сустава
Если консервативное лечение не дает положительных результатов, а также в случаях, когда суставные и мышечные ткани сильно повреждены, необходимо хирургическое вмешательство. Вид операции определяется после проведения тщательной диагностики и выявления причины патологии.
Современные клиники применяют лечение ударно-волновой терапией. Она способствует разрушению рубцов и улучшению кровообращения.
Исходя из типа суставных повреждений, назначается:
- Эндопротезирование – поврежденный сустав заменяется протезом, имитирующим голеностопное сочленение;
- Артроскопия – для возвращения подвижности сустава рассекаются спайки;
- Тенотомия – во время хирургического вмешательства удлиняют сухожилия;
- Фибротомия – во время операции иссекается мышечная ткань;
- Остеотомия – для устранения патологии рассекается кость.
Костно-хрящевой экзостоз или остеохондрома – это доброкачественная опухоль, которая образуется на костях скелета. Как видно из названия, эта опухоль образована костной и покрывающей ее хрящевой тканями.
У кого образуется экзостоз?
Наиболее часто заболевание встречается у детей и подростков обоих полов в возрасте от 8–10 до 25–27 лет. Но могут болеть и взрослые.
Чаще всего опухоль солитарная (единичная), реже встречаются множественные экзостозы. Последние часто имеют врожденное происхождение.
Остеохондрома по МКБ 10 имеет код D16 – доброкачественное новообразование костей и суставных хрящей.
Как образуется экзостоз?
Экзостоз встречается примерно у каждого десятого больного с опухолью кости. А среди доброкачественных новообразований костей 35–45% случаев приходится именно на экзостоз. Следовательно, это самая распространенная доброкачественная опухоль кости.
Как известно, кость в период своего развития во внутриутробном периоде может происходить из двух источников: соединительной ткани и хряща. При первом варианте образуются большинство костей черепа, нижняя челюсть и ключица. Остальные кости скелета имеют в своей основе хрящевую ткань, которая затем заменяется костной почти на всем ее протяжении.
Остеохондрома развивается в костях хрящевого происхождения. Наиболее часто она встречается на эпифизе (окончании) трубчатой кости, например, большеберцовой или бедренной. Гораздо реже она появляется на плоских костях – тазовых, лопатке, ребрах и т. д.
Отдельной темой обсуждения является развитие экзостозов в полости рта: небные, на месте удаленногозуба, суставных отростках нижней челюсти и т. д.
Причины развития экзостоза

Достоверные причины образования опухоли на сегодняшний день неизвестны. Многие исследователи сходятся во мнении, что множественные экзостозы являются следствием нарушений хондрогенеза, то есть образования хрящевой ткани во внутриутробном периоде. А единичные остеохондромы являются истинными опухолями скелета.
Тем не менее есть данные о возможных факторах риска, которые в той или иной степени могут провоцировать образование и рост опухоли. К ним относятся:
- Различные травмы надкостницы и хряща, например, ушиб.
- Инфекционные поражения (сифилис и другие инфекции).
- Заболевания эндокринной системы.
- Воздействие ионизирующего излучения.
- Наследственность.
Также выделяют еще другие, менее значимые, факторы, роль которых в образовании опухоли полностью еще не изучена.
Проявления остеохондромы
В большинстве случаев заболевание протекает бессимптомно. Чаще всего небольших размеров опухоль является случайной находкой при проведении рентгенологического исследования. В случае значительного роста, остеохондрома может вызывать болевые ощущения в пораженной области. В связи с этим больной вынужден обратиться к врачу.
Вторым важным симптомом является появление видимой опухоли при значительных ее размерах. Обнаружение образования также является поводом для обращения за медицинской помощью.
Ниже мы рассмотрим отдельные, наиболее распространенные, виды экзостозов и их характерные проявления.
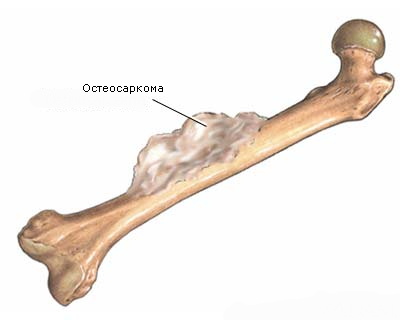
Длинные трубчатые кости являются самой частой локализацией остеохондромы. Обычно встречается у детей.
Наиболее часто поражаются бедренная, большеберцовая или плечевая кости. Как правило, длительное время опухоль ничем себя не проявляет. По мере роста остеохондромы появляются боли в ее проекции. Появление болевого синдрома связано со сдавлением растущей опухолью рядом расположенных мышц, связок, нервных пучков и других структур.
В запущенных случаях рост опухоли приводит к деформации конечности.
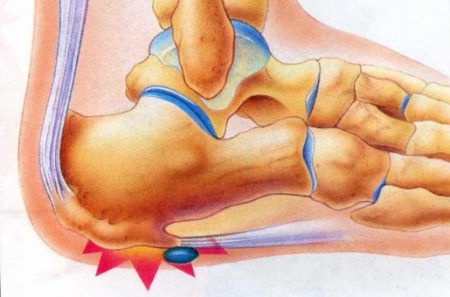
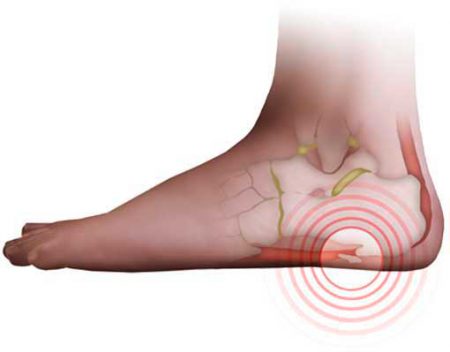
Поражение костей стопы происходит примерно в 10–12% случаев всех остеохондром. Чаще всего опухоль располагается на переднем или среднем отделе стопы. Гораздо реже экзостоз появляется на пяточной кости. Независимо от расположения костной опухоли, основными проявлениями заболевания будет боль в пораженной области и дискомфорт при ходьбе.
При поражении переднего отдела стопы в патологический процесс вовлекаются концевые фаланги пальцев ног. Также часто встречаются подногтевые экзостозы.
При образовании экзостоза на плюсневой кости она может укорачиваться. При этом стопа приобретает необычную форму, деформируется. В результате укорочения плюсневой кости соответствующий палец стопы визуально кажется короче остальных.
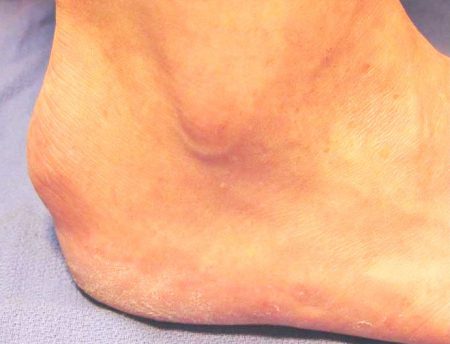
Выраженность проявлений заболевания зависит от формы и расположения экзостоза. Костные разрастания на пяточной кости могут иметь различную форму – линейную, грибовидную, шарообразную и др.
Первичный же экзостоз обычно носит наследственный характер. При этом экзостозы часто выявляются и в других костных структурах, в том числе и на соседней пяточной кости.
Проявлениями такой локализации экзостоза могут боли различной интенсивности, дискомфорт при ходьбе, отеки. Иногда может возникать нарушение чувствительности стопы при сдавлении костным разрастанием сосудисто-нервных пучков.
Такие разрастания на теле позвонка чаще всего появляются при остеохондрозе. Возникают они при трении костных структур тел позвонков друг о друга. Поэтому такой экзостоз образован только костным веществом без хрящевого компонента.
Костный экзостоз тела позвонка иначе называют остеофитом. Они обычно множественные и асполагаются по краям тел позвонков.
Краевые остеофиты тел позвонков чаще всего приводят к нарушению нормальной их подвижности. Экзостозы тел позвонков проявляются болями, хрустом при движениях и тугоподвижностью в пораженном отделе позвоночника. Также эти костные разрастания тел позвонков могут сдавливать важные сосуды и нервы, проходящие рядом с ними. При этом появляются характерные неврологические симптомы.
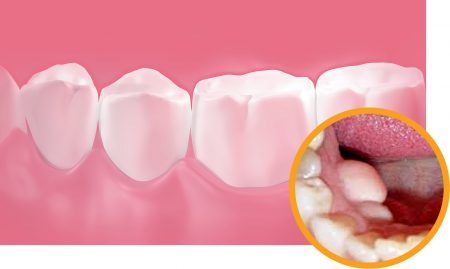
Костные разрастания в полости рта могут иметь различное местоположение. Соответственно, и возможные причины их происхождения также разные. Наиболее частыми локализациями экзостозов ротовой полости являются:
- Небные.
- На наружных и внутренних поверхностях нижней челюсти.
- На стенках альвеолярных отростков – анатомических образованиях нижней и верхней челюстей, несущих на себе зубы.
- На суставных поверхностях нижней челюсти.
Все экзостозы полости рта обычно растут медленно и в течение длительного времени не причиняют неудобств больному. Однако, по мере роста возникает давление образования на кости и зубы, а также травмирование слизистой оболочки полости рта. Это сопровождается болевыми ощущениями, иногда достаточно интенсивными.
Практически во всех случаях экзостоз полости рта представляет собой гладкий и твердый выступ под десной. Слизистая оболочка десны обычно не изменена. При больших размерах образования она может растягиваться и иметь сравнительно более бледную окраску.
Причиной появления экзостозов на стенках альвеолярных отростков чаще всего служит сложное удаление зуба. При этом происходит повреждение и смещение костной ткани и неправильное ее срастание.
При расположении разрастания в области суставного отростка нижней челюсти помимо болевого синдрома может наблюдаться асимметрия подбородочного отдела челюсти – смещение его в здоровую сторону. Это сопровождается ограничением открывания рта и нарушением прикуса зубов.
Особенности течения остеохондром у детей
Как уже указывалось выше, наиболее часто это заболевание встречается у детей и подростков. Это связано с периодами активного роста костей скелета в детском и подростковом возрасте. Первый пик роста возникает в возрасте 4–6 лет, а второй – в подростковом периоде. Следует отметить, что остеохондромы в возрасте до одного года, как правило, не встречаются.
Обычно остеохондромы прекращают свой рост в период окончания роста скелета. Если опухоль продолжает расти уже во взрослом возрасте, следует заподозрить ее малигнизацию (злокачественное перерождение).
Диагностика
Для уточнения диагноза, а также в случаях расположения остеохондром в труднодоступных местах применяется рентгенологическое исследование. В наиболее сложных случаях используется компьютерная диагностика (КТ) и магнитно-ядерная томография (МРТ).
Лечение остеохондром
По статистике, часть остеохондром (от 2 до 10%) может перерождаться в злокачественную опухоль. Поэтому все они подлежат лечению.
Однако, по мнению некоторых ученых, небольшие бессимптомные остеохондромы в детском возрасте могут самостоятельно исчезать и без лечения. В этом случае необходимо регулярное наблюдение врача.
Учитывая вышесказанное, единственно правильным методом лечения остеохондром является хирургический – удаление костной опухоли.
Объем операции обычно заключается в удалении образования и части кости, из которой исходит опухоль (краевая резекция). В подавляющем большинстве случаев этого достаточно для полного выздоровления.
Достаточно часто, особенно в интернете, можно встретить рекомендации по лечению остеохондром народными средствами, физиопроцедурами и прочими методами. Перед началом любого такого лечения следует обсудить его с врачом.
Из народных средств широко применяются компрессы на область поражения. Наиболее распространенным составом является смесь барсучьего или медвежьего жира, мумие и настойки золотого уса или сабельника:
- Для этого необходимо взять по одной ложке настойки и жира, а также таблетку мумие, которую предварительно надо растолочь. Все перемешать, нанести на экзостоз, сверху прикрыть салфеткой. Компресс накрыть фольгой, закрепить лейкопластырем или бинтом.
- Внутрь принимают настой цветков бузины и плодов боярышника. Следует взять по три столовые ложки сырья (или заранее приготовленной смеси), залить тремя стаканами кипящей воды и настоять до полного остывания. Рекомендуется принимать по 1/3 стакана два-три раза в день.
Необходимо учитывать, что средства народной медицины не помогают полностью излечиться от экзостоза. Все же радикальным методом лечения остается только операция.
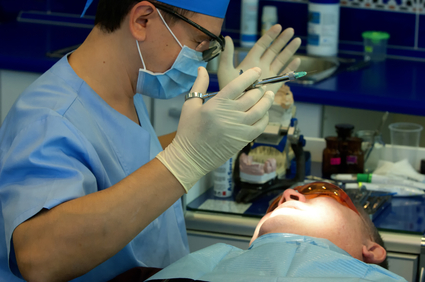
Экзостозы полости рта часто причиняют неудобства больному, а также являются значительной помехой для протезирования зубов. Мелкие образования иногда не удаляют, если они не производят дискомфорта.
Показания для удаления экзостозов полости рта:
- Значительные размеры и быстрый рост образований.
- Болевые ощущения из-за давления костного выступа на соседние зубы.
- Различные косметические дефекты.
- При подготовке к протезированию зубов.
Удаление экзостозов в полости рта обычно проводится под местной анестезией. Осложнений, как правило, не возникает.
Читайте также:





