Артроз 2-3 степени фаланг стопы
Заболевание способствует разрушению хрящей и прилегающей к суставам костной ткани. При этом процесс восстановления крайне замедлен, в результате чего формируются костные шипы и деформируются суставные поверхности. Деформировавшиеся стопы могут стать причиной инвалидности человека, так как процесс передвижения значительно осложняется.
Причины
Деформирующий остеоартроз стопы (ДОА) может быть вызван рядом факторов:
- Врожденные особенности анатомического строения (недостаток коллагена в хряще, ослабленные связки, неверное строение одной или обеих стоп).
- Деформация стоп, возникшая в результате травмы.
- Неправильное питание, избыточная масса тела.
- Чрезмерные нагрузки на конечности при отсутствии необходимой натренированности.
- Плоскостопия.
- Частое ношение обуви на высоких каблуках.
- Нарушение метаболизма у женщин в климактерическом периоде.
Симптомы и стадии
Деформирующий артроз стопы проявляется различными симптомами в зависимости от стадии развития патологии:
- 1 стадия – считается началом заболевания. Обычно поражается одна нога. Имеются невыраженные боли в пораженном суставном сочленении, которые появляются в момент физической нагрузки. Причиной обращения к специалисту является повышенная утомляемость ног. На первой стадии изменения на рентгенограмме практически отсутствуют. Если диагностирован остеоартроз стопы 1 степени, лечение считается наиболее эффективным.
- 2 стадия – остеоартроз стопы 2 степени характеризуется нарастанием клинических признаков. Боль становится интенсивнее, но при этом хорошо купируется обезболивающими препаратами. В момент движения можно услышать характерный хруст, связанный с трением составных поверхностей друг об друга. Иногда можно заметить небольшой отек. Повседневная обувь становится теснее из-за разрастания соединительной ткани и уплощения головок плюснефалангового сустава стопы. Для этой стадии характерен остеоартроз плюснефалангового сустава пальца стопы с выраженной деформацией.
- 3 стадия – характеризуется ярко выраженной болью, которая носит постоянный характер и не купируется обезболивающими препаратами. В результате патологического процесса грубо деформируется стопа и пальцы ноги. Остеоартроз большого пальца ноги провоцирует его смещение под второй палец, страдают и другие мелкие межфаланговые суставы. Подвижность резко ограничена или отсутствует, человек испытывает трудности при стоянии. Возможно распространение патологического процесса на щиколотку, а из-за перераспределения нагрузки страдают колени и позвоночник.
При остеоартрозе первой степени человек редко обращается к специалисту из-за отсутствия ярких проявлений болезни. На более поздних стадиях появляется характерная походка, похожая на утиную – больной, чтобы избежать болевых ощущений, как бы переваливается с одной ноги на другую.
Остеоартроз стоп разделяют на несколько видов в зависимости от локализации патологического процесса:
- Межфаланговый (в процесс вовлечены сочленения пальцев).
- Межплюсневый (поражение основания костей плюсны).
- Плюснефаланговый (в месте соединения плюсневых костей и основания фаланг).
- Межпредплюсневый.
Какой врач лечит остеоартроз стоп?
Диагностикой и лечением остеоартроза стоп занимаются несколько специалистов – хирург общей практики, травматолог, ортопед, артролог и ревматолог.
Диагностика
Выявление первой стадии патологии может быть затруднено ввиду скудной клинической картины. На 2 и 3 стадии диагноз можно поставить при помощи внешнего осмотра и симптоматики – деформация стопы достаточно выражена, а жалобы на боль и ограничение свидетельствуют в пользу ДОА. Для уточнения диагноза назначают рентгенологическое исследование стопы, на снимках визуализируются:
- Склероз хрящевой ткани.
- Множественные кисты.
- Костные разрастания (остеофиты).
- Деформация и сужение суставной щели.

Специфических лабораторных методов диагностики не существует, в анализе крови можно увидеть лишь признаки воспаления.
Лечение
Если подтверждается остеоартроз стопы, лечение требуется комплексное и длительное. Используют как медикаментозные, так и немедикаментозные методы терапии.
Лекарственная терапия подразумевает назначение препаратов различных групп:
- Хондропротекторы– тормозят дегенеративные процессы в костной и хрящевой ткани. Применяют перорально или в виде внутримышечных и внутрисуставных инъекций. Остеоартроз мелких суставов стопы лечат преимущественно таблетированными формами, так как сочленения слишком маленькие для внутрисуставного введения. Хондропротекторы (Хондротин, Глюкозамин) производят накопительный эффект, поэтому курс приема достаточно длительный, а действие препаратов сохраняется на протяжении одного-двух месяцев.
- Обезболивающие препараты– обычно назначают нестероидные противовоспалительные средства в виде инъекций, таблеток и гелей для наружного применения. Чаще всего используют Нурофен, Найз, Парацетамол, Диклофенак, Вольтарен. Эти препараты не устраняют патологические изменения в суставах, но способны снять воспалительные явления и облегчить состояние больного.
Немедикаментозная терапия складывается из нескольких методов:
- Соблюдение диеты.
- Ношение ортопедических изделий.
- Фитотерапия.
- Физиотерапия.
- Массаж.
В крайних случаях, когда консервативные методы не помогают, а человек практически утрачивает возможность передвигаться, проводят оперативное вмешательство. Чаще всего оперируют сустав между фалангой большого пальца и плюсной, так как именно там деформация наиболее выражена. Мизинцы деформируются реже.
Наиболее современным методом считается артропластика – в ходе операции удаляют только деформированные участки, при этом сам сустав сохраняется. Более серьезным вмешательством является эндопротезирование – полная замена сочленения или его части. Обычно проводится на 3 стадии остеоартроза стопы.
На начальных стадиях патологии хорошим дополнением к основному лечению могут стать методы народной медицины. Эффективны несколько рецептов:
- Молодой картофель вместе с кожурой отваривают и толкут с водой. Готовую кашицу употребляют внутрь трижды в день по трети стакана. Общий объем выпитого средства должен быть не менее 3 литров. Также можно делать компрессы на больной сустав.
- Небольшое количество соли нагревают на сковороде и помещают в мешочек из ткани. Его прикладывают к конечности при появлении болевых ощущений.
- Йодная сетка – йод помогает ослабить боль, поэтому при болевом синдроме на суставе или пальце рисуют сеточку.
- 1 столовую ложку горчицы смешивают с таким же объемом меда и растительного масла. Греют до закипания, остужают и используют в качестве компресса.
Физиотерапию начинают после стихания острого воспаления:
- Электрофорез с НПВС и хондропротекторами.
- Лазеротерапия.
- Обертывание лечебными грязями.
- УВЧ и УФО.
Большую роль играет питание. При остеоартрозе важно избавиться от лишних килограмм и обеспечить поступление в организм всех необходимых элементов. В рацион обязательно включают морепродукты, молочные продукты, нежирное мясо, гречку, свежие фрукты и овощи, холодцы и вареные хрящи. Исключают сахар и быстрые углеводы.

Профилактика
Специфических мер профилактики остеоартроза стоп не существует, можно лишь снизить вероятность его развития путем нескольких профилактических методов:
- Активный образ жизни с умеренными физическими нагрузками.
- Правильное питание с поддержанием нормальной массой тела.
- Профилактика травм и переохлаждений конечностей.
- Ношение удобной обуви на низком каблуке.
Важно беречь суставы с молодости, избегая поднятия тяжестей или долгого нахождения в неподвижном состоянии. Необходимо вовремя лечить травмы, так как гораздо легче предотвратить остеоартроз, чем вылечить его на поздних стадиях.
Полезное видео про деформирующий артроз стопы
Артроз 1-го плюснефалангового сустава на стопе характеризуется поражением большого пальца, приводящего к образованию нароста в виде выпирающей косточки. Суставы стопы подвергаются сильнейшим нагрузкам, в результате чего происходит вагусная деформация.
На начальных этапах развития патологии больного беспокоят незначительные боли, а шишки сбоку образуются уже позже. По этой причине многие люди обращаются за квалифицированной помощью на 2 и 3 стадии.
Как развивается артроз?
Артроз плюснефалангового сустава имеет и другое название – остеоартроз. Вначале развития патологии утрачивается эластичность хрящевой ткани, обнаруживается недостаточность межклеточной жидкости, что приводит к истончению хряща. Далее происходит разрушение на фоне образования трещин. От хряща откалываются кусочки, которые проникают в капсулу или щель сустава.

В здоровом состоянии, благодаря суставному хрящу, сочленяющиеся участки костей не трутся друг об друга. Но при разрушительных процессах поверхности субхондральных суставов становятся обнаженными, в результате чего затрудняется движение из-за болевого синдрома. Синовиальная оболочка раздражается, вызывая воспалительный процесс.
Причины артроза плюснефаланговых суставов
На развитие дегенеративных и дистрофических процессов в тканях хрящей влияют такие факторы:
- Травмы механического характера – удар, вывих, перелом;
- Изменения на биохимическом уровне, возникающие вследствие нарушения метаболизма, воспалений, заболеваний эндокринной системы, гормональных сбоев;
- Нехватка питательных веществ из-за нарушенного кровоснабжения;
- Переохлаждение, обморожение ног;
- Ношение неудобной обуви, высоких каблуков;
- Ожирение (большая нагрузка на суставы);
- Неправильное анатомическое строение;
- Возрастные изменения.

Симптомы каждой стадии заболевания
Главным симптомом является болевой синдром в области большого пальца, который имеет свои особенности на каждой стадии развития остеоартроза 1-го плюснефалангового пальца:
- Стадия №1 характеризуется незначительной болью и покалыванием. Болевой порог усиливается после сильных нагрузок. Отмечается утолщение плюсневой кости.
- Стадия №2: начинает деформироваться сустав, ограничивается движение большого пальца из-за выраженного болевого синдрома. Боль не проходит даже в состоянии покоя. Ходить, полноценно наступая на всю область стопы, становится невозможным, поэтому больной старается опираться на внешнюю сторону (где мизинец). Если рассматривать пораженный сустав, можно заметить образование плотного мозоля с боковой стороны пальца. Если ногу опустить вниз, то сустав немного сдвигается с места.
- Стадия №3 – резкий болевой порог, ограниченность движения, значительное разрастание косточки и деформация сустава. Боль не прекращается в состоянии покоя, человек сильно хромает.
- Стадия №4 – последняя, которая не поддается медикаментозному лечению, так как дегенеративные процессы переходят в стадию необратимости.
Другая симптоматика остеоартроза плюснефаланговых суставов стопы:
- Скованность движения;
- Отёчность в области большого пальца, которая распространяется на другие части стопы;
- Нарушение походки;
- Гиперемия кожного покрова (покраснение);
- Иногда – увеличение температуры в зоне артроза или даже тела;
- Быстрая утомляемость нижних конечностей;
- Уплотнение боковой части большого пальца.
Методы диагностирования
Установить диагноз – остеоартроз плюснефалангового сустава пальца стопы можно, на основании существующих симптомов. Однако для подтверждения необходимо пройти комплексное обследование. Изначально врач осматривает визуально и пальпационно пациента. Далее направляет его на рентгенографию. При необходимости назначается компьютерная или магнитно-резонансная томография, ультразвуковое исследование. Данные методики позволяет с точностью определить степень поражения, наличие сопутствующих болезней, стадию развития артроза.
Методика лечения артроза первого плюснефалангового пальца на разных стадиях
Остеоартроз первого сустава подвергается комплексной терапии. Применяется медикаментозное лечение посредством таблеток, инъекций и наружных средств. Обязательны физиотерапевтические процедуры, физические нагрузки и прочее. Методика подбирается на основании стадии заболевания, течения, особенностей конкретного организма и прочих факторов. Так, остеоартроз 1 степени первых плюснефаланговых пальцев лечится только при помощи ЛФК и физиопроцедур, 2 и 3 степень – медикаментозно, а 4 – исключительно хирургическими методами.

Главные правила для успешного лечения артроза фаланговых суставов стопы:
- Снижается любая нагрузка на сустав;
- При ожирении нужно придерживаться диеты, чтобы снизить вес;
- Исключить стоячее положение – лучше присесть или прилечь;
- Не носить неудобную обувь, высокие каблуки и т. Д.;
- Обувь должна быть просторной и исключительно на плоской подошве;
- Важно использовать стельки ортопедического характера;
- Делать специальные упражнения.

Данный способ лечения обладает высокой степенью эффективности на ранних стадиях развития патологии, но и при позднем проявлении остеоартроза плюснефаланговых сустав стопы обязательно назначается. При физиотерапевтических процедурах применяется УВЧ с низкой интенсивностью, СУФ-облучение, магнитотерапия, инфракрасное лазерное воздействие.
Для более глубокого проникновения медикаментозных препаратов непосредственно в хрящевые ткани осуществляется воздействие фонофорезом и электрофорезом.
Благодаря данным процедурам ускоряются местные обменные процессы, снимается отёчность, регенерируются поврежденные клетки и ткани. Кроме того нормализуется тонусное состояние мышечной системы около суставов, нейтрализуется воспаление, ускоряется кровообращение и отток лимфы, обезболивается сустав.
Лечебно-физкультурный комплекс можно проводить как в стационарных условиях, так и домашних. Для этого существуют разные методики, о которых вам расскажет лечащий врач.
Вот несколько простых упражнений:
- Совершайте вращательные движения стопами ног сначала в одну, потом в другую сторону.
- Вытяните ноги и носки вперед. Отведите носок влево, а пятку вправо. Затем в другие стороны (пятка влево, носок вправо).
- Тяните носок на себя и от себя попеременно.
- Сядьте на стул, стопами обопритесь о пол. Перекатывайте стопу с пятки на носок и обратно, имитируя ходьбу.
- Возьмите резиновую ленту или эластичный бинт. Соедините им большие пальцы обоих ног. Теперь постарайтесь развести стопы в стороны (друг от друга). Вам нужно преодолевать сопротивление. Если данное механотерапевтическое упражнение приводит к сильным болевым ощущениям и дискомфорту, немного снизьте уровень сопротивления.
- Делайте массаж больших пальцев поглаживающими и разминающими движениями.

Лечение артроза 1-го плюснефалангового сустава 2 степени подразумевает применение медикаментозной терапии. Также она рекомендована и в начале развития 3-ей степени тяжести.





Оперативное вмешательство назначается только при тяжелом течении болезни и запущенной стадии. Это 3 и 4 степень. Основная цель хирургии – обездвиживание пораженного сустава искусственно.
Применяются такие современные методики:
- Операция по Брандесу или резекция экзостозов. В ходе оперирования удаляется часть из главной фаланги первого пальца. Далее накладывается гипсовая повязка с шиной на область стопы. После снятия гипса есть необходимость в реабилитационных мероприятиях на протяжении 14-ти дней. В это время вытягивается фаланга и проводится лечебная гимнастика. Когда швы будут сняты, хирург фиксирует между пальцами валик из ваты и марли.
- Артропластика или артродез. Хирургическая методика основана на сращивании основной фаланги первого пальца стопы при деформирующем артрозе плюснефалангового сустава с плюсневой косточкой. Благодаря этому купируется болевой синдром. В ходе проведения операции хирург осуществляет разрез, через который удаляется часть сустава, хряща и кости. Далее устанавливается медицинский фиксатор, который будет прижимать друг к другу оставшиеся части. Время полного сращивания фрагментов составляет 70-90 суток. Результат – больной перестает хромать и чувствовать боль. Обязательно носить ортопедическую обувь.
- Эндопротезирование сустава предполагает замену пораженного фрагмента протезом. Это наиболее часто используемая методика в современной хирургии. Врач удаляет пораженный сустав и устанавливает искусственный. Особенность – минимальный срок реабилитации, возможность подобрать протез необходимого размера. Но есть существенный минус – с течением времени протез изнашивается, в результате чего требуется новое хирургическое вмешательство по его замене.
Срок восстановления после хирургического вмешательства зависит от применяемой методики, особенностей организма пациента и четкости выполнения рекомендаций врача. Больной после операции обязан заниматься лечебно-физкультурным комплексом, принимать некоторые препараты, вести здоровый образ жизни.
Нередко сами медики рекомендуют в качестве вспомогательного способа использовать рецепты народной медицины.

Вот некоторые универсальные средства:
- Возьмите растение – золотой ус в количестве 50-ти грамм. Измельчите и добавьте прополис (1 грамм), залейте медицинским спиртом (500 мл) и дайте настояться 10-12 суток. Принимать внутрь перед едой 2 раза в день по 1 столовой ложке.
- Возьмите 1 часть качественной водки, столько же сока из алоэ и 2 части натурального жидкого мёда. Получившуюся массу накладывают на пораженный сустав, накрывают полиэтиленом и мягкой тканью. Держать несколько часов, можно прикладывать такой компресс на ночь.
- Натуральная мазь. Соедините в равном соотношении масло оливы, кунжута и кукурузы. В целом у вас должно получиться 150 мг. Добавьте 1 ч. л. поваренной или морской (не ароматизированной) соли, 0,5 ч. л. красного молотого перца и головку измельченного чеснока. Поставьте смесь на водяную баню и доведите до кипения. Мазь втирается каждый день массирующими движениями.
- Соедините в равных пропорциях крапиву, сабельник, тимьян, имбирь и барбарис. У вас получится 5 столовых ложек всех компонентов. Залейте их растительным маслом (200 мл) и доведите до кипения на паровой бане. Использовать средство перед сном, втирая в пораженный участок. Так как масса имеет жирную основу, обязательно обмотайте сустав бинтом или тканью.
- Хороший эффект оказывают ножные ванночки. Сделайте отвар из корневой части топинамбура и веток сосны. Вылейте в тазик, добавьте на 5 литров жидкости 2 ч. л. натурального мёда, скипидара и 3 ст. л. морской соли. Погружать конечности в воду можно при комфортной температуре. Держать до 20-ти минут. Продолжительность курса лечения составляет 12 процедур максимум. После принятия ванночки нанесите нутряной жир на сустав. В крайнем случае, свиной.
Профилактика остеоартроза
Профилактические мероприятия предназначены для предупреждения развития патологии. Особенно это важно при наличии первых симптомов артроза 1-го плюснефалангового сустава. Это позволит своевременно предотвратить дальнейшее прогрессирование.

Итак, что нужно делать:
- Чаще гуляйте босиком в летний период времени по траве или песку. Если такой возможности нет, воспользуйтесь ковровым покрытием в доме. Но лучше всего приобрести палас с длинным ворсом, так как он слегка массажирует стопы и суставы.
- Укрепляйте мышечную систему ног, особенно стоп. Для этого делайте ежедневно зарядку. Если у вас сидячая работа, то в процессе вы можете совершать движения ногами, поднимая и опуская пятки.
- Чаще поднимайтесь на свой этаж пешком, потому что ходьба по ступенькам укрепляет не только мышцы икр, но и стоп. Если вы живете в частном доме, тогда сделайте себе импровизированные ступени из книг.
- Предупредить артроз можно ежедневными массажами пальцев и стоп в целом. Например, перед сном, после принятия ванной, намажьте конечности любимым кремом и массируйте их.
- Можно использовать криотерапию, то есть обтирание суставов кусочками льда.
- Особое внимание обратите на рацион питания. Нужно употреблять антиоксиданты – витамины Е, С, А, селен. Они содержатся в больших количествах в лимоне и авокадо, абрикосах и манго, шпинате и петрушке, моркови и брокколи, болгарском перце и орехах. Откажитесь от сливочного масла и жира животного происхождения, но отдайте предпочтение растительным маслам.
- Для суставов и хрящей важно потребление желатина. Поэтому готовьте желе, заливное и холодцы. Желе желательно делать в домашних условиях из натуральных фруктов, варенья, компотов, так как фабричные варианты содержат много красителей и прочих добавок, вредных для организма.
- Не злоупотребляйте алкогольными напитками, крепким кофе и чаем.
- Следите за собственным весом – избавьтесь от ожирения, если оно есть.
- Больше двигайтесь – это залог здоровых суставов.
- Носите только удобную обувь и откажитесь от слишком узкой. Если вы предпочитаете каблуки, то следите за тем, чтобы ноги периодически отдыхали. Или же отдайте предпочтение высоте не более 4-х см. Пользуйтесь ортопедическими стельками.
Артроз плюснефалангового сустава первого пальца может нести в себе угрозу развития осложнений. Поэтому важно своевременно акцентировать внимание на проявляющиеся симптомы, первый из которых – боль. После обнаружения признаков сразу же обратитесь в клинику, где вам окажут квалифицированную помощь. И не забывайте заботиться о собственных суставах, придерживаясь профилактических мероприятий.

В данной статье подробно рассмотрена такая распространенная и тяжело переносимая болезнь, как артроз стопы. Кроме того, освещены симптомы и лечение недуга.
Артроз стопы – это дегенеративная болезнь суставов, которая наряду с поражением хрящей сосредотачивается в мышечных и костных волокнах. Чаще всего недуг проявляется в плюснефаланговой части большого пальца. При этом происходит деформация, являющаяся причиной последующих отрицательных перемен в строении ступни.
Специфика заболевания заключаются в особой конфигурации стопы, которая складывается из значительного количества маленьких суставов, сплетения нервов и сосудистой системы. Как правило, пациентам, страдающим от этого заболевания, около 45 лет.

Чем отличается артроз от артрита?
И артрит, и артроз являются недугами, которые поражают человеческие суставы, что приводит к значительному ухудшению образа жизни пациента. Несмотря на созвучность названий, эти две болезни имеют кардинальные различия.
Артроз – это патология суставного хряща и находящейся рядом костной ткани, приводящий к планомерной дегенерации сустава под действием рабочих физических нагрузок. Болезнь преимущественно характерна для старшего поколения. Среди множества причин прогрессирования остеоартроза – это травматические поражения и чрезмерная физическая нагрузка, имевшие место до начала дегенеративного процесса.
Артроз нельзя назвать воспалением. Однако сегодня множество специалистов утверждает, что воспалительный процесс является одним из факторов появления и прогрессирования артроза. Сустав и находящиеся рядом ткани с течением времени перестраиваются благодаря наличию нагрузок, которые они более не в состоянии выдержать. Данное отклонение имеет очень медленное развитие.
Артрит представляет собой воспалительный процесс в суставе. Во время развития патологии происходит деструкция суставного хряща под действием воспалительных агентов и иммунной системы. Эта болезнь распространена среди наиболее работоспособных и молодых людей.
Чаще всего артрит прогрессирует благодаря аутоиммунным факторам, что заключается в поражении иммунной системой тканей собственного организма. Это происходит в результате генетических патологий или инфекционных поражений.
Инфекция играет ключевую роль в возникновении артрита, поскольку под воздействием бактерий, антигены которых похожи на человеческий белок, осуществляется синтез антител, поражающих свои же ткани. Обычно негативному воздействию подвергаются не только суставы, но также сердце и почки.. Именно поэтому нужно лечить или же избавляться от миндалин при постоянно повторяющейся ангине, чтобы не допустить дальнейших осложнений на сердце и другие органы.
В отличие от артроза стопы, артрит имеет острое течение с ярко выраженными клиническими проявлениями. У пациентов наблюдается температура, местный отек тканей, сильные боли в месте недомогания и другие сопутствующие симптомы.
Сценарий дальнейшего развития зависит от разновидности артрита. Преимущественно, после острого старта, заболевание останавливается, но приобретенные анатомические перемены в суставах остаются, увеличивая вероятность дальнейшего прогрессирования остеоартроза. Иногда имеют место рецидивы острой фазы с болевыми ощущениями в суставах, повышенной температурой и т. п.
Поскольку остеоартрит – это воспалительная болезнь, ее можно остановить приемом противовоспалительных препаратов. Остеоартроз же вылечить довольно сложно, поскольку он заключается в хронических, постепенно прогрессирующих деструктивных изменениях суставов.
Причины артроза стопы

Причины артроза суставов стопы – это преимущественно плохой кровоток, изношенность опорных тканей по причине травм или возрастных перемен.
Для эффективного лечения нужно знать, от чего бывает артроз стопы. Ниже описаны главные его первопричины:
- Индивидуальные особенности ступни: большая ширина, кривизна пальцев, плоскостопие. Кроме того, причиной может быть различная длина ног.
- Чрезмерная механическая загруженность конечностей, характерная для людей, предпочитающих изнурительный физический труд или некоторые виды спорта.
- Травматические поражения ног, растяжение мышц.
- Постоянное действие холода.
- Слишком большой вес, усиливающий давление на суставы ног.
- Изношенность костной и хрящевой ткани с годами.
- Генетическая предрасположенность.
- Хождение в тесной или великоватой обуви.
- Ношение высоких каблуков.
Кроме того, выделяют следующие причины артроза стопы:
- гормональные и эндокринные нарушения в организме;
- нехватка полезных и жизненно важных элементов;
- хронические инфекционные поражения конечностей;
- аллергия и аутоиммунные заболевания;
- смещение или врожденная неправильная форма тазобедренной кости.
Излечить такой недуг в полной мере не представляется возможным, но существенно повысить жизненные качества больного, остановив дальнейшие дегенеративные тенденции, – вполне реально. В связи с этим, артроз стопы ноги необходимо лечить после выявления первичных признаков заболевания.
Симптомы артроза стопы
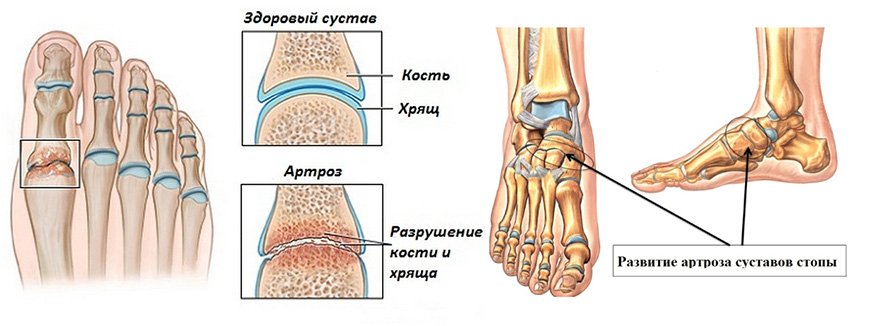
Болезнь выдает себя наличием следующих симптомов:
- Болевой синдром в результате долгой ходьбы, нахождения в вертикальном положении, а также после сильных нагрузок.
- Отечность или краснота кожных покровов в пораженном сегменте. Иногда возможно также повышение температуры тела.
- Сустав болезненно реагирует на перемену погоды, а также на взаимодействие с холодной водой.
- Стопы хрустят (явление характерно на второй стадии заболевания).
- Ноги быстро устают.
- Скованность в стопах по утрам.
- На подошве стопы возникают мозоли.
Поскольку патология является причиной деформации суставов, в дальнейшем у пациента, как правило, наблюдается нарушение походки.
Вдобавок, заболевание артроз стопы отличается следующими признаками:
- болевыми ощущениями – могут быть зудящими или приобретать характер жжения;
- наличием костных разрастаний в виде остеофитов;
- утолщением пальцевых костяшек.
Поскольку данная болезнь поражает не только хрящево-костные волокна, но и мышечные ткани, то признаки артроза стопы также включают изменения в структурах мышц и их фиброзирование.
Классификация
Как было отмечено выше, стопа состоит из множества маленьких суставов. По этой причине разрушительная тенденция возможна в любом ее месте. По своей локализации артроз стопы подразделяется на различные виды. В частности:
- заболевание подтаранной связки;
- болезнь кубовидно-пяточного сустава;
- патология в плюснефаланговом суставе и связках;
- пальцевой артроз.
Кроме того, согласно источнику, по степени развития артроз подразделяют на следующие типы:
- Первичный. Появляется в результате патологии самой стопы или при ее повреждении.
- Вторичный. Возникает благодаря заболеваниям, не имеющим непосредственного отношения к недугам ног. При этом источником болезни могут быть гормональные и прочие нарушения.
- Полиартроз. Такое заболевание охватывает сразу несколько суставов.
Согласно типу деструкции сустава врачом подбирается конкретный комплекс мер.
Типы развития болезни
Чтобы ликвидация артроза стопы прошла успешно, патологию нужно верно определить. Каждый этап прогресса болезни предполагает свой комплекс терапевтических мер. В частности, выделяется три стадии прогрессирования:
- Характеризуется быстрой утомляемостью ног и возникновением болей после постоянного хождения или значительных физических перегрузок. Преимущественно на первом этапе пациент не ощущает каких-либо затруднений в перемещениях, поэтому не посещает врача, осложняя дальнейшее лечение.
- Симптомы проявляются острее – длительные и сильные боли. Наблюдаются утолщения костяшек, возникают мозоли на пятках.
- Имеет место серьезное изменение конфигурации стопных суставов. Больной постоянно хромает. В то же время двигательные способности сустава существенно сокращаются. Рентгенография данного этапа заболевания показывают значительное уменьшение или исчезновение межсуставных щелей.
Диагностика артроза стопы состоит из таких процедур:
- изучение анамнеза болезни, учитывая все его жалобы;
- рентгенологические обследования в целях анализа состояния сустава и определения типа дегенеративных изменений в нем;
- обследования, позволяющие кроме хрящевых и костных тканей оценить структуру мышц;
- лабораторные анализы – позволяют оценить характер воспаления.
Кроме того, проводится измерение размеров стопы.
Лечение артроза суставов стопы

Окончательно излечить этот недуг на данный момент медицине не под силу. Но пациентам обязательно нужно проходить терапевтические процедуры во избежание полной потери двигательной возможности сустава.
При лекарственном лечении применяются следующие препараты:
- Противовоспалительные нестероидные. Они не только с успехом побеждают воспаление, но и предотвращают появление боли. Как правило, такие средства назначают курсами. Врач определяет дозировку и длительность приема.
- Обезболивающие – используют при возникновении острых болей. При невыносимых болях страдающему болезнью может быть сделан укол кортикостероидов. Такие инъекции можно проводить не чаще одного раза в неделю и не более нескольких раз за год.
- Хондропротекторы – находятся в числе основных лекарств, используемых при лечении суставного артроза. Выполняют восстановительную функцию для поврежденных хрящей и защищают их от дальнейшего разрушения.
- Средства на базе гиалуроновой кислоты, вводимые в поврежденный недугом сустав. Подобные уколы увеличивают подвижность сустава и уменьшают трение.
- Антиартрозные мази и кремы, имеющие улучшающее питание воздействие.
Наряду с лекарственными средствами в медицине широко используются немедикаментозные способы борьбы с болезнью:
Лечебная физкультура (ЛФК). Это способ является полезным на любой стадии развития болезни. Необходимо помнить, что гимнастика – это залог излечения и профилактики артроза ступни. Поэтому подобные процедуры обязательны для пациентов с таким диагнозом.
Профилактика и качество жизни
Артроз суставов стопы представляет собой сложную болезнь, имеющую специфические симптомы и лечение. Успех медицинских процедур зависит от ведения пациентом правильного образа жизни. Во-первых, нужно исключить алкоголь, вредные продукты, а также перестать курить. Принимать пищу необходимо в небольших дозах, при этом наилучшим будет пятиразовое питание. В сутки больной должен выпивать не менее полутора литра жидкости.
Профилактические меры предполагают несложную гимнастику, которая окажет на опорно-двигательный аппарат укрепляющее воздействие.
Кроме того, медицина рекомендует ряд профилактических мер, препятствующих возникновению и дальнейшему развитию артроза. В частности:
- снижения веса тела, а значит и уровня нагруженности суставов;
- повышение защитных свойств организма, препятствующих появлению инфекционных поражений и воспалений;
- снижение употребления соли;
- своевременное устранение хронических отклонений в работе организма;
- защита от травм, ушибов, успешное восстановление после хирургических вмешательств;
- ношение исключительно подходящей по размеру обуви с небольшим подъемом. Модели должны выполняться из качественных материалов, их величина и параметры полностью подходить под особенности ноги;
- осторожность при ношении высоких каблуков – необходимо помнить, что от их высоты зависит нагрузка на суставы;
- каждодневная зарядка дляног;
- передвижение босиком по земле или песку.
Данная болезнь может существенно испортить жизнь любому человеку, нередко приводя к инвалидности. Но значительно повысить возможности пациента может только профилактика заболевания и его своевременное лечение.
Читайте также:


