Где находятся хрящи на ребрах
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Реберный хондрит (синдром Титце)
- Реберный хондрит является частой причиной болей в груди в детском и подростков возрасте и составляет от 10-30 % всех болей в груди в этом возрасте. Наиболее часто встречается в возрасте от 12-14 лет.
- Реберный хондрит также рассматривается как возможный диагноз у взрослых, у которых есть боль в груди. Боль в груди у взрослых считает потенциально серьезным симптомом заболевания и, в первую очередь, необходимо исключить патологию сердца (ЭКГ, анализы, осмотр и т.д). Только после тщательного обследования и исключения кардиального генеза боли можно предположить наличие реберного хондрита. Подчас дифференциальная диагностика бывает затруднительна. У взрослых реберный хондрит встречается чаще у женщин.
Реберный хондрит очень часто называют синдромом Tитце. Синдром Титце - редкое воспалительное заболевание, характеризующееся болью в груди и набуханием хряща в области крепления второго или третьего ребра к грудине . Боль возникает остро и бывает иррадиация в руку, в плечо .Болеют как мужчины, так и женщины чаще в возрасте от 20 до 40 лет. Встречается в основном у людей, работа которых связана с физическими нагрузками или спортсменов.
Причины
Реберный хондрит - это воспалительный процесс в хрящевой ткани , обычно не имеющий никакой определенной причины. Повторные небольшие травмы грудной клетки и острые респираторные инфекции могут спровоцировать появление болезненности в области крепления ребер (воздействие как самих вирусов, так и частого кашля на зоны крепления ребер). Иногда реберный хондрит возникает у людей, принимающих парентерально наркотики или после оперативных вмешательств на грудной клетке. После операций поврежденная хрящевая ткань более подвержена инфицированию из-за нарушений ее кровоснабжения.
Симптомы
Болям в груди, связанным с реберным хондритом, как правило, предшествуют физические перегрузки, небольшие травмы или острые респираторные инфекции верхних дыхательных путей.
- Боль, как правило, появляется остро и локализуется в передней области грудной клетки. Боль может иррадиировать вниз или чаще в левую половину грудной клетки.
- Наиболее частая локализация боли - область четвертого, пятого и шестого ребра. Боль усиливается при движении туловища или при глубоком дыхании. И, наоборот, происходит уменьшение болей в покое и при неглубоком дыхании.
- Болезненность, которая четко выявляется при пальпации (нажатии в области крепления ребер к грудине). Это является характерной особенностью хондрита и отсутствие этого признака говорит о том, что диагноз реберного хондрита маловероятен.
Когда причиной реберного хондрита является послеоперационная инфекция, то можно заметить отечность, красноту и/ или выделение гноя в области послеоперационной раны.
Учитывая, что симптоматика хондрита нередко похожа на неотложные состояния, необходимо экстренно обратиться за медицинской помощью в случаях:
- Проблемы с дыханием
- Высокая температура
- Признаки инфекционного заболевания (отечность, краснота в области крепления ребер)
- Боль в грудной клетке постоянного характера, сопровождающаяся тошнотой, потоотделением
- Любая боль в грудной клетки без четкой локализации
- Усиление болей на фоне лечения
Диагностика
Основой диагностики является история болезни и внешний осмотр. Характерным для этого синдрома является болезненность при пальпации в области крепления 4-6 ребра.
Рентгенография (КТ, МРТ) обычно малоинформативна для диагностики этого синдрома и применяется только для дифференциальной диагностики с другими возможными причинами болей в грудной клетке (онкологические заболевания, заболевания легких и т.д.). ЭКГ, лабораторные исследования необходимы для исключения заболеваний сердца или инфекций. Диагноз реберного хондрита выставляется в последнюю очередь после исключения всех возможных других причин (особенно заболеваний сердца).
Лечение
Если диагноз верифицирован, то лечение заключается в назначении НПВС на короткое время, физиотерапии, ограничение на некоторый период времени физических нагрузок, иногда инъекции в область локализации боли анестетика совместно со стероидом.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Ребра у человека – это парные плоские кости, которые соединяясь спереди с грудиной, сзади – с телами грудных позвонков, образуют сплошную грудную клетку. Они выполняют ряд жизненно необходимых функций, могут травмироваться при различных ситуациях и поражаться заболеваниями.
Анатомия ребра
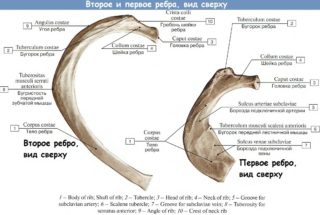
Ребра у человека представлены изогнутыми и узкими пластинками, которые в большей степени состоят из длинной кости, заполненной губчатым веществом. Их менее короткая передняя часть представлена хрящевой тканью. Каждая кость состоит из переднего конца, тела и заднего конца, на котором есть небольшое утолщение – головка ребра. К ней прилегает суставная поверхность, посредством которой ребра соединяются с позвоночником.

Ряд авторов в строении ребра выделяют шейку, узкую часть после головки, и бугорок – небольшое утолщение, которое соприкасается с поперечными отростками грудных позвонков. Данная анатомическая структура отсутствует у 11 и 12 ребра, поскольку они не сочленяются с позвоночником.
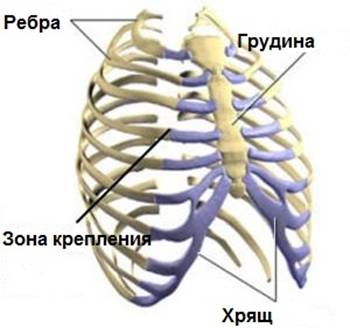
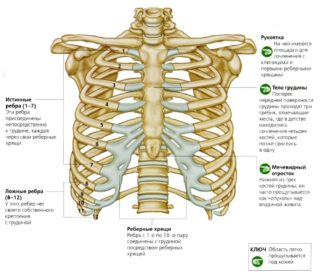
На передних и задних поверхностях костей имеются специальные вырезки для сосудов и бугристости – места для прикрепления мышц. Согласно нумерации насчитывается 12 пар ребер (и у женщин, и у мужчин). Первые 7 считаются истинными, поскольку своими передними концами соединяются с грудиной. Следующие три (8, 9 и 10) – ложные, так как крепятся не к грудине, а к хрящевым концам предыдущих ребер. 11 и 12 называются блуждающими и находятся свободно, ни к чему не прикрепляясь.
Грудная клетка
В анатомии грудной клетки помимо ребер различают грудину – плоскую кость, которая по своей форме похожа на кинжал, и грудные позвонки. Сама грудина состоит из рукоятки, тела и мечевидного отростка. Последняя структура может быть раздвоенной, иметь отверстие или быть отклоненной в сторону, многие ученые считают ее рудиментом.
Строение грудной клетки представлено на фото. Внутри грудины находится значительное количество губчатого вещества, красного костного мозга и кровеносных сосудов. Там, где у человека находится 8 ребро, начинается апертура грудной клетки (развернутая часть).
Различают три основных типа грудной клетки:
![]()
Нормостенический. Грудная клетка имеет форму усеченного конуса, ребра идут под углом, а угол между мечевидным отростком и реберной дугой составляет 90°.- Гиперстенический. Форма грудной клетки цилиндрическая, ребра идут более горизонтально, а угол больше 90°.
- Астенический. Характеризуется тем, что грудная клетка имеет вид плоского удлиненного конуса с широкими межреберными промежутками.
Функции
Кроме того, что грудная клетка является прочным каркасом для внутренних органов, она выполняет ряд важных функций в организме человека:
- защищает сердце, легкие, крупные сосуды, вилочковую железу и пищевод от травм, чрезмерного сотрясения;
- участвует в акте дыхания, поддерживает его нормальный регулярный ритм, не позволяет легким спасться;
- обеспечивает полноценное движение плечевого пояса и рук;
- данная анатомическая структура создает отрицательное грудное давление, что обеспечивает достаточную насосную функцию сердца и способствует оттоку венозной крови с нижних частей тела в полые вены.
Таким образом, ребра и грудная клетка в целом – важное скелетное строение в организме человека, выполняющее много полезных функций.
Какие заболевания связаны с ребрами
Поражение ребер и других костей грудной клетки не является редким явлением и может встречаться при различных соматических и инфекционных заболеваниях. Наиболее частые из них:
![]()
расщепление;- хондрит, остеомиелит;
- сифилис, туберкулез;
- эхинококкоз, актиномикоз, кандидамикоз;
- болезнь Титца;
- коарктация аорты, рахит;
- злокачественные опухоли.
Под расщеплением ребер понимают врожденную аномалию строения, которая редко вызывает какие-либо жалобы и является рентгенологической находкой. Также встречаются добавочные и слившиеся ребра, возможно их отсутствие.
Клинические признаки появляются в случае наличия шейного ребра с одной или обеих сторон, которое крепится к поперечному отростку 6-го шейного позвонка. В данном случае чаще всего появляются неврологические симптомы: головная боль, головокружения, обмороки и т.д.
Значительно реже встречаются врожденные костные островки, которые иногда приходится отличать от метастазов, кальцификатов.
Остеомиелит – гнойное инфекционное воспаление костей, которое в основном распространяется гематогенным путем (с током крови). Чаще всего встречается у детей после перенесенных травм и поражает первые три пары ребер. У больного наблюдается сильная боль в грудной клетке и выраженный интоксикационный синдром:
- высокая лихорадка;
- озноб;
- слабость, потливость;
- побледнение кожных покровов.
Под хондритом понимают острый гнойный процесс, в который вовлекаются хрящевые части костей. Патология встречается редко, после оперативных вмешательств. При отсутствии лечения (дезинтоксикационная терапия, применение системных антибиотиков) возможно появление свищей с отделяемым гнойного характера.

Туберкулез ребер – специфическое воспаление костей, которое является следствием диссеминации (распространения) из легочной ткани. При поражении ребер возникает припухлость, локальная болезненность и формирование свищей. По мере прогрессирования туберкулезного процесса в костях появляются кисты и очаги деструкции.
Сифилитическое поражение данных костей встречается крайне редко и проявляется появлением припухлостей на ребрах, которые периодически вызывают болезненные ощущения. Обе патологии подтверждаются рентгенологически, с помощью бактериологических исследований на кислотоустойчивые бактерии и антитела к бледной трепонеме.
Когда актиномикоз распространяется на структуры грудной клетки, края ребер деформируются, появляются признаки периостита – воспаления надкостницы. Это вызывает дискомфорт и боль в верхней половине туловища.
Эхинококковые (паразитарные) кисты могут встречаться в области ребер, вызывая их деформацию и локальное уплотнение. Обнаруживаются при компьютерной томографии и несут угрозу разрыва с выходом паразитов и продуктов их жизнедеятельности в грудную полость.
Ее еще называют торакохондралгией. Патология характеризуется появлением веретенообразных уплотнений на первых 6 ребрах в области их хрящевых концов. Основной жалобой таких пациентов является боль, которая может усиливаться при кашле, глубоком часто дыхании и одышке.
Реже встречаются изолированные припухлости, без болезненных ощущений. Диагноз устанавливается клинически, лечение проводится с помощью гормональных препаратов и обезболивающих средств.
В первом случае имеет место быть болезнь обмена веществ, в основе которой лежит дефицит витамина Д. Кроме патологического изменения нижних конечностей, черепа, потливости, специфических изменений в периферической крови (недостаток кальция и фосфора) у астеничных детей врач может пропальпировать реберные четки – уплотнения в месте перехода костной части в хрящевую.

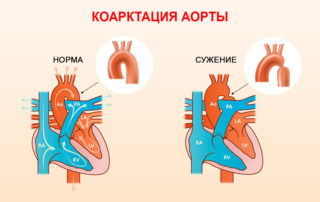
Коарктация аорты – это врожденная аномалия самого крупного сосуда, выходящего из сердца, которая характеризуется сужением нисходящей части аорты. Нижний край ребер становится неровным вследствие давления извитых и чрезмерно расширенных артерий.
Встречается и злокачественное поражение ребер. Оно может быть первичным заболеванием либо следствием метастатического процесса. Различают остеомы, остеосаркомы, остеобластомы. Диагностическим критерием терминальной стадии остеосаркомы любой локализации является появлянение узураций (углублений) на ребрах.
Патология характеризуется разнообразием симптомов: боли, слабость, патологические переломы, лихорадка.
Диагностика и лечение
Для исследования скелета человека и ребер используют различные методы визуализации:
- рентгенография в нескольких проекциях;
- компьютерная томография, сцинтиграфия;
- пункционная биопсия.
Лечение зависит от причины и давности заболевания. Могут использоваться антибиотики, стероидные или нестероидные противовоспалительные препараты, цитостатики. В ряде случаев прибегают к оперативному лечению (удаление опухолей, кист, коррекция порока сердца).
Травмы ребер и грудной клетки
Среди травм грудной клетки наиболее часто встречаются:
- ушибы и сотрясения;
- переломы грудины и ребер;
- сдавления.

Они могут появляться в результате падения, прямых и непрямых ударов, прыжков. При сотрясениях и ушибах появляется ноющая боль в области припухлости, во время дыхания, нередки гематомы. Лечение состоит из покоя, приема обезболивающих препаратов и наложения компрессов, мазей, при необходимости.
При переломах появляется внезапная острая боль в груди, которая усиливается с глубоким дыханием, кашлем, при движениях. Пораженная часть грудной клетки деформируется и может несколько отставать в дыхании из-за болевого синдрома, при пальпации ощущается крепитация.
Случаются переломы с образованием костных обломков, которые могут травмировать сосуды, легочную ткань и сердце, вызывая тем самым угрожающие жизни осложнения.
К каким докторам обращаться для обследования ребер
С первичными жалобами пациенты должны обращаться к педиатру или терапевту, который направит на консультацию к другим специалистами при необходимости. Это могут быть:
- невропатолог;
- кардиолог;
- хирург, травматолог;
- ревматолог и т.д.
При неосложненных переломах лечение заключается в наложении специальной не давящей повязки, использовании аналгетиков и регулярном осмотре. Наличие сложных переломов со смещением, блуждающими обломками или осложнениями заставляет прибегать к оперативному лечению для открытой репозиции костей, купирования неотложных состояний.
Возможные осложнения
При заболеваниях и травмах ребер, грудины возможно развитие таких осложнений:
- деформация грудной клетки, нарушение осанки;
- нарушение процессов дыхания;
- травматический пневмоторакс, перфорация перикарда с развитием тампонады сердца;
- ущемление межреберных нервов и т.д.
Профилактика
Сложно привести меры профилактики для органических или травматических патологий ребер. Важно избегать контактов с инфекционными больными, своевременно обращаться за медицинской помощью при появлении характерных жалоб и симптомов, избегать травмоопасных ситуаций и видов спорта.
Человеческие ребра – уникальный элемент костной системы, переплетенный с хрящиками, как и другие части тела, но развивающийся иным путем. В этой зоне находятся легкие и сердце. Ввиду подвижности реберных дуг и их уязвимости к повреждениям эти органы могут страдать от травм. Реберные кости и хрящи могут болеть, как позвоночник или другие кости.
Анатомические особенности ребер
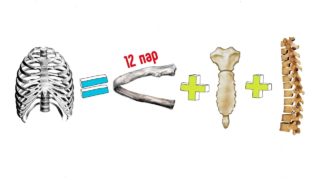
В анатомии ребер человека нет ничего сложного, это более простой элемент, нежели позвоночник или мелкие косточки стоп и кистей. Ребра обладают изогнутой конструкцией, они достаточно длинные, состоят из костей и хрящей. Толщина костных элементов достигает 5 мм. Всего в грудной клетке соединяется 12 пар ребер. Они отличаются названиями, размерами и даже не всегда выступают единственными элементами в этой системе.
Нумерация ребер человека начинается сверху вниз, чем ближе к тазовой зоне, тем мягче и тоньше становятся эти кости. 10 ребро у человека находится чуть ниже мечевидного отростка, а 1 расположено недалеко от ключицы. В пластине этих костей находится 3 основных элемента: головка, тело и шейка. С помощью головки и шейки ребро крепится к позвоночнику. Они обеспечивают суставное соединение. Тело же первых 7 пар постепенно переходит в хрящевую ткань и соединяется с грудной клеткой. Главной особенностью такого перерастания из кости в хрящ становится высокая подвижность соединения.
К другим особенностям реберной системы можно отнести:
- первые, самые мощные 7 пар, называются истинными, а 8, 9 и 10 – ложными ребрами, так как они соединены друг с другом хрящевыми пластинками;
- 11 и 12 пара – это подвижные, или свободные ребра, получившие свое название за счет максимальной подвижности, крепятся они только к позвоночнику;
- верхняя часть костной ткани закруглена, а нижняя – острая;
- в борозде нижней, изнаночной стороны проходят нервные волокна и сосуды.
Реберная система обеспечивает защиту от случайных повреждений органам и всем важнейшим сосудам организма.
Количество ребер у мужчин, женщин и детей
Строение ребер человека отличается от других млекопитающих. Однако скелет, как и у всех позвоночных животных, претерпевает некоторые изменения по мере взросления.
У ребенка все ребра находятся в состоянии подвижных хрящей, полное окостенение происходит только к 20 годам. Заживление поврежденных тканей в этом возрасте происходит проще и быстрее, но возможен риск неправильного сращения.
У взрослых мужчин и женщин реберная система нисколько не отличается – 12 пар, или 24 ребра на один организм. В редких случаях встречаются исключения с меньшим или большим количеством.
У ребенка, который еще не родился, изначально формируется целых 29 пар костей, но со временем они атрофируются и перерастают в другие элементы скелета. Сохраняется только 12 пар, которые отвечают за грудной каркас. Бывает, что при развитии формируется 13 пара, расположенная на уровне 7 или 8 шейного позвонка. Еще реже возникает одно рудиментарное ребро в этой зоне.
Не всегда ребра у человека представлены 12 парами. В медицинской практике встречаются случаи, когда у человека образуется на 1 пару ребер больше. Но это никак не связано с полом, хотя анатомическое нарушение и имеет столь специфическое название.
Женщины больше подвержены такому отклонению, нежели мужчины. При формировании костной системы еще при внутриутробном развитии может произойти сбой, который приводит к образованию дополнительного ребра или целой пары.
Отклонение врачи рекомендуют устранять по мере обнаружения, так как синдром Адамова ребра способен вызывать защемление нервных окончаний, что приводит к онемению конечностей. Бывают и другие последствия от этого состояния, связанные с работой внутренних органов.
Функции в организме
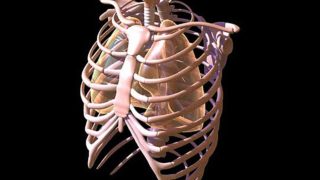
Главная функция ребра у человека – защита крупных сосудов, легких, сердца, нервных окончаний, пищевода и вилочковой железы. Однако этим набор функциональности не ограничивается:
- ребра помогают человеку беспрепятственно и правильно двигать плечевым поясом и руками;
- необходимы для поддержания естественного ритма и объема дыхания;
- анатомическая структура создает отрицательное давление в грудной клетки, обеспечивая хорошую насосную функцию сердца, что выражается в легком оттоке венозной крови с нижних участков тела.
Возрастные изменения
С рождения и до старости ребра человека претерпевают множество изменений. У младенцев задний и боковой размер грудины гораздо больше фронтального, что обеспечивает удобство при передвижении ползком. В младенчестве кости грудины расположены горизонтально, и меняются они только с возрастом почти до вертикального положения.
Наиболее уязвимый отдел позвоночника – грудной. Это и сказывается на некоторых патологиях ребер, связанных с деформацией каркаса. Избежать возрастных изменений невозможно в полной мере, но можно сохранить здоровье позвоночника, если умеренно работать и отдыхать, вести здоровый образ жизни и делать зарядку. Сюда же относится отказ от вредных привычек и правильное питание.
Заболевания ребер
Существует не менее сотни различных видов и подвидов болезней, которые так или иначе затрагивают костную систему и грудную клетку. Но самый распространенный фактор повреждения – переломы.
Чаще всего от перелома страдают люди пожилого возраста, так как кости к старости изнашиваются, становятся пористыми, а хрящи утрачивают смягчающие функции. Провоцируют переломы падения, удары, сильные сдавливания грудной клетки.
Перелом обычно происходит в боковой поверхности грудной клетки, в точке наибольшего изгиба. Именно в этой зоне возникает болезненность. Если была получена травма, симптомы могут проявиться через некоторое время, когда обломки костей начинают тереться о внутренние органы.
Иногда происходит надлом костей, который провоцируют некоторые заболевания, уменьшающие прочность тканей:
- опухоли грудной клетки;
- остеопороз, при котором из костей вымываются соли кальция;
- туберкулез ребер;
- хроническое воспаление тканей;
- заболевания крови.
Часто происходит неосложненный перелом, при котором кости просто ломаются, не образуя осколков. Однако опасность для организма все еще сохраняется:
- нарушается дыхание;
- повреждаются органы, расположенные в зоне перелома;
- развиваются осложнения, в том числе в виде защемления нервных окончаний.
Множественные переломы – наиболее опасное для здоровья состояние, при котором может развиться плевропульмональный шок. Он приводит к гемотораксу и пневмотораксу. Острые концы смещенных обломков представляют опасность и способствуют развитию подкожной эмфиземы, кровотечений.
Патологией, которой подверженная реберная система, является наличие шейного ребра с обеих или одной стороны. Они крепятся к 6 шейному позвонку, что провоцирует боли, головокружения и другие симптомы, связанные с работой головного мозга и нервной системы. Также к аномалиям относятся врожденные костные островки, но они реже вызывают неблагоприятные симптомы.
Остеомиелит относится к тяжелым инфекционным воспалениям, которые переносятся током крови. Развивается на фоне травм в детском возрасте, когда повреждаются первые 3 реберные пары. Сопровождается воспаление острыми симптомами:
- потливостью и ознобом;
- бледностью;
- слабостью;
- температурой.
Хондрит также относится к воспалительным заболеваниям, его симптомы нередко схожи с проявлением остеомиелита.
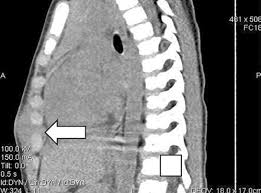
Туберкулез реберной системы обычно развивается на фоне аналогичного заболевания в легких. Обнаруживается припухлость в области поврежденных участков, болезненность, формируются свищи. По мере прогрессирования на костях нарастают кисты, начинается разрушение тканей.
Сифилис в ребрах встречается очень редко и сопровождается аналогичными туберкулезу симптомами. Подтвердить наличие болезней можно путем рентгена грудной клетки и бактериологического исследования.
Ребра могут сильно пострадать от паразитных заболеваний и грибков. Наиболее распространенный грибок – актиномикоз, распространяющийся вглубь тканей с органов или снаружи. Происходит деформация ребер, развиваются симптомы периостита – воспаляется надкостница. Все это сопровождается сильной болью и дискомфортом в верхней части туловища.
Самый распространенный паразит – эхинококкоз, который развивается в виде кист и провоцирует деформацию ребер. В кистах содержатся паразиты, которые могут выйти в пространство грудной полости при разрыве.
Торакохондралгия, или болезнь Титца сопровождается формированием веретенообразных уплотнений на первых 6 парах ребер. Болезнь поражает хрящевые окончания костных структур. Возникает острая боль, усиливающаяся при кашле или глубоком дыхании. Также при заболевании могут встречаться небольшие изолированные очаги и припухлости.
Рахит возникает из-за недостатка витамина Д, а также при нарушениях обмена веществ, вызванных дефицитом этого микроэлемента. Патологические изменения затрагивают нижние конечности и череп. Дополнительно у пациента диагностируется потливость, недостаток кальция и фосфора в крови. У детей астенического телосложения в реберных частях могут пальпироваться уплотнения, где кости переходят в хрящи.
При коарктации аорты диагностируется врожденная аномалия сосуда, выходящего из сердца. Нисходящая часть аорты будет суженной, из-за чего нижний край ребер становится неровным, так как артерии приобретают расширенный вид и извилистость.
Онкологические заболевания ребер встречаются очень редко и выступают следствием распространения метастазов из других органов. Однако в некоторых случаях болезнь может протекать без первичных признаков. К онкологическим заболеваниям относят остеомы, остеобластомы и остеосаркомы. Сопровождаются злокачественные процессы периодическими сильными болями, внезапными переломами. Пациент чувствует себя плохо, возникает апатия и сильная слабость.
Болезни ребер могут быть первичными или вторичными. Они во многом связаны с обменными процессами и аутоиммунными факторами. Для борьбы с патологиями необходимо обращаться за медицинской помощью.
Диагностика отклонений и операция

Для выявления патологий необходимо обратиться к хирургу или травматологу, а потом выполнить рентген. Если появится подозрение на болезни, не связанные с костями, требуется консультация невропатолога, кардиолога, пульмонолога, ревматолога и других специалистов.
Операции на реберной системе можно разделить на пластические и функциональные. Во втором случае назначают удаление пораженных участков или раздробленных костей, осколки которых причиняют дискомфорт пациенту.
В пластических целях ребра удаляют:
- для формирования тонкой талии – особенно популярна процедура у женщин;
- для аутофелляции – распространено среди мужчин.
К пластическим операциям существует много ограничений и противопоказаний. Нельзя удалять ребра при лишнем весе, при нарушениях гормонального фона, а также в возрасте до 25 лет.
Ребра человека имеют уникальную систему строения, их здоровье связано с состоянием внутренних органов – сердца, легких, желудка, кровеносной сети. Болезни и травмы ребер могут приводить к тяжелым последствиям для организма. Поэтому важно при появлении боли и дискомфорта в зоне грудной клетки проходить обследование.
Что это такое
Синдром Титце (или реберный хондрит) – это воспалительное поражение одного или нескольких реберных хрящей. Данная патология впервые была описана в 1921 году немецким врачом А. Титце.
Все передние концы ребер заканчиваются реберными хрящами, посредством которых они соединяются с грудиной и друг с другом. Основная функция этих хрящевых образований – это крепление ребер к грудине и обеспечение эластичности стенок грудной клетки. Первые 7 пар хрящей прикрепляются непосредственно к грудине, следующие 3 пары сочленяются с хрящом ребра, расположенного выше, а 2 последние пары заканчиваются слепо в стенке брюшной полости.
Согласно международной классификации болезней 10 пересмотра (МКБ-10) реберный хондрит имеет шифр М94.0 (синдром хрящевых реберных соединений – Титце).
Недуг встречается довольно редко, обычно поражает детей старшего возраста и подростков, также взрослых до 40 лет. Мужчины и женщины болеют одинаково часто.
Синдром Титце
Синдром Титце (реберно-хрящевой синдром, реберный хондрит) – заболевание из группы хондропатий, сопровождающееся асептическим воспалением одного или нескольких верхних реберных хрящей в области их сочленения с грудиной.
Проявляется локальной болезненностью в месте поражения, усиливающейся при давлении, пальпации и глубоком дыхании. Как правило, возникает без видимых причин, но в ряде случаев может отмечаться связь с физическими нагрузками, операциями в области грудной клетки и т. д.
Болезнь нередко встречается в клинической практике, однако относится к числу малоизвестных. Синдром Титце не представляет опасности для жизни больного. Прогноз благоприятный.
При подозрении на эту патологию у взрослых необходимо исключить более серьезные причины возникновения болей в грудной клетке. Лечение консервативное.
Синдром Титце – асептическое воспаление одного или нескольких реберных хрящей в области их соединения с грудиной. Обычно страдают II-III, реже – I и IV ребра. Как правило, процесс захватывает 1-2, реже – 3-4 ребра.
В 80% случаев отмечается одностороннее поражение. Заболевание сопровождается припухлостью и болью, порой – иррадиирующей в руку или грудную клетку. Причины развития до конца не изучены.
Лечение консервативное, исход благоприятный.
Болезнь обычно развивается в возрасте 20-40 лет, хотя зафиксировано и более раннее начало – в возрасте 12-14 лет. По данным большинства авторов мужчины и женщины страдают одинаково часто, однако некоторые исследователи отмечают, что во взрослом возрасте синдром Титце чаще выявляется у женщин.
Причины и факторы риска
Определить истинные причины развития синдрома Титце на сегодняшний день так и не удалось. Александр Титце считал, что воспаление реберных хрящей развивается из-за нерационального питания и, как следствие, из-за нарушения обменных процессов в организме, которые приводят к дистрофическим изменениям хрящевой ткани.
На данный момент специалисты разработали 3 теории возможного происхождения болезни:
Заключается в том, что постоянное микротравмирование хрящевой ткани реберных хрящей у людей определенного рода занятий (спортсмены, работники физического труда) или перенесенные серьезные повреждения грудной клетки, операции на органах грудной полости провоцируют аномальный процесс регенерации надхрящницы. Хрящевые клетки, которые при этом образуются, отличаются от нормальных, кроме того, они образуются в избыточном количестве.
Это сопровождается развитием асептического воспаления, а также сдавливания или раздражения рядом лежащих нервных волокон, что и становится причиной развития симптомов синдрома Титце и боли.
Данная теория на сегодня получила много клинических подтверждений, поэтому она занимает ведущее место в этиологии этой болезни.
В данном случае развитие реберного хондрита связывают с перенесенными инфекциями, особенно поражениями органов дыхания. Вследствие таких инфекций нарушается нормальная работа иммунной системы организма, что приводит к формированию своеобразного аллергического процесса. При этом антитела, которые образуются, обладают способностью поражать хрящевую ткань ребер.
Согласно этой теории дистрофические нарушения в хрящевой ткани развиваются из-за дисметаболических процессов, которым способствует нарушение рационального питания. В частности, синдром Титце может быть одним из проявлений дефицита в организме кальция, витаминов В, С, D. На данный момент эта теория практически не рассматривается специалистами в качестве этиологии реберного хондрита.
К основным факторам риска развития синдрома Титце относятся:
- ежедневные физические нагрузки, которые задействуют плечевой пояс и грудную клетку;
- частые повреждения и микротравмы структур грудной клетки;
- ушибы и переломы скелета грудной клетки;
- недуги органов дыхания, особенно хронического характера;
- перенесенные инфекционные заболевания;
- аутоиммунные процессы и системные заболевания соединительной ткани;
- артрозы и артриты в анамнезе;
- склонность к аллергическим реакциям;
- нарушения обменных процессов в организме;
- эндокринологическая патология.
Причины
Точной причины заболевания врачи пока не могут установить. Возникает она внезапно, без видимых патологий и проявляется в виде боли в грудной области. Основная категория заболевших – подростки и женщины 20–40 лет. Болезнь протекает медленно и не приводит к летальному исходу, но значительно ухудшает жизнь пациентов.
По непонятной причине у больного начинают утолщаться передние концу верхних ребер, при этом процесс кровообращения в хрящах нарушается и в их клетках начинается воспалительный процесс, приводящий к дистрофии хряща, а также смене его положения. В итоге хрящ склерозируется, становится плотным и даже отмирает.
Медленное протекание болезни сопровождается периодами ремиссии, когда воспалительный процесс практически затихает, и обострений, когда деструкция хряща усиливается, что сопровождается болезненными ощущениями у пациентов. Первым данный синдром описал немецкий хирург А. Титце в начале 20 века. Он полагал, что причиной заболевания является нарушение обмена веществ, недостаток в пище пациентов витаминов С и группы В, а также сильный кашель.
У пациентов часто наблюдается нарушение обмена веществ с соответствующими признаками, а сама грудная клетка изменяется по форме, становится неэластичной и малоподвижной, что влияет на процесс дыхания. Пытаясь разобраться в причинах развития синдрома Титце, специалисты выдвигают различные версии, наиболее популярные среди них – дистрофическая и травматическая.
Первая, следуя мнению первооткрывателя, говорит о нарушении обмена веществ и нехватке витаминов в питании как о причине появления синдрома. Вторая – предлагает искать причину в механическом травмировании хрящей в результате тяжелого физического труда.
Например, у спортсменов, переносящих большие нагрузки на область плеча или груди, происходит постоянное повреждение реберного хряща. Это способствует раздражению надхрящницы и приводит к патологическим изменениям в хрящевой ткани, сопровождающимся сдавливанием нервных окончаний и, как следствие, болью.
Существует и теория инфекционного происхождения, согласно которой причиной появления синдрома может стать банальное ОРЗ, приводящее к снижению устойчивости организма к действию микробов, а также постоянному травмированию грудной клетки во время кашля.
В любом случае специалисты выделяют факторы риска, которые могут способствовать развитию синдрома Титце:
- повышенные физические нагрузки;
- аллергии;
- острые инфекции;
- травмы груди и плеча;
- эндокринопатии;
- коллагенозы;
- нарушения обмена веществ;
- заболевания дыхательной системы, особенно сопровождающиеся сильным кашлем;
- хроническая интоксикация организма;
- наличие артрозов и артритов;
- хирургическое вмешательство;
- постменопаузальный остеопороз.
При развитии синдрома Титце воспаляется хрящ, скрепляющий грудину и ребра
В группе риска оказываются:
- спортсмены;
- лица, имеющие пристрастие к пагубным привычкам: алкоголю и наркотикам;
- люди, чья профессия связана с тяжелым физическим трудом;
- лица, прошедшие торакотомию.
Как развивается болезнь
В большинстве случаев синдром Титце имеет односторонний характер и чаще встречается на левой стороне грудной клетки. В 60% случаев воспаляется хрящевая зона 2 ребра, в 30% случаев – хрящ 2-4 ребер, и в 10% страдает реберный хрящ 1, 5, 6 ребер.
Заболевание отличается длительным течением с периодами обострений и ремиссий. Спустя несколько месяцев от начала воспаления в хрящевой ткани начинаются дегенеративно-дистрофические изменения. Хрящи теряют свою форму, уменьшаются в размере, становятся неподатливыми. Часть из них пропитывается солями кальция, поддается процессу склерозирования. У поврежденного участка появляется костная плотность, что способствует развитию видимой деформации грудной клетки, уменьшению ее двигательной эффективности и эластичности.
Симптомы реберного хондрита
К сожалению, синдром Титце не имеет ярко выраженных клинических признаков, поэтому выявить данное нарушение зачастую бывает проблематично. Как уже было сказано, патология отличается длительным течением с периодами обострений и ремиссий.
Важно! Синдром Титце отличается доброкачественным течением. То есть, обострение чаще всего проходит само по себе и не требует медикаментозного лечения. Кроме того, патология очень редко сопровождается какими-то осложнениями и негативными последствиями.
Основные симптомы дебюта или обострения синдрома Титце:
- болевые ощущения в передней области грудной клетки, которые носят чаще всего острый характер, но возможен и ноющий характер болевого синдрома;
- усиление боли при движениях и глубоком дыхании;
- также боль усиливается при нажатии на пораженный хрящ ребра;
- припухлость или отек в области воспаления;
- появление крепитации при движениях в области поврежденной хрящевой ткани.
У некоторых пациентов появляются дополнительные симптомы:
- беспокойство, раздражительность, страх;
- учащенное сердцебиение;
- нарушение сна;
- развитие одышки;
- отсутствие аппетита;
- повышение температуры;
- покраснение в области повреждения реберного хряща.
Как правило, обострение длится от нескольких часов до нескольких дней. Если болезнь прогрессирует, пациенту становится трудно лежать на боку, осуществлять любые движения верхними конечностями и туловищем. Также боль усиливается при кашле, чихании, смехе.
Симптомы синдрома Титце стихают сами по себе. Но если боль интенсивная и мешает повседневной деятельности человека, то нужно лечение. Кстати, применение нестероидных противовоспалительных средств является своеобразным диагностическим тестом. В случае уменьшения или исчезновения боли после приема таблетки НПВС с большой вероятностью следует подозревать синдром Титце.
Причины появления и симптомы
Реберный хондрит был описан немецким врачом Александром Титце в 20-х годах прошлого века. В большинстве случаев заболевание поражает хрящевые ткани верхнего ребра в рукоятке грудины. Воспаление хрящей сразу нескольких ребер встречается редко. Хондрит диагностируют как у мужчин, так и в женщин старше 20 лет. Однако среди людей среднего возраста болезнь чаще выявляется у женщин. Редко реберный хондрит встречается у детей и подростков.
Иногда медики не могут точно установить причины появления реберного хондрита. Сам Титце причиной патологии считал неправильное питание, из-за которого нарушается обмен веществ в организме и истончаются хрящевые ткани. Однако современные медики данную теорию не поддерживают. Наиболее частыми причинами воспалительных процессов хрящевых тканей являются:
- травмы, переломы и прочие повреждения грудной клетки;
- физические перегрузки;
- осложнения после перенесенных инфекционных заболеваний;
- наличие таких болезней, как бронхиальная астма, туберкулез, сахарный диабет.
Признаки заболевания всегда одинаковы — острая боль при движении корпусом, кашле, чихании, смехе, глубоком вдохе. Иногда боль в грудной клетке носит постоянный характер, отдает в плечо, руку и не перестает мучить больного годами. Но обычно болевые ощущения в состоянии покоя не возникают. При пальпации боль усиливается, прощупывается небольшая припухлость размером 2–3 см. В некоторых случаях периоды обострения и ремиссии могут чередоваться, вводя человека в заблуждение, что болезнь отступила.
У некоторых больных при реберном хондрите наблюдаются:
- повышение температуры;
- одышка;
- слабость;
- отсутствие аппетита;
- покраснение в области пораженного участка.
Осложнения и последствия
Осложнения синдрома Титце развиваются крайне редко. Но иногда развивается синдром избыточной кальцификации хрящевой ткани. Это сопровождается окостенением реберных хрящей, их деформацией и потерей основных функций. При этом боль может усиливаться и приобретать хронический характер.
В таких случаях может нарушаться процесс дыхания и развиваться дыхательная недостаточность из-за ригидности грудной клетки. Еще одним возможным последствием является деформация грудной клетки.
Методы диагностики
Диагностика синдрома Титце затруднительна и основывается на клинических симптомах и данных анамнеза пациента. Никаких специфических лабораторных признаков не существует. Отсутствуют какие-либо изменения в общих и биохимических анализах мочи и крови. Если болезнь развилась впервые, то могут присутствовать неспецифические признаки воспаления – увеличение СОЭ, появление С-реактивного белка, сдвиг лейкоцитарной формулы влево.
В качестве дополнительного метода диагностики может применяться рентгенография. При этом на снимке можно увидеть утолщение реберных хрящей в форме веретена в передней части реберных костей.
Если у врача остаются сомнения, он может назначить магнитно-резонансную томографию. Такой метод исследования позволяет детально визуализировать все патологические изменения, которые произошли в тканях реберных хрящей. Также с целью диагностики может применяться компьютерная томография и ультразвуковая диагностика.
Рекомендуем почитать:Признаки перелома ребер
Проводят дифференциальную диагностику синдрома Титце с такими заболеваниями:
- ревматическая лихорадка;
- травмы грудной клетки;
- заболевания молочных желез у женщин;
- болезни сердечно-сосудистой системы – стенокардия, инфаркт миокарда, кардиалгии;
- межреберная невралгия;
- миозиты;
- опухолевые образования данной области;
- анкилозирующий спондилоартрит.
В случае развития симптомов, которые напоминают синдром Титце, нужно обратиться к таким специалистам, как невролог, травматолог-ортопед, семейный врач.
Методы диагностики и лечения
Реберно-грудинный синдром с появлением болевых ощущений требует проведения диагностических мероприятий для исключения других заболеваний, имеющих сходную клиническую симптоматику. В сомнительных случаях врач назначает объективное обследование с применением методик визуализации внутренних структур. Для этого нужно делать рентген в прямой или боковой проекции, компьютерную или магнитно-резонансную томографию. Для оценки функционального состояния организма назначаются лабораторные исследования, включающие клинический анализ крови, мочи, биохимические пробы.
Симптомы и лечение реберного хондрита определяются лечащим врачом на приеме. Терапевтические мероприятия направлены на снижение выраженности воспалительной реакции и восстановление хрящевых структур, они включают:
- Нестероидные противовоспалительные средства, которые снимают боль – Кетанов, Нимесил, Диклофенак.
- Антибактериальные средства при инфекционном воспалении – ципрофлоксацин (ciprofloxacin), цефалоспорины.
- Физиотерапевтические мероприятия – магнитотерапия, электрофорез, озокерит.
- Диета – исключение жирной, жареной пищи, алкоголя, предпочтение отдается растительной пище, кисломолочным продуктам.
- Лечебная физкультура – выполнение специальных упражнений для укрепления связочного аппарата. Их подбирает лечащий врач индивидуально. На приеме он дает методичку, в которой есть описание и фото каждого упражнения для выполнения дома.
Народные средства при перихондрите включают сухое тепло на область воспаления, для чего используется грелка, компрессы на травах. Предварительно необходимо проконсультироваться с врачом
В случае развития необратимых изменений назначается хирургическое вмешательство с удалением патологически измененных хрящевых структур. Профилактика включает мероприятия по недопущению воздействия провоцирующих факторов.
Лечение синдрома Титце
Как правило, синдром Титце не требует никакого лечения и полностью проходит самостоятельно спустя несколько часов-суток. Но в случаях, когда выражен болевой синдром и присутствуют другие симптомы патологии, может понадобится специфическая терапия.
Незаменимым стандартом консервативной терапии реберного хондрита является применение нестероидных противовоспалительных средств – Диклофенак, Пироксикам, Индометацин, Мелоксикам, Целекоксиб, Эторикоксиб, Кетопрофен, Нимесулид. Данные препараты могут применяться в виде таблеток, растворов для инъекций, мазей, гелей, пластырей для локального применения. Также специалисты рекомендуют дополнить лечение согревающими препаратами для местного применения – Капсикам, Финалгон, Фастум-гель и пр.
Курс терапии составляет, как правило, от 3 до 7 дней. В это время пациент должен соблюдать и режим – полный физический покой, избегание переохлаждений.
Хорошим дополнением к лекарственной терапии является физиотерапевтическое лечение. Чаще всего у таких пациентов положительный эффект наблюдается при применении:
- лазеролечения,
- электрофореза,
- фототерапии,
- дарсонвализации.
Если болевой синдром не удается купировать описанными методами, то прибегают к межреберным блокадам с применением местных анестетиков, глюкокортикостероидных гормонов.
Оперативное вмешательство – это крайняя мера лечения для пациентов с синдромом Титце. Применяют операцию только в случае неэффективности всех прочих методик терапии. Суть операции заключается в поднадкостничной резекции поврежденных реберных хрящей.
Профилактика и прогноз
Чтобы предотвратить дальнейшие обострения реберного хондрита, можно следовать таким несложным рекомендациям:
- избегать переохлаждений;
- свести к минимуму чрезмерные физические нагрузки;
- оберегать себя от травм;
- регулярное санаторно-курортное лечение, особенно полезны грязевые курорты;
- рациональное и здоровое питание;
- своевременное лечение инфекций дыхательных путей.
Прогноз заболевания благоприятный. Чтобы избежать возможных осложнений, нужно всего лишь вовремя обратится к врачу, который назначит соответствующее лечение.
Читайте также:




