Формулировка диагноза грудной остеохондроз
Около 85% взрослых в течение своей жизни испытывали хотя бы один раз боли в спине, а 70% хотя бы один раз в жизни были из-за этого нетрудоспособны.
Боли в спине (дорсалгия: лат. Dorsum–спина + греч. Algos–боль) бывают острыми или хроническими. Острыми считаются боли, которые длятся не более 3 месяцев (именно этот период времени необходим для восстановления тканевого повреждения). Более длительная по времени боль или повторение до 25 болевых эпизодов в год расценивается как хроническая или рецидивирующая боль.
Острые боли в спине имеют благоприятный прогноз и часто проходят самостоятельно. Как минимум 60% больных возвращается к работе в течение первого месяца, 90% — в течение первых трёх месяцев. Правда, примерно у 40% болевой синдром в ближайшие полгода может повториться. В общей сложности рецидивы наблюдаются в 85% случаев. В 10-20% случаев острая боль трансформируется в хроническую.
Хронические боли в спине отмечаются у 17% взрослых. Эта группа больных характеризуется неблагоприятным прогнозом для выздоровления, но как минимум 40% больных избавляется от хронической боли в течение первого года.
Пациенты и врачи связывают дорсальную боль прежде всего с остеохондрозом, что во многом обусловлено популяризацией данного термина, а также с ложным представлением о преобладающей роли патологии позвоночника в возникновении болевого синдрома.
Между тем, признаки дегенеративно-дистрофических изменений позвоночника обнаруживаются у половины лиц среднего возраста и почти у всех пожилых пациентов. Но далеко не всегда эти признаки сопровождаются болью в спине. Например, асимптомные грыжи дисков, по данным КТ и МРТ, встречаются в 30-40% случаях. Кроме того, наличие этих признаков не исключает другой причины боли в спине.
Дорсопатия — это не какая-то конкретная нозологическая форма, а целая группа заболеваний со сходными клиническими проявлениями, ведущими при которых являются различные болевые синдромы в области туловища и конечностей невисцеральной этиологии и связанные с дегенеративно-дистрофическими заболеваниями позвоночника и мягких тканей.
В МКБ10 дорсопатии (М40-М54) разделены на 3 основные группы:
- Деформирующие дорсопатии (М40-М43) включают кифоз и лордоз (М40), сколиоз (М41), остеохондроз позвоночника (М42), спондилолистез, привычные подвывихи и пр. При остеохондрозе деформация позвоночника происходит за счёт снижения высоты дисков (без протрузии или грыжи).
- Спондилопатии (М45-49). В этом разделе находятся анкилозирующий спондилит (М45), спондилёз (М47), а также воспалительные, дегенеративные, травматические и прочие спондилопатии.
- Другие дорсопатии (М50-М54) представлены симпаталгическими синдромами (М53), дегенерацией межпозвонковых дисков с их выпячиванием в виде протрузии или грыжи (М50-М51), а также дорсалгией (М54). Дорсалгия — это болевые синдромы в области шеи, туловища и конечностей без поражения межпозвонковых дисков, соответственно, дорсалгия не сопровождается симптомами выпадения функций спинномозговых корешков или спинного мозга.
Поскольку болевые синдромы протекают в виде обострений и ремиссий, должна быть отражена фаза болезни (обострение, ремиссия). Интенсивность болевого синдрома определяется как умеренная, выраженная, резко выраженная.
М48.0. Спинальный стеноз позвоночного канала C6-C7, синдром бокового амиотрофического склероза с умеренным вялым тетрапарезом.
М51.1. Грыжа диска L4-5, радикулопатия L5 слева, выраженный болевой синдром.
М53.9. Хроническая шейная дорсопатия неуточнённая, ремиссия.
Диагноз допустим, когда есть хронические боли в спине, но обследование не проводилось (диагноз не уточнялся).
М54.5. Хроническая люмбалгия, ремиссия.
Диагноз допустим, когда у пациента есть хронические боли в спине, проведено инструментальное обследование, но причина болевого синдрома не найдена.
M54.5. Острая люмбалгия (люмбаго), умеренный болевой синдром.
Пациент жалуется на боли внизу спины, и диагноз просто фиксирует этот факт. Обследование можно будет провести позже.
• Остеохондроз позвоночника или дорсопатия? Формулировка диагноза.
По происхождению выделяют:
• вертеброгенную (спондилогенную) дорсалгию , связанную с патологией позоночниека (дегенеративного, травматического, воспалительного, неопластического и иного характера);
• невертеброгенную дорсалгию , вызванную растяжением связок и мышц, миофасциальным синдромом, фибромиалгией, соматическими заболеваниями, психогенными факторами и др.
В зависимости от локализации боли выделяют следующие варианты дорсалгий:
• цервикалгию – боль в шее;
• цервикобрахиалгию – боль в шею, распространяющуюся в руку;
• торакалгию – боль в грудном отделе спины и грудной клетке;
• люмбалгию – боль в пояснице или пояснично-крестцовом отделе;
• люмбоишиалгию – боль в пояснице, распространяющуюся в ногу;
• сакралгию – боль в крестцовом отделе;
• кокцигодинию – боль в копчике.
По остроте выделяют острые и хронические дорсалгии. Последние продолжаются без ремиссии более 3-х месяцев , то есть сверх обычного периода заживления мягких тканей.
Однако клиническая картина поражения позвоночника не сводится только к болевому синдрому; она может включать:
• локальный вертебральный синдром , часто сопровождающийся местным болевам синдромом (цервикалгией, торакалгией, люмбалгией), напряжением и болезненностью прилегающих мышц. болезненностью, деформацией, ограничением подвижности или нестабильностью одного или нескольких прилегающих сегментов позвоночника;
• вертебральный синдром на удалении ; позвоночник представяет собой единую кинматическую цепь, и дисфункция одного сегмента может через изменение двигательного стереотипа приводить к деформации, патологической фиксации, нестабильности или иному изменению состояния выше- или нижележащих отделов;
• рефлекторные (ирритативные) синдромы : отраженная боль (например, цервикобрахиалгия, цервикокраниалгия, люмбоишиалгия и т.д.), мышечно-тонические синдромы, нейродистрофические проявления, реперкуссионные вегетативные (вазомоторные, судомоторные) расстройства с широким спектром вторичных проявлений (энтезиопатиями, периартропатиями, миофасциальным синдромом, туннельными синдромами и т.д.);
• компрессионные (компрессионно-ишемические) корешковые синдромы : моно-, би-, мультирадикулярные, включая синдром сдавления конского хвоста (вследствие грыжи межпозвонковых дисков. стеноза позвоночного канала или межпозвонкового отверстия или других факторов);
• синдромы сдавлении (ишемии) спинного мозга (вследствие грыжи мепозвонковых дисков, стеноза позвоночного канала или межпозвонкового отверстия или других факторов).
Важно выделять каждый из этих синдромов, требующий особой тактики лечения, и отражать их в формулируемом диагнозе, важное прогностическое и терапевтическое значение имеет дифференциация рефлекторных или компрессионных синдромов.
Согласно классификации И.П. Антонова, при формулировании диагноза на первое место следует ставить неврологический синдром , так как именно он в решающей степени определяет специфику состояния больного. Однако, учитывая, что кодирование в соответствие с МКБ-10 идет по первичному заболеванию, то допускается и иная последовательность формулирования диагноза, при которой первая указывается вертебральная патология (грыжа диска, спондилез, спондилолистез, стеноз позвоночного канала и т.д.). Компрессия корешков спинномозговых нервов может быть кодирована как G55.1* (при компрессии грыжей межпозвонкового диска), G55.2* (при спондилезе) или G55.3* (при других дорсопатиях, кодируемых в рубриках М45-М46, 48, 53-54). На практике клинические и параклинические данные (КТ, МРТ и др.) зачастую не позволяют однозначно решить вопрос, вызван ли неврологический синдром грыжей диска или растяжением мышц и связок – в этом случае кодирование следует проводить по неврологическому синдрому.
В диагнозе должны быть обязательно отражены вторичные нейродистрофические и вегетативные изменения, локальные мышечно-тонические синдромы со сдавлением сплетений и периферических нервов. Однако в этих случаях доказательство причинно-следственной связи с поражением позвоночника представляет исключительно трудную задачу. Убедительные критерии дифференциальной диагностики вертеброгенных и невертеброгенных вариантов плечелопаточной периартропатии, эпикондилеза и других энтезиопатий не разработаны. В некоторых случаях вертеброгенная патология выступает в роли фонового процесса, являясь лишь одним и факторов развития перартропатии или энтезиопатии (наряду с перегрузкой конечности, неадаптивным двигательным ситереотипом и т.д.). В связи с этим представляется целесообразным прибегать множественному кодированию, указывая код энтезиопатии и дорсопатии.
При формулировании диагноза должны быть отражены:
• течение заболевания : острое, подострое, хроническое (ремитирующее. прогредиентное, стационарное, регредиентное);
• фаза : обострения (острая), регресса, ремиссии (полной, частичной);
• частота обострений : частые (4-5 раз в год), средней частоты (2-3 раза в год), редкие (не более 1 раза в год);
• выраженность болевого синдрома : слабо выраженный (не препятствующий повседневной деятельности больного), умеренно выраженный (ограничивающий повседневную деятельность больного), выраженный (резко затрудняющий повседневную деятельность больного), резко выраженный (делающий невозможной повседневную деятельность больного);
• состояние подвижности позвоночника (легкое, умеренное, резкое ограничение подвижности);
• локализация и выраженность двигательных, чувствительных, тазовых и иных неврологических нарушений.
Следует подчеркнуть , что течение и фаза заболевания определяются по его клиническим проявлениям, а не по рентгенологическим или нейровизуализационным изменениям.
примеры формулировоки диагноза
Шейная миелопатия вследствие срединной грыжи диска С5-С6 III степени с умеренным вялым парезом верхних конечностей и выраженным спастическим парезом нижних конечностей, стационарная фаза.
Шейная радикулопатия С6 вследствие латеральной грыжи диска С5-С6 второй степени, хроническое рецидивирующее течении, стадия обострения с тяжелым болевым синдромом и выраженным ограничением подвижности позвоночника.
Хроническая цервикалгия на фоне шейного остеохондроза, стационарное течение, с умеренно выраженным болевым синдромом, без ограничения подвижности позвоночник.
Миелопатия грудного отдела вследствие срединной грыжи диска Th9-Th10 с умеренно выраженным нижним спастическим парапарезом, тазовыми нарушениями.
Радикулопатия L5 вследствие грыжи диска L4-L5 с выраженным болевым синдромом, фаза обострения.
Радикулоишемия L5 (синдром парализующего ишиаса) слева вследствие боковой грыжи диска L4-L5 третьей степени, стадия регресса, умеренно выраженный парез и гипестезия левой стопы.
Хроническая люмбалгия на фоне остеохондроза поясничного отдела позвоночника (L3-L4), рецидивирующее течение, фаза неполной ремиссии, слабовыраженный болевой синдром.
Хроническая люмбалгия вследствие множественных грыж Шморля, стационарное течение, умеренно выраженный болевой мсиндром.
. ОБРАТИТЕ ВНИМАНИЕ
Примеры формулировок диагноза:
М54.2 Хроническая вертеброгенная цервикалгия с выраженными мышечно-тоническими и нейродистрофическими проявлениями, рецидивирующее течение, фаза обострения, выраженный болевой синдром, умеренно выраженное ограничение подвижности шейного отдела.
М 54.6 Хроническая торакалгия вследствие поражения позвоночно-реберных суставов THh11-Th12 справа (задний реберный синдром), рецидивирующее течение, фаза обострения, выраженный болевой синдром.
М 54.4 Хроническая вертеброгенная двусторонняя люмбоишиалгия с выраженными мышечно-тоническими и нейродистрофическими проявлениями, рецидивирующее течение, фаза обострения. выраженный болевой синдром, умеренно выраженное ограничение подвижности поясничного отдела позвоночника.
М 54.5 Острая люмбалгия с выраженным напряжением праравертебральных мышц и анталгическим сколиозом, резковыраженный болевой синдром, ограничение подвижности поясничного отдела.
Началось все с того, что заканчивая интернатуру, я интуитивно усомнился в подходе к формулировки диагноза и его шифровке, используемой там, где я проходил специализацию. Вероятно, данная схема в стационаре использовалась для упрощения работы, но тем не менее страшно представить какую статистику заболеваемости эта схема в конечном итоге давала (и дает по настоящее время). Подход состоял в следующем: у человека болит шея, следовательно код МКБ М50.1, болит поясница — М51.1, болит грудной отдел позвоночника или несколько отделов — М42.1. Формулировка диагноза соответственно тоже проста и незатейлива: остеохондроз (. ) отдела позвоночника с вертебральным|мышечно-тоническим|корешковым|полирадикулярным| синдромом или что-то в этом роде с незначительными вариациями в зависимости от ситуации.
Этот же подход используется при формулировке развернутого клинического диагноза у Штока и Левина, а именно, там предлагается в первую очередь указывать ведущие клинические синдромы:
- Локальный болевой синдром (цервикалгия, торакалгия, люмбалгия и т.д.).
- Рефлекторные синдромы (отраженные боли: цервикобрахиалгия, люмбоишалгия и т. д.; мышечно-тонические синдромы; нейродистрофические проявления в виде энтезопатий, париартропатий и т.п.).
- Компрессионный корешковый синдром (радикулопатия, радикулоишемия).
- Синдромы сдавления (ишемии) спинного мозга (миелопатия).
При этом один и тот же синдром может возникать при ряде патологических состояний. И в клинической практике не всегда можно однозначно сказать вызван ли неврологический синдром грыжей диска, спондилоартрозом или растяжением связок. В таком случае кодирование нужно проводить именно по неврологическому синдрому (см. рубрики M53 — другие дорсопатии, M54 — дорсалгия). При этом нужно помнить, что даже если проводилось дополнительное обследование, которое выявило какую-то патологию, то она не всегда будет являться причиной заболевания, но зато может легко явиться причиной ятрогении у особо впечатлительных пациентов. Именно из-за этого результаты дополнительных методов обследования должны рассматриваться в контексте общей клинической картины и выполняться строго по показаниям.
В случае, если проводились дополнительные обследования и в совокупности с клинической картиной они однозначно указывают на причину неврологической симптоматики, то эти причины должны обязательно отражаться в диагнозе и кодироваться уже должен не ведущий синдром, а причина его вызвавшая.
Помимо этого диагноз должен содержать ряд дополнительной важной информации:
- Течение заболевания (острое, подострое, хроническое (ремитирующее, прогредиентное, стационарное, регредиентное)).
- Фаза заболевания (обострение, регресса, ремиссии (полной, частичной)).
- Частота обострений (редкие — не более 1 раза в год, средней частоты — 2-3 раща в год, частые — 4 и более раз в год).
- Выраженность болевого синдрома (слабо выраженный — не затрудняет повседневную деятельность больного, умеренно выраженный — ограничивает повседневную деятельность больного, выраженный — резко затрудняет повседневную деятельность, резко выраженный — делает повседневную деятельность невозможной).
- Так же дополнительно следует указать состояние подвижности позвоночника, локализацию и выраженность чувствительных, двигательных и тазовых нарушений.
Подводя итог, можно привести ряд примеров формулировки развернутого клинического диагноза:
- Если причина неврологического синдрома не установлена, то формулировка может иметь вид: цервикалгия с слабо выраженным болевым и умеренным мышечно-тоническим синдромами, хроническое ремитирующее течение с обострениями средней частоты, фаза обострения (M54.2).
- Если четко установлена причина неврологического синдрома:
а. Радикулоишемия L5 (синдром парализующего ишиаса) слева, вследствие боковой грыжи диска LIV-LV, стадия регресса, умеренно выраженный парез и гипестезия левой стопы (M51.1).
б. Люмбалгия вследствие грыжи диска LIV-LV с выраженным болевым синдромом, хроническое течение с редкими обострениями, фаза обострения (M51.2)
в. Люмбалгия на фоне остеохондроза поясничного отдела позвоночника (LIII-LV) с слабо выраженным болевым синдромом, хроническое ремитирующее течение с обострениями средней частоты, фаза неполной ремиссии (M51.3).
В 1999 г. в нашей стране в законодательном порядке была рекомендована Международная классификация болезней и причин, с ними связанных, Х пересмотра (МКБ10). Формулировки диагнозов в историях болезни и амбулаторных картах с последующей их статистической обработкой позволяют изучать заболеваемость и распространенность заболеваний, а также сравнивать эти показатели с показателями других стран. Для нашей страны это представляется особенно важным, так как статистически достоверные сведения по неврологической заболеваемости отсутствуют. Вместе с тем эти показатели являются основными для изучения потребности в неврологической помощи, разработки нормативов штатов врачей амбулаторного и стационарного звеньев, количества неврологических коек и различных видов амбулаторно-поликлинической помощи.
Под термином "дорсопатии" подразумеваются болевые синдромы в области туловища и конечностей невисцеральной этиологии и связанные с дегенеративными заболеваниями позвоночника. Таким образом, термин "дорсопатии" в соответствии с МКБ-10 должен заменить до сих пор применяющийся в нашей стране термин "остеохондроз позвоночника".
Наиболее трудными для практикующих врачей являются формулировки диагнозов у больных с болевыми синдромами, связанными с дегенеративными заболеваниями позвоночника. В историческом аспекте при этих заболеваниях прослеживаются различные трактовки и диагнозы. В учебниках по нервным болезням конца ХIХ-начала ХХ в. боль в поясничной области и в нижней конечности объяснялась воспалительным заболеванием седалищного нерва. В первой половине ХХ в. появился термин "радикулит", с которым связывали воспаление спинномозговых корешков. В 60-х годах Я.Ю. Попелянский, основываясь на работах немецких морфологов Х. Люшка и К. Шморля, ввел в отечественную литературу термин "остеохондроз позвоночника". В монографии Х. Люшка (H. von Luschka. Die Halbgelenke des Menschlichen Korpers.
Berlin: G. Reimer, 1858) остеохондрозом была названа дегенерация межпозвонкового диска, в то время как Я.Ю. Попелянский дал этому термину расширительное толкование и распространил его на весь класс дегенеративных поражений позвоночника. В 1981 г. в нашей стране была принята предложенная И.П. Антоновым классификация болезней периферической нервной системы, в которую был включен "остеохондроз позвоночника". В ней имеются два положения, принципиально противоречащие международной классификации: 1) болезни периферической нервной системы и болезни костно-мышечной системы, к которым относятся дегенеративные заболевания позвоночника, являются самостоятельными и различными классами заболеваний; 2) термин "остеохондроз" применим только к дегенерации диска, и им неправомерно называть весь спектр дегенеративных заболеваний позвоночника.
В МКБ10 дегенеративные заболевания позвоночника включены в класс "болезни костно-мышечной системы и соединительной ткани (М00-М99)", при этом выделены: "артропатии (М00-М25); системные поражения соединительной ткани (М30-М36); дорсопатии (М40-М54); болезни мягких тканей (М60-М79); остеопатии и хондропатии (М80-М94); другие нарушения мышечной системы и соединительной ткани (М95-М99)". Под термином "дорсопатии" подразумеваются болевые синдромы в области туловища и конечностей невисцеральной этиологии и связанные с дегенеративными заболеваниями позвоночника. Таким образом, термин "дорсопатии" в соответствии с МКБ10 должен заменить до сих пор применяющийся в нашей стране термин "остеохондроз позвоночника".
Дорсопатии в МКБ10 разделяются на деформирующие дорсопатии, спондилопатии, другие дорсопатии (дегенерации межпозвонковых дисков, симпаталгические синдромы) и дорсалгии. Во всех случаях основанием для диагноза должны быть данные клинического обследования и лучевой диагностики (спондилография, рентгеновская компьютерная томография или магнитно-резонансная томография позвоночника). Дорсопатии характеризуются хроническим течением и периодическими обострениями заболевания, при которых ведущими являются различные болевые синдромы.
В дегенеративный процесс могут вовлекаться различные структуры позвоночно_двигательных сегментов: межпозвонковый диск, дугоотростчатые суставы, связки и мышцы. В случаях сопутствующего поражения спинномозговых корешков или спинного мозга могут быть очаговые неврологические синдромы.
В раздел "деформирующие дорсопатии (М40-М43)" включены:
Как видно, этот раздел классификации содержит различные деформации, связанные с патологической установкой и искривлением позвоночника, дегенерацией диска без его протрузии или грыжи, спондилолистезом (смещением одного из позвонков относительно другого в переднем или заднем его варианте) или подвывихами в суставах между первым и вторым шейными позвонками. На рис. 1 представлено строение межпозвонкового диска, состоящего из пульпозного ядра и фиброзного кольца. На рис. 2 показана тяжелая степень остеохондроза шейных межпозвонковых дисков при их дегенеративном поражении.
Наличие деформирующих дорсопатий подтверждается данными лучевой диагностики. На рис. 3 представлены магнитно_резонансные томограммы (МРТ) позвоночника при остеохондрозе межпозвонковых дисков, свидетельством которого является их уплощение и уменьшение межпозвонкового расстояния. На рис. 4 показана спондилограмма поясничного отдела позвоночника у больной в 4-летнем возрасте с идиопатическим сколиозом позвоночника. В разделе "спондилопатии (М45-М49)" наиболее распространенным дегенеративным изменением является спондилез (М47), в который включены артроз позвоночника и дегенерация фасетных (дугоотростчатых) суставов. На рис. 5 представлен позвоночный двигательный сегмент, включающий два позвонка с расположенным между ними диском и их сочленение с помощью суставов.
До 76% людей в год испытывают боль в спине [1] . Эта статистика затрагивает людей всех возрастов и профессий. Причины боли могут быть различными, одна из них — остеохондроз позвоночника. Из-за малоподвижного образа жизни остеохондроз позвоночника встречается все чаще, и не всегда удается победить его самостоятельно. Поговорим о том, почему он возникает и как с ним бороться.





Что такое остеохондроз позвоночника
Остеохондроз может развиваться в любых отделах позвоночника.
В связи с большой нагрузкой чаще всего встречается остеохондроз поясничного отдела позвоночника. Симптомами являются:
- боль в пояснице, которая может быть резкой или тупой, постоянной, может усиливаться при движении;
- болевые ощущения могут отдавать в ноги, органы таза, в область крестца;
- в тяжелых случаях может встречаться нарушение чувствительности или подвижности, атрофия мышц нижних конечностей.
Второй по встречаемости — остеохондроз шейного отдела, который чаще связан с длительным неудобным положением головы, например, при работе за компьютером или с документами. Остеохондроз шейного отдела позвоночника проявляется следующими симптомами:
Реже всего остеохондроз поражает грудной отдел позвоночника, так как позвонки малоподвижно соединены друг с другом. Поражение в этой зоне может маскироваться под болезни сердца или легких. Симптомы грудного остеохондроза позвоночника:
- боль в спине на уровне лопаток, в грудной клетке, которая может усиливаться при наклонах, поворотах, во время вдоха или выдоха;
- нарушения кожной чувствительности.
Независимо от уровня поражения, боли при остеохондрозе позвоночника могут усиливаться при надавливании на те позвонки, которые участвуют в процессе.
При поражении нескольких отделов сразу можно говорить о распространенном остеохондрозе позвоночника.
Позвоночник обладает высокой прочностью и для развития заболевания нужно действие сразу нескольких провоцирующих факторов. Важно понимать, что на большинство, если не на все такие факторы пациент может повлиять и таким образом уменьшить вероятность развития болезни.
- отсутствие движения — при этом ухудшается кровоснабжение, а значит, и питание всех элементов позвоночника;
- чрезмерные физические нагрузки также вредны и могут привести к повреждению межпозвонковых дисков;
- длительное нахождение в неправильном, не физиологическом положении — неподходящая высота рабочего стола или стула приводит к тому, что человек вынужден постоянно наклонять голову, горбиться;
- стресс — чрезмерное напряжение в мышцах может привести к сдавлению сосудов, питающих позвоночник;
- избыточный вес;
- курение ухудшает микроциркуляцию во всех тканях организма;
- недостаточное употребление воды и белка сказывается в том числе и на состоянии межпозвонковых дисков.
Непосредственные причины остеохондроза позвоночника не всегда очевидны, но можно выделить следующие варианты:
- наследственная предрасположенность — генетически запрограммированные особенности хрящевой и костной ткани, при которых процесс изнашивания идет быстрее;
- травмы позвоночника — в месте повреждения могут развиваться разнообразные осложнения, в том числе и остеохондроз;
- профессиональные вредности, например вибрация;
- воздействие инфекций или химических веществ;
- естественное старение организма.
В зоне риска по развитию остеохондроза позвоночника находятся люди самых различных профессий. Это строители и спортсмены, хирурги и офисные работники.
Описание четырех стадий остеохондроза позвоночника предложил Осна в 1971 году. Они не используются для формулировки диагноза, но позволяют понять, как протекает заболевание.
- Межпозвонковые диски становятся менее упругими. Диск может незначительно деформироваться, происходит сдвиг внутреннего пульпозного ядра в пределах диска. Данный этап или никак себя не проявляет, или возникают незначительные боли.
- На втором этапе в диске могут появляться трещины, происходит ослабление окружающих связок. Соединение позвонков становится нестабильным. Возникают приступы острой боли с нарушением трудоспособности.
- Третий этап характеризуется полным повреждением межпозвонкового диска. При выходе пульпозного ядра за пределы диска возникает грыжа межпозвонкового диска. Может произойти деформация позвоночника или ущемление нервных корешков.
- На четвертой стадии затронуты окружающие ткани — позвонки, связки, спинномозговые оболочки. В итоге позвоночный сегмент может полностью потерять подвижность.
В результате остеохондроза позвоночника в ряде случаев возникают различные осложнения. Проблемы со стороны межпозвонковых дисков, грыжи и протрузии могут привести к сужению позвоночного канала, сдавлению спинного мозга и инвалидности.
В зависимости от уровня поражения, возможны различные проблемы с вовлечением нервных корешков. Это межреберная невралгия, нарушения чувствительности и двигательной функции верхних и нижних конечностей, нарушения в работе внутренних органов. Воспаление седалищного нерва, или ишиас, не только вызывает сильную боль, но и может приводить к заболеваниям тазовых органов и бесплодию.
Кроме нервных корешков при остеохондрозе могут сдавливаться позвоночные сосуды. При нарушении кровотока в позвоночных артериях, которые проходят в шейном отделе и питают головной мозг, могут развиваться мозговые нарушения, проблемы со зрением или слухом, дыханием или сердечной деятельностью.
В рамках официальной медицины диагностика остеохондроза включает в себя осмотр невролога для определения степени поражения нервных корешков, проверку рефлексов и чувствительности.
Из инструментальных методов могут применяться следующие:
- УЗИ сосудов позволяет выявить степень нарушения кровообращения, например, в позвоночных артериях;
- рентгенография позвоночника;
- КТ также использует рентгенологические методы, но позволяет построить трехмерное изображение изучаемой области, выявить даже небольшие смещения позвонков;
- МРТ специализируется на изучении мягких тканей, позволяет оценить состояние спинного мозга, визуализировать внутреннюю структуру межпозвонкового диска.
Для дифференциальной диагностики используются лабораторные исследования, общий анализ крови и мочи, показатели обмена кальция.
Терапия остеохондроза носит комплексный характер.
- Первым и очень важным средством в лечении остеохондроза является образ жизни. Нормализация условий труда, умеренные и регулярные физические упражнения, а также здоровый сон значительно улучшают состояние пациентов.
- Для медикаментозного лечения остеохондроза позвоночника невролог или врач общей практики может назначить лекарственные препараты. Чаще всего назначаются нестероидные противовоспалительные средства — это стандарт лечения остеохондроза позвоночника. Они уменьшают болевой синдром и снижают воспаление. Миорелаксанты способствуют уменьшению мышечного спазма. Витамины и антиоксиданты назначаются для защиты нервной ткани от повреждения. Однако любые лекарственные средства обладают побочными эффектами, например, НПВС могут негативно влиять на желудок.
- Кроме лекарственных средств используются средства физиотерапии, например массаж при остеохондрозе позвоночника, а также мануальная терапия. При тяжелых осложнениях остеохондроза может потребоваться хирургическая операция, однако ее назначают только при отсутствии эффекта от длительного консервативного лечения.
Лечение остеохондроза в классической медицине в большинстве случаев является длительным процессом и может оказывать на здоровье человека негативные эффекты. Так, ряд лекарств, в частности анальгетики и миорелаксанты (особенно с седативным эффектом), могут вызывать привыкание, а некоторые средства негативно влияют на работу желудочно-кишечного тракта. В качестве альтернативы можно рассмотреть методы, которые используются, например, в традиционной китайской медицине.
Традиционная медицина Китая очень популярна во всем мире, во многих странах существуют специальные центры и обучающие курсы. Подходы и методы терапии в Поднебесной отличаются от привычного, европейского взгляда на диагностику и лечение болезней. Все заболевания рассматриваются как нарушение баланса и движения энергии Ци в организме, а лечебные мероприятия направлены на восстановление этого равновесия. В Китае используются различные лечебные травы, животные компоненты, минералы, а также различные методы внешнего воздействия, такие как акупунктура и акупрессура. Эти методики имеют широкий спектр показаний и минимальное количество побочных эффектов.
Акупунктура
Синонимичные названия этого метода — иглоукалывание, рефлексотерапия. Принцип лечения посредством акупунктуры заключается в постановке игл на биоактивные точки. Каждая точка связана с органом, на который проводится воздействие. Рефлексотерапия позволяет снимать напряжение и мышечные спазмы, обладает анестезирующим действием, способствует уменьшению болевого синдрома. Метод безопасен, так как большинство врачей используют одноразовые стерильные иглы. А в случае использования игл с покрытием из золота или серебра их в обязательном порядке стерилизуют. Ощущения во время процедуры зависят от индивидуальной восприимчивости, пациент может испытывать покалывание или онемение. Важно, чтобы процедуру проводил высококвалифицированный специалист с большим опытом работы. Неправильная установка игл будет бесполезна или даже вредна. В некоторых случаях иглоукалывание сочетают с воздействием слабых доз электрического тока.
Моксотерапия
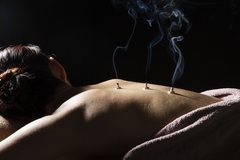
Это специфический способ воздействия на активные точки с помощью специальных полынных сигар. Принцип действия похож на акупунктуру и часто используется в комбинации. Тлеющая сигара устанавливается на теле в специальном деревянном домике, при этом происходит прогревание активных точек. Полынь обладает дезинфицирующим, успокаивающим и расслабляющим действием.
Этот метод безопасен, так как тлеющий участок сигары не соприкасается с кожей, хотя в некоторых районах Китая применяются и прямые методы, действующие на кожу.
Массаж
Лечебный массаж в Китае практикуют несколько различных школ. Они используют приемы вращения, нажатия одним пальцем, методы мануальной терапии. Приемы традиционного массажа позволяют прорабатывать мышцы и суставы, а также опосредованно действуют на другие органы и ткани, способствуют повышению защитных сил организма.
Цигун
Традиционная китайская гимнастика так же, как и массаж, имеет несколько школ. Движения цигун, плавные, растягивающие и скручивающие, прекрасно подходят как упражнения для позвоночника при остеохондрозе. Приемы цигун не требуют наличия специального оборудования и могут выполняться в домашних условиях. Однако перед этим лучше всего подобрать подходящие упражнения вместе с врачом, а также отработать правильную технику выполнения под руководством квалифицированного специалиста.
Уровень науки и медицины в Китае очень высок, сочетание традиций и инноваций дает поразительные результаты. Примером достижения китайской науки могут служить методы ДНК-терапии и ДНК-вакцины — именно эти методики в настоящее время используются для разработки лечения рака и борьбы с ВИЧ.
Независимо от выбранных методов лечения, не меньшую роль играет профилактика остеохондроза. Что можно сделать для здоровья позвоночника:
- употреблять достаточное количество воды;
- контролировать вес, не переедать;
- подобрать правильную обувь, при необходимости — ортопедические стельки;
- выбрать хороший матрас для сна, не очень мягкий и дающий достаточную поддержку позвоночнику;
- употреблять пищу, богатую коллагеном (рыба, индейка, холодец, различные желе);
- выполнять регулярные физические упражнения;
- отрегулировать высоту рабочего стола и стула с учетом роста.
Что касается альтернативных методов профилактики, хорошо себя зарекомендовали массаж, цигун и акупунктура — по причинам вполне понятным и описанным выше.
Важно помнить, что с болью в спине можно и нужно бороться. Для того чтобы изменить образ жизни, не обязательно дожидаться первых признаков болезни. Можно уже сейчас встать из-за компьютера, размять шею, включить в свой список дел прогулки или массаж. А если остеохондроз позвоночника превратился в проблему, которая мешает жить спокойно, то совместные усилия науки и традиционной медицины помогут вернуть здоровье и радость движения.
Лечение заболеваний в традиционной китайской медицине направлено на оздоровление всего организма в целом. При остеохондрозе позвоночника может применяться рефлексотерапия в сочетании с множеством достижений традиционной медицины. Однако для успешной практики необходимы глубокие знания.
Лицензия на осуществление медицинской деятельности № ЛО-77-01-000991
от 30 декабря 2008 года выдана Департаментом здравоохранения города Москвы
Читайте также:


