Протез верхней челюсти после резекции верхней челюсти
Существует три метода протезирования после резекции верхней челюсти: непосредственное, раннее й отдаленное. При непосредственном протезировании протез изготовляют до операции и накладывают немедленно после нее, при раннем — вскоре после оперативного вмешательства. Отдаленное протезирование проводят после полного заживления раны. В настоящее время большинство специалистов считает непосредственное протезирование после резекции верхней челюсти, как и после резекции нижней челюсти, методом выбора. При непосредственном протезировании рубцевание тканей вокруг протеза происходит в соответствии с его формой, образуя протезное ложе, что способствует его фиксации. При отдаленном же протезировании, особенно в поздние сроки, уже сформировавшиеся послеоперационные рубцы, отвисающие книзу, препятствуют протезированию, так как они не были своевременно оттеснены протезом. Массивные, трудно поддающиеся растяжению рубцы смещают протез и способствуют более быстрому расшатыванию и потере фиксирующих его опорных зубов.
Преимущество непосредственного протезирования по сравнению с последующим после резекции верхней челюсти заключается также в щажении психики больного и улучшении возможности приема пищи в послеоперационный период, так как внешний вид, тактильные ощущения и прием пищи не вызывают у больного острого ощущения увечья лица. Сохраняется и функция речи. Кроме того, протез выполняет роль шинирующего аппарата, поддерживая тампоны, наложенные на послеоперационную рану и способствующие остановке капиллярного кровотечения. В настоящее время применяют два метода изготовления обтурирующей части резекционного протеза верхней челюсти: по анатомической форме челюсти и по форме гранулирующей послеоперационной полости.
В 80-х годах прошлого столетия французский врач Клод Мартин предложил конструкцию разборного резекционного протеза верхней челюсти из каучука с полным воспроизведением анатомической формы резецированной кости. Ввиду того что резекционный протез длительное время находится в операционной ране, что может привести к нагноению, Мартин снабдил свой протез сложной системой каналов, чтобы можно было промывать всю его поверхность антисептическими растворами, не вынимая протеза из операционной полости. Конструкция протеза была очень сложной. Кроме того, дальнейшее рубцевание раны приводило к уменьшению операционной полости и протез становился негодным.
Д. А. Энтин, придерживаясь принципа сохранения анатомической формы протеза, создал конструкцию аппарата на основании антропометрических измерений лицевого скелета с учетом индивидуальной анатомической формы протеза, включающего основание орбиты, во избежание смещения глазного яблока. Этот аппарат состоит из двух частей: небной пластинки, фиксированной к зубам посредством кламмеров, и резинового баллона. Баллон наполняется воздухом и заполняет раневую полость. Пневматический аппарат Энтина можно легко вынимать и вводить в операционную полость, выпуская из баллона воздух или же заполняя его воздухом посредством нагнетательного прибора. Аппарат Энтина не вызывает пролежней.
Другие авторы, применяя непосредственное протезирование, не придерживаются требований к созданию строго анатомической формы протеза, а конструируют его по ориентировочной поверхности раневой полости. Для того чтобы уменьшить вес протеза, некоторые авторы рекомендуют делать его полым. Следует отметить, что методика изготовления таких протезов проще и они удобнее для больных.
Резекционный протез верхней челюсти мы рекомендуем изготовлять в три этапа. На первом изготовляют фиксирующую пластинку, на втором—резекционную часть протеза (но в таком виде протез является лишь временным), на третьем — обтурирующую часть протеза, и временный резекционный протез превращается в постоянный.
Фиксирующую пластинку резекционного протеза рекомендуется снабдить опорно-удерживающими кламмерами. В случаях, когда на остающейся челюсти или ее части зубной ряд интактный и зубы в плотном контакте, одни авторы (Г. Шредер, И. М. Оксман) считают целесообразным удаление второго премоляра для увеличения числа кламмеров в протезе, другие — наложение перекидного кламмера на первый моляр или наложение коронки с петлей на небную поверхность одного из моляров (3. Я. Шур) для шарнирной фиксации протеза. Рекомендуется прибегнуть к наложению на эти зубы кольца, соединенного с фиксирующей частью протеза (Я. М. Збарж). Опорные зубы для лучшей фиксации протеза покрываются коронками с напайками. Если больной будет подвергнут лучевой терапии, то опорные зубы лучше не покрывать металлическими коронками, а фиксировать протез с помощью двухзвеньевых кламмеров.
После тщательной припасовки фиксирующей пластинки в полости рта снимают оттиск верхней челюсти с фиксирующей пластинкой во рту. Одновременно снимают оттиск нижней челюсти. Модели устанавливают в окклюдатор в положении центральной окклюзии. На модели верхней челюсти отмечают границу резекции в соответствии с планом операции, причем один зуб срезают с модели в сторону опухоли на уровне шейки. Это необходимо для того, чтобы протез не мешал покрыть резецированную кость лоскутом слизистой оболочки. Остальные зубы срезают на уровне основания альвеолярного отростка с вестибулярной и небной сторон до середины неба, т. е. до границы фиксирующей пластинки (рис. 330). Поверхность фиксирующей пластинки делают шероховатой, как при починке пластмассового протеза, а образовавшийся дефект заполняют воском и устанавливают искусственные зубы в окклюзии с зубами нижней челюсти. Искусственную десну резекционного протеза в области жевательных зубов моделируют в виде валика, идущего в передне-заднем направлении. В послеоперационный период рубцы формируются по валику, образуя ложе. Впоследствии базис при помощи валика на протезе фиксируется мягкими тканями щеки. В таком виде резекционный протез как временный может быть использован после резекции верхней челюсти. В дальнейшем, по мере заживления операционной раны, тампоны удаляют и после эпителизации раневой поверхности изготовляют обтурирующую часть протеза.

В некоторых случаях в связи с проведением лучевой терапии через неделю наступает резкое воспаление слизистой оболочки полости рта, вследствие чего протез приходится снять до затихания воспалительной реакции. После заживления раны протез соответственно корригируют. Коррекцию протеза заканчивают перебазированием. Небную часть протеза спиливают фрезой на толщину 0,5—1 мм, покрывают ее слоем быстротвердеющей пластмассы таким образом, чтобы по краям дефекта челюсти образовался валик из теста пластмассы для получения отпечатка краев послеоперационной полости. Через 1—2 минуты протез осторожно удаляют из полости рта, помещают его в тазик с холодной водой и после затвердения пластмассы (через 10—15 минут) подвергают окончательной обработке и полировке. Если базис протеза после добавления самотвердеющей пластмассы оказался толстым, его обрабатывают со стороны свободной поверхности до получения равномерной толщины. В таком виде протез является постоянным и полностью восстанавливает функцию речи.
Я. М. Збарж рекомендует следующую методику изготовления резекционного протеза верхней челюсти. Оттиск снимают через 3—4 недели после резекции челюсти. По полученной модели из одного слоя моделированного воска формируют базис протеза по форме образовавшейся послеоперационной полости. Изготовленный протез с кламмерами припасовывают в полости рта. При этом на свободной поверхности протеза, обращенной в полость рта, образуется углубление, соответствующее дефекту челюсти. Это углубление покрывают пластинкой воска в виде крышки, которую затем заменяют пластмассой. Последнюю соединяют с протезом с помощью самотвердеющей пластмассы.
Мы предлагаем исправление обтурирующей части протеза по следующему варианту. После затихания реакции воспаления, возникшей вследствие лучевой терапии, и последующей припасовки протеза в полости рта спиливают его небную поверхность на толщину 0,5—1 мм, затем на поверхность протеза накладывают слой альгинатной или другой оттискной массы и получают оттиск поверхности неба и краев операционной полости. Операционную полость предварительно заполняют марлевыми тампонами, оставляя обнаженными только края ее. По полученному оттиску отливают гипсовую модель. Целесообразно накладывать изоляционную оловянную пластинку на гипсовую модель в области небного шва во избежание пролежней. Затем вырезают из протеза почти весь базис, оставляя только его кламмерную часть и седло с искусственными зубами, которые вновь накладывают на модель, и весь базис протеза снова моделируют из пластинки моделировочного воска. Далее следуют гипсовка, формовка, полимеризация и отделка по правилам починки протеза. Таким образом, получается довольно легкий челюстной протез с небольшой обтурирующей частью и базисом равномерной толщины. Достоинство данной методики заключается в том, что базис протеза равномерно прилегает ко всей поверхности слизистой оболочки, не повреждая ее. Он хорошо восстанавливает речь, и при необходимости (в связи с дальнейшим сужением операционной полости) его легко корригировать. Коррекция весьма затруднена, если обтурирующая часть протеза, сконструированного по иной методике, полая.
Существует три метода протезирования после резекции верхней челюсти: непосредственное, раннее й отдаленное. При непосредственном протезировании протез
изготовляют до операции и накладывают немедленно после нее, при раннем — вскоре после оперативного вмешательства.
Отдаленное протезирование проводят после полного заживления раны.
10)Протезирование при микростомии.
Микростома- маленький рот. Возникает такое состояние чаще в результате ранения области, окружающей ротовое отверстие, и последующего рубцового стяжения тканей вокруг рта. Нередко причиной микростомии являются ожоги лица.
Устраняется такое состояние хирургическим или ортопедическим методом. Сужение ротовой щели затрудняет получение оттисков. Приходится использовать разборные или разделенные на две половины оттискные ложки. Половину ложки с оттискным материалом (в данном случае гипсом) вводят в полость рта с целью получить отпечаток одной половины.
Когда гипс затвердеет, отделяют ложку от гипса, оттиск смазывают вазелином, оставляя его во рту, накладывают гипс на вторую половину и вводят в полость рта для снятия оттисков со второй половины челюсти. После затвердевания этой части гипса вынимают ложку, извлекают вторую, а затем и первую порцию гипса.
Складывая две части оттиска по ориентирам, наметившимся в полости рта, получают полную модель. Определение центральной окклюзии иногда приходится проводить гипсовыми валиками. Проверку конструкции не проводят. Для облегчения введения готовых протезов их могут изготавливать складными или разборными.
Складными протезы изготавливают как обычные съемные пластиночные вплоть до окончательной моделировки. После этого смазывают вестибулярные поверхности базиса искусственных зубов и отливают гипсовый фиксир для четырех передних зубов.
Аккуратно срезают их вместе с прилегающим участком искусственной десны и приступают к изготовлению шарнира. Берут пластинку стали шириной и длиной 10мм и на один ее конец приклеивают две трубки длиной 10мм, располагая их параллельно друг другу-- одну на пластинку, другую под пластинку. Гипсуют для пайки и паяют.
Затем пластинку и трубку разрезают на три части, получая отдельные звенья.
Если микростомия выражена особенно резко, используют разборные протезы. Они могут вводиться друг за другом отдельными частями. Могут состоять из двух или трех частей.
Все части соединяются между собой с помощью трубок и входящим в них шрифтов. Лучшим способом скрепления разборного протеза является введение в конструкцию помимо вертикальных еще и горизонтальных шрифтов и трубок.
Протезы с подвижным соединением предложены рядом авторов. И. М. Оксман разработал две конструкции шарообразного соединения частей протеза при ложных суставах: протез с односуставным соединением и протез с двухсуставным соединением.
В первом случае изготовленный по обычной методике протез с кламмерной фиксацией распиливают в месте ложного сустава. В большую часть протеза вваривают стержень со свободным концом в виде шарика, в меньшую — коробочку (из стальной гильзы), открытую сверху и имеющую крышку, вдвигаемую на пазах.
Коробочку заполняют амальгамой и часть протеза соединяют так, чтобы шарик одной части протеза поместился в коробочку. Последнюю закрывают крышкой и протез устанавливают на челюсть на 15—30 мин; в это время больной двигает челюстью, разговаривает и др. В результате в амальгаме создается путь, который проделывает шарик, соответственно смещениям фрагментов челюсти во время функции.
12. Протезирование со срединным дефектом твердого нёба при полной адентии.
Основной трудностью при протезировании больных этой группы является фиксация протеза, так как при такой патологии создать отрицательное давление под протезом невозможно. Поэтому здесь большое значение имеет топография дефекта.
С ортопедической точки зрения следует различать два места расположения дефекта:
Срединный дефект неба, когда при конструировании протеза можно рассчитывать на адгезивное укрепление его путем образования системы клапанов – внутреннего и периферического.
Боковой или передний дефект неба, когда никаких расчетов на возможное присасывание протеза быть не может и требует установление поддерживающих пружин.
В этих случаях готовую индивидуальную жесткую ложку по анатомическому альгинатному оттиску, припасовывают ложку, уточняя и оформляя ее по периферии дефекта базисной силиконовой массой.
Для оформления плотного внутреннего клапана, обтурирующего дефект, проводят носовую пробу и пробу с глотанием воды. Добиваются надежной изоляции полости рта и полости носа.
Функциональный оттиск получают силиконовой массой средней вязкости при вертикальном положении головы пациента.
В этих случаях надежность фиксации протеза достигается за счет плотного прилегания обтурирующей части протеза из эластичной пластмассы.
Патогенез контрактур.
Причинами образования внесуставных контактур может быть:
- неправильное первичная обработка ран,
-длительная межчелюстная фиксация отломков челюстей;
-запоздалое применение лечебной физкультуры.
В зависимости от того, какие ткани поражены – кожа, слизистая оболочка полости рта или мышцы, контактуры бывают дерматогенными, миогенными, смешанными.
Ложный сустав (псевдоартроз) — стойкая ненормальная подвижность на любом протяжении нижней челюсти вследствие отсутствия консолидации в месте перелома в течении двойного-тройного срока, необходимого в среднем для нормального заживления.
Причины образования ложного сустава могут быть общими и местными. К общим следует отнести заболевания, снижающие реактивность организма и нарушающие репаративные процессы в кости (туберкулез, авитаминозы, дистрофии, сосудистые заболевания, нарушение обмена веществ, болезни желез внутренней секреции).
Местными факторами являются: 1) несвоевременное вправление отломков, недостаточная иммобилизация, или наоборот, длительная без достаточных оснований, ранее снятие шины; 2) обширные разрывы мягких тканей и внедрение (интерпозиция) их между отломками; 3) переломы челюстей с дефектом костной ткани более 2 см;
4) отслоение надкостницы на большом протяжении челюсти; 5) длительно протекающие травматические остеомиелиты челюсти.
При наличии ложного сустава в средней части челюсти можно применять Вайнштейна. После постановки искусственных зубов, в восковую композицию горизонтально вставляют две встречные стальные гильзы, протянутые среднему диаметру аппарата Самсона.
После припасовки в воске с оральной стороны их вынимают и припаивают у каждой трубке по отростку, чтобы после вплавления воска можно было сохранить расположения трубок. Трубки вставляют в базис (отростки выплавляют из воска и направляют в оральном направлении), восковой базис моделируют. Гипсуют в кювету, воск заменяют на пластмассу.
После полировки разрезают по средней линии, а в трубки вливают пружину, соответствующей длине и диаметру трубок. Пружина, соединяя обе части протеза делая необходимые движения
Для непосредственного протезирования после резекции верхней челюсти Клод Мартэн еще в 80-х годах прошлого столетия предложил весьма остроумную конструкцию резекционных протезов. Он изготовлял каучуковый протез из двух частей: горизонтальной и вертикальной. Горизонтальная часть соответствовала мягкому, твердому небу и зубной дуге, вертикальная замещала лицевую часть резецированной челюсти и была разделена на две части по вертикальной линии. По обеим сторонам этой линии находились шарниры, соединенные проволокой, что облегчало выведение аппарата из полости рта.
Аппарат снабжался сетью каналов, по которым рана орошалась антисептической жидкостью, в результате чего достигалось удаление секрета и смывание операционной раны.
Непосредственный пневматический протез, по Д. А. Энтину, состоял из двух частей: небной пластинки из твердого каучука и пневматического резинового баллона. Баллон наполнялся воздухом и заполнял раневую полость. Примерно через 2 месяца пневматический протез заменялся последующим, полным протезом из твердого каучука, который мог быть снабжен ирригационной системой для орошения полости антисептическими растворами. Изготовление этих аппаратов трудоемко и поэтому они не имели распространения.
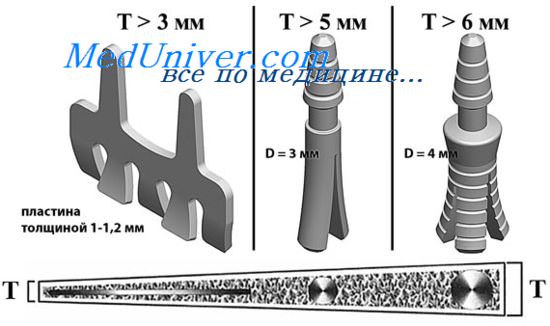
В качестве ортопедических аппаратов, применяемых при резекции нижней челюсти, одни хирурги применяли резекционные шины, другие — резекционные протезы. Резекционные шины фиксируют отломки челюсти в правильном положении. Однако назначение резекционных аппаратов должно состоять в предохранении отломков нижней челюсти не только от смещения, но и от рубцов ых контрактур, от деформации тканей ротовой и подбородочной областей.
В стационаре Пермской стоматологической клиники были нами протезированы больные, у которых резецировали челюсти по поводу злокачественных новообразований. На верхней челюсти почти во всех случаях применялась одинаковая конструкция протеза. Это объясняется тем, что резекции большей частью были типичные: резецировалась половина верхней челюсти — от средней линии до верхнечелюстного бугра. Следовательно, расположение дефекта было одно и то же: изготовленный протез всегда имел одностороннюю опору. Фиксировался протез на здоровой стороне. Базис имел вид формирующей пластинки, выступающей за пределы полости, образованной резекцией челюсти. Выступающая часть пластинки поддерживала мягкие ткани щеки.
Зубов на участке протеза, соответствующем резецированной стороне челюсти, не ставили или ставили только во фронтальной части. Фиксация аппарата производилась на зубах при помощи седловидных кламмеров по Рихельману. Иногда применялся штифт, входящий в трубку, припаянную к металлическим коронкам, надетым на естественные зубы. Штифт вваривали в соответствующем месте в пластинку.
На нижней челюсти дефекты после резекции более разнообразны. По расположению дефекта больных можно разделить на три категории: первая категория — больные, у которых была резецирована средняя часть нижней челюсти; вторая категория — больные, у которых была резецирована половина тела нижней челюсти до угла; третья категория — больные, у которых была резецирована половина тела нижней челюсти и вся прилегающая ветвь, т. е. резекция сопровождалась экзартикуляцией. Образцом резекционного протеза для больных первой категории, т. е. при наличии двусторонней опоры, могут служить следующие две конструкции.
Первая конструкция: аппарат укрепляют на двух опорных зубах, покрытых коронками, имеющими по два выступа с вестибулярной стороны. В промежутке между выступами располагается кламмер. Нижний выступ служит опорой для аппарата, верхний — для его фиксации. Для такой конструкции необходимо, чтобы коронки опорных зубов были высокие.
Другая конструкция: аппарат состоит из фиксирующей и действующей частей. Фиксирующая часть в свою очередь состоит из двух коронок, надеваемых на близкие к дефекту зубы и спаянных штангой. Действующая часть представляет собой протез, на базисе которого с внутренней стороны есть соответствующая выемка для штанги.
Для больных второй категории (при односторонней опоре) изготовляется базис, который заменяет резецированную часть нижней челюсти. Аппарат фиксируется на здоровой стороне при помощи опирающихся кламмеров. Искусственными зубами резекционные аппараты совсем не снабжаются или зубы ставятся таким образом, чтобы не было контакта с верхним зубным рядом. На стороне, прилегающей к здоровой части, аппарат снабжен наклонной плоскостью, предохраняющей отломок нижней челюсти от смещения.
Для больных третьей категории изготовляются резекционные протезы такой же конструкции, что и для больных второй категории, но они иногда при благоприятных условиях снабжаются еще отростком, заменяющим ветвь. Отросток соединяется с горизонтальной частью при помощи шаровидного шарнира (3. Я. Шур). И. М. Оксман высказывается против подвижной ветви (шарнир) ввиду ее травматичности.
Такова типичная конструкция резекционных аппаратов для каждой категории больных. Как видно из описания, во всех случаях следует стремиться к уменьшению моментов травмы и давления, которые могут оказать вредное влияние на .поврежденные ткани. С этой целью необходимо перед полимеризацией пластмассы покрывать модель оловянной фольгой и требовать тщательной отделки и полировки аппарата. Благодаря этим мероприятиям поверхность протеза получается очень гладкой. Кроме того, фиксируют аппарат на зубах здоровой стороны с таким расчетом, чтобы на слизистую оперированного участка передавалось минимальное давление.
Для уменьшения жевательного давления не ставят зубы в области резецированного участка или, как сказано выше, их ставят так, чтобы они имели только косметическое значение, но не функциональное. Это не уменьшает ценности аппарата, так как больной после резекции челюсти пользуется в послеоперационном периоде только жидкой пищей.
Протезы, применяемые после такой операции, называется резекционными. Известны два вида протезирования после резекции челюстей: непосредственное и отдаленное.
Задачи ортопедического лечения, выбор конструкции протеза и особенности протезирования определяются объемом хирургического вмешательства.
На верхней челюсти различают резекцию альвеолярного отростка, одностороннюю и двустороннюю резекцию тела верхней челюсти.
На нижней челюсти - резекцию альвеолярного отростка, экономную резекцию челюсти с сохранением непрерывности ее тела, резекцию подбородочного отдела с потерей непрерывности кости, резекцию половины челюсти и полное ее удаление.
Удаление доброкачественных опухолей челюсти проводится, как правило, с непосредственным протезированием. Такой протез поддерживает в ране тампоны, предохраняя ее от загрязнения. На верхней челюсти он разобщает полость рта с полостью носа и тем самым улучшает речь. На нижней челюсти протез репонирует здоровую половину в правильное положение.
При резекции небольшого участка челюсти, например на альвеолярном отростке, замещающий протез может быть изготовлен по типу съёмного протеза. Коррекция окклюзии и другие исправления протеза делаются через 2-3 дня после операции.
Отдаленное протезирование после резекции альвеолярного отростка осуществляется малыми седловидными и пластиночными протезами с кламмерами и телескопическими коронками. По мере увеличения протяженности или объема протеза число удерживающих элементов увеличивается.
Непосредственное протезирование осуществляется по методике И.М. Оксмана в три приема.
Вначале по оттиску и модели готовят фиксирующую часть протеза из пластмассы с кламмерами на опорные зубы. Вместе с пластинкой получают оттиск, снимают вспомогательный оттиск, отливают модели и гипсуют их в окклюдатор. На модели отмечают границы резекции. На стороне опухоли срезают зубы вместе с альвеолярным отростком вплоть до верхушечного базиса. Крайний зуб срезают только до уровня шейки, чтобы впоследствии закрыть кость в этом месте лоскутом слизистой оболочки. Освежают край фиксирующей части, укладывают воск на место удаленного гипса и расставляют зубы в контакте с антагонистами. Моделируют полбазиса, причем десну в области премоляров и моляров оформляют в виде валика. Заменяют воск на пластмассу. Протез обрабатывают, шлифуют и полируют. Накладывают на операционную рану.
После эпителизации раневой поверхности изготавливают обтурирующую часть. С небной части протеза снимают слой на толщину 0,5-1,0 мм. Протирают ватой, смоченной в мономере, и покрывают слоем быстротвердеющей пластмассы, создавая из пластмассового теста валик по краям протеза для получения отпечатка краев послеоперационной полости. Через 1 мин. протез вынимают из полости рта, а после окончательного отвердевания пластмассы обрабатывают И полируют. Наложенный на челюсть протез периодически осматривают и корректируют.
Через 3-6 мес. приступают к отдаленному протезированию. Конструкцию протеза не меняют, но усиливают его фиксацию с целью уменьшения опрокидывания, а обтурирующую часть делают пустотелой.
Известно несколько приемов уменьшения веса протезов.
По одному из них восковую композицию гипсуют в кювету зубами вниз. Удалив воск укладывают пластмассу тонким слоем по дну и стенкам полости, заполняя большую часть полости влажным песком, который также закрывают слоем пластмассы. После полимеризации просверливают два противостоящих отверстия и струей воды под давлением вымывают песок. Высушив протез, отверстия закрывают пластмассой.
Э. Я. Збарж предлагает дефект верхней челюсти выстилать воском и заменять последний на пластмассу после гипсовки модели в кювету. Углубление, соответствующее дефекту, покрывают в виде крышки пластинкой воска, который также заменяют на пластмассу. "Крышку" соединяют с протезом быстротвердеющей пластмассой.
Э. Я. Варес рекомендует с помощью бюгельного воска изготовить две тонкие заготовки, обеспечивающие при их соединении друг с другом быстротвердеющей пластмассой об-турирующую часть протеза.
- Вернуться в оглавление раздела "Стоматология"
Непосредственное протезирование после резекции осуществля-ется по методикеИ.М.Оксмана в три приема(рис.226). Вначалеготовят фиксирующую часть протеза с кламмерами на опорные зубы. Дляэтого снимают оттиск с верхней челюсти, отливают модель, моделируют фикси- рующую пластинку извоска и заменяют его пластмассой. Фиксирующую пластинку проверяют в полости рта и вместе с ней снимают оттиск. Также снимают вспомогательный оттиск с нижней челюсти. Отливают модели игипсуют их в окклюдаторе.
После этого следует изготовление резекционной части протеза. На моделях верхней челюстиотмечают границ>' резекции в соответствии спланом операции. Затем на стороне опухоли срезают на уровне шейки один зуб, чтобы в последующем протез не мешал эпителизации костнойраны. Остальные зубы срезают вместе с альвеолярным отростком до апикального базиса. Поверхность фиксирующей пластинки делают шероховатой,образовавшийся дефект заполняют воском и устанавливают искусственные зубы вокклюзии нижней челюсти. Искусственную десну моляров ипремоляров моделируют с валиком, идущим в переднезаднем направлении. В послеоперационном периоде валик образует ложе в слизистой оболочке щеки, которое будет служить пунктом анатомической ретенции. Восковую репродукцию протеза заменяют напластмассу. После операциипротез накладывается на послеоперационную рану.
После эпителизации раневой поверхности изготавливается обтуриру- ющая часть протеза (третий прием). Небную часть протезаспиливают фрезойна толщину0,5 -1,0 мм,покрывают ее слоембыстротвердеющей пластмассы таким образом,чтобы покраям протеза образовалсявалик из пластмассового теста дляполучения отпечаткакраев послеоперационной плоскости. Через 1 - 2минуты протезудаляют из полости рта ипосле окончательного затвердевания пластмассы обрабатывают иполируют. Больной пользуетсяпротезом в течение3- 6 месяцев. Периодическипро- водят осмотр рта пациента и коррекцию протеза.
Отдаленное протезирование. При протезированииверхней челюсти после резекции большую роль играет опора и фиксация резекционного протеза. Чащевсего оставшаяся часть челюсти расположена содой сто- роны. Следовательно, протез имеет одностороннюю костнуюопору. Это способствует увеличению размаха вертикальных движений замещающей частипротеза ивозникновению перегрузкиопорных зубов и тканей протезного ложа на здоровой половине челюсти.
На оставшейся половине верхней челюсти важнейшими элементами для создания опоры являются зубы, альвеолярный отросток, твердое небо. В случае, если пародонт опорныхзубов поражен, их следует шинировать
несъемными протезами. Дляулучшения фиксации протеза увеличиваютколичество кламмеров и окклюзионных накладок. Площадка соприкос-новения окклюзионных накладок с зубами должна быть расширена, чтобы свести к минимуму смещение протеза и перегрузку опорных зубов. Удержи- вающие кламмеры следует располагать так, чтобы один из них помещалсявозможно ближе к дефекту, другой - возможно дальше и, по крайней мере,один (лучшенесколько) должен располагаться впромежутке между ними.Для уменьшения опрокидывания целесообразно применять полулаба-ильное соединение кламмеров с базисом протеза. Э.Я.Варес предлагает сэтой целью дентоальвеолярный кламмер (рис.227). Основой дентоаль-

Рис. 226. Этапы изготовления непосредственного протеза по Оксману при резекции верхней челюсти: а - фиксирующая пластинка; б - снятие оттиска вместе с фиксирующей пластинкой; в - загипсовка моделей в окклюдатор; г,д - граница удаления зубов и неба на модели; е - временный протез; ж - протез с обтурирующей частью по краям послеоперационного дефекта.
веолярного кламмера является пелот, располагающийся со щечной поверх- ности сохранившихся зубов. Ширина пелота - отпереходной складки доэкватора зубов, длина - от клыка до последнего бокового зуба, толщина не превышает2,5 мм. В дистальном участке пелот фиксируют к базису с помощьюдвойной ортодонтической проволокидиаметром 0,8 мм. Впередней части пелот соединяется сбазисом полулабильно. Для этого из ортодонтической проволоки диаметром 0,8 мм изготавливают перекиднойкламмер сS-образным изгибом нанебной поверхности.


Рис. 227. Методы фиксации протеза после резекции верхней челюсти: а - дентоальвеолярный кламмер (по Варесу); б - полулабильное соединение кламмеров с базисом протеза.
Для создания опоры протеза большое значение имеет альвеолярный гребень. Его назначение возрастает по мере уменьшения количестваос- тавшихся зубов. Остатки твердого неба также являются опоройпротеза. Широкое твердое небо болеевыгодно, чем высокое сводчатое.Большой небный валик должен быть удален, поскольку его придетсяизолировать, а этоухудшит условия для создания опоры.
Для предупреждения опрокидывания протеза используют опору вну- три дефекта.Эта опораможет быть обеспеченаконтактом протеза слю- бой анатомической структурой, служащей достаточно твердым основани- ем. При протезировании дефектаверхней челюсти в качестве опорымо- гут служить: нижняя стенка орбиты, передняя поверхность височной кости возле височной ямки,носовая перегородка и крыловидная пластинка.
Для уменьшения смещения резекционного протеза в вертикальномнаправлениинеобходимо уменьшитьего массу, делая протез пустотелым.Технология резекционного протеза верхней челюсти. Протезированиебольногоначинают сполучения оттиска. Необычный рельеф протезноголожа требует применения определенной методики. Э.Я.Варес предлагаетследующую методику функционального оттиска с верхней челюсти послеее резекции (рис.228). Ориентировочный оттиск получают стандартной ложкой,которую предварительно корригируют с помощью термоплас- тической массы. Для этого на стандартную ложку помещают термопласти- ческуюмассу, поверх нее две марлевые салфетки, смоченные в изото-ническомрастворе хлорида натрия. Ложку вводят в рот и до упора прижи-мают к челюсти.Используя активные и пассивные движения, формируюткрай оттиска по границепереходной складки и в области дефекта. Ложку
выводят до окончательного затвердевания массы.

рис. 228. Методика получения оттиска по Варесу после резекции верхней челюсти: а - стандартная ложка; б - термопластическая масса; в - слой марли; г - сиэласт.
После выведения оттиска удаляют излишки массы и снимаютнаруж- ную марлевую салфетку. На поверхность предварительного оттиска,по- крытого внутренним слоем марли, наносят эластическую силиконовую от- тискную массу. Ложку вводят рот и прижимают к челюсти. После затвер-девания эластическоймассы оттисквыводят. Потакому двойному оттиску отливают модель. На модели лейкопластырем или свинцовой фольгой по-крывают места, подлежащие изоляции, а также сохранившиеся зубы. Если намодели имеется сложный рельеф дефекта, то с помощью параллело-метра заполняют места поднутрений.
Индивидуальную ложку готовят по обычной методике. Она проверя-ется вполости рта. Наложку приклеивают окклюзионныевалики из тер-момассы. Определяется центральное соотношение челюстей. Функцио-нальный оттиск снимаютпод давлением окклюзионных валиков.
После получения функционального оттиска отливается модель верх- ней челюсти. Изготавливают фиксирующую часть протеза, которая можетбыть в виде литогоили пластмассового базиса с кламмерами. Литойба- зис проверяют в полости рта и вновь помещают на модель. После этогоприступают к изготовлению пустотелой обтурирующей части протеза. Ес- ли фиксирующая часть протеза пластмассовая, то ее моделируют одно- временно с обтурирующей частью. Я.М.Збарж предлагает следующуюметодику изготовления пустотелой обтурирующей части. Намодели верх- ней челюстиготовят базис протеза из одногослоя базисного воска. Де- фект верхнейчелюсти выстилается воском,последний заменяют напластмассу после гипсовкимодели вкювету. Соответственно дефекту че-люсти на протезе образуется углубление. Это углубление покрывают в видекрышки пластинкой воска,которую заменяют пластмассой. Последнююсоединяют спротезом быстротвердеющей пластмассой.
В качестве постоянного протеза используют непосредственный протезпосле коррекции замещающей части.И.М.Оксман предлагал следующуюМетодику. Небную поверхность непосредственного протеза спиливают на толщину0,5 -1,0 мм,затем на поверхность протеза наносят слой сили-
коновой оттискной массы и получают отпечаток поверхности неба и краев операционной полости. Дефект челюсти предварительно заполняют марлевыми тампонами, оставляя обнаженными только его края. Пополу- ченному оттиску отливают гипсовую модель. Во избежании пролежней на гипсовую модель в области небногошва накладываютизоляционную пластинку. Затем вырезают из протеза почти весьбазис, оставляяего кламмерную часть и седло с искусственными зубами, которыевновь накладывают намодель и весь базис протеза снова моделируют извоска. Далее следует гипсовка, формовка, полимеризация по правилампочинки протеза.Таким образом, получают довольно легкий челюстной протез с небольшой обтурирующей частью и базисом равномерной толщины.
Э.Я.Варес предлагает другой способ. На участок непосредственного протеза, прилегающего к дефекту, наносят хорошо разогретуютермо- пластическуюмассу, а на нее помещают две салфетки и снимаютоттиск краев и дна дефекта. Послевыведения оттиска из полости рта с егопо- верхности снимаютодин слоймарли иизлишки массы, выдавившиеся за пределы дефекта. Затем намассу тонким слоем наносятсиликоновую оттискнуюпасту и оттискповторно накладывают на челюсть.Модель че- люсти отливают по обычной методике.
Модель загипсовывают вкювету обратным способом. В кюветеоб- ласть дефекта обжимаютпластинкой воска, обе части кюветысоединяют иразъединяют. Врезультате этого воск покраю дефекта обжимаютпро- тезом. Излишки воска удаляют. Затем поверхность воска в области дефекта смазываютвазелином иповерх нее накладываютпластинку бюгельного воска. Частикюветы вновь соединяют вместе для уточнениякраев воска. Раскрыв кювету,извлекают полученныйтаким образом колпачок из бюгельного воска.Его заменяют напластмассу, получается тонкийза- пирательный колпачок изпластмассы, который поразмеру меньше дефекта на величину базисного воска.Колпачок помещают в кювету вобласть дефекта, накрая наносят самотвердеющую пластмассу и соединяютобе части кюветы. После соединения колпачка с базисом из кюветы выплавляют воск и проводят формовку базисной пластмассой и полимеризацию. Таким образомполучают на непосредственном протезе пустотелуюобтурирую- щую часть.
Читайте также:


