Операция по удалению остеобластомы челюсти
Экзостозы – костные наросты на челюсти: почему появляются и как устранить проблему
Безболезненные и твердые костные шишки, появившиеся на челюсти, – нетипичное явление. Даже если они не доставляют неудобств, то все равно вредят полости рта. Почему и в каком возрасте возникает экзостоз челюсти, на что влияет и как в стоматологии решается проблема, расскажем в этой статье.

Экзостозы могут располагаться на обеих челюстях. Как правило, на верхней возникают со стороны щек, а на нижней – с внутренней, язычной стороны в области первых моляров. Также не исключено появление выроста в нижнечелюстном суставе, что значительно осложняет клиническую картину.
Экзостоз может быть единичным и множественным. Изредка нарост может располагаться по срединному нёбному шву, тогда он обозначается как нёбный торус.
Возраст не сильно влияет на образование экзостоза кости. Шишки во рту могут возникнуть и у младенцев, и у пожилых людей. У ребенка иногда возможно и саморассасывание шишки.

Экзостоз десны не вызывает болезненных или неприятных ощущений, особенно, если он небольших размеров. Как правило, костный выступ на челюсти не мешает своим обладателям, поэтому часто его обнаруживает стоматолог во время осмотра или после рентген-обследования, сделанного по другому поводу. При увеличении в размере остеофит челюсти может мешать есть и говорить, давит на зубы и заставляет их смещаться.
Внешне он проявляется как твердый вырост из челюсти. Слизистая на нем не воспаляется, но слегка краснеет или может иметь обычный цвет, при этом остается подвижной. Если потрогать новообразование, то под слизистой ощущается гладкая или слегка бугристая костная поверхность.
Предпосылками к появлению костных выростов становятся:

Некоторые специалисты считают, что такое костное разрастание нередко является наследственным. Бывает, что вышеперечисленных факторов в анамнезе пациента не было, а экзостоз появился в раннем детстве и начал сильнее увеличиваться к подростковому периоду.
Консервативного лечения с помощью медикаментов для экзостозов нет, поэтому единственный способ от них избавиться – хирургическая операция по их удалению. Показаниями для вмешательства служат:
- быстрый рост экзостозов и остеофитов на нижней и верхней челюсти,
- явное неудобство и дискомфорт от выростов для пациента,
- эстетические нарушения,
- подготовка к проведению имплантации или протезирования 1 .

Мария, фрагмент отзыва с сайта sprosivracha.com
Для удаления есть и противопоказания, связанные с общим состоянием организма:
- патологии крови, нарушения ее свертываемости,
- сахарный диабет,
- нарушения в работе надпочечников,
- сбои в работе иммунной и эндокринной систем.
Операции предшествует подготовительный этап. В это время проводят рентгенографию и определяют пораженный участок, границы выроста. Также пациенту нужно сдать кровь для анализа и выявления противопоказаний, возможно, посетить узких специалистов.
Удаление экзостоза челюсти в стоматологии – стандартная процедура, для которой применяются хирургические инструменты или лазер. Удаляют экзостоз под местной анестезией поэтапно:
- полость рта обрабатывается антисептиком,
- на десне делается полостной надрез, слизисто-надкостничный лоскут отслаивается, чтобы дать доступ к шишке,
- далее с помощью лазера, бора или фрезы его удаляют сразу весь, не разрезая по частям. При больших площадях поражения возможно разрезание шишки на части,
- после удаления место прикрепления сглаживается,
- накладываются швы.

После операции пациент получает от стоматолога-хирурга рекомендации, как ухаживать за раной и какого образа жизни придерживаться, чтобы реабилитация была успешной.
Заживление раны после операции происходит в течение недели. Костная ткань восстанавливается в последующие полгода, что в дальнейшем позволяет приступить к имплантации и протезированию.
После оперативного вмешательства хирурги дают благоприятный прогноз. Перерождение экзостозов в онкологические опухоли происходит крайне редко, рецидивы
Чтобы период реабилитации прошел успешно, пациент должен соблюдать ряд правил, а именно:
- предотвращать расхождение швов: не есть слишком горячую и холодную еду, отказаться на время от твердых продуктов,
- запрещены усиленные физические нагрузки,
- тщательно проводить гигиену полости рта,
- не трогать заживающую рану руками, языком и посторонними предметами,
- отказаться по возможности от курения, под запретом алкоголь,
- применять назначенные для заживления и восстановления слизистой препараты, антисептики.
Каких-то специальных мер, чтобы предотвратить развитие костных новообразований в полости рта, нет. Единственно, стремиться избегать травм челюстно-лицевого аппарата, при стоматологическом лечении выбирать максимально атравматичные методы. Однако для раннего выявления экзостозов будут полезны регулярные профилактические осмотры, своевременное лечение заболеваний. При возникновении подозрений необходимо проводить рентген-обследование.

1 Карасева В.В., Шнейдер О.Л. Специальная хирургическая подготовка полости рта как этап, улучшающий условия для протезирования сложно-челюстных больных // Уральский медицинский журнал. – 2014.
Сколько будет стоить операция, чтобы удалить костную шишку на нижней челюсти?
Уважаемый Марат, операция по удалению экзостозов, в целом, недорогая – около 3000 рублей. Однако в каждом конкретном случае нужно оценивать объем удаляемых новообразований, сложность их расположения, используемые технологии диагностики и лечения. Применение лазера, например, удорожает операцию.
В ротовой полости могут возникать единичные и множественные новообразования злокачественного и доброкачественного типа. При раковом поражении развивается риск распространения болезни на прилегающую ткань, отдаленные органы и системы, даже в головной мозг. Большинство доброкачественных опухолей челюстно-лицевой области способны малигнизировать, поэтому при обнаружении изменений в ротовой полости стоит обратиться к врачу.
Остеома нижней челюсти – это доброкачественный процесс, который формирует опухоль из зрелой костной ткани. Остеома не является одонтогенным новообразованием, потому что она развивается как кость.
Опухоль распространяется в 2 направлениях: внутрь кости или наружу. По мере роста новообразование проникает в пазухи верхней челюсти, затем в носовую полость, что нарушает нормальное дыхание, и в глазницы, при этом обездвиживаются глаза.
Заболевание создает косметические дефекты лица, потому что сторона с опухолью значительно увеличивается. Со временем больной утрачивает возможность частично или полностью шевелить челюстью. Остеома обычно диагностируется в подростковом возрасте. По МКБ-10 доброкачественная патология костной и хрящевой тканей имеет код D16.
Этиология и виды челюстно-лицевой болезни
Для патологии характерен сравнительно медленный рост. Она не проявляется годами. Часто спонтанно обнаруживается на рентгене, проводимом при других заболеваниях.
Остеомы любой локализации представлены следующими видами:
- Компактная опухоль держится на челюсти при помощи ножки или широкого основания.
- Трубчатое новообразование представлено в виде шара. По структуре идентично с челюстью.
- Внутрикостная патология обозначена чёткими контурами. Хорошо отличается от здоровой костной ткани.
Ученые выясняют истинные причины возникновения остеомы нижней челюсти. Среди стоматологов принято считать, что опухоль возникает на фоне единичной травмы или хронической патологии. К постоянным процессам относятся:

- Челюстной ушиб;
- Механические повреждения слизистого слоя рта;
- Запущенный кариес;
- Камни на зубах;
- Некачественно установленные пломбы, протезы или коронки.
Стоматологи обнаружили связь остеомы с воспалениями хронического типа, к примеру:
- Периодонтитом;
- Челюстным остеомиелитом;
- Синуситом;
- Актиномикозом.
Узел может развиваться из-за содержания в верхнечелюстных пазухах кусочков пломбы, осколков корней и т.д.
К внешним влияющим факторам относят:
- Курение;
- Повышенный радиационный фон;
- Травмы зубов при ударе.
Клиническая картина
Опухоль обнаруживается, когда достигает крупного размера. Обычно расположена с язычной стороны. Гладкая, реже бугристая. Пока она находится в кости, человек не подозревает о наличии болезни. Поражённая нижняя челюсть может характеризоваться болевым синдромом. Возникает затруднение открыть рот и осуществить движения. Ощущения будут вызывать сдавленные нервные окончания по мере роста узла. Патология схожа с неврологическими заболеваниями.
Другие симптомы болезни:
- Выраженная асимметрия лица;
- Деформация поражённой кости;
- Измененный прикус;
- Боли в голове;
- Отек щеки;
- Нарушенное назальное дыхание;
- Затруднительное движение глазом со стороны новообразования.
При поражении твёрдого нёба отсутствует возможность установить протезы.
Остеома является одним целым с костью челюсти. Она неподвижна, твёрдая на ощупь. Цвет слизистой над опухолью остаётся неизменным. Узел имеет чёткие контуры, не врастает и не повреждает соседние ткани. На поверхности не развиваются язвы и воспаления.
Диагностические исследования
При обнаружении опухоли во рту не стоит надеяться на её самостоятельное исчезновение. Диагностика начинается с посещения кабинета стоматолога. После осмотра ротовой полости рекомендуемо проведение детального обследования.
- Назначают рентген челюсти. На рентгенограмме остеома представлена ограниченным шаром или овалом. Если новообразование расположено над зубом (на уровне корня), его могут принять за одонтому. Компактная периферическая опухоль диагностируется проще. Она поражает губчатый костный слой, отличается неоднородным цветом и структурой.
- Компьютерная томография предоставляет широкий обзор. Выявляет мелкие изменения в костной ткани, обнаруживает новообразования, их размер и расположение.
- При недостатке информации после проведения рентгена может понадобиться сцинтиграфия.
- Для дифференцировки клеток остеомы проводят биопсию поражённых тканей.
- При воспалении подчелюстного лимфатического узла рекомендовано цитологическое исследование содержимого полости.
- Если новообразование обнаруживается на верхнем участке челюсти, пациент обращается за консультацией к офтальмологу и отоларингологу.
Действия врачей направлены на отличие доброкачественного процесса от злокачественного. Патологии лечатся совершенно по-разному.
Заболевание схоже по признакам с болезнями челюсти:
- При гиперостозе отмечается воспаление надкостницы и скопление большого количества костных элементов в здоровой ткани.
- Для одонтомы характерно разрастание тканей зубов и появление гнойных свищей.
- Остеоид-остеома начинает болеть с момента формирования. Характерны ночные боли. Новообразование не большое. Не нарушает целостность кости.
- Остеоидная остеома имеет другой клеточный состав, но также не является раком.
- Остеодисплазия фиброзная по внешнему виду похожа на губчатую остеому. Является дефектом роста костей, но не новообразованием.
- В хондрому включены зрелые хрящевые клетки. В челюсти встречается редко. Способна перерождаться в злокачественную опухоль.
- При внутрикостном склерозе нарушается кровоток. Опухоль не имеет контуров, поэтому поражает сосуды.
- Слюнный камень провоцирует болезненный процесс закупорки слюнных желёз.
- Экзастоза по внешнему виду одинакова с остеомой. Вызывает деформацию кости после удаления зуба. Очаги бывают единичные и симметричные.
Лечебная тактика
Лечение заболевания основано на хирургическом вмешательстве. Народные и консервативные методы не актуальны при борьбе с доброкачественным новообразованием. Только удаление тела опухоли способно устранить проблему.
Операция проводится при наличии следующих признаков:
- Регулярные боли нарастающего характера.
- Опухоль визуально деформирует лицо.
- Пациент не может открывать рот и жевать пищу.
- Новообразование на небе не позволяет установить протез, брекеты или коронки.
Когда определен окончательный диагноз, проводят удаление опухоли с последующей пластикой челюсти.
- Процедура проводится под общим наркозом.
- Доступ к новообразованию открывается через полость рта.
- Слизистая и мягкие ткани надрезаются.
- В остеоме просверливают отверстие.
- С помощью долота хирург-стоматолог достаёт опухоль.
- При необходимости выполняют пластику.
- Пустоту на месте опухоли заполняют костной тканью пациента.
- Челюсть шлифуют.
- Зашивается рана.
При остеоме твёрдого нёба удаление очага проводится, если пациенту трудно глотать или разговаривать:
- Вводится общая анестезия.
- Поражённая ткань удаляется долотом.
- Кость шлифуется фрезами.
- На рану накладываются швы.
Из осложнений может возникнуть рвота, потому что во время операции происходит давление на корень языка. Есть риск попадания крови в трахею.
Хирургическое вмешательство проводится командой медицинского персонала. Это 1 или 2 (зависит от степени запущенности) хирурга-стоматолога, анестезиолог и медсестры. При необходимости на процедуре присутствует реаниматолог.
Пациенту обязательно проводят пробу на используемый наркоз и обезболивающие препараты для исключения развития аллергии и анафилактического шока.
Прогноз и восстановительный период
Запущенная стадия заболевания требует долгого и болезненного лечения. Часто возникает необходимость удалять зубы в поражённой области. При заживлении раны болят, требуют ухода и причиняют дискомфорт. Когда десна заживает, пациенту изготавливают протезы или устанавливают коронки. Устранение доброкачественного очага приводит к полному выздоровлению.
Новообразования на ранних стадиях не доставляют много неудобств в послеоперационный период. Если опухоль слишком маленькая и не провоцирует возникновение болезненных ощущений, стоматологи рекомендуют наблюдать за ними, посещая назначенные консультации. Остеома не может переродиться в рак. Если отсутствие роста опухоли не сопровождается негативными симптомами, операцию не проводят годами.
Послеоперационный период требует выполнения врачебных наставлений для нормального заживления раневой поверхности. К общим рекомендациям по уходу за раной относятся:
- Повязку можно снимать через время, названное врачом. Она защищает рану от возможного кровотечения и предотвращает попадание инфекций.
- Может потребоваться перевязка, в ходе которой врач сменит тампон, обработает и изолирует рану от внешних воздействий.
- Нельзя прислушиваться к советам и историям знакомых и пренебрегать рекомендациями стоматолога. Если врач запретил полоскать рот, значит, есть вероятность развития осложнений после данной процедуры.
- Рану нельзя ковырять пальцем и трогать языком. Может повредиться затянувшаяся ткань, разовьется воспаление или кровотечение.
- Для эффективного восстановления назначают антибактериальные препараты, противовоспалительные и обезболивающие средства. Не рекомендуется использовать более дешевые аналоги. Операция по удалению остеомы повреждает глубокие слои челюсти, что опасно присоединением инфекции.
Уход за ротовой полостью не заканчивается на медикаментозном лечении:
- После удаления новообразования полость рта должна оставаться чистой в течение 3-4 часов. В это время не разрешено пить и есть.
- Пациент должен скорректировать образ жизни и хотя бы на время заживления отказаться от пагубных привычек. Дым от сигарет препятствует регенерации клеток. Алкогольные напитки разъедают новую ткань.
- Ближайшую неделю рекомендуется употреблять пищу в жидком виде, стараться измельчать еду в блендере, чтобы не травмировать рану. Следует избегать горячих твёрдых блюд, кислой, острой и солёной пищи. На время исключаются горячий чай или кофе. Жевательные движения сводятся к минимуму.
- Нельзя создавать вакуум в полости рта, втягивая щеки и губы.
- Первые 2-3 дня может возникнуть отёчность. К опухшей стороне разрешено прикладывать холод на 15-20 минут.
- Чистить зубы можно с момента нормального раскрывания рта. Нельзя задевать поражённую область.
- До полного заживления раны врачи рекомендуют не принимать горячие ванны, избегать походов в сауну или баню.
Следует предотвратить контакты со всеми раздражителями, способными спровоцировать кровотечение и заражение места удаления остеомы.
Время снятия швов индивидуально.
Остеома – неприятная, но не смертельная болезнь. Ежегодные посещения врача защитят человека от стоматологических проблем.
Если у человека опухла челюсть сверху или снизу, или припухла щека рядом, появились иные симптомы развития опухоли — это повод срочно обратиться к врачу. Симптомы опухоли могут свидетельствовать о том, что у пациента развилась злокачественная амелобластома, или указывать на одонтогенную фиброму. О причинах, диагностике и лечении опухолей челюсти расскажем в этой статье.
Причины возникновения опухолей челюсти

На сегодняшний день специалисты не пришли к единому мнению относительно причин, провоцирующих развитие опухолевых новообразований. Наличие взаимосвязи между травматическими повреждениями (единовременными или хроническими) и процессами образования опухолей уже доказано. Помимо травм, к числу причин возникновения опухолей челюсти обычно относят:
- воспалительные процессы хронического характера или длительного течения (синусит, актиномикоз, периодонтит в хронической форме и т.д.),
- предраковые процессы в ротовой полости, щеке,
- метастазирование опухолей, локализованных в языке, почках, щитовидной, предстательной или молочной железах,
- воздействие агрессивных факторов химического или физического характера (курение, влияние ионизирующего излучения),
- присутствие в верхнечелюстной пазухе инородных тел (чаще всего это корни зубов или материалы, применяемые при пломбировании (см. также: киста верхнечелюстной пазухи носа: симптомы и способы лечения).
Классификация и симптомы
Опухоли в челюсти классифицируются по нескольким критериям. Новообразования, связанные с костной тканью, носят название неодонтогенных. Если же опухоль связана с тканями, участвующими в формировании зубов, то речь будет идти об одонтогенном типе. К последнему относится и амелобластома. Одонтогенные опухоли в свою очередь подразделяются на отдельные разновидности.

Одонтогенные опухоли и неодонтогенные новообразования бывают доброкачественными. Примерами таких патологических новообразований является одонтогенная фиброма, амелобластома, одонтома, цементома и т.д. О наличии того или иного вида образования подскажет характерная симптоматика, специфичная для каждого из заболеваний.
Опухоли челюсти злокачественного характера диагностируются в несколько раз реже, чем доброкачественные. В отличие от последних, они практически всегда характеризуются выраженной клинической картиной, которая позволяет быстро выявить патологию и начать лечение.
С характерными внешними симптомами новообразований можно ознакомиться на фото к статье, ниже приведено краткое описание наиболее распространенных из них:
- саркома остеогенного характера – стремительно разрастается, дает метастазы, вызывает острый болевой синдром, лицо больного выглядит ассиметричным (рекомендуем прочитать: как распознать симптомы остеогенной саркомы челюсти?),
- верхнечелюстная карцинома – прорастает в область решетчатого лабиринта, носовую полость, глазницу, иногда вовлекаются ветви тройничного нерва, что приводит к оталгии,
- рак челюсти – зубы становятся очень подвижными и выпадают, появляются сильные иррадирующие боли, иногда – патологические переломы челюсти, происходит разрушение костной ткани, метастазирование в другие органы,
- при остеоме верхней челюсти пациент жалуется на постоянную заложенность носа, затрудненное носовое дыхание.
Диагностические методы
Опухолевые образования в челюстях часто диагностируются только на поздних стадиях развития. Специалисты объясняют это низким уровнем онкологической настороженности – как среди населения, так и среди врачей, а также бессимптомным течением, присущим многим одонтогенным новообразованиям. При диагностике опухолей верхней или нижней челюсти широко применяются следующие методики:
![]()
опрос пациента, сбор анамнеза,- обследование ротовой полости, внутренней стороны щеки и мягких тканей лица – визуальный осмотр и пальпация,
- рентгенографическое исследование (к примеру, остеома нижней челюсти хорошо видна как контрастная овальная или круглая масса с четким контуром),
- компьютерная томография придаточных пазух носа, челюстей,
- биопсия подчелюстного или шейного лимфоузла (если он увеличен),
- фаринго- и риноскопия (если доктор подозревает о наличии злокачественного новообразования),
- диагностическая пункция носовой пазухи (при необходимости),
- консультация офтальмолога (при соответствующей симптоматике),
- гайморотомия (диагностическая) – при необходимости.
Особенности лечения
Большинство опухолевых образований челюсти, в том числе амелобластому, можно вылечить только хирургическим путем. При злокачественных новообразованиях обычно проводится резекция нижней челюсти или аналогичная операция на верхней. Этот метод считается оптимальным, т.к. позволяет сохранить максимальный объем здоровой ткани и предотвратить процесс малигнизации новообразования.
Зубы, которые растут в патологической области, в большинстве случаев также потребуется удалить. Если опухоль доброкачественная и не склонна к рецидивам, то врач может назначить более щадящую методику лечения – кюретаж. Своевременно проведенная операция по резекции нижней челюсти дает пациенту большие шансы на полное выздоровление.
Терапия новообразований злокачественного характера, в том числе остеомы, требует комплексного подхода. Пациенту назначается курс гамма-терапии, а также хирургическая операция.
При этом операция проводится не ранее, чем через месяц после того, как курс лучевой терапии был окончен. Если опухоль развилась в верхней челюсти, то следует учитывать ее анатомические особенности.
Операцию проводят электрохирургическим методом или с применением обычного скальпеля. Для абластичного удаления опухоли требуется удаление части челюсти с соответствующей стороны, если речь идет о верхней челюсти. Обычно при опухолевых образованиях челюстей назначаются следующие разновидности вмешательства:
- операция на околоносовой пазухе,
- экзентерация глазницы,
- лимфаденэктомия,
- резекция,
- операция по частичному удалению челюсти,
- экзартикуляция.
Возможные осложнения и риски при оперативном вмешательстве

Любая хирургическая операция, в том числе при остеоме челюсти, сопряжена с рисками. В случае с резекцией верхней челюсти при доброкачественном новообразовании основная опасность кроется в риске возникновения аспирации крови и возможном развитии сильного кровотечения. При правильном проведении резекции челюсти эти риски минимизируют перевязкой сосудов и трахеотомией.
При операции по удалению злокачественной опухоли (в том числе остеомы) также присутствует риск развития кровотечения. Иннервация и кровоснабжение области, подвергшейся вмешательству, может быть нарушена, в мягких тканях иногда развивается воспаление, а в костных – остеомиелит. Если операция проводилась на обширной области, деформируется контур лица. Также в 30-60% случаев болезнь рецидивирует.
Прогноз
При злокачественных новообразованиях врачи дают крайне неблагоприятный прогноз. Показатели пятилетней выживаемости среди пациентов, прошедших курс комбинированного лечения, не превышают 50%, после изолированного оперативного вмешательства – не более 35%. Из 100 пациентов, подвергшихся лучевой терапии и отказавшихся от операции в течение последующих 5 лет, выживают только 18.
Если опухоль челюсти является доброкачественной (например, речь идет об остеоме нижней челюсти), пациент своевременно обратился к врачу, который назначил и провел адекватное лечение, прогноз выживаемости благоприятен. Существует вероятность того, что произойдет малигнизация опухоли, или она будет рецидивировать в тех случаях, когда ее характер неверно определен врачом, либо проведено нерадикальное хирургическое вмешательство.
Как доброкачественные, так и злокачественные новообразования могут возникнуть в любой ткани, в том числе и костной. Опухоли костной ткани могут иметь самую различную локализацию. Нередко костные опухолевые образования появляются и на челюстной кости. Вид опухоли при этом определяется типом образующих ее клеток. Существует целый ряд опухолевидных образований, развивающихся на челюстях, и потому для установления точной природы новообразования требуется дифференциальная диагностика.
Доброкачественные опухоли костной ткани характеризуются малой скоростью роста, сами по себе не наносят серьезного вреда организму и почти не влияют на общее состояние здоровья. Вместе с тем, при вырастании до больших размеров, опухоль может оказывать нежелательное механическое воздействие на кровеносные сосуды и нервы. Кроме того, даже доброкачественная опухоль может претерпеть малигнизацию и превратиться в злокачественное новообразование. Потому при образовании на челюсти подозрительного выпячивания следует обратиться к специалисту, который, исходя из результатов точной диагностики, локализации новообразования и состояния окружающих тканей примет наиболее подходящее решение.

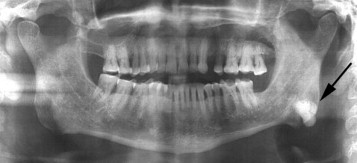
Предоперационный снимок; фронтальный вид.
Одной из наиболее распространенных челюстных опухолей является остеобластокластома. Согласно статистике, это заболевание обнаруживается у шестидесяти пяти процентов пациентов, страдающих опухолевыми процессами в костной ткани челюсти. Чаще всего встречается остеобластокластома нижней челюсти. Что же собой представляет это заболевание, почему оно возникает и как его лечить?
Что представляет собой остеобластокластома челюсти
Данное заболевание наиболее распространено среди пациентов женского пола возрастом от одиннадцати до двадцати лет, однако обнаруживается и у лиц, принадлежащих другим возрастным группам. Как правило, опухоль локализуется на нижней челюсти в области жевательных зубов. Данное новообразование характеризуется присутствием в нем большого количества гигантских клеток с одним ядром (остеобластов) либо множеством ядер (остеокластов), потому другое его название – гигантоклеточная опухоль челюсти. Эти клетки имеют продолговатую либо круглую форму.

Остеобласты и остеокласты сами по себе вовсе не являются патологическими клетками, и выполняют важную функцию в костной ткани. Остеобласты осуществляют производство костного вещества – матрикса, а остеокласты выполняют резорбцию старой костной ткани. Однако в опухолевой ткани количество таких клеток превышает норму.
Остеобластокластоме может сопутствовать разрастание соединительной ткани и образование костной кисты.
По способу расположения выделяют два вида данной опухоли:
- Периферическая остеобластокластома, развивающаяся в области десны. Внешне она выглядит как бледно-розовое выпячивание в ротовой полости, величина которого определяется продолжительностью развития заболевания. Наличие такого опухолевого образования в полости рта создает дискомфорт. Зубы, расположенные в зоне опухоли, на определенном этапе ее развития начинают шататься. Периферическая остеобластокластома растет быстро и со временем нарушает симметрию лица. Механические травмы десны твердой пищей в области опухоли приводят к образованию язв и развитию воспаления, переходящего на близлежащие лимфоузлы и сопровождающегося болями во время жевания и повышением температуры.
- Центральная остеобластокластома, которая растет медленно и на ранних стадиях может вовсе никак не проявляться. Обнаруживают такую опухоль обычно случайно. Дальнейшее развитие новообразования приводит к затруднениям во время еды. Кроме того, в прилегающих к опухоли мягких тканях могут начаться воспалительные процессы, сопровождающиеся образованием гноя, выделяющегося через язвы и свищи. Нередко при таком течении болезни развивается периодонтит. В этих случаях у больного может подниматься температура.

Предоперационное 3D-КТ сканирование
Центральная остеобластокластома характеризуется большим количеством геморрагических очагов и кистообразных полостей, заполненных серозной жидкостью либо кровью. От этого опухолевая ткань на срезе пятнистая или бурая. Причиной этого является то, что замедление кровотока в опухоли ведет к застою крови, сопровождающемуся осаждением красных кровяных телец, которые в дальнейшем разрушаются, а из их гемоглобина образуется краситель гемосидерин. Это вещество и создает бурое окрашивание. Бурый цвет имеет и жидкость, взятая при пункции опухолевой ткани. Потому центральную остеобластокластому называют также бурой опухолью.
В соответствии с характерными особенностями протекания болезни, выделяют три формы данного новообразования, а именно:
- ячеистая остеобластокластома;
- кистозная остеобластокластома;
- литическая остеобластокластома.
Эта форма заболевания развивается медленно и обнаруживается обычно у пациентов зрелого и пожилого возраста. Опухоль в течение долгого времени не приводит к потере устойчивости зубов и снижению их функциональности. Кроме того, она не вызывает уменьшения толщины коркового вещества в костной ткани. Характерным признаком такой остеобластокластомы является наличие многочисленных мелких ячеистых полостей, отчетливо заметных на рентгеновском снимке (отсюда и название).
Данная форма заболевания развивается преимущественно у детей, подростков и молодых людей. Характеризуется она быстрым развитием, и первыми ее симптомами в некоторых случаях являются внезапные болевые ощущения в области локализации новообразования. При дальнейшем росте опухоли, при достаточном уменьшении толщины коркового слоя кости, болезненные ощущения могут быть вызваны пальпацией пораженного участка. При данном заболевании наблюдается выпячивание в области альвеолярных отростков и расширение вен в деснах. Болезнь ведет к утрате устойчивости зубов и их смещению. Также следствием литической остеобластомы могут быть патологические переломы челюстной кости нижней или перелом верхней челюсти. При верхнечелюстной локализации опухоли может произойти ее прорастание в полость носа или гайморову пазуху.

Гигантоклеточная опухоль челюсти
При рентгеновском исследовании пораженной области на снимке наблюдается светлый участок, лишенный структуры. При рассмотрении опухолевой ткани в микроскоп остеокласты и остеобласты, окружающие остеоидные баночки. В опухоли присутствуют кистообразные полости с кровью или серозной жидкостью в окружении остеокластов.
Причины развития остеобластокластомы челюсти
В основе любого опухолевого перерождения клеток лежит изменение структуры клеточной ДНК. И сегодня до конца не выяснено, что именно вызывает такие изменения. Не найден окончательный ответ и на вопрос о том, почему иммунная система иногда теряет из виду опухолевые клетки. Вместе с тем, выявлены определенные закономерности возникновения остеобластокластомы и установлено, какие факторы способны спровоцировать развитие этой опухоли. К таковым относятся:
- Механические травмы – так, остеобластокластома может быть спровоцирована ушибом челюстной кости либо постоянным травмированием слизистой оболочки ротовой полости некачественно обработанной зубной пломбой либо плохо подогнанным зубным протезом.
- Занесение инфекции в лунку от удаленного либо выпавшего зуба.
- Хронические воспалительные процессы в периодонте, надкостнице либо челюстной кости. Также возникновению опухоли может способствовать гайморит или актиномикоз.
- Присутствие в тканях и полостях челюсти обломков пломб, остатков корней зубов и прочих инородных тел.
Симптомы остеобластокластомы челюсти
Данная опухоль долгое время может развиваться бессимптомно – особенно при центральной локализации. Рост новообразования приводит к появлению таких симптомов, как:
- нарушение симметрии лица;
- появление болевых ощущений в пораженной области;
- появление признаков воспаления мягких тканей, прилегающих к опухоли;
- при длительном развитии – образование язв и свищей с гнойными выделениями в ротовой полости, а в некоторых случаях и на коже лица.
Обычно бессимптомное развитие остеобластокластомы продолжается от трех до десяти лет. У больного отсутствуют какие-либо жалобы, и опухоль обнаруживают случайно – например, в ходе общего обследования. Быстрый и агрессивный рост данного новообразования имеет место весьма нечасто.
Лечение остеобластокластомы
То, насколько успешным будет лечение данной опухоли, зависит от точности постановки диагноза. Существует ряд заболеваний, имеющих сходную клиническую картину. К таковым относятся:
- одонтогенные кистозные образования;
- эозинофильная гранулема;
- саркома челюстной кости;
- адамантинома (очень редко встречающееся злокачественное новообразование в костной ткани челюсти);
- фиброзная дисплазия.
Для точного определения природы опухоли применяется гистологическое исследование образца опухолевой ткани.
Остеобластокластому лечат, как правило, оперативным путем.

Лечение остеобластокластомы. Интраоперационный вид.
Облучение при остеобластокластоме не дает значительных результатов. Однако в некоторых случаях этот метод находит применение – либо при наличии у пациента противопоказаний к хирургическому лечению, либо при обнаружении признаков малигнизации опухоли.
В зависимости от конкретной клинической картины, для хирургического удаления опухоли могут быть применены следующие операции:
- Экскохлеация – удаление специальной ложечкой содержимого патологических полостей. Такая процедура применяется при лечении новообразования кистозного либо ячеистого типа, если размер опухоли невелик.
- Выскабливание костной ткани, прилегающей к опухоли. Эта процедура применяется как дополнение к экскохлеации.
- Удаление участка челюсти – обычно такая операция применяется тогда, когда имеет место рецидив остеобластокластомы.

Послеоперационный снимок, через 3 месяца
Если удаление участка челюсти (резекция) прошла успешно, и состояние пациента удовлетворительное, то резекция производится вместе с одновременной костной пластикой. При этом больному подсаживается его собственный костный материал. Также может быть применена и трансплантация специально подготовленной чужеродной костной ткани. Кроме того, может быть проведена термическая и механическая обработка удаленной костной ткани с последующей ее обратной трансплантацией.
При периферическом положении опухоли производят иссечение альвеолярного отростка и удаление подвижных зубов.
Читайте также:



