Зкстрамаммарная болезнь педжета аббревиатура
22.03.2012 - Меланома и беременность
Различные ее аспекты до сих пор остаются спорными. читать
18.03.2012 - Меланома у детей
Ее наблюдали лишь в 2,5% случаев среди детей с различными злокачественными опухолями читать
17.03.2012 - Методы лечения поверхностного рака мочевого пузыря
опухоли стадии Ta, T1 или Tis читать
| Консультации |
19.04.2015
Здравствуйте Игорь Петрович! У мамы при колоноскопии обнаружили темноклеточную высокодиференцированную. читать
19.04.2015
Здравствуйте уважаемый доктор! Моему отцу 68 лет во время УЗИ поставлено заключение:Объемное образование. читать
27.03.2015
Добрый день! Маме 50 лет. Рак яичников 2 ст. 15.11.10 обнаружили и сделали операцию - экстирпация матки с. читать
| Тематические новости |
19.05.2015 - Бесплатное гормональное лечение РАКА ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ
Научная программа в Национальном медицинском исследовательском радиологическом центре читать
26.11.2014 - ДЕНЬ ОТКРЫТЫХ ДВЕРЕЙ,
посвященный диагностике и профилактике злокачественных образований кожи. читать
25.11.2014 - Какова выживаемость при раке мочевого пузыря ?
Ниже приводится стандартный протокол динамического наблюдения: читать
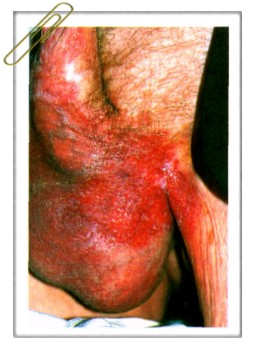 |
| Экстрамаммарная болезнь Педжета. У пациента 77 лет на половом члене, мошонке и в паховой складке имеется мокнущая эрозированная бляшка с четкими границами. |
Частота. Встречается гораздо реже, чем внутрипротоковое поражение молочной железы.
Возраст и пол . Наблюдается в зрелом и пожилом возрасте, как у женщин, так и у мужчин.
Этиология и патогенез точно неизвестны.
Симптомы. Очаги поражения имеют четкие границы, неровные очертания, напоминающие географическую карту, мацерированную поверхность, покрытую наслоениями корок. Субъективно больных беспокоит зуд.
Локализуются очаги чаще на мошонке, половом члене, вульве, в перианальной области, промежности, подмышечных складках.
Патогистология . Обнаруживают клетки Педжета в эпидермисе, преимущественно в базаль
ном слое. Эти клетки отличаются большим размером, светлой цитоплазмой, крупным ядром, отсутствием цитоплазматических мостиков. Клетки Педжета сдавливают эпидермоциты, в результате чего последние дегенерируют.
Дифференцируют по клиническим признакам с экземой, которая может напоминать экстрамаммарную болезнь Педжета, если первое заболевание локализуется в перианальной области, на наружных половых органах и в подмышечных впадинах. Однако экзема отличается от болезни Педжета наличием везикуляции и распространением очагов поражения на другие участки кожи.
Диагноз ставят на основании клинических данных и результатов морфологических методов исследования.
Течение и прогноз. Заболевание характеризуется медленным развитием очагов поражения. Однако экстрамаммарная болезнь Педжета в большей степени, чем болезнь Бовена и эритроплазия Кейра, имеет тенденцию к инвазивному росту и трансформации в плоскоклеточный рак.
Лечение . Назначают химиотерапию блеомицином (блеомицитином), который вводят внутривенно или внутримышечно. Для внутривенных инъекций 0,015 г блеомицина разводят в 20 мл изотонического раствора хлорида натрия и вводят медленно (не менее 5 мин). Для внутримышечных инъекций 0,015 г блеомицина разводят в 5-7 мл этого же раствора. В случае необходимости курс лечения повторяют через 1,5-2 месяца. Также можно использовать проспидин, начиная с 50 мг/сут, увеличивая дозу через день до 100-200 мг/сут. Курсовая доза проспидина составляет 3-4 г, в тяжелых случаях 5-6 г. В случае расположения очагов поражения в области вульвы и промежности лучше проводить близкофокусную рентгенотерапию. При локализации их в паховых или подмышечных складках эффективно хирургическое иссечение в пределах здоровых тканей, криодеструкция с экспозицией 2-3 мин дважды с оттаиванием, так как опухолевые клетки могут распространяться в глубокие отделы дермы. При поверхностных начальных формах эффективно применение 30-50% проспидиновой, 0,5% колхоминовой мази или 10% линимента дибунола. Указанные препараты назначают ежедневно под компрессную повязку. Перед последующим смазыванием производят туалет раневой поверхности. Курс лечения 18-21 день.
Экстрамаммарная болезнь Педжета (син.: экстрамаммарный рак Педжета, экстрамаммарный дерматоз Педжета) — редкая кожная аденокароинома, клинически и гистологически сходная с болезнью Педжета. Патогенез не ясен. Предполагается, что это гетерогенная группа опухолевых заболеваний. Возможно, клетки Педжета происходят из эпителия апокринных или эккринных потовых желез, проникают в эпидермис в результате восходящего роста аденокарциномы in situ близлежащих железистых структур или возникают в результате злокачественной трансформации плюрипотентных стволовых клеток.
Экстрамаммарная болезнь Педжета встречается в среднем и пожилом возрасте, несколько чаще у женщин, чем у мужчин. Поражаются участки кожи, имеющие апокринные железы: перианальная область, наружные половые органы (вульва, мошонка, половой член), промежность , подмышечные впадины, пупок, лобковая область; возможно поражение полости рта. На туловище экстрамаммарная болезнь Педжета встречается редко, что объясняется небольшой распространенностью там апокринных желез. Иногда описывают множественные очаги поражения.
Клинически экстрамаммарная болезнь Педжета характеризуется красными пятнами или бляшками с неровными очертаниями, напоминающими географическую карту, с бархатистой мокнущей мацерированной поверхностью, корковыми наслоениями, иногда — с изъязвлением. Поражение сопровождается зудом или жжением.
Гистологическое строение экстрамаммарной болезни Педжета не отличается от болезни Педжета маммарной локализации; определяются интраэпидермальные клетки Педжета, т.е. крупные округлые или овальные клетки, лишенные мостиков, со светлой цитоплазмой, крупным ядром с выраженными нуклео-лами, ядерной гиперхромазией. Клетки располагаются по отдельности или гроздьями среди клеток шиповатого и зернистого слоев эпидермиса, нередко сдавливая базальные ке-ратиноциты. Клетки Педжета встречаются также в эпителии сальноволосяных фолликулов, выводных протоков апокринных и эккринных потовых желез. Проникновение эпителиальных тяжей с гроздьями клеток Педжета через разрывы базальной мембраны в окружающую строму указывает на раннюю дермальную инвазию. Возможна трансформация в плоскоклеточный рак.
Протяженность патологического процесса значительно превышает видимые размеры очага поражения, что может служить причиной частых рецидивов после хирургического лечения.
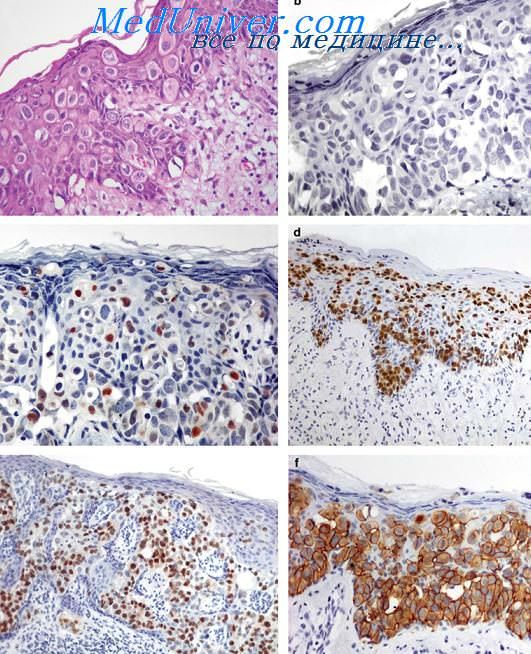
Гистологически экстрамаммарная болезнь Педжета подразделяется на следуюшие стадии:
1) полностью интразпидермальная опухоль;
2) интразпидермальная опухоль с минимальной дермальной инвазией;
3) интразпидермальная опухоль, ассоциирующаяся с подлежащим раком.
Клетки Педжета при экстрамаммарной болезни Педжета часто содержат внутрицитоплазматический сиаломуцин, который состоит из нейтральных (определяемых с помощью ШИК-реакциисдиастазной техникой) и кислых (определяемых коллоидным железом, альциановым синим или муцикармином) муко-полисахаридов. При миграции клеток Педжета мукополисахариды могут обнаруживаться в роговом слое эпидермиса. Наличие меланина (позитивное окрашивание по Fontana— Masson) в клетках Педжета обусловлено его выходом из соседних кератиноцитов.
При иммуногистохимическом исследовании в 84-100% случаев экстрамаммарной болезни Педжета выявляется позитивное окрашивание на высокомолекулярный гликопротеин (обнаруживаемый в нормальном эпителии протоков апокринныхи эккринных потовых желез), а также на раково-эмбриональный антиген. Иммуногистохимические данные о наличии белка р53 и рецепторов к эстрогенам в клетках Педжета противоречивы. Отмечена отрицательная реакция на онкобе-лок с-егЬВ-2 при интраэпидермальных стадиях болезни Педжета и положительная — при инвазивных и метастазирующих стадиях. При инвазирующих дерму и метастазирующих стадиях отмечена экспрессия продукта ras онкогена р21. Отличающиеся онкогенным потенциалом вирусы, например, вирусы папилломы человека (ВПЧ), при экстрамаммарной болезни Педжета не обнаружены Клетки Педжета при исключительно интраэпителиальной стадии имеют плоидность ядер, сходную с нормальной. При малигнизации с дермальной инвазией и метастазировании опухоли обнаруживается анэуплоидия. Скорость пролиферации интраэпителиальных клеток низкая.
Течение экстрамаммарной болезни Педжета. Чаще экстрамаммарная болезнь Педжета ограничивается эпидермисом и эпителием придатков кожи. Подлежащий рак придатков кожи отмечается у 24% больных. Наличие подобных изменений значительно ухудшает прогноз заболевания. У 12% больных обнаруживается сопутствующее злокачественное новообразование внутренних органов, тесно прилежащее к кожному очагу поражения.
Наличие ассоциированной злокачественной опухоли определяет прогноз экстрамаммарной болезни Педжета. Летальность при экстрамаммарной болезни Педжета составляет 26%.
Диагноз экстрамаммарной болезни Педжета устанавливается на основании клинической картины и результатов гистологического исследования. При локализации поражения в промежности или перианальной области для исключения подлежащего или сопутствующего злокачественного новообразования должны проводиться ректоскопия, колоноскопия, ирригоскопия; при расположении опухоли на наружных половых органах — цистоскопия, экскреторная урография, а у женщин, кроме того, полное гинекологическое обследование.
Дифференциальный диагноз экстрамаммарной болезни Педжета проводится с экземой, ограниченным нейродермитом, склероатрофическим лишаем, красным плоским лишаем, псориазом крупных складок, дерматофитией, кандидозом кожных складок, эритроплазиеи Кейра, Т-клеточной злокачественной лимфомой кожи, болезнью Боуэна, множественной базалиомой. Положительное окрашивание при имчунопероксидазной реакции с моноклональными антителами к протеину S-100, к НМВ-45 и высокомолекулярному цитокератину позволяет подтвердить меланому и плоскоклеточный рак кожи (соответственно) и исключить экстрамаммарную болезнь Педжета.
Лечение экстрамаммарной болезни Педжета заключается в хирургическом удалении опухоли с широким захватом видимо здоровой кожи. При инвазивной экстрамаммарнои болезни Педжета вульвы проводят вульвэктомию с двусторонней паховой лим-фаденоктомией. Однако риск рецидива в течение 5 лет после хирургического удаления составляет 40%, поэтому в последнее время при лечении экстрамаммарнои болезни Педжета используют микрографическую операцию по Mohs. При комплексном лечении используют химиопрепараты общего и наружного действия: блеомицин (по 15 мг внутримышечно ежедневно, на курс 5-6 мг/кг, интервалы между курсами 1.5-2 мес) или про-спидин (внутримышечно или внутривенно по 0,2 мг/сут, на курс 3-4 г, а в тяжелых случаях 5-6 г). При начальных поверхностных формах в области наружных половых органов или промежности применяют наружно 5% фторура-циловый крем, 30-50% проспидиновую, 0,5% колхаминовую мази (ежедневно под окклю-зионную повязку в течение 18-22 дней). Используют также криодеструкцию и лазеротерапию. Рентгенотерапия и химиотерапия могут оказаться полезными как вспомогательные методы лечения у больных, имеющих противопоказания к оперативному вмешательству, или при рецидиве экстрамаммарнои болезни Педжета в качестве альтернативы повторной операции. Отдельные авторы применяют неодимовый лазер и фотодинамическую терапию.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Болезнь Педжета (син.: экстрамаммарная болезнь Педжета, adenocarcinoma acrospinocellulaie epidermotropicum) - рак in situ, локализуется, как правило, вокруг сосков или на сосках молочной железы, реже в области половых органов, подмышечных впадин.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Причины и патогенез болезни Педжета
Болезнь Педжета относится к предраковым состояниям. Считают, что экстрамаммарные формы связаны с карциномой потовых желез. Очаги в области молочных желез считают как метастазы путем per continutatem рака молочной железы. В качестве провоцирующих факторов болезни Педжета могут быть травма, рубцовые изменения и другие эндо- и экзогенные факторы.
Гистопатология
Отмечаются акантоз, папилломатоз, полиморфизм шиповидных клеток, наличие исджетовых клеток (крупные клетки со светлой цитоплазмой и бледно-окрашиваемым или гиперхромным ядром). Клетки лишены межклеточных связей. В дерме наблюдается воспалительная реакция, состоящая преимущественно из лимфоцитов, плазматических и немногочисленных тучных клеток.
Патоморфология
В свежих элементах в эпидермисе - акантоз с удлинением и расширением эпидермальных выростов, в старых элементах эпидермис истончен. Характерно наличие среди эпителиоцитов клеток Педжета - крупных, лишенных мостиков клеток со светлой цитоплазмой и крупным ядром. Их обычно особенно много в базальном слое эпидермиса, они вызывают его дезорганизацию. Как правило, в дерму опухолевые клетки не проникают. Когда клеток Педжета очень много, они образуют ячейки, оттесняя и деформируя клетки эпидермиса. В их цитоплазме выявляются гликоген, нейтральные гликозаминогликаны и вещество типа сиаломуцина. Некоторые клетки могут содержать меланин, проникающий в них из соседних меланоцитов, сами же клетки Педжета ДОФА-отрицательные.
В сосочковом слое дермы отмечаются различной интенсивности воспалительные инфильтраты. В эпидермисе, вблизи молочных ходов, иногда определяют клеточные тяжи из атипичных клеток. При электронной микроскопии выявлено, что клетки Педжета малодифференцированные, имеют десмосомы и микроворсинки. Подобная картина напоминает структуру клеток эпителия протоков апокринных или эккринных желез. Гистохимически в этих клетках обнаружены признаки апокринной дифференцировки.
Патогистологические изменения при экстрамаммарных формах болезни Педжета аналогичны таковым при локализации в молочной железе.
Гистогенетически болезнь Педжета маммарной локализации связывают с клетками рака молочных ходов, а также карциномы из модифицированных апокринных желез. При экстрамаммарной локализации возможно развитие опухоли из клеток инфундибулярной области волосяных фолликулов и апокринных желез в связи с эктопическим расположением клеток придатков в эпидермисе.
Дифференциальный диагноз следует проводить с микробной экземой, чесоткой, первичным) сифилисом, хронической пиодермией, поверхностным кандидозом, базалиомой, грибковым микозом, нейродермитом, герпетической инфекцией, меланомой. Дифференцировать болезнь Педжета следует от болезни Боуэна, при которой также можно обнаружить вакуолизированные эпителиоциты. Однако в отличие от последних клетки Педжета не имеют межклеточных мостиков и содержат ШИК-положительные вещество и сиаломуцин, дающий метахромазию при окраске толуидиновым синим и тионином. Кроме того, при болезни Боуэна в отличие от болезни Педжета наблюдаются комкообразование ядер внутри гигантских многоядерных эпителиальных клеток, а также явления дискератоза. От педжетоидной злокачественной меланомы болезнь Педжета отличается тем, что опухолевые клетки проникают в дерму; в некоторых клетках злокачественной меланомы имеется небольшое количество меланина, и они дают положительную реакцию с моноклональными антителами НМВ-45.
Симптомы болезни Педжета
Болезнь Педжета развивается, как правило, у лиц старше 40 лет, преимущественно у женщин.
Заболевание начинается в виде ограниченною пятнистого очага поражения, шелушащегося и напоминающего экзему. Очертания очага неправильные, полициклические. В течение нескольких месяцев или лет размеры очага увеличиваются, мацерация усиливается, уплотнение становится более отчетливым, особенно по краям, образуется эрозия, покрытая серозно-кровянистыми корками, после снятия которых видна влажная, зернистая, слегка кровоточащая поверхность. В центре может наблюдаться рубцевание, в результате чего в некоторых случаях втягивается сосок. У больных с экстрамаммарной формой болезни Педжета могут наблюдаться злокачественные опухоли других локализаций. Клиническая картина экстрамаммарной локализации болезни Педжета может напоминать псориаз, ограниченную экзему или болезнь Боуэна.
Типичное расположение очага поражения - ореол соска, значительно реже - другие участки кожи (половые органы, промежность, живот, подмышечные впадины). Характерно одностороннее поражение молочных желез. Болезнь Педжета начинается с покраснения, едва заметного шелушения соска молочной железы. Затем отмечаются экссудативные явления вплоть до легкого мокнутия, зуда. Очертание очага поражения чаще неправильное, полициклическое, зона его очень медленно расширяется и выходит за пределы околососкового кружка. Очаг поражения напоминает экзему. Со временем (месяцы, годы) края очага становятся плотными, поверхность покрывается серозно-кровянистыми корками. После снятия корок обнаруживается влажная зернистая (за счет вегетации), слегка кровоточащая поверхность.
В результате этого сосок втягивается вглубь до полного его исчезновения. При пальпации обнаруживается опухолевидное уплотнение тканей и увеличение регионарных лимфатических узлов. В различной степени выраженности отмечаются зуд, жжение и болезненность.
При экстрамаммарной локализации болезнь Педжета располагается в аногенитальной области и клинически проявляется большим полиморфизмом. Очаги могут постепенно распространяться на близлежащие участки кожи.




- Здоровье
- Статьи
- Медицина
- Форум
- Rating
- Full Article
- Comments

Экстрамамиллярный рак Педжета — редкое злокачественное внутриэпидермальное заболевание, которое поражает кожу в аногенитальной области и в подмышечных впадинах; его легко можно пропустить при осмотре.
Экстрамамиллярный рак Педжета представляет собой внутриэпидермальную аденокарциному.
Он развивается в тех участках, где расположены апокринные железы.
■ В зависимости от источника подлежащей первичной аденокарциномы заболевание можно разделить на две группы. Большинство случаев представлены аденокарциномой in situ, которая является разрастанием первичной аденокарциномы in situ от придатковых структур.
Меньшинство случаев представляют собой локальное или лимфатическое распространение опухолевых клеток от некожных аденокарцином.
■ Наиболее частыми причинами некожной аденокарциномы, сочетанной с экстрама- миллярным раком Педжета, являются урогенитальные и ректальные карциномы.
■ К ним относятся рак уретры и мочевого пузыря, а также рак шейки матки, влагалища, бартолиновых желез и простаты.
■ Локальное или региональное лимфатическое распространение этих карцином приводит к внутриэпидермальной инвазии. Экстрамамиллярный рак Педжета редко встречается у лиц младше 40 лет. Заболевание чаще встречается у женщин, чем у мужчин.

Наиболее часто заболевание обнаруживают на вульве и в промежности у пожилых женщин. У мужчин чаще всего поражаются мошонка, половой член и кожа вокруг анального отверстия.
Заболевание может распространяться и поражать нижнюю часть живота, паховые складки, ягодицы и бедра.
Другие редкие локализации включают подмышечную область, ушные раковины и веки. Пациент может жаловаться на зуд и раздражение, но редко испытывает боль.
Очаги медленно и непрерывно увеличиваются в размерах.
■ Типично присутствует бляшка от красного до беловато-серого цвета с бархатистой или шелушащейся поверхностью.
■ Бляшка имеет четкие границы и неправильные края.
■ Очаг может выглядеть экзематозным или лихенифицированным.
■ Могут наблюдаться шелушение, эрозия и серозный экссудат.
■ Чаще всего поражение бывает односторонним.
■ В зависимости от места происхождения некожную первичную аденокарциному в определенных случаях можно наблюдать и пальпировать.
■ Регионарные лимфатические узлы обычно не пальпируются в раннем течении заболевания.
■ Гистологические характеристики экстрама- миллярного рака Педжета идентичны таким же характеристикам при раке Педжета соска молочной железы.
■ Глубокая биопсия показывает подлежащую аденокарциному придатков или наличие клеток Педжета в лимфатической системе.
■ Как и при раке Педжета соска молочной железы, при экстрамамиллярнои болезни Педжета наблюдается положительный ответ в ШИК-реакции и к раковооэмбриональному антигену.

■ В отличие от болезни Боуэна, при экстрама-миллярном раке Педжета инвазия в дерму и регионарные метастазы в ходе заболевания появляются раньше.
Поэтому при постановке диагноза показаны агрессивное лечение и пристальный последующий контроль.
Сочетанное некожное злокачественное заболевание обнаруживается менее чем у 25% всех пациентов с экстрамамиллярным раком Педжета.
■ Из всех пациентов с экстрамамиллярным раком Педжета и сочетанным злокачественным заболеванием 25% умирают от сочетанного злокачественного заболевания.
■ Наиболее распространенная локализация метастазов — лимфатические узлы паховой области и малого таза, затем печень, кости.
■ Поражаться может также окружающая кожа, которая клинически выглядит нормальной.
■ Стандартным лечением является локальная эксцизия пораженного участка с видимыми чистыми границами.
■ Хотя очаг кажется четко ограниченным клинически, существенно важно гистологическое подтверждение границ очага.

■ Степень рецидивов высока, даже после эксцизии с очевидно адекватными границами.
■ Может принести пользу микрографическая эксцизия по Мосу в качестве первичной процедуры или при рецидивах.
Может быть оправдано иссечение пальпируемых регионарных лимфатических узлов. Лучевая терапия также является выбором при тяжелых случаях или рецидивирующем заболевании.
Белая эрозивная бляшка с нечеткими границами на половых губах.
Заболевание проявляется в виде шелушащейся или мацерированной, инфильтрированной, эрозивной или изъязвленной бляшки от белого до красного цвета, которую часто наблюдают на больших половых губах и мошонке.
Были взяты три биопсии, прежде чем были обнаружены злокачественные клетки на периферии этой хронической язвы у основания мошонки.
84-летний мужчина поступил в нашу больницу с эрозией кожи и пальпируемым образованием на мошонке. Год назад пациент проходил лечение CO2-лазером данного образования в местной клинике, но в последнее время размер образования увеличился. У пациента не было таких симптомов, как боль, отек или зуд, связанных с образованием. Визуальная оценка показала мультилобулярное белесое образование с небольшими эрозиями в правой верхней стенке мошонки. Вокруг образования никаких дополнительных повреждений кожи не наблюдалось. У пациента не было других заболеваний, кроме болезни Альцгеймера. Более того, не было обнаружено значимых отклонений по общему анализу крови (CBC), химическому профилю, тестам на сывороточные маркеры опухолей (карциноэмбриональный антиген [CEA], простат-специфический антиген [PSA] и раковый антиген [CA 19–9]) и анализу мочи. Пациент прошел диагностическое ультразвуковое исследование с использованием линейного датчика с частотой 12 МГц (iU22, Philips Medical Systems). Ультрасонография выявила образование 3,7 х 2,9 см полиповидной формы, умеренно неоднородной и гиперэхогенной структуры в правой верхней стенке мошонки. Ножка образования была связана с дермой, не доходя до подкожного слоя. В образовании не было кальцификации, жира или кист. Цветная допплерография показала заметную внутриопухолевую васкуляризацию в периферической части образования. Врач определил, что лучшим вариантом было хирургическое иссечение для диагностики и лечения медленно растущей гиперваскулярной опухоли; пациент подвергся удалению опухоли. Опухоль была гистопатологически диагностирована как экстрамаммарная болезнь Педжета(ЭМБП). Опухоль проникла в глубокую дерму, не проникая в подкожный слой. Пациент прошел КТ, ПЭТ / КТ и колоноскопию для исключения первичных злокачественных новообразований; злокачественных новообразований или метастазирования выявлено не было.
Образования на мошонке являются одной из распространенных причин посещения пациентом урологического диспансера. Эрозия кожи с формированием образования на мошонке встречается редко, и предполагается, что чаще всего является злокачественной опухолью. В литературе описаны случаи базальноклеточного, плоскоклеточного раков и кожный метастазы из других злокачественных опухолей. ЭМБП встречается редко и в основном наблюдается у пожилых пациентов. Поскольку эти опухоли кожи легко подвергаются биопсии, врачи обычно не назначают дополнительные визуальные методы диагностики. Тем не менее, были попытки дифференцировать опухоли кожи с помощью УЗИ, а также для оценки глубины инвазии кожи.
Тем не менее, было зарегистрировано лишь несколько сообщений о таких случаях и обзоры радиологических результатов ЭМБП; результаты МРТ ЭМБП на наружных половых органах к настоящему времени были зарегистрированы только в четырех случаях (2 мужчины и 2 женщины) в двух исследованиях. ЭМБП показывает интенсивность сигнала с низкой и промежуточной интенсивностью на T2- и T1-взвешенных изображениях, высокую интенсивность на диффузионно-взвешенных изображениях и заметное однородное улучшение на гадолиниевых усиленных T1-взвешенных изображениях. Более того, вертикальная инвазия ЭМБП, измеренная с помощью МРТ, показала хорошую корреляцию с результатами послеоперационных гистопатологических результатов. УЗИ широко доступный, безопасный и относительно недорогой метод, а УЗИ высокого разрешения может быть очень полезно при оценке глубины инвазии в стенку мошонки.
Хирургическое локальное иссечение является методом выбора при ЭМБП. Наличие кожной инвазии является фактором риска отдаленного метастазирования и, как известно, приводит к худшему прогнозу. Поэтому важна предоперационная информация о глубине ЭМБП. Кроме того, в ЭМБП была описана возможная скрытая злокачественность. В предыдущих исследованиях были описаны желудочно-кишечные / мочеполовые злокачественные новообразования, связанные с ЭМБП. При подозрении на ЭМБП рекомендуется проводить обширные обследования (например, колоноскопия, ПЭТ / КТ, КТ брюшной полости), чтобы исключить первичные злокачественные новообразования. В представленном случае, несмотря на использование нескольких диагностических методов, злокачественных новообразований обнаружено не было. Известно, что заболевание имеет высокую частоту рецидивов. После 7-месячного периода наблюдения данный пациент был жив и без признаков рецидива локальной опухоли.
Заключение
Опухоль-формирующая ЭМБП является редким заболеванием и может быть перепутано с другим злокачественным новообразованием мошонки. УЗИ является основным методом визуализации для оценки степени инвазии ЭМБП.
*Также в публикации присутствуют: эхограммы, и снимки макро- и микропрепаратов.
Читайте также:


