Жжение в берцовой кости
Большая и малая берцовые кости расположены в голени человека. Эта часть конечности постоянно испытывает сильные нагрузки. Боль в берцовой кости появляется по разным причинам, часто связана с именно с усилением физической активности, но после отдыха симптом пропадает. В других случаях берцовая кость болит долго – неприятное проявление позволяет заподозрить заболевания кости, мышц, нервов, суставов или сосудов. В таких ситуация необходима консультация врача.
1. Перелом кости
Сильно болит берцовая кость при переломе. Ощущения являются очень сильными, так как повреждается костная ткань, надкостница, нервные окончания, мягкие ткани, кровеносные сосуды. Часто ситуация осложняется кровотечением, развитием воспалительного процесса и смещением частей берцовой кости. Боль усиливается при любом движении конечностью, дотрагивании. Основной метод подтверждения перелома – изучение рентгенографического снимка. Хирург назначает обезболивающие и противовоспалительные препараты, кальций, накладывает гипс.
2. Атеросклероз
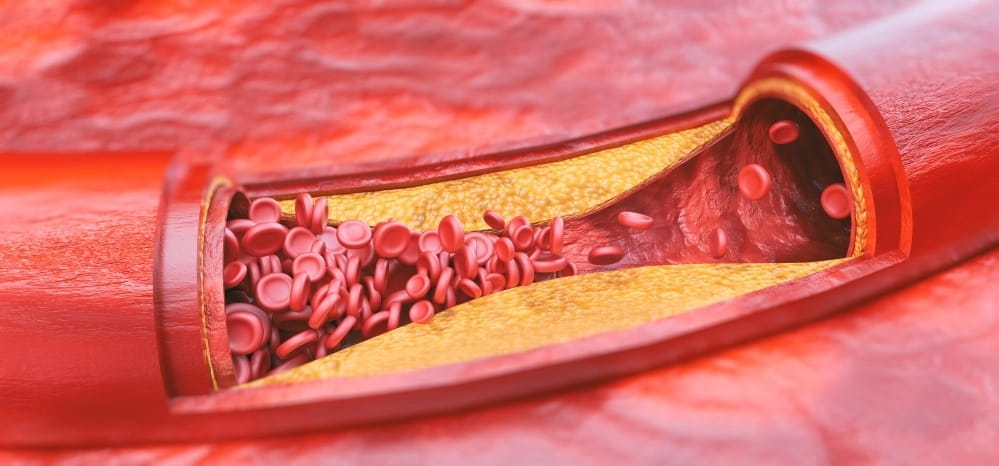
Нарушение липидного обмена, превышение уровня холестерина в крови, недостаточная двигательная активность и вредная пища провоцируют атеросклероз. Боль в области берцовой кости может возникать ссади ноги и спереди, связана с недостаточным насыщением тканей кислородом, постепенной гибелью клеток мягких тканей. В начальных стадиях болезненность ощущается при длительной ходьбе или беге, затем становится постоянной.
Для подтверждения диагноза необходим биохимический анализ крови, ангиография и допплерография. Назначается комплексное медикаментозное лечение и диетотерапия.
3. Остеохондроз
Ситуация, когда болит берцовая кость при ходьбе, может возникнуть из-за развития остеохондроза позвоночника в пояснично-крестцовом отделе. Из-за нарушения обменных процессов и кровоснабжения в межпозвонковых дисках ощущается болезненность. Она особенно заметна в голенях ног при беге, поднятии тяжестей. Больному назначаются исследования – рентгенография, компьютерная томография или МРТ, миелография. Терапия должна состоять из медикаментозного лечения, физиотерапии ЛФК, в ряде случаев показана хирургическая операция.

4. Мышечный спазм
Значительное переутомление мышц может привести к появлению судорог. В этом случае область берцовой кости болит по-особому – внезапно происходит сильное сокращение мышц, оно бывает кратковременным (несколько секунд) или длительным (растягивается на минуты). Может возникать в центе икр или спускаться низко, к стопам. Ощущения связаны с нарушением кровоснабжения мышц в момент судороги.
Для расслабления тканей необходим лечебный массаж, достаточный отдых. Требуется соблюдать питьевой режим, принимать микроэлементы – кальций, калий, магний. При сильных болях рядом с берцовой костью или в стопе, вызванными спазмами, необходимы обезболивающие средства.

5. Деформирующий остеит
Другое заболевание, когда возникает боль в малой берцовой кости или большой – называется деформирующий остеит. Его провоцирует нарушение активности клеток костной ткани – остеокластов и остеобластов, что приводит к деформации и разрушению костей, возникновению искривлений, переломов. Боль описывается как ноющая и постоянная, усиливающаяся в состоянии покоя. Подтверждают заболевание при помощи рентгенографии, сцинтиграфии. Используется комплексное лечение длительного характера.

Другие причины боли в берцовой кости
Болезненность берцовой кости может являться симптомом многих болезней. После выполнения диагностических процедур могут быть подтверждены:
- ушиб костей голени, чаще наблюдается с внешней стороны, сопровождается повреждением тканей;
- растяжение мышц голени;
- вывих и растяжение связок голеностопного сустава;
- синдром расколотой голени;
- варикозное расширение вен;
- нарушение кровоснабжения стоп и голени;
- тромбофлебит;
- рожистые воспаления, фурункулы, трофические язвы, остеомиелит голени;
- дегенеративные изменения межпозвонковых дисков, грыжи;
- образование опухолей (раковых и доброкачественных) в тканях и сосудах ног;
- заболевания эндокринной системы, в том числе сахарный диабет.

К какому врачу обратиться
Когда возникают боли в области берцовой кости, они имеют постоянный, выраженный характер, затруднена ходьба, требуется определить их причину. Первичный прием обычно проводит терапевт или хирург. Точную диагностику с дальнейшим назначением лечения проведут врачи-специалисты:
- травматолог;
- невролог;
- флеболог;
- нейрохирург;
- эндокринолог;
- онколог;
- инфекционист.
Когда боль в берцовой кости нельзя игнорировать
Боли в области берцовой кости провоцируют разные причины. В любом случае такое проявление – это особая физиологическая реакция, сигнал об опасности, который падает организм. При переломах, сильных, растяжениях мышц и связок область голени может болеть чрезвычайно остро, в таких случаях требуется экстренная медпомощь.
Если берцовая кость болит постоянно, ощущения носят ноющий или резкий характер, сопровождаются судорогами, отечностью, признаками воспаления, изменением структуры сосудов, движения в колене, ноге ограничиваются – требуется срочно посетить клинику.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.

После 30 лет многие женщины все чаще испытывают ощущение тяжести и усталость ног к концу рабочего дня, боль и жжение по ходу вен, появляются отеки и судороги. Крайне важно сразу обратить внимание на эти проявления и задуматься об использовании средств от варикоза, которые могут предупредить развитие заболевания, разумеется, посоветовавшись с врачом.
Подробнее о препарате АНГИОНОРМ ® .


Парестезии — явление, при котором нижние конечности периодически могут неметь, возникает ощущение ползанья мурашек по коже, легкое покалывание или жжение в ногах. Это один из признаков варикоза.

АНГИОНОРМ ® содержит в своем составе 3 активных ангиопротектора: флавоноиды, эсцин (в составе семян конского каштана) и витамин C (в составе плодов шиповника). Препарат предназначен для лечения варикоза вен*.
*в составе комплексной терапии
Жжение и покалывание в ногах — неспецифический симптом, который может быть вызван как обычной физиологией, например, сильной усталостью, так и серьезными патологиями в организме, такими как варикоз. И если в первом случае беспокоиться практически не о чем, то во втором — последствия могут быть самыми серьезными. Точно определить причины покалывания и жжения может только врач.
Причины жжения и покалывания в ногах
На языке врачей покалывание в ногах называется парестезия. Ощущается этот неприятный симптом как воздействие множества иголок на мягкие ткани и чаще всего локализуется в области ниже колена. Специалисты делят покалывания на физиологические и патологические.
Физиологические покалывания
В эту группу входит сразу несколько причин, вызывающих парестезию.
- Длительное нахождение конечностей в статичном положении. Очень часто покалывания и жжение наблюдаются утром сразу после сна. Вызывается это пережатием кровотока и нервных окончаний, поскольку во время сна человек способен неконтролируемо принять неудобную позу и находиться в ней несколько часов.
- Ношение сдавливающей или неудобной обуви. Причина появления покалывания и жжения в этом случае такая же, как и в предыдущем пункте.
- Перемерзание ног. После долгого пребывания на холоде в несоответствующей погодным условиям обуви в пальцах ног и стопах может ощущаться жжение, онемение и покалывания вплоть до сильной боли. Это происходит из-за того, что под воздействием низкой температуры кровеносные сосуды сужаются, а в тепле начинают быстро расширяться, что вызывает неприятные симптомы.
- Травма нижних конечностей. Любое механическое повреждение может передавить нерв или повредить его, вызывая онемение и покалывание не только в месте травмы, но и в соседних тканях.
- Курение. Многие курильщики со стажем регулярно жалуются на неприятные ощущения в ногах, которые вызывает недостаток кислорода, получаемого клетками, нехватка витамина С, нарушение кровотока и вредное воздействие на органы дыхания.
- Обезвоживание организма. Особенно внезапное обезвоживание также может вызвать ощущения жжения и покалывания, вплоть до судорог. Организм вместе с влагой теряет необходимые ему минеральные вещества, такие как кальций, магний, натрий, что и провоцирует неприятные симптомы.
Если покалывание и жжение были вызваны физиологическими причинами, то обычно они довольно быстро проходят и не требуют никакого медицинского вмешательства.
Патологические причины
К ним следует относиться очень серьезно, поскольку в этом случае жжение и покалывание говорят о наличии сбоев в работе отдельных органов, систем или даже всего организма в целом.
Варикозная болезнь вызывается слабостью мышечных стенок поверхностных вен и неполноценностью их клапанного аппарата. Ощущения покалывания и жжения характерны обычно для ранних стадий заболевания. При его развитии в ногах усиливается чувство тяжести, боль, возникают судороги, отеки голеней, постепенно приобретающие регулярный характер. Болезнь иногда протекает достаточно медленно, но при отсутствии должного лечения на поздних стадиях на ногах, под кожей пациента, начинают ярко выступать вены, формируя тяжи и узлы. Из-за трофических нарушений, сопровождающих развитие варикозной болезни, кожа на ногах становится сухой, гиперпигментированной и постепенно истончается. Могут развиться осложнения в виде трофических язв, дерматитов, экземы, острых тромбофлебитов, и даже гангрены и тромбоэмболии легочной артерии.
Не секрет, что многие наши соотечественники идут к врачам только в том случае, если симптомы того или иного заболевания становятся почти невыносимыми. В случае же с покалыванием и жжением в ногах многие просто не обращают на них внимания до тех пор, пока не возникнут более серьезные проявления болезни. Лечить же запущенное заболевание гораздо сложнее, чем его же, но на ранней стадии.
Иными словами, посещение врача необходимо в любом случае, даже если симптомы беспокоят не слишком часто — возможно это первый этап болезни. К тому же определить истинный источник покалывания может лишь специалист, и всегда лучше перестраховаться и оградить себя от серьезных последствий.
Если же жжение и покалывания возникают систематически, мешают нормальному ночному отдыху, делают человека раздражительным, при этом нарушается целостность кожных покровов и появляются другие дополнительные признаки развития патологии — визит к врачу становится жизненно необходимым.
Если ощущение иголок в ногах возникает впервые, врач может назначить антигистаминный препарат, а при сильной боли — даже анальгетик. Но после этого терапевт обязательно направит больного на консультацию сразу к нескольким профильным специалистам — неврологу, сосудистому хирургу, флебологу, дерматологу, эндокринологу, для того чтобы выявить истинную причину неприятных ощущений в ногах и начать необходимую терапию.
Для выявления заболевания, которое является главной причиной возникновения покалывания и жжения в ногах, обычно применяют целый комплекс лабораторных и клинических исследований. Прежде всего проводится физикальный осмотр больного, собирается анамнез и текущая клиническая картина. Затем назначается ряд исследований:
- Общий анализ крови — показывает снижение уровня эритроцитов и гемоглобина, уменьшение количества тромбоцитов, изменения СОЭ.
- Биохимический анализ крови — необходим для определения уровня холестерина из-за возможного атеросклеротического поражения сосудов, количества мочевой кислоты (подагра).
- Общий анализ мочи — выявляет повышение уровня белка и эритроцитов.
- Содержание глюкозы в крови — показывает наличие сахарного диабета.
- Электрокардиография и УЗИ сердца — проверка на наличие сердечно-сосудистых патологий.
- Рентгенография органов малого таза и нижних конечностей — позволяет уточнить происхождение неприятных ощущений.
В зависимости от текущей клинической картины могут быть назначены дополнительные исследования. Например, при подозрении на варикозную болезнь проводится дуплексное сканирование сосудов нижних конечностей, коронография, МРТ и КТ вен с контрастом, серологический анализ для выявления ревматоидного фактора для исключения ревматоидного артрита, определение лодыжечно-плечевого индекса и т.д.
Главная задача обследования — исключить наличие серьезных патологий, характеризующихся подобной симптоматикой и назначить адекватное лечение. Например, при выявлении грибкового поражения, скорее всего, врач назначит медикаментозную терапию с использованием в сочетании пероральных средств и специальных мазей. При нервном расстройстве пациенту будет рекомендован прием седативных препаратов, а если симптомы носят физиологический характер — устранение причины, их вызывающей.
В том случае, если у пациента диагностировано одно из опасных заболеваний, например нарушение кровообращения в нижних конечностях, то ему будут назначены препараты, способствующие улучшению кровотока и препятствующие закупорке сосудов. Поскольку в одной статье невозможно рассмотреть методы лечения всех заболеваний, характеризующихся жжением и покалыванием, подробно расскажем о терапии варикозной болезни — указанный симптом один из самых распространенных при этом заболевании.
Лечение варикозной болезни, как мы упомянули выше, обязательно должно быть системным, то есть включать два вида воздействия — медикаментозное и немедикаментозное.
Медикаментозная терапия — основа в лечении и профилактике варикозной болезни. Она должна выполнять две главных задачи: устранение уже имеющихся клинических симптомов и осуществление коррекции и профилактики начавшихся осложнений (трофической язвы, дерматита, экземы, тромбофлебита).
Наиболее эффективна медикаментозная терапия именно на начальных стадиях развития варикоза, поскольку последовательная курсовая терапия венотониками (флеботониками/флебопротекторами) позволяет остановить развитие заболевания и снизить риск возможных осложнений. При этом согласно рекомендациям международной и российской ассоциации флебологов, для повышения эффективности медикаментозной терапии варикоза необходим комплекс мер, направленных на коррекцию всего спектра нарушений в работе системы венозного кровообращения.
Во-первых, необходимо восстановить работу сосудистых клапанов, которые при варикозе ослабевают и начинают пропускать кровь в обратном направлении (венотонизирующее действие).
И, в третьих, необходимо позаботиться о кровообращении, способствуя свободному прохождению крови через сосуд: снижению ее вязкости и риска образования тромбов (антиагрегантное действие).
Как правило, с этими задачами успешно справляются активные вещества-ангиопротекторы, произведенные из лекарственного растительного сырья. Среди них наибольшей популярностью как у флебологов, так и среди потребителей пользуются:
- Флавоноиды (диосмин, гесперидин, авикулярин, кверцетин и другие) — производные из экстрактов цитрусовых (диосмин, гесперидин), а также ягод и плодов красных и фиолетовых цветов (авикулярин, кверцетин) и т.д. Являются мощными антиоксидантами и обладают венотонизирующим, противовоспалительным действием.
- Эсцин — производное из экстракта каштана конского. Обладает выраженным венотонизирующим действием, а также способствует улучшению кровообращения: снижению вязкости крови, улучшению микроциркуляции крови в ногах и выведению жидкости.
- Рутин (троксерутин, оксерутин и другие) или витамин Р. Наиболее богата им черноплодная рябина (в 100 мл содержится до 2000 мг), а также цитрусовые, шиповник, красные овощи, гречневая крупа и т.д. Рутин способствует укреплению стенок кровеносных сосудов, снижению их ломкости и проницаемости.
- Витамин С — наибольшее количество которого содержится в плодах шиповника (до 6 раз выше, чем в цитрусовых). Витамин С часто называют витамином здоровых сосудов: он принимает участие в синтезе коллагена и эластина — белков соединительной ткани, которые являются своеобразным строительным материалом для укрепления и защиты стенок сосудов, а также способствует уменьшению их ломкости и проницаемости.
Для повышения эффективности вместе с пероральными препаратами назначают гели и мази местного действия, чтобы снять отечность и улучшить состояние кожи ног.
Немедикаментозная терапия варикоза включает в себя диетотерапию, ношение медицинского компрессионного белья, занятия лечебной физкультурой. В сложных или запущенных случаях возможно хирургическое вмешательство.
В любом случае, лечение должно назначаться врачом и только на основе проведенной диагностики. Быстро избавиться от жжения и покалывания в ногах, вызванного той или иной патологией, очень сложно. Терапия проводится в течение достаточно длительного времени, а ее успех зависит от многих причин, одна из которых — правильный выбор препарата.
Жжение в голени, в ногах ниже колена – распространенное явление, с которым периодически сталкиваются многие люди. Дискомфорт и жжение нижних конечностей – это симптомы, которые могут сопутствовать различным заболеваниям. Поэтому важно выявить причины проблемы, своевременно обратиться к врачу и пройти лечение патологии.
Основные причины
Причины боли и жжения в ногах могут быть различные – начиная от ношения неудобной обуви, малоподвижного образа жизни и заканчивая серьезными расстройствами в функционировании внутренних органов и систем.
Жжение в ноге выше колена может быть связано с заболеванием костно-мышечной системы, эндокринными, сосудистыми патологиями. Часто оно носит симптоматический характер и возникает при физиологических изменениях в организме – причинами жжения в ноге ниже колена становится беременность, климакс и т.д.

Ощущение жгучей боли и жара в ногах – признаки, связанные с нарушением процессов кровообращения в конечностях. Спровоцировать их способны болезни – тромбофлебиты, варикоз, расстройства процессов венозного оттока крови в области коленного сустава.
При таких состояниях у больных проявляется клиническая симптоматика:
- горят вены на ногах и выпирают над поверхностью кожи;
- отечность в области ступни и голеностопного сустава;
- онемение, снижение показателей чувствительности;
- покраснение, гиперемия кожи;
- появление уплотнений, опухолевых новообразований в районе пораженных участков ног.
Ощущения жжения в мышцах ног, зуда, дискомфорта может быть результатом прогрессирующего течения заболеваний эндокринного характера. Подобные патологии сопровождаются общей ослабленностью, повышенной утомляемостью, поражением суставов. При эндокринных нарушениях ноги в большинстве случав пекут и болят в ночные часы или после физических нагрузок.
Покалывание и жжение в ногах часто вызывают нервные расстройства, патологии сосудистого характера. Появление жгучих ощущений и тепла обусловлено нарушением кровообращения и питания в тканях сосудов ног.
Для нервных и сосудистых патологий присущи такие клинические симптомы:
- чувство бегающих мурашек;
- кожный зуд;
- перепады показателей артериального давления;
- эмоциональная нестабильность;
- нарушения сна;
- депрессивные состояния;
- мышечная слабость.
По мере прогрессирования патологии человек становится вялым, пассивным, апатичным. Периодически может проявляться снижение чувствительности в икроножной мышце или других участках тела.

Патологии опорно-двигательного аппарата
Такие недуги могут вызывать ощущение жжения в правом или левом бедре, области голеностопа, коленного сустава и даже пальцев. Неприятная симптоматика обусловлена заболеваниями, дегенеративными изменениями костной и хрящевой тканей, мышц или связок.
Деструктивные суставные элементы раздражающе воздействуют на нервные окончания, что сопровождается чувством жжения. При болезнях локомоторной системы неприятные ощущения в большинстве случаев локализуются исключительно в правой или левой ноге, распространяясь от бедренной кости к стопе.
Если ноги ноют, болят и присутствует ощущение жжения, причина заключается в травматических повреждениях, воздействиях механического характера. Подобные симптомы характерны для ушибов, растяжений, переломов и проявляются на протяжении первых суток с момента получения травмы.
При повреждениях пациенты жалуются на:
- сильную отечность;
- гематомы, внутренние кровоизлияния;
- ярко выраженный болевой синдром внутри поврежденной конечности;
- деформацию.
Причиной жжения в ногах часто выступает аллергическая реакция. Спровоцировать ее могут лекарственные препараты, использование химических веществ, ношение одежды, чулок из синтетических материалов.

Заподозрить аллергию можно, если кожные покровы покраснели, опухли. Часто пациенты жалуются на зуд и высыпания по типу крапивницы, гиперемию. В подобной ситуации следует исключить контакты с аллергенами и обратиться к доктору с целью назначения антигистаминных препаратов.
Диабетическая патология может вызвать ощущение, что кожа на ногах горит, жжение в икрах. На наличие болезни указывают:
- учащенные позывы к мочеиспусканию;
- постоянное чувство жажды;
- нарушение эректильной функции у мужчин;
- отечность нижних и верхних конечностей;
- язвенное поражение кожи.
Обнаружив хотя бы некоторые из перечисленных симптомов, срочно обращайтесь к специалисту, поскольку сахарный диабет необходимо лечить грамотно и своевременно.
Это заболевание с сопутствующим патологическим разрастанием пяточной кости, образованием на ней острых шипов. Подобного рода патологические изменения сопровождают боли, жжение исключительно в области подошвы и пятки. Симптоматика усиливается по мере прогрессирования патологического процесса.

Поражает кожу пальцев ног, постепенно распространяясь на область стопы и щиколотки. Предварительно диагностировать грибок помогут специфические признаки:
- шелушение и покраснение в области поражения;
- жжение и кожный зуд;
- появление болезненных трещинок;
- неприятный запах.
Для борьбы с грибковыми инфекциями используются специальные мази, антимикотические лекарственные средства, которые подбираются индивидуально в зависимости от конкретного болезнетворного возбудителя.
Почему горят ноги при беременности
Будущие мамочки часто сталкиваются с проблемой, когда отекают и горят ноги выше колен. Чем обусловлено жжение и жар в ногах во время беременности? По мнению специалистов, неприятные ощущения возникают на фоне изменения гормонального характера и дефицита калия в организме. Горячо в мышце становится в результате судорожного синдрома, нарушения процессов кровообращения ног, весьма распространенного среди будущих мам.
Диагностика
Как лечить жжение в ногах, станет понятно после проведения комплексной диагностики, включающей:
- электромиографию;
- лабораторные исследования мочи и крови;
- изучение проводимости нервных импульсов;
- УЗИ;
- КТ и МРТ.
На основании результатов проведенного обследования доктор ставит пациенту точный диагноз.
Лечение

Терапия при жжении в ногах зависит от основного заболевания, спровоцировавшего неприятный симптом. Доктора используют для лечения методы медикаментозной терапии, физиотерапевтические процедуры, занятия лечебной физкультурой. В некоторых, особенно тяжелых, случаях необходима операция.
При жжении в ногах, нарушениях кровообращения, микроциркуляции, трофики тканей назначаются лекарства. В зависимости от индивидуальных медицинских показаний больным прописывают следующие препараты:
- венотоник (Эскузан);
- нестероидные противовоспалительные медикаменты (Нимесил, Мовалис);
- антиоксиданты (Мексидол);
- сосудистые средства (Актовегин);
- витаминно-минеральные комплексы.
Для устранения жжения, покраснений и отечности используются мази и гели, обладающие противовоспалительными, антиоксидантными, обезболивающими свойствами. Иногда требуется применение гипогликемических, антигистаминных, антибиотических препаратов.
При сосудистых патологиях, нервных расстройствах, патологиях костно-мышечной системы пациенту назначают физиотерапевтические процедуры:
- электрофорез;
- магнитотерапия;
- криотерапия;
- фонофорез;
- грязевые аппликации;
- лазерная терапия.
Обратите внимание! Методы физиотерапии противопоказаны при острых инфекционных процессах, опухолевых новообразованиях, дерматологических заболеваниях.

Это незаменимые элементы комплексной терапии при болях и жжении в ногах. Массажные курсы способствуют нормализации процессов кровообращения в конечностях и повышают мышечный тонус.
Занятия лечебной физкультурой улучшают состояние сосудов, трофику и кровоснабжение, нормализуют двигательные функции.
К хирургическому вмешательству прибегают в исключительных случаях, когда другие методы консервативной терапии оказываются неэффективными. Доктора выделяют следующие показания к проведению операции:
- тромбозы;
- остеохондроз, протекающий в тяжелой, запущенной форме;
- опухолевые новообразования, локализованные в области ног.
Доктора проводят операционные вмешательства малоинвазивными способами, характеризующимися минимальной травматичностью, узким спектром противопоказаний и возможных осложнений, ускоренной реабилитацией.
Такие методы при жжении в ногах рекомендуется применять лишь после консультации с врачом в составе комплексной терапии. Покраснение, отек – симптом серьезных патологий, требующих комплексного лечения, поэтому не стоит экспериментировать со своим здоровьем. Облегчить состояние при жжении в ногах в домашних условиях помогут простые народные рецепты:
- Холодные компрессы. Приложить к пораженному участку грелку со льдом или ткань, смоченную в холодной воде. Оптимальное время воздействия – около 10 минут.
- Медовая мазь. Для приготовления средства следует добавить в 3 столовые ложки меда 1 ложку настоя ромашки аптечной, тщательно перемешать. Консистенция продукта должна быть похожа на крем. Полученную смесь втирать в больные участки 2–3 раза в сутки.
- Ножные ванночки. Хороший эффект дают водные процедуры с добавлением отваров, настоев целебных трав: мелиссы, ромашки аптечной, шалфея. Можно добавить в воду лавандовое эфирное масло или ментоловый экстракт.
Профилактика

Чтобы предупредить заболевания ног, сопровождающиеся такими признаками, как жжение, отеки, ощущение тяжести, стоит обратить внимание на следующие врачебные рекомендации:
- Соблюдать правила личной гигиены.
- Носить удобную обувь и носки из натуральных материалов.
- Раз в неделю делать ножные ванночки с добавлением травяных настоев или морской соли.
- Давать организму регулярные, посильные физические нагрузки.
- Совершать пешие прогулки.
- Делать зарядку.
- При беременности, сосудистых заболеваниях носить компрессионный трикотаж.
- Проходить профилактические медицинские обследования.
Жжение в ногах ниже колена может быть признаком весьма серьезных заболеваний. Поэтому при постоянных неприятных ощущениях, сопровождаемых другими тревожными симптомами, необходимо обратиться к врачу, установить причины проблемы и пройти соответствующее лечение.
Читайте также:


