Запоры из за васкулита
Что такое геморрагический васкулит?
Геморрагический васкулит (также называемый пурпура/болезнь Шенлейна-Геноха) — это редкое воспалительное заболевание мелких кровеносных сосудов (капилляров). Болезнь Шенлейна-Геноха наиболее распространенная форма детского васкулита, которая приводит к воспалительным изменениям в мелких кровеносных сосудах.
Симптомы геморрагического васкулита обычно начинаются внезапно и могут включать головную боль, лихорадку, потерю аппетита, судороги, боль в животе, болезненные менструации, крапивницу, кровавую диарею и боль в суставах. На коже часто появляются красные или фиолетовые пятна (петехии). Воспалительные изменения, связанные с пурпурой Шенлейна-Геноха, также могут развиваться в суставах, почках, пищеварительной системе и, в редких случаях, в головном и спинном мозге (центральной нервной системе).
При одной форме расстройства, называемой пурпурой Шенлейна, поражаются кожа и суставы, а желудочно-кишечного тракта нет. При другой форме известная как пурпура Геноха, больные имеют пурпурные пятна на коже, острые заболевания брюшной полости, заболевания почек. Больные с пурпурой Геноха не страдают заболеваниями суставов.
Точная причина геморрагического васкулита не до конца понятна, хотя исследования показывают, что заболевание связано с ненормальной реакцией иммунной системы или, в некоторых редких случаях, с экстремальной аллергической реакцией на определенные вредные вещества (например, продукты питания или лекарства).
Признаки и симптомы

Симптомы геморрагического васкулита обычно начинаются внезапно. Помимо характерных красных пятен на коже (чаще всего на ягодицах и задней части ног), они могут включать головную боль, потерю аппетита и/или повышение температуры тела. Кожа обычно становится красной (диффузная эритема). Могут возникнуть спастические боли в животе, которые обычно наиболее сильны ночью. В кале может присутствовать кровь, а ненормальное кровотечение (кровоизлияние) из желудочно-кишечного тракта может вызвать кровавую диарею. В любом суставе тела может развиться боль (артралгия), особенно в коленях и лодыжках. Некоторые люди с геморрагическим васкулитом испытывают рвоту и диарею; у других могут быть тяжелые запоры и необычно темный стул (мелена).
У больных с геморрагическим васкулитом обычно появляются маленькие красные или пурпурные пятна (петехии) на коже, особенно на ногах. Эти пятна пурпуры вызваны небольшими кровоизлияниями под кожей и не связаны с аномально низким уровнем тромбоцитов, как это характерно для некоторых других форм пурпуры. Другие поражения кожи, связанные с болезнью, включают крапивницу или язвы (некротические), особенно на ягодицах и ногах. Вследствие ненормального накопления жидкости в мягких тканях лица и горла может появиться отёк (ангионевротический отек). В редких случаях отек в горле вызывает затруднения дыхания и приводит к опасным для жизни респираторным проблемам.
От четверти до половины больных с болезнью Шенлейна-Геноха имеют проблемы с функцией почек, например, гломерулонефрит, при котором часть почки, отделяющая отходы от крови, повреждена. Кровь в моче (гематурия) и воспалительные изменения в почках также могут развиваться. У некоторых пациентов развивается тяжелые заболевания почек, включая IgG-нефропатию, хроническое воспаление почек (нефрит) и/или нефротический синдром, приводящий к почечной недостаточности.
В редких случаях у пострадавшего человека возникает тип непроходимости кишечника, называемая инвагинация. Она может привести к сильной боли, и, если консервативные меры не решат проблему, может потребоваться операция.
Когда поражена центральная нервная система, пациенты с этим расстройством могут испытывать сильные головные боли, изменения восприятия, эпилепсию, проблемы со зрением (атрофия зрительного нерва) и/или спазмы.
Причины и факторы риска
В некоторых случаях было высказано предположение, что расстройство может быть экстремальной аллергической реакцией на определенные продукты, такие как шоколад, молоко, яйца или бобы. Различные лекарства (например, нифедипин, дилтиазем, цефуроксим, диклофенак и т.д.), бактерии (например, стрептококки) и укусы насекомых также были указаны в качестве возможных причин заболевания в некоторых случаях. Краснуха предшествует первым симптомам пурпуры Шенлейна-Геноха примерно в 30 процентах случаев. Примерно в 66 процентах случаев инфекция верхних дыхательных путей предшествует появлению симптомов примерно на 1-3 недели. Однако определенная связь с вирусными инфекциями не была доказана.
Затронутые группы населения
Геморрагический васкулит — это редкое заболевание, которое поражает больше мужчин, чем женщин. Заболевание может встречаться во всех возрастных группах, хотя чаще всего поражает детей.
У детей начальные симптомы обычно начинаются после 2-х лет и часто длятся около 4 недель, и часто болезнь протекает несколько слабо. Около 50 процентов пострадавших детей испытывают один или несколько рецидивов, обычно в течение нескольких месяцев. Частота рецидивов, по-видимому, выше среди тех детей, у которых начальная болезнь была более тяжелой.
Наиболее пострадавшие дети были в возрасте от 2 до 11 лет. На 100 000 детей школьного возраста приходится около 14 случаев. Обычно это доброкачественное (не угрожающее) расстройство, которое в большинстве случаев самоограничивающаяся (вылечивается самостоятельно).
Близкие по симптомам расстройства
Симптомы следующих расстройств могут быть схожи с симптомами пурпуры Шенлейна-Геноха. Сравнения могут быть полезны для дифференциальной диагностики:
Диагностика
Расстройство диагностируется по сочетанию наличия кожных признаков и/или болезненности суставов в комбинации с подтвержденным анализом на кровь в моче (анализом мочи) и биопсией кожи, которая показывает воспаление артериальных и венозных капилляров.
Стандартные методы лечения
Если считается, что у людей есть геморрагический васкулит в результате аллергической реакции, они должны строго избегать вредных веществ (например, пищи или лекарств). При наличии признаков стрептококковой инфекции назначают антибиотикотерапию. Легкие детские случаи заболевания часто улучшаются спонтанно с возрастом. Специального лечения не существует, однако у большинства пациентов заболевание протекает ограниченно, и перспективы выздоровления хорошие.
Если нестероидные противовоспалительные средства не снимают симптомы, некоторых пациентов можно лечить глюкокортикоидными (стероидными) препаратами, такими как преднизон. Эти препараты могут быть полезны для контроля острой боли в животе и суставах. В некоторых случаях отек мягких тканей (ангионевротический отек) можно лечить с помощью стероидных препаратов. Дапсон может быть назначен, когда преднизон противопоказан или не облегчает симптомы. Использование стероидов для лечения этого расстройства остается предметом споров в медицинской литературе. Некоторые исследования показывают, что стероиды не сокращают продолжительность болезни и не уменьшают частоту или повторение симптомов. Другие исследования показывают, что раннее лечение стероидами может помочь снизить риск повреждения почек.
Пациенты с болезнью Шенлейна-Геноха, у которых имеется прогрессирующее заболевание почек и почечная недостаточность, вероятно, будет полезно механическое очищение продуктов жизнедеятельности из крови (гемодиализ). Во время острого почечного кризиса необходим агрессивный и поддерживающий уход. Некоторым пациентам с тяжелым заболеванием почек необходима трансплантация почки. Однако заболевание может рецидивировать в пересаженной почке. Другое лечение симптоматическое и поддерживающее.
Прогноз
Геморрагический васкулит, как правило, доброкачественная болезнь с отличным прогнозом. Обычно наблюдается спонтанное разрешение: у большинства пациентов наблюдается полное исчезновение симптомов в течение 8 недель, и, вероятно, менее 5% испытывают хронические симптомы. Начальные приступы заболевания могут длиться несколько месяцев, и возможны рецидивы. Геморрагический васкулит смертелен только в редких случаях.
Клиническое течение с полным разрешением заболевания обычно происходит у пациентов со следующим:
- Легкое поражение почек.
- Нет неврологических осложнений.
- Заболевание, которое изначально длится менее 4-6 недель..
У детей младше 3 лет, как правило, течение заболевания короче и мягче, чем у взрослых пациентов, а также меньше рецидивов.
Профессиональная болезнь
Это заболевание, которое сопровождается поражением мелких и средних кровеносных сосудов. Степень проявления симптоматики зависит от формы, стадии и действия провоцирующего фактора.
Механизм развития кожного васкулита следующий: нейтрофильные лейкоциты внедряются в тончайшие стенки сосудов, вызывая тем самым процесс некроза (отмирания клеток). В результате проницаемость сосудов увеличивается в несколько раз, на коже пациент замечает кровоизлияния различных размеров.
Эта патология нередко развивается из-за большого скопления на стенках сосудов иммунных комплексов, которые постоянного циркулируют в крови и реагируют на попадание внешнего раздражителя (аллергические реакции и т.д.).
Что вызывает патологию?
Причины развития воспаления сосудов головного мозга до конца не изучены.
Но существует несколько факторов, которые вызывают васкулит ЦНС:
- системная красная волчанка;
- ревматоидный артрит;
- системная склеродермия;
- ревматизм;
- инфекционное поражение;
- онкологические патологии;
- системный васкулит;
- отравление медицинскими препаратами;
- аутоиммунные патологии;
- наркомания.
Вернуться к оглавлению
Особенности и характерные отличия
Основным отличием кожного васкулита от других форм этого системного заболевания является то, что поражению поддаются исключительно кровеносные сосуды, внутренние органы в данном случае не затрагиваются.
Несвоевременное лечение повышает шансы на развитие осложнений в виде тромбозов, почечной и печеночной недостаточности, инфарктах и т.д.
Васкулит первичной формы не является заразным, однако при инфекционной форме риск передачи другом человеку очень большой. Кожный васкулит особенно опасен для беременной женщины, так как может спровоцировать выкидыш или преждевременные роды.
Классификация
В зависимости от размеров пораженного кровеносного сосуда выделяют:
- артерииты – воспаление происходит на стенках аорты, артерий и ветвей. При височном или гигантоклеточном (болезнь Хортона) страдают сосуды висков, глаз и позвоночника. Крайне редко встречается неспецифический аортоартериит, когда воспаление происходит в крупных артериях головы.
- артериолиты – поражаются артериолы (возможное осложнение – артериальная гипертензия);
- капилляриты – по статистике чаще страдают капилляры ног, в том числе у детей в возрасте от 5 до 15 лет. У ребенка образуются фиолетовые пятна, появляется боли в животе и зуд;
- флебиты – поражение вен.
Согласно международной классификации болезней (МКБ) васкулиты бывают:
- первичные (изолированные) – рассматриваются в качестве отдельных аутоиммунных патологий. Диагностируются у людей старше 40 лет. Характеризуются сужением сосудов разного калибра, циркуляция крови из-за этого снижается. Последствия: некроз, ишемический инсульт;
- вторичные развиваются на фоне перенесенной инфекции или хронического недуга. Обычно, это ревматоидный артрит или гипертензия. Другими словами, кровоснабжение нарушается не в мозговом отделе, а в целом в организме. Из-за чего наступает дефицит питательных веществ и кислорода. Может привести к геморрагическому инсульту.
Клинические проявления
- лихорадку;
- появление гематом на коже, кровотечения;
- боль в суставах, нарушение их подвижности;
- резкая потеря веса.
При тяжелых формах поражаются нервная система и внутренние органы. При несвоевременном лечении переходит в хроническую форму, для которой характерны частые рецидивы.
При повреждении мелких кровеносных сосудов на теле появляется мелкая сыпь, напоминающая крапивницу. Пораженный участок краснеет и отекает. При поражении сосудов среднего диаметра формируются небольшие узелковые уплотнения.
Диагностика
Пациент с подозрением на кожный васкулит обязательно сдает общий анализ крови, о заболевании свидетельствует сильное повышение уровня СОЭ. Среди биохимических показаний особую важность представляют количество белковых фракций в крови. Также биоматериал исследуют на иммунологические показатели (уровень иммуноглобулинов, ревматоидного фактора, реактивного белка и т.д.). Не всегда для постановки диагноза достаточно результатов лабораторных тестов.
При поражении сосудов среднего размера проводят биопсию из пораженных участков, обнаруженных не в течение суток. Такой метод позволяет установить нейтрофильную фильтрацию и поставить более точный диагноз. При наличии узелков, биоматериал для биопсии забирают из них.
При подозрении на вовлечении внутренних органов и систем пациенту дополнительно назначают цитологические исследования.
Обязательным условием является проведение дифференциальной диагностики, которая позволяет исключить схожие по симптоматике заболевания.
Как лечат кожный васкулит
Схема терапии зависит от степени тяжести патологии. Проще всего лечению поддаются начальные стадии васкулита, тяжелые формы требуют больше времени.
Основной целью врачей является установление причины, вызвавшей воспаление в сосудах. Для купирования симптоматики пациенту назначают антигистаминные средства, при их неэффективности прописывают курс глюкокортикостероидов. Эффектным средством для лечения кожного васкулита считается колхицин.
Для устранения неприятных симптомов применяют наружные средства. Популярностью пользуются мазь Солкосерил, Димексид, Синафлан и др. Они снимают воспаление и отечность, ускоряют процесс регенерации тканей.
В данном случае лечение направлено на устранение заболевания внутренних органов. Для этих целей используют следующие группы препаратов:
- иммуносупрессоры. Назначаются в комплексе с глюкокортикостероидами, направлены на угнетение иммунитета;
- цитостатики применяют при подозрении на онкологический процесс. Они замедлят рост и деление злокачественных клеток. К эффективным и распространенным препаратам относят Фторурацил, Метотрексат и др. Курс лечения определяется индивидуально, в среднем длится до 1 года.
При несвоевременном лечении начальных стадий, васкулит переходит в хроническую форму, его лечение сильно усложняется. Для терапии применяют кортикостероиды, антигистаминные препараты, нестероидные противовоспалительные средства и т.д. Дозировку и длительность приема назначает лечащий врач. Обязательным условием является соблюдение правильной диеты в период обострения симптоматики (исключение всех аллергенов и провоцирующих факторов).
АНГИИТ УЗЛОВАТЫЙ
Ангиит узловатый включает различные варианты узловатой эритемы, отличающиеся друг от друга характером узлов и течением процесса.
Эритема узловатая хроническая — самая частая форма кожного ангиита. Отличается упорным рецидивирующим течением, возникает обычно у женщин зрелого возраста, нередко на фоне общих сосудистых и аллергических заболеваний, очагов хронической инфекции и воспалительных или опухолевых процессов и органах малого таза (хронический аднексит, миома матки). Обострения чаще наблюдаются весной и осенью, характеризуются появлением небольшого числа синюшно-розовых плотных, умеренно болезненных узлов величиной с лесной или грецкий орех. В начале своего развития узлы могут не изменять окраску кожи, не возвышаться над ней, а определяться только при пальпации. Почти исключительная локализация узлов — голени (обычно их передняя и боковая поверхности). Отмечается умеренная отечность голеней и стоп. Общие явления непостоянны и слабо выражены. Рецидивы длятся несколько месяцев, в течение которых одни узлы могут рассасываться, а на смену им появляться другие.
Ангиит узловато-язвенный в широком смысле можно рассматривать как язвенную форму хронической узловатой эритемы. Процесс с самого начала имеет торпидное течение и проявляется плотными, довольно крупными малоболезненными синюшно-красными узлами, склонными к распаду и изъязвлению с образованием вяло рубцующихся язв. Кожа над свежими узлами может иметь нормальную окраску. Иногда процесс начинается с синюшного пятна, трансформирующегося со временем в узловатое уплотнение и язву. После заживления язв остаются плоские или втянутые рубцы, область которых при обострениях может вновь уплотняться и изъязвляться. Типичной локализацией является задняя поверхность голеней (икроножная область), однако возможно расположение узлов и на других участках. Характерна пастозность голеней. Процесс имеет хроническое рецидивирующее течение, наблюдается у женщин зрелого возраста, иногда у мужчин. Клиническая картина узловато-язвенного ангиита иногда полностью симулирует индуративную эритему Базена, с которой должен проводиться самый тщательный дифференциальный диагноз. Диагностика ангиитов кожи основывается на клинических, анамнестических данных, подтвержденных в сомнительных случаях гистологическим исследованием. Дифференциальный диагноз проводят чаще с туберкулезом кожи.
Лечение основывается на четком представлении о форме, стадии процесса и степени его активности, о сопутствующей патологии и патологическом процессе, который может лежать в основе кожного ангиита, равно как и факторах, благоприятствующих его развитию. Больные со II степенью активности процесса подлежат обследованию и лечению в условиях стационара, в отдельных случаях допускается постельный режим в домашней обстановке. При 1 степени активности госпитализация или домашний режим необходимы в прогрессирующей стадии заболевания, особенно при наличии неблагоприятных профессиональных условий. Первостепенное значение во всех случаях обострений кожного ангиита с основными очагами на нижних конечностях имеет постельный режим, так как у таких больных обычно резко выражен ортостатизм. В то же время полезна гимнастика в постели для улучшения кровообращения. Постельный режим следует соблюдать до перехода в регрессирующую стадию. Больные, особенно в период обострения, должны соблюдать диету с исключением раздражающей пищи (алкогольные напитки, острые, копченые, соленые и жареные блюда, консервы, шоколад, крепкий чай и кофе, цитрусовые). Во всех случаях кожного ангиита надо обеспечить терапию, направленную на ликвидацию причины заболевания (санация фокальной инфекции, лечение микоза стоп или основного общего заболевания). Необходимо исключить воздействие провоцирующих обострение заболевания факторов (переохлаждение, курение, длительные ходьба и стояние, ушибы, подъем тяжестей и т. п.). Следует обеспечить с помощью соответствующих специалистов коррекцию выявленных сопутствующих заболеваний, которые могут поддерживать и ухудшать течение кожного ангиита (в первую очередь гипертонической болезни, сахарного диабета, хронической венозной недостаточности, фибромиомы матки и т. п.). В острых случаях патогенетически показан плазмаферез. Во всех случаях кожного ангиита лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Его в уменьшенном объеме следует продолжать до полной нормализации лабораторных показателей, а в последующие полгода—год больных следует оставлять на поддерживающем лечении, для которого обычно используют ангиопротекторы, улучшающие микроциркуляцию и реологические свойства крови, предохраняющие сосудистую стенку от неблагоприятных влияний (продектин, пармидин или доксиум — по 0,25 г 2—3 раза в день), дезагреганты (курантил — по 0,025 г 2—3 раза в день, компламин — по 0,15 г 3 раза в день), периферические гемокинаторы (циннаризин — по 0,025 г на ночь) или адаптогены (экстракт элеутерококка — по 25 капель 2 раза в день перед едой). Больных следует предупреждать о необходимости соблюдения профилактических мер, исключающих воздействие факторов риска (переохлаждение, физические и нервные перегрузки, длительная ходьба, ушибы). В необходимых случаях следует трудоустраивать больных, а иногда переводить их на временную инвалидность. Больным рекомендуют здоровый образ жизни (утренняя гимнастика, закаливание, прогулки на свежем воздухе, плавание, достаточный сон). После клинического выздоровления рекомендуется курортное лечение для закрепления полученных результатов. Показаны курорты для сердечно-сосудистых больных с использованием серных, углекислых и радоновых ванн, дозированной ходьбы, морских купаний.
Читать также: Васкулит чарджа стросса
Профилактика и прогноз
Некоторые виды кожного васкулита проходят сами по себе через некоторое время, другие требуют длительного лечения. Для пациентов с хроническими формами категорически запрещается отменять лекарственную терапию, в противном случае развивается обострение симптоматики. При своевременной диагностике и начале лечения врачи дают положительный прогноз.
Специалисты дают общие рекомендации касательно профилактики кожных васкулитов:
- минимизация стрессов и нервных напряжений;
- избежание сильного переохлаждения или перегрева;
- своевременное лечение существующих инфекционных заболеваний;
- соблюдение правильного питания (исключение потенциальных аллергенов);
- отказ от курения и алкоголя;
- вести в меру активный образ жизни, контролировать свой вес;
- принимать витаминно-минеральные комплексы для укрепления иммунитета.
Причины заболевания
На данном этапе причины васкулита окончательно не выяснены.
Возможно, вся проблема в неправильной работе защитной системы организма, которая стремится справиться с чужеродной микрофлорой, активизируя иммуноглобулины, то есть антитела. Эти белковые соединения стараются напасть на клетку и уничтожить ее.
Все васкулиты проявляются как следствие инфекции либо аллергии.
Существует ряд факторов, провоцирующих развитие заболевания:
-
стрептококковые и стафилококковые инфекции;
Нередко васкулит проявляется в детском возрасте. Сосуды могут воспаляться после перенесенного гепатита, при котором возникает своеобразная реакция иммунитета на возбудителя.
Васкулиты – это заболевания, при которых поражаются сосуды. В дальнейшем патологический процесс часто распространяется на разные органы и ткани.
Существует большое количество различных видов васкулитов, каждый из которых сопровождается поражением определенного вида сосудов и собственными специфическими симптомами.
Наиболее распространенные виды васкулитов:
- Уртикарный васкулит – заболевание, при котором происходит поражение мелких сосудов, преимущественно венул (мелких вен) и появление на коже пятен по типу крапивницы.
- Аллергический васкулит – поражение сосудов при различных аллергических реакциях.
- Геморрагический васкулит (болезнь Шенлейна-Геноха) – заболевание, при котором отмечается поражение капилляров и мелких артерий.
- Узелковый периартериит – заболевание, поражающее преимущественно сосуды мелкого и среднего размера.
- Неспецифический аортоартериит (болезнь Такаясу) – заболевание, поражающее аорту и отходящие от нее крупные артерии.
- Гранулематоз Вегенера – васкулит, при котором происходит поражение мелких сосудов верхних дыхательных путей, легких и почек.
- первичные – развиваются в качестве самостоятельного заболевания;
- вторичные – возникают в качестве проявления другого заболевания.
- Невозможно установить первопричину.Не удается выявить фактор, который первоначально привел к возникновению заболевания.
- Одинаковое развитие. В результате тех или иных причин происходят нарушения иммунитета, развиваются аутоиммунные реакции. Вырабатываются антитела, которые, соединяясь с различными веществами, образуют иммунные комплексы. Последние оседают на стенках сосудов и вызывают воспаление.
- Хроническое течение. Все системные васкулиты протекают в течение длительного времени. Чередуются обострения и ремиссии (улучшение состояния).
- К обострениям обычно приводят одни и те же факторы: введение вакцин, различные инфекции, переохлаждение, длительное пребывание на солнце, контакт с аллергенами.
- Поражение разных органов и тканей: кожи, суставов, внутренних органов. Аутоиммунные процессы развиваются во всем теле, но преимущественно в тех местах, где находятся большие скопления сосудов.
- При всех видах васкулитов помогают лекарственные препараты, подавляющие иммунитет.
Анатомия сосудов
Стенка любой артерии состоит из трех слоев: внутреннего, среднего и наружного. Они могут иметь разное строение и толщину, в зависимости от размеров, положения и функции артерии.
Типы артерий:
- эластический;
- мышечный;
- смешанный.
Аллергический васкулит
Симптомы аллергического васкулита зависят от того, в какой форме он протекает.
Проявления аллергического васкулита в зависимости от формы течения болезни:
Проявления разных видов аллергических васкулитов различаются между собой очень сильно. Поэтому после выявления жалоб и осмотра пациента поставить диагноз очень сложно.
Обследование при аллергическихваскулитах:
Уртикарный васкулит
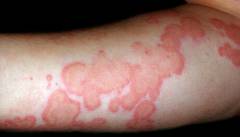
Основной симптом уртикарного васкулита – сыпь. Она напоминает таковую при крапивнице: на коже появляются волдыри красного цвета.
Различия между сыпью при крапивнице и уртикарном васкулите:
| Исследование | Описание | Как проводится |
| Общий анализ крови | Выявляется ускорение оседания эритроцитов – признак воспалительного процесса. | Для проведения общего анализа крови обычно берут кровь из пальца или вены. |
| Иммунологические исследования | Обнаруживается повышение концентрации антител и некоторых других веществ, отвечающих за аутоиммунное воспаление. | Для исследования обычно берут кровь из вены. |
| Общий анализ мочи | Обнаружение в моче примесей крови и белка свидетельствует о вовлеченности почек. | |
| Биопсия кожи | Является основным, наиболее информативным методом при уртикарном васкулите. Это изучение фрагмента кожи пациента под микроскопом. Обнаруживают признаки воспаления и некроза (гибели тканей).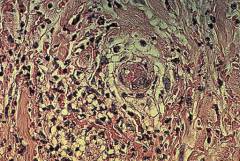 | Кожу для исследования берут при помощи соскоба, иглы, либо отсекают небольшой фрагмент скальпелем. |
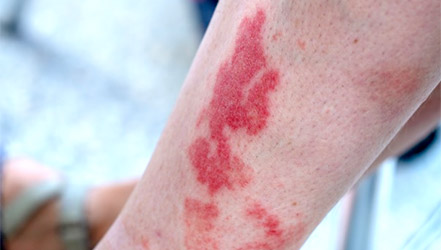
Геморрагический васкулит
Геморрагический васкулит является аутоиммунным заболеванием. Из-за избыточной реакции иммунной системы в крови образуется большое количество иммунных комплексов. Оседая на стенках сосудов изнутри, они приводят к развитию воспаления.
Факторы, провоцирующие развитие геморрагического васкулита:
- ангина – воспаление миндалин, вызванное бактериями-стрептококками;
- обострение хронического воспаления миндалин (тонзиллита);
- фарингит – воспаление глотки, вызванное инфекцией;
- введение некоторых вакцин и сывороток, по отношению к которым у пациента имеется непереносимость;
- переохлаждение.
Это группа заболеваний, при течении которых идет воспалительный
процесс в стенках кровеносных сосудов.
В зависимости от того, какой кровеносный сосуд воспалился, к такой
группе и относят васкулит.
Если у человека воспалены стенки артерий, то у него наблюдается
артериит.
При протекании воспалительного процесса в стенках мелких артерий,
врачи ставят диагноз артериолит.
Капилляритом страдают люди, у которых воспалительный
процесс протекает в стенках капилляров (самых мелких сосудов).
При воспалении стенок вен возникает флебит.
Если воспаляется несколько видов стенок кровеносных сосудов возникает
системный васкулит.
Причины появления васкулита можно поделить на 2 группы, в зависимости
от которых выделяют 2 основных вида болезни. Выделяют первичный
и вторичный васкулит.
Первичный васкулит – самостоятельное заболевание,
которое возникает само по себе, причины его появления и по сей день
остаются загадкой для современной медицины.
Что касается вторичного васкулита, то он возникает
на фоне других заболеваний. Его могут спровоцировать:
- острые или хронические инфекции (как бактериального, так и вирусного
происхождения); - лечение онкологических заболеваний, которое проводится биологическими
ядами; - вакцины (васкулит образовывается из-за реакции организма на сыворотку
или химическое вещество); - продолжительное пребывание при высоких или низких температурах,
в следствие чего организм перегревается или переохлаждается; - ожоги
кожных покровов (как солнечные, так и термические); - травмы (разного рода, величины, этиологии и месторасположения);
- генетическая предрасположенность конкретно взятого человека;
- аллергические реакции;
- ошибочная идентификация организма кровеносных тканей, как чужеродных,
из-за чего защитные силы организма их атакуют и возникает воспаление.
С самого начала по симптомам васкулит трудно определить, ведь его
проявление схоже либо с простудой, либо с аллергией.
У больного наблюдается резкое повышение температуры тела, озноб,
лихорадка, снижение аппетита, резкое похудение, появление сыпи,
боль и ломота в суставах. Это общие проявления заболевания.
В дальнейшем васкулит может давать о себе знать по-разному. Все
зависит от пораженного сосуда и его месторасположения.
При поражении сосудов кожи на ней появляется зудящая сыпь, при
повреждении мозговых сосудов возникает большой риск инсульта,
а при поражении сердечных сосудов возникает большая вероятность
сердечного приступа. При поражении сосудов в почках может развиться
нефрит
или произойти инфаркт почки.
При ревматоидной форме васкулита воспаляются суставы (кожа
над суставом краснеет, возникает припухлость, во время движения
или при надавливании больной ощущает сильную острую боль). В большинстве
случаев болезни подвергаются суставы голеностопа, запястья и колен.
При абдоминальной форме геморрагического васкулита появляются
излияния крови в стенках брыжейки и кишок. Больного тревожат приступы
боли в области живота, наблюдается понос, тошнота, рвотные массы
сопровождаются кровью. В момент приступа лицо становится бледным,
частота биения сердца ускоряется, язык становится сухим с белым
налетом. При пальпации животна заметно, что мышцы брюшины сильно
напряжены.
Если на кожных покровах появляются небольшие кровоизлияния – это
свидетельствует об васкулите геморрагического типа.
Кроме того, васкулит может маскироваться и под другие заболевания.
Например, артериит виска (разновидность васкулита) проявляется болями
в затылочной, височной и теменной области, сопровождается проблемами
с зрением. Возникает у людей, достигших 50 лет.
Также, может возникнуть гайморит
или отит
при гранулематозе Вегенера. Эозинофильный агиит дает о себе знать
в виде приступов удушья, которые легко можно определить как удушье
при бронхиальной астме.
Полезные продукты при васкулите
Какой бы вид васкулита у больного не был, ему необходимо придерживаться
специального режима питания и диеты. Нужно есть по 6 раз в день,
тщательно пережевывая пищу. В рационе питания должны присутствовать
витамины В, С, К и A. Потребление поваренной
соли должно быть ограничено – суточная потребляемая норма должна
быть не больше 8 граммов.
При васкулите в значительных объемах вымывается кальций, поэтому
для восполнения его недостатка необходимо есть кисломолочные продукты
с не высоким процентом жирности (сливки, творог, простокваша, молоко,
сметана). При лечении больной может столкнуться с нехваткой калия
в организме. Чтобы подпитать организм калием нужно есть любые сухофрукты
(в особенности курагу, чернослив, изюм). Если у больного есть почечная
недостаточность, то продукты с калием ему противопоказаны.
При васкулите рекомендуются к приему:
- овощи приготовленные
на пару или отварные (можно в виде пюре или паровых пудингов); - супы (только протертые или молочные, протирать не нужно суп, сваренный
с капустой); - молочные каши или просто каши с растительным/сливочным маслом;
- отварное мясо и рыба нежирных сортов (мясо птицы употреблять обязательно
без кожицы); - растительные масла;
- яйца всмятку или омлеты, приготовленные на пару;
- сладкие фрукты и ягоды (яблоки,
виноград, малина, земляника, смородина); - белые сухари или черствый белый хлеб;
- всевозможные соки из фруктов и овощей, компоты, кисели, смузи,
варенье, повидло, зеленый чай, отвар из шиповника
(все обязательно должно быть домашнего приготовления).
Постепенно, по мере выздоровления, еду можно перестать перетирать.
Но все равно она должна быть только в отварном виде.
Диета должна назначаться каждому больному отдельно. Вышеперечисленный
режим питания может быть откорректирован (все зависит от локализации
болезни и симптомов).
Лечение васкулита можно проводить не только с помощью медикаментов,
но и используя средства народной медицины. Народный метод можно
включать в лечение только с разрешения доктора. Он должен назначить
меры и выписать требуемые рецепты в зависимости от вида васкулита
и его проявлений.
Также, методы народной медицины по лечению васкулита разбиты на
несколько направлений. Рассмотрим каждое из них.
Для улучшения свертываемости крови необходимо
принимать отвары из трав, которые содержат витамин К. Для этой цели
отлично подходит двудомная крапива,
водный перец, почечуйный горец, тысячелистник, зверобой,
кора калины, конский щавель, пастушья сумка высокий девясил, арника
(цветы). Этот перечень следует использовать с осторожностью. Такого
ограничения нужно придерживаться из-за возможных последствий – существует
риск образования тромбов. А их появление значительно затруднит лечение
и ухудшит самочувствие больного.
Чтобы снять воспалительный процесс необходимо
использовать настойки из спорыша, подорожника, девясила,
бессмертника, зверобоя, листьев и ягод черной смородины, брусники,
лесной земляники, цветов бузины, полевого хвоща, ползучего пырея,
лопуха, лекарственной календулы, корней солодки, толстолистого бадана.
Для укрепления стенок сосудов применяется душистая
рута, плоды
черноплодной рябины, шиповника, клюквы, смородины, зеленый чай
и белокочанная капуста.
Для снятия аллергических реакций при васкулите
помогут: перистое каланхоэ, лекарственная душица, перечная
мята, крапива двудомная, обыкновенная душица,
черная бузина, уклоняющийся пион, горькая
полынь, пустырник, лекарственная
валериана, мелисса, зверобой.
Эти травы можно использовать по отдельности, а можно комбинировать.
Приведем наиболее эффективные рецепты народной медицины при васкулите:
- Возьмите в равных пропорциях листья крапивы двудомной, цветы
черной бузины, плоды японской софоры и тысячелистник.
Всего должно выйти 8 столовых ложек сырья (то есть каждого компонента
должно быть по 2 столовые ложки). Залейте литром горячей кипяченой
воды и дайте настояться в течение часа. По истечению времени отвар
профильтруйте. Принимать его следует по стакану трижды в сутки. - При сильной аллергической реакции поможет настой из цветов бузины,
календулы,
тополиных почек, хвоща полевого, тысячелистника и мяты. Всех составляющих
взять по пол столовой ложки и залить 0,5 л кипятка. Настаивать
час. Пить по пол стакана настоя утром и перед сном. - Отвар из горьких трав: возьмите по столовой ложке бессмертника,
полыни и девясила, поместите в термос, залейте 1,5 литрами прокипяченной
горячей водой. Заваривают сухие, измельченные листья на вечер и
оставляют в термосе на всю ночь, а утром процеживают. Принимают
по 3 столовых ложки за один прием. Количество приемов за сутки –
2. - Для излечения от васкулита необходимо пить, как чай настой из
бадьана. Для его приготовления нужно залить стаканом кипятка 30
грамм сырья. Настаивать всю ночь. При употреблении добавлять ложку
меда. Пить обязательно утром на голодный желудок. Через 30 минут
после приема можно приступать к утренней трапезе. - Нужно ежедневно выпивать по 35 капель спиртовой настойки женьшеня,
элеутерококка, заманихи (на выбор) - Для улучшения кровоснабжения могут назначить курс лечения пиявками.
- При кожной форме васкулита к высыпаниям или кровоизлияниям прилаживают
компрессы из смолы сосны. Для приготовления лечебной смеси берут
200 грамм сосновой смолы, растапливают ее на водяной бане, добавляют
40 граммов растительного масла (оно должно быть только не рафинированным),
ко всему этому еще добавляют 50 грамм пчелиного воска. Все тщательно
смешивают, дают остыть и прикладывают к поврежденным местам. Компресс
необходимо делать на ночь и держать не менее 1 суток (лучше постараться
выдержать 2-ое суток).
Кожные изменения при васкулите можно лечить с
помощью аппликаций из настоя цветов бузины, полевого хвоща, перечной
мяты и тысячелистника (при чем бузины и хвоща должно быть вдвое
больше, чем тысячелистника и мяты).
Смесь трав заливают водой и доводят до закипания (на литр воды необходимо
6 столовых ложек трав). После закипания настой оставляют на 10 часов.
После чего фильтруют и начинают делать аппликации. Отвар держать
на участках кожи, пострадавших от васкулита, нужно не дольше 25
минут (минимальное время прилаживания должно быть равным 15 минутам).
Для аппликаций можно использовать марлю, ватные диски, простую ткань.
Еще одним хорошим средством для наружного применения против васкулита
считают перетертые в порошок почки березы с нутриевым жиром. Для
приготовления мази необходимо взять стакан перетертых сухих почек
березы (можно и стакан кашицы из свежих почек) и 500 грамм жира
нутрии. Все нужно тщательно перемешать, поместить в горшок из глины
и томить 7 дней по три часа в духовке. На седьмой день, всю получившуюся
смесь, следует профильтровать и разлить по баночкам. После этого
мазь готова к применению.
- любые продукты или приправы, содержащие аллергены или на которые
есть аллергия (с особой осторожностью нужно относиться к яйцам,
какао, шоколаду, цитрусовым); - соль в больших количествах;
- чрезмерно холодная или, наоборот, горячая пища;
- алкогольные напитки;
- тугоплавкие жиры;
- продукты,
содержащие калий (при почечной недостаточности).
Все эти продукты могут ухудшить метаболизм медикаментов и дать
осложнения на печень.
Читайте также:


