Вывих и подвывих перстнечерпаловидного сустава

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Вывих бедра у детей является довольно частым явлением среди травмирований. Травму тазобедренного сустава у ребенка вызывает значительное высокоскоростное приложение силы. Источниками возникновения такой травмы могут являться:
- ДТП;
- неудачное падение;
- сильный удар;
- врожденный вывих у грудничка.
Вывих бедра у детей может быть передним и задним. Задняя травма тазобедренного сустава у ребенка встречается гораздо чаще.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
У детей младшего возраста, а также у более старших детей симптомы и признаки проявления одинаковые. Ребенок жалуется на резкое проявление боли в зоне тазобедренного сустава. Тазобедренный сустав ребенка выглядит деформированным, нога явно укорочена в своей длине. Отмечаются симптомы, заключающиеся в нарушении подвижности тазобедренного сустава ребенка, а также проявлении боли при попытке движения.
Травма, расположенная в задней части тазобедренного сустава ребенка, характеризуется согнутым положением ноги и повернутым внутрь коленом. Травма, расположенная в передней части тазобедренного сустава ребенка, характеризуется развернутым положением конечности.
Край относительно вертлужной впадины может отрываться, тем самым повреждая хрящ головки бедра. Также травма может сопровождаться ушибом седалищного нерва.
При наличии несвежего и застарелого вывиха тазобедренного сустава у ребенка симптомы и признаки немного иные:
- с течением времени происходит уменьшение болезненных проявлений;
- наличие деформации и укорочения ноги является менее выраженным.
Чтобы подтвердить или опровергнуть наличие травмы, врач проводит необходимую диагностику.
Симптомы такой патологии, как дисплазия у новорожденного, диагностируются уже в первые дни жизни. К таковым относятся:
Симптомы асимметричности на кожных складках бедер;
Такие симптомы на пораженной ноге значительно отличаются от складок здоровой ноги: дисплазия образует больше складок на ножке, которые являются глубокими. Но дисплазия не единственный случай таких признаков. Так, у вполне здорового малыша также может наблюдаться асимметрия складок.
- укороченная нижняя конечность;
- невозможное отведение бедра на поверхность стола, где лежит ребенок;
- симптомы неустойчивости или щелчок при отведении ног в сторону.
Окончательно диагностировать дисплазию у ребенка более одного года можно при помощи проведенного рентгена. Благодаря рентгену можно точно определить степень повреждения и прогнозируемое лечение.
Лечение патологии подразумевает такие этапы:
1 этап. Лечение грудничков до одного года жизни.
2 этап. Лечение детей от одного года — трех лет.
3 этап. Оперативное вмешательство при дисплазии у детей от третьего года жизни — восьмого года.
Оперативное вмешательство назначается лишь после проведения неэффективного консервативного излечения. Операция заключается во вправлении головки бедренной кости и восстановлении анатомических соответствий в элементах бедра. Сколько операций потребуется, зависит от каждого конкретного случая. В послеоперационный период необходимо проведение длительной фиксации, восстановительного лечения.
Подвывих бедренной кости подразумевает сдвиг суставной головки назад. На рентгенографическом снимке можно заметить, что подвывих стал источником сдвига вертлужной впадины и шейки. Подвывих бедра можно получить при аварии, при сильном ударе в область тазобедренного сустава. В некоторых случаях ребенку назначают операцию и установку такой конструкции, как эндопротез. Конструкция показана в том случае, если произошло раздробление или перелом кости у ребенка.
Подвывих сопровождается неспособностью передвижения в том случае, когда задет или разорван нерв (нервы). Также подвывих может повлечь онемение конечности, причем, ребенок также не может передвигаться.
Нередко встречается врожденный подвывих бедренной кости у ребенка. Иными словами, дисплазия тазобедренного сустава.
В ситуации, когда врачом диагностирован подвывих или вывих у ребенка, лечение нужно начать незамедлительно. В том случае, когда лечение такой патологии, как подвывих, является недостаточным, она переходит в следующую стадию — вывих. Лечение вывиха будет более длительным и кропотливым. Поэтому важно выявить подвывих (вывих) тазобедренного сустава у ребенка на ранней стадии развития.
Врожденный подвывих предполагает такой способ его устранения, как широкое пеленание. Широко пеленать ребенка при дисплазии тазобедренного сустава нужно на протяжении всего первого месяца жизни. Не менее эффективно при такой патологии, как дисплазия, лечение гимнастикой. Лечение заключается в проведении гимнастических мероприятий, например, разведений бедер в стороны. Также дисплазия предполагает лечение плаванием.
В том случае, когда широкое пеленание и гимнастика не приносят положительного результата, дисплазия лечится при помощи ортопедического устройства:
- Врожденный вид патологии может сопровождаться лечением таким приспособлением, как стремена Павлика. Такое лечение является самым щадящим и удобным для ребенка и проводится на протяжении первых девяти месяцев жизни.
- Дисплазия может лечиться при помощи надевания крохе специальных пластиковых штанов, способствующих поддержанию ног в правильном положении. Лечение проводится на протяжении первых девяти месяцев жизни.
- Начиная с полугода жизни малыша, врач может назначить лечение отводящей шиной.
Также дисплазия предполагает лечение физиотерапией и массажем.
Сразу после рождения должен быть проведен тщательный осмотр новорожденного педиатром. При этом выясняется наличие или отсутствие дисплазии, а также иных врожденных патологий. Впоследствии необходимо систематическое посещение педиатра для осмотра состояния суставов ребенка. Если врач при личном осмотре диагностировал какое-либо подозрение на дисплазию тазобедренного сустава, он назначает проведение ультразвуковой диагностики и выписывает направление на посещение детского ортопеда.
В течение первого месяца жизни крохи необходимо обязательно посетить ортопеда. Следующий поход к врачу приходится на три, шесть и двенадцать месяцев малыша. Врач-ортопед осматривает состояние ножек и, если необходимо, выписывает направление на УЗИ.
Ультразвуковое исследование является совершенно безвредным способом диагностики. Но нужно учитывать и минусы в проведении: не ясна полная картина патологического изменения. Ультразвуковое исследование способствует контролю за процессом лечения.
Врожденный вид патологического состояния у детей предполагает излечение таким способом, как массаж, который является неотъемлемым методом в качестве устранения патологии. Массаж значительно устраняет признаки патологии, стабилизирует зону тазобедренного сустава, способствует ликвидации вывиха (подвывиха), мышечному укреплению, восстановлению возможности движений суставом. Также массаж помогает улучшить гормональное и физическое развитие малыша.
Массаж проводится опытным специалистом, специализирующимся на такой патологии. Также массаж возможно проводить в домашних условиях самими родителями. В этом случае разрешено проведение общеразвивающего и общеукрепляющего массажа перед сном. В том случае, когда ребенок носит специальное ортопедическое приспособление, массаж разрешено проводить совместно с ним.
Перед тем, как проводить массаж, малыша нужно положить на ровную и твердую поверхность, постелить пеленку под него. Массаж нужно делать один раз за день. Также необходимо учесть, что массаж выполняется лишь в том случае, когда присутствует хорошее расположение духа малыша. Массаж проводится курсами, включая небольшие перерывы.
Массаж противопоказано выполнять в тех случаях, если повышена температура тела, имеется сопутствующее ОРЗ, невправляемые грыжевые выпячивания или врожденный порок сердца.
Как уже ранее отмечалось, пеленание является не только прекрасным средством лечения, но и хорошим методом профилактики дисплазии тазобедренного сустава. Строго запрещено проведение тугого пеленания.
Только при соблюдении всех рекомендаций врача можно устранить последующие осложнения и спустя два года избавиться от дисплазии.
- Причины
- Как проявляется
- Диагностика
- Как избавиться

Подвывих шейного позвонка – это частичное смещение со своего места поверхности одного позвонка относительно другого. Обычно такое состояние развивается в результате падения, удара, резкого поворота головы. Случается, что оно длительное время остаётся не диагностированным.
Обычно травма является изолированной, а при адекватном лечении прогноз часто благоприятный. По МКБ – 10 шифроваться заболевание будет как код S13.
У ребенка такое смещение обычно случается из-за травмы или нескоординированного поворота головы. Такое может случиться, например, при ударе по шее волейбольным мечом. Реже такое бывает после сна. Замечено, что данная травма в основном встречается у детей. У взрослых подвывих атланта – редкость.
Подвывих С1 шейного позвонка у ребенка может случиться и во время родов. Объясняется это незрелостью связочного и сухожильного аппарата и при сильном сгибании или разгибании они быстро травмируются. Чаще всего травма остаётся незамеченной и первые симптомы появляются уже в подростковом возрасте или же позвонки позднее сами встают на место.
К другим причинам появления этого типа травм можно отнести:
- Падение на голову.
- Ныряние на мелководье.
- Удар по голове.
- Обвал в шахте.
- Неправильно выполненный кувырок.
- Нарушение техники выполнения стойки на голове.
Подвывих С1 шейного позвонка бывает и двухсторонним, и основная причина этого – хлыстовая травма.
Ротационный подвывих первого шейного позвонка имеет определённые симптомы. Основные проявления – боль, вынужденное положение шеи, неприятные ощущения при пальпации, небольшой отёк тканей, напряжение мышц.
Если смещённый позвонок начинает сдавливать нервное волокно, это может выражаться в головокружении, плохом сне, головных болях. Пациент будет жаловаться на шум в ушах, мурашки в пальцах, уменьшение объёма движений не только в руках, но и в ногах.
Ротационный подвывих С1 позвонка может иметь и другие симптомы, которые заставляют пострадавшего быстро обратиться к врачу за помощью. При этом, кроме боли, не получается повернуть голову в противоположную от подвывиха сторону. При попытке совершить то или иное движение боль усиливается. В тяжёлых случаях пострадавший может даже потерять сознание.
Подвывих 1 шейного позвонка у ребенка нередко протекает вообще без симптомов. При появлении навыков стояния и ходьбы нагрузка на позвоночник сильно увеличивается, начинают появляться первые симптомы, что выражается в формировании неправильной походки. В дальнейшем у детей с этой патологией появляются дефицит внимания, головные боли, плохая память, повышенная утомляемость, постоянная капризность.
Диагностика заболевания проводится стандартным методом – при помощи прямой и боковой рентгенографии. При необходимости могут быть назначены снимки в других дополнительных проекциях. Однако всегда всё строго индивидуально.
Вместе с рентгенографией для уточнения диагноза врач может посоветовать сделать МРТ или КТ. На снимках можно увидеть снижение высоты диска, сдвиг суставных поверхностей и асимметрию между первым и вторым позвонками.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Обязательно назначается консультация невролога, что поможет выявить все имеющиеся неврологические нарушения. Чтобы выявить застарелый вывих, а также для диагностики нарушения кровообращения в головном мозге, рекомендуется реоэнцефалография.

Лечение такого смещения проводится разными методами. В первую очередь обеспечивается полная неподвижность шеи и головы. Сделать это можно при помощи специальной шины. Можно использовать простой самодельный воротник из марли и ваты. Самое важное – он должен надёжно фиксировать шею. Самостоятельно вправлять вывих запрещается.
Вправить вывих надо как можно раньше от начала его диагностирования. Из-за развития отёка вправить позвонок становится затруднительно. Обычно используется петля Глиссона с подвешенным грузом. Во время процедуры травматолог или нейрохирург также ставят позвонок на место с помощью ручного поворота головы. Во время манипуляции слышится щелчок, после чего отмечается уменьшение боли, а голова начинает двигаться свободно в обе стороны.
Подвывих шейного позвонка у ребенка лечения требует с самого первого момента диагностирования. Обычно из родительного дома малыша переводят в отделение новорожденных стационара нейрохирургии, где проводится консервативная терапия.
Прогноз обычно при правильной и своевременной терапии всегда благоприятный. После устранения патологии обязательно проводится реабилитация с применением массажа, физиотерапии, лечебной физкультуры.
- Лечение ушиба позвоночника
- Лечение компрессионных переломов позвонков и их последствия
- Проявления и терапия деформации Хаглунда
- Особенности профилактики остеоартроза
- Симптомы и диагностика лучевой миелопатии
- Артроз и периартроз
- Боли
- Видео
- Грыжа позвоночника
- Дорсопатия
- Другие заболевания
- Заболевания спинного мозга
- Заболевания суставов
- Кифоз
- Миозит
- Невралгия
- Опухоли позвоночника
- Остеоартроз
- Остеопороз
- Остеохондроз
- Протрузия
- Радикулит
- Синдромы
- Сколиоз
- Спондилез
- Спондилолистез
- Товары для позвоночника
- Травмы позвоночника
- Упражнения для спины
- Это интересно
-
29 мая 2019
- Боль в локте, колене и пояснице — в чем причина?
Вопрос по лечению невралгии плеча
Что делать, если лечение не помогает избавиться от боли в руке?
Компрессионный перелом 5 позвонка грудного отдела у ребенка
Не работают межреберные мышцы — сможет ли человек сам дышать?
Вывих и подвывих, разница между которыми достаточно существенна, многие пациенты путают. Это обусловлено схожестью симптомов, возникающими при травме. Но они имеют ряд различий, которые и позволяют специалисту правильно установить диагноз.
- Основные отличия вывихов и подвывихов
- Возможно ли отличить травмы по симптомам?
- К симптомам вывиха относятся:
- Диагностика
- Разница в лечении
- Вывих и подвывих: курс физиотерапии
- Вывих и подвывих: вправление
- Вывих и подвывих и другие информации
Основные отличия вывихов и подвывихов
Вывих – это разрыв связочного аппарата, при котором наблюдается смещение концов сустава. Чаще всего диагностируются плечевой и локтевой вывих. В группу риска входят спортсмены, занимающиеся акробатикой, гимнастикой, борьбой.
В некоторых случаях отмечается вывих голеностопного сустава. Травме подвержены в большей степени люди, занимающиеся горнолыжным спортом. В исключительных случаях возможны вывихи тазобедренного или коленного суставов.
Подвывихи схожи с вывихами, но могут не сопровождаться разрывом связочного аппарата. Зачастую встречается травмы голеностопного сустава.
Пациенты часто путают данные типы повреждений, так как в обоих случаях происходит нарушение формы и функции сустава. При этом полностью или частично утрачивается двигательная активность. Но при вывихе во время получения травмы слышен характерный щелчок.
Подвывих не характеризуется сильными болями поражением связочного аппарата. Точно определить тип травмы возможно только при изучении снимка рентгенологического исследования.
Возможно ли отличить травмы по симптомам?
Вывих и подвывих характеризуются схожими признаками, но также имеют незначительные отличия.
Основными симптомами повреждений является изменение длины травмированной конечности в большую или в меньшую сторону. Это зависит от степени и типа смещения суставов. При вывихе или подвывихе невозможно совершать движения.
- Покраснение. Возникает на поверхности кожного покрова в области повреждения.
- Сильная и резкая боль в травмированном суставе. Усиливается при пальпаторном исследовании или попытки совершить незначительное движение.
- Припухлость. Заметна невооруженным взглядом. Сустав при этом изменяет формы и размер.
- Полное или частичное отсутствие чувствительности. Возникает в случаях, когда затронут нерв.
- Озноб и повышение температуры тела. Наличие признаков говорит о наличии воспалительного процесса.
Подвывихи характеризуются резкой болью. Она носит колюще-режущий характер. Сустав также изменяет форму и размер. Наблюдаются отечность и покраснение кожного покрова в области поврежденного сустава. Нарушается двигательная активность.
Таким образом, определить вывих и подвывих, разница которых по клиническим признакам не ощутима, практически невозможно. Это может сделать только лечащий врач на основе результатов диагностических мероприятий.
Диагностика
В первую очередь врач поводит внешний осмотр пациента, устанавливает жалобы и обстоятельства получения травмы.
Для установления окончательного диагноза назначается рентгенологическое исследование вывихнутого участка конечности. Данный метод является самым информативным при установлении типа повреждения. На снимке специалисту удается выявить наличие разрыва связочного аппарата или его отсутствие, сопутствующих травм, например, переломов, трещин.
Разница в лечении
Лечение вывихов и подвывихов суставов также имеет свои отличия. Но целью терапии в обоих случаях является возвращение костей на свое место.
При вывихе врач после изучения снимка рентгенологического исследования проводит вправление сустава. О том, что он занял свое месте, скажет характерный щелчок. После процедуры конечность с поврежденным суставом следует обездвижить. Для этого накладывают гипс. Носить его следует от двух до восьми недель в зависимости от степени тяжести повреждения.
Но следует помнить, что при вывихе нужно как можно скорее обратиться к специалисту, что бы он провел вправление сустава. Это обусловлено тем, что с течением времени мышечная ткань начинает сокращаться, а костная полость может заполниться рубцовой тканью.
Но в некоторых случаях лечение вывиха возможно только с помощью артроскопии. Это хирургическая операция, направленная на очищение полости кости от скопившихся сгустков крови, а также других фрагментов. После этого сустав возвращается в нужное положение и фиксируется.
Вывих и подвывих: курс физиотерапии
В период реабилитации пациенту назначается курс физиотерапии. Показан магнитотерапия, электрофорез. Физиотерапевтические процедур помогают ускорить процесс выздоровления, снять болезненные ощущения и улучшить кровоснабжение в пораженном суставе.
В случае подвывиха пациенту требуется оказание срочной медицинской помощи. В первую очередь вводят обезболивающий препарат. Это помогает снять болезненные ощущения. Травмированный сустав фиксируют при помощи повязки или шины.
С целью исключения появления отечности на непродолжительное время прикладывают холод. Пациентам следует помнить, что самостоятельно вправлять сустав категорически запрещено, так как это может повлечь за собой более серьезную травму.
Вывих и подвывих: вправление
После поступления пострадавшего в лечебное учреждение и проведение диагностических мероприятий проводится вправление. Но чаще всего показано хирургическое вмешательство. Операция проводится под общим наркозом.
После установки сустава в его анатомическое положение врач накладывает гипсовую повязку. Продолжительность терапии зависит от степени повреждения и в среднем составляет 3 недели.
Основным отличием лечения вывихов и подвывихов является необходимость проведение хирургического вмешательства. При отсутствии разрывов связочного аппарата лечение проводится с помощью вправления, наложения гипса и приема лекарственных средств.
Вывихи и подвывихи являются самыми распространенными травмами суставов. Они возникают при дорожно-транспортных авариях, занятиях спортом. По клиническим проявлениям отличить данные типы травм невозможно. Дифференциальная диагностика проводится путем рентгенологического исследования.
Целью терапии является вправление сустава и его фиксация. Продолжительность ношения гипсовой повязки зависит от степени повреждения и устанавливается лечащим врачом.

Подвывихи и вывихи малых пальцев стопы являются довольно распространенной проблемой.
В тяжелых случаях пальцы могут даже перекреститься. В последнее время было предложено несколько объяснений этому состоянию. Об этом и многом другом мы и поговорим в этой статье.
Фаланги пальцев стопы и плюсневые кости образуют суставы, которые называются плюсне-фаланговыми.
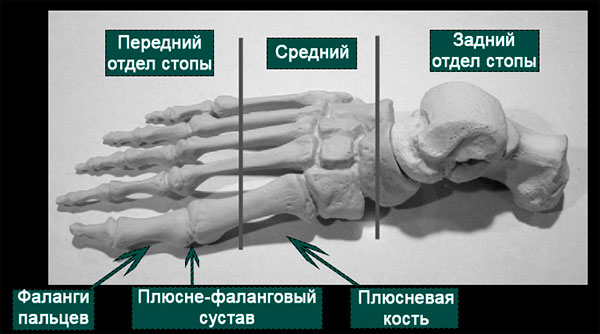
О вывихе или подвывихе пальца можно говорить, если по каким-либо причинам суставные поверхности фаланги пальца и головки плюсневой кости разобщаются или смещаются друг относительно друга. Вывих это полное разобщение суставных поверхностей, подвывих — неполное.
Кости в суставе удерживают друг около друга прочные связки и капсула. Эти анатомические структуры препятствуют формированию вывихов и подвывихов. Однако основным стабилизатором плюсне-фалангового сустава считается подошвенная пластинка, которая представляет собой прямоугольную пластину из соединительной ткани, образующую своего рода колыбель под головкой плюсневой кости.
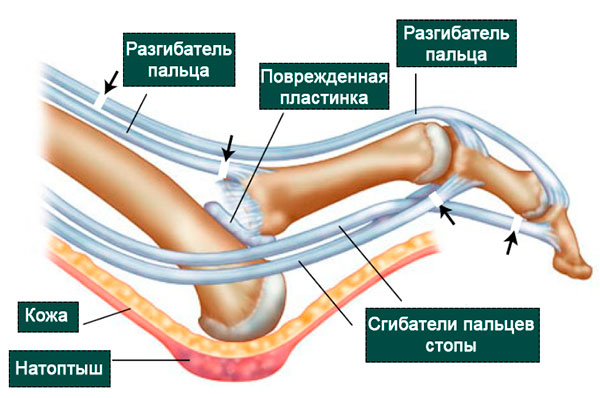
Пластинка начинается на уровне головки плюсневой кости тотчас у ее суставной поверхности и прикрепляется прочным основанием к подошвенной поверхности проксимальной фаланги пальца. Ее толщина варьируется от 2 мм до 5 мм, длина и ширина составляет около 1,5 — 2 см.
При постоянных и длительно действующих перегрузках, связанных с переразгибанием в плюсне-фаланговом суставе (например, ношение обуви на высоком каблуке), подошвенная пластинка и капсула сустава могут рваться, перерастягиваться или истончаться, утрачивая тем самым свою стабилизирующую функцию.
Вывих пальца может быть острым состоянием и развиваться вследствие травмы, сопровождающейся повреждением капсулы и связок, а также подошвенной пластинки плюсне-фалангового сустава.
Также вывих и подвывих пальца стопы может быть следствием хронической недостаточности капсульно-связочного аппарата, которая может развиваться на фоне ревматоидного артрита и других системных заболеваний соединительной ткани. Эти болезни постепенно приводят к разрушению связок ПФС с развитием в последующем его нестабильности.
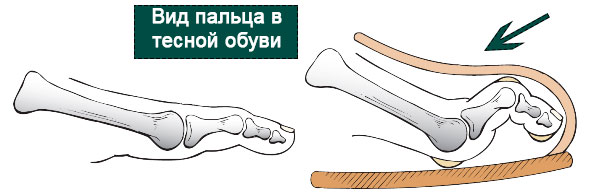
Причиной вывиха пальца может быть травма плюсне-фалангового сустава, ее типичным механизмом является насильственное переразгибание пальца.
Чаще всего вывихи связаны с занятиями спортом и с автомобильными авариями. Во всех случаях имеет место отрыв подошвенной пластинки и капсулы с последующим их заклиниванием внутри сустава, что препятствует вправлению вывиха.
Вывихи малых пальцев стопы нередко встречаются при воспалительных артропатиях, часто это множественные вывихи.
Что касается вывиха второго пальца стопы, то его основной причиной является относительное удлинение второй плюсневой кости и фаланги пальца. В подобной ситуации палец постоянно упирается в стенку обуви, выгибается и стремится сместиться вверх. Постепенно развивается подвывих, который при отсутствии лечения превращается в вывих второго пальца.
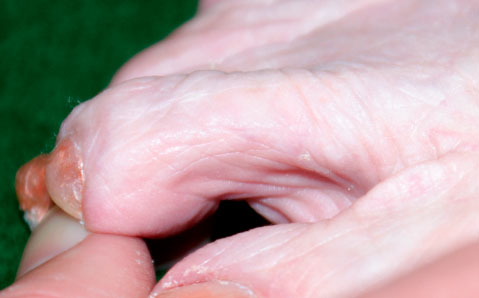
Чем дольше существует вывих, тем более значительные изменения развиваются в мягких тканях и костях, окружающих сустав. Контрактуры мягких тканей могут включать укорочение сухожилий, сморщивание капсулы сустава. Эти изменения могут сочетаться с полным разрывом или истончением подошвенной пластинки.
Вывих любого из малых пальцев стопы может возникать вследствие дегенерации или разрыва подошвенной пластинки, на фоне которых проксимальная фаланга пальца получает возможность смещаться к тылу.
Во время обычной ходьбы в области плюсне-фаланговых суставов действуют силы, стремящиеся постоянно переразогнуть пальцы, поэтому любой дисбаланс в области ПФС (со стороны капсулы или окружающих сухожилий) приводит к вывиху или подвывиху.
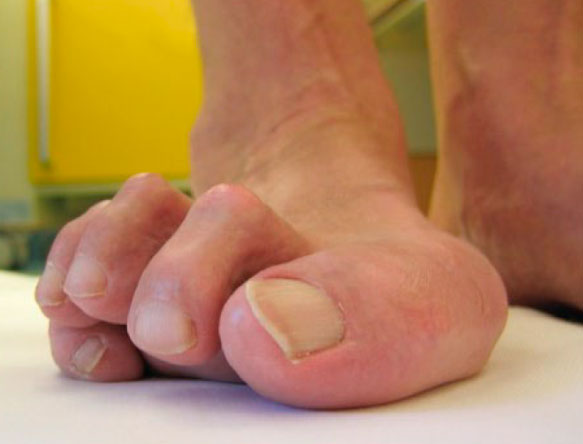
Наиболее распространенными жалобами пациентов с вывихом или подвывихом пальцев является их деформация, а также боль и отек. В некоторых случаях эти симптомы возникают внезапно, однако чаще всего они развиваются постепенно на протяжении достаточно длительного промежутка времени.
Деформация чаще всего встречается у пациентов женского пола, доля которых среди пациентов составляет 70-85 %. Средний возраст всех обратившихся на момент хирургического лечения варьирует в пределах 50-60-ти лет.

По мере прогрессирования деформации пациенты утрачивают способность сгибать пораженный палец, а также соседние. Подвывих и вывих в плюсне-фаланговом суставе в последующем может приводить к развитию молоткообразной деформации пальца, также на подошвенной поверхности под головкой соответствующей плюсневой кости может формироваться натоптыш. Вследствие постоянного контакта пальца с обувью болезненный натоптыш или мозоль могут образоваться и на тыльной поверхности этого пальца.
Рентгенологическое обследование может быть не менее важным, чем клиническое. Рентгенография информативна не только для оценки выраженности деформации пальцев, но и для выявления артроза суставов стопы.
На рентгенограмме можно увидеть признаки вывиха или переразгибания пальца стопы.
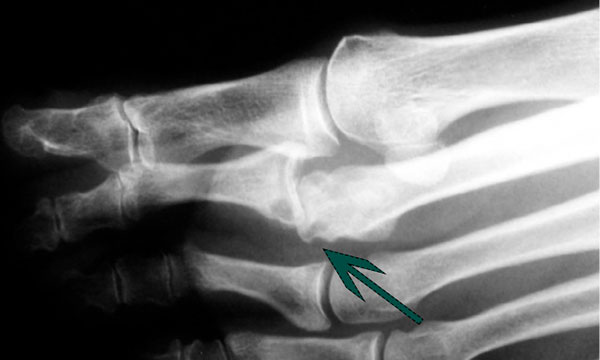
Нестабильность второго плюснефалангового сустава (ПФС), которая привела в конечном итоге к полному вывиху пальца и дегенеративным изменениям сустава.
При длительно существующих деформациях могут формироваться выраженные контрактуры мягких тканей, и ранее эластичная деформация становится фиксированной.
Магнитно-резонансная томография является достаточно информативным методом, позволяющим оценить целостность подошвенной пластинки и выявить ее изменения задолго до того как сформируется деформация, хотя в большинстве случаев диагноз ставится клинически. МРТ это надежный, хотя и недешевый метод диагностики патологии и разрывов подошвенной пластинки.
Лечение молоткообразной деформации пальцев может включать подбор комфортной обуви, обеспечивающей достаточной объем свободного пространства для деформированных пальцев. Уменьшение высоты каблука позволит в дополнение к этому купировать дискомфортные ощущения в области подошвы стопы.
Назначение нестероидных противовоспалительных препаратов (НПВП) позволяет уменьшить выраженность дискомфортных ощущений, связанных с воспалением плюсне-фаланговых суставов.
Консервативное лечение нестабильной деформации второго пальца стопы зачастую обречено на неудачу. Даже при достаточно длительном консервативном лечении симптомы зачастую не исчезают полностью. Остаточные болевые ощущения обычно локализуются по подошвенной поверхности в области основания проксимальной фаланги второго пальца.
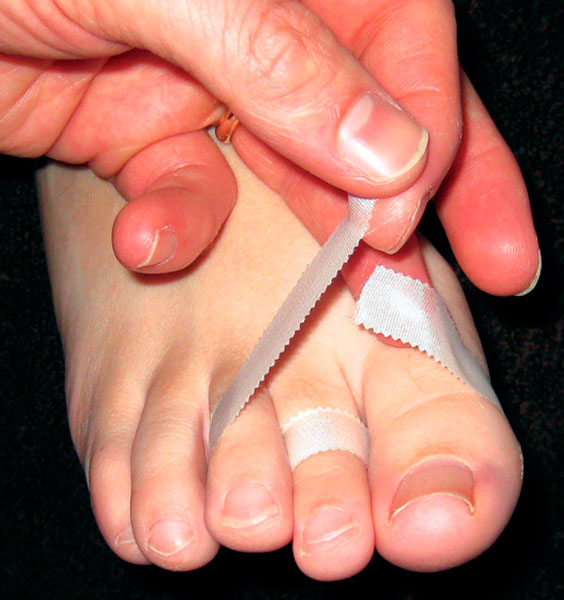
Если консервативное лечение не позволяет избавить пациента от хронического болевого синдрома либо если прогрессирует подвывих второго пальца, может быть показано хирургическое лечение.
В качестве альтернативы консервативным мероприятиям и при их неэффективности предложено множество вариантов хирургических вмешательств, однако результаты некоторых из них очень далеки от оптимальных.
При выборе тактики лечения подвывиха или вывиха пальцев стопы врач-ортопед принимает в расчет несколько факторов, в том числе обязательно учитывается, является ли деформация фиксированной или нет.
Фиксированной молоткообразная деформация или вывих пальца обычно становятся при длительном течении заболевания. В этих случаях показана более сложная операция, чаще всего на костях, с выполнением остеотомии. В нашей практике пациенты обычно обращаются как раз с уже фиксированным подвывихом или вывихом пальца стопы.
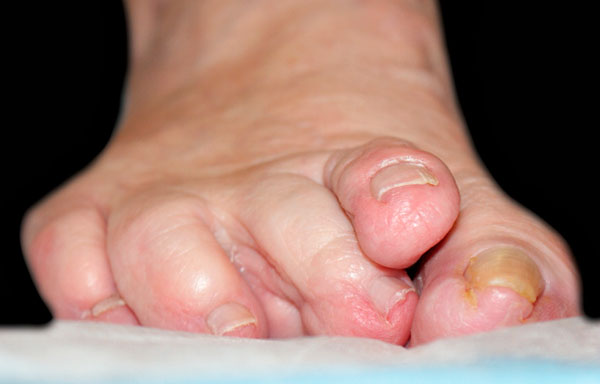
Если деформация эластична и доступна пассивной коррекции, может быть выполнена операция только на мягких тканях.
Наиболее распространенными вариантами операций при вывихе или подвывихе пальца являются синовэктомия, релиз мягких тканей, перемещения сухожилий, костные декомпрессии и корригирующие остеотомии.
Результаты хирургического лечения стали намного лучше после дополнения вмешательств на мягких тканях операциями на костях, такими как декомпрессия или корригирующая остеотомия (например Weil)
Деформация обычно прогрессирует постепенно, вначале с развитием подвывиха, а затем и вывиха пальца. В подобных случаях подошвенная пластинка чаще всего оказывается значительно изменена.
Вывих может происходить к тылу, в тыльно-внутреннем или тыльно-наружном направлении. При этом соседние пальцы могут перекрещиваться друг с другом.
Если вывих пальца сформировался недавно, релиз мягких тканей обычно позволяют восстановить анатомию плюсне-фалангового сустава и устранить деформацию пальца. Это вмешательство показано при минимальной выраженности деформации. Под релизом понимается рассечение особым образом мягких тканей, окружающих плюсне-фаланговый сустав. Релиз позволяет полностью устранить контрактуру и подвывих пальца.
Если описанные выше манипуляции позволили добиться восстановления анатомии и хорошей стабильности в плюсне-фаланговом суставе, то палец фиксируется тонкой спицей, которая удаляется через три недели после операции вместе со швами.
Нередко в дополнение к релизу оказывается необходимым перемещение сухожилия сгибателя и также стабилизация пальца спицей.
В условиях угловой деформации пальца (подвывих или вывих в суставе) в наиболее тяжелых случаях для коррекции искривления необходима операция на костях (остеотомия).
Наиболее часто используемой остеотомией при деформациях, вывихе или подвывихе малых пальцев стопы является операция Weil, впервые описанная и примененная на практике врачом Weil. Она заключается в косой остеотомии головки плюсневой кости. Преимуществами остеотомии Weil наряду с возможностью устранения угловой деформации пальца являются возможность доступа к подошвенной пластинке и укорочение плюсневой кости.
Остеотомия Weil обеспечивает декомпрессию плюсне-фалангового сустава, способствует уменьшению давления на подошвенную пластинку и в некоторой степени создает условия для формирования вокруг сустава рубцов, стабилизирующих его. Во всех случаях после остеотомии необходима ее фиксация винтом.
Эффективность остеотомии Weil и ее модификаций при умеренных и выраженных деформациях доказана множеством исследований и десятилетиями применения на практике.
- Операция выполняется в положении на спине в условиях эпидуральной анестезии. Стопа обрабатывается и укрывается стерильным бельем.
- Выполняется разрез длиной 2,5 — 3 см в области головки плюсневой кости.
- Выделяется головка плюсневой кости, производится небольшой релиз (надсечение) связок вокруг плюсне-фалангового сустава. Если необходимо, то выполняется реконструкция подошвенной пластинки.
- Подвывих или вывих пальца устраняется.
- Выполняется косая остеотомия в области головки плюсневой кости.
- Фрагмент головки смещается проксимально на необходимое расстояние (2 — 6 мм) в соответствии с ранее разработанным планом операции. Для коррекции выраженных угловых деформаций фрагмент головки может быть смещен медиально (вовнутрь) или латерально (кнаружи).
- Область остеотомии стабилизируется мини-винтом Барука или Герберта или винтом-спицей. Иногда бывает необходимо использование двух винтов, особенно в случаях, когда мы имеем дело с большой деформацией.
- Если после остеотомии Weil отмечается выраженная нестабильность плюсне-фалангового сустава, то выполняется дополнительное перемещение сухожилий.
- Операционная рана ушивается стандартным образом.
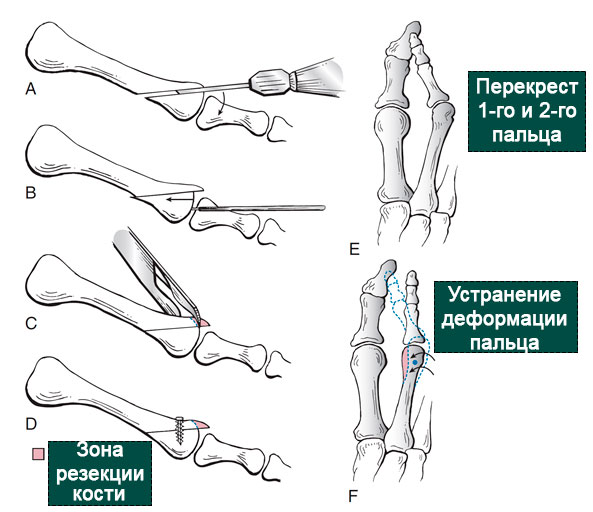
Остеотомия Weil. А. Опил выполняется в проекции шейки головки плюсневой кости. В. Фрагмент головки смещается проксимально насколько это необходимо. С. Выступающая вперед часть проксимального фрагмента резецируется. D. Внутренняя фиксация винтом. Е. Схема деформации со значительным угловым отклонением второго пальца. F и G. Смещение головки во внутреннюю сторону позволяет реориентировать палец кнаружи.
После операции рана закрывается давящей повязкой. Ходить разрешается сразу после вмешательства, однако допускается нагрузка только на пяточную кость и наружный край стопы. Перевязки и тейпирование выполняются один раз в неделю.
Остеотомия обычно срастается через шесть недель после операции. По истечении этого периода пациентам первое время рекомендуют носить просторную обувь или босоножки. Восстановление активных и пассивных движений пальца рекомендуют начинать через 2 — 3 недели после операции.
Мы предупреждаем наших пациентов, что после операции боль может полностью не исчезнуть, особенно это касается случаев дегенеративных и артрозных изменений суставов.
По нашим наблюдениям, примерно в 93 % случаев отмечены хорошие и отличные результаты операции.
Мы считаем, что агрессивная послеоперационная реабилитация является важнейшим компонентом лечения, способствующим снижению частоты осложнений. Ранние пассивные и активные упражнения, направленные на восстановление движений оперированного пальца, помогают максимально быстро и полно восстановить его функцию.
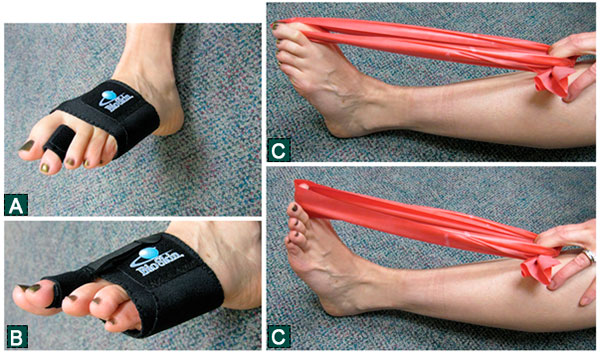
Упражнения для малых пальцев. А. Бандаж для переднего отдела стопы с динамической лентой-эспандером для пальца. Лента позволяет фиксировать палец в положении различного угла сгибания и служит альтернативой тейпированию. B. Перемещение ленты на тыл стопы дает возможность выполнять упражнения, направленные на восстановление силы длинного сгибателя пальцев C. Эластичный жгут, используемый для упражнений, направленных на восстановление мышц стопы.
Упражнения должны выполняться несколько раз в день. Конечно, рубцовых изменений капсулы после операции избежать невозможно, однако интенсивные реабилитационные мероприятия все же позволяют в достаточной мере мобилизовать сустав.
Отек после операций на малых пальцах стопы является достаточно распространенным явлением, и сохраняться он может на протяжении нескольких месяцев. Точно так же может изменяться форма второго пальца за счет отека и постоянного давления на него извне. Избежать этого невозможно, и пациента об этом мы предупреждаем до вмешательства.
Иногда пациенты после операции предъявляют жалобы на боль в области оперированного плюсне-фалангового сустава или пальца. Со временем эта боль должна пройти, однако бывает, что в той или иной мере выраженные дискомфортные ощущения остаются.
При обширных и травматичных вмешательствах возможно повреждение пальцевых нервов, приводящее к нарушению чувствительности соответствующего участка пальца стопы, которая чаще всего со временем восстанавливается.
Читайте также:


