Восстановление костной ткани после ортодонтического лечения

Клиника ортодонтии
8 (495) 142-17-37
On-line консультация
Если у Вас появился вопрос заполните
эту форму и отправте Ваше сообщение.
Осложнения
Риски и осложнения в процессе ортодонтического лечения
Как и при любом методе лечения в медицине, при проведении ортодонтического лечения возможно развитие различных осложнений. При этом каждый этап лечения связан с определенными рисками. К счастью, в ортодонтии, осложнения бывают редко, и при своевременном обнаружении приводят к незначительным последствиям. Тем не менее, все возможные риски и осложнения необходимо тщательно учитывать при принятии решения провести ортодонтическое лечение. Как можно максимально снизить риск осложнений в процессе ортодонтического лечения?
В первую очередь, требуется тщательная диагностика для выявления показаний и противопоказаний к проведению лечения. В зависимости от результатов диагностики мы рекомендуем методы лечения, которые максимально снизят риск возможных осложнений. Необходимо тщательно соблюдать и выполнять все рекомендации врача-ортодонта. Применение современных технологий, проведение лечения у опытного врача — ортодонта, соблюдение общепринятых стандартов лечения, позволит гарантировать качественное лечение с минимальными рисками и осложнениями. Какие же осложнения могут возникнуть при проведении ортодонтического лечения?
Появление очаговой деминерализации эмали и гингивита

Установленная в полости рта ортодонтическая аппаратура не является причиной появления начального кариеса и гингивита. Причиной возникновения кариеса является диета с чрезмерным употреблением сахаров, низкая резистентность эмали и неудовлетворительная гигиена полости рта. Ортодонтический аппарат всего лишь аккумулирует мягкий зубной налет, который при неадекватной личной гигиене приводит к развитию начального кариеса и гингивиту. Поэтому, для профилактики осложнений, необходимо очень тщательное проведение гигиенических процедур, рекомендуемых лечащим врачом.
Рецессия десны
Дисфункция ВНЧС

Патология сустава может быть вызвана смещением суставного диска в переднем или заднем направлении. Это приводит к нарушению плавного функционирования сустава и созданию аномальной позиции суставной головки. Клинически это проявляется в виде щелканья, хруста при открывании и закрывании рта. Дегенерация суставных поверхностей приводит к перфорации суставного диска, проявляемой крепитацией и скрежетом. Исключительно важно устранить дисфункцию нижней челюсти, восстановить здоровое состояние и добиться нормального функционирования мышц зубочелюстной системы перед проведением ортодонтического лечения. По данным Американской Стоматологической Ассоциации дисфункцией ВНЧС в США страдают около 75 миллионов человек. Мышечные дисфункциональные нарушения диагностируются у 23% пациентов, с возрастанием частоты нарушений с 15 до 45 лет. Женщины в 3-9 раз больше чем мужчины подвержены этим нарушениям. В США затраты на лечение TMD (дисфункции височно-нижнечелюстного сустава) находятся на втором месте, уступая только терапии злокачественных опухолей. Аналогичная ситуация наблюдается и в Германии.
Причины появления дисфункции ВНЧС :
Любое исправление аномалии прикуса приводит к изменению соотношения челюстей, функций мышц, топографии элементов ВНЧС. Адаптация зубо-челюстной системы к этим изменениям или патологическая реакция зависит от воздействия ортодонтической аппаратуры, длительности лечения и возраста пациента. Никогда нельзя однозначно сказать, как ВНЧС отреагирует на ортодонтическое лечение, поэтому во время такого вмешательства необходимо постоянно контролировать функциональное состояние мышц и ВНЧС.
Резорбция корней зубов

По данным литературы, резорбция (рассасывание) корней зубов возникает у 16,5% подростков и 40% взрослых пациентов. У взрослых корневая резорбция встречается чаще чем у детей, а у мужчин реже чем у женщин. Большинство исследований отмечают, что количество резорбируемых тканей зависит от продолжительности лечения. По мнению Goldin В. (1989) потеря костной ткани в процессе ортодонтического лечения составляет 0,9 мм в год. Основной причиной появления данной патологии является передозировка сил, направленных на перемещение зубов. Предласпологающими к резорбции зубов факторами являются: короткие и закругленные корни зубов, крупные или мелкие зубы, отсутствие зачатков. В целях профилактики корневой резорбции необходимо проведение рентгенологического обследования через 6-8 месяцев ортодонтического лечения. Если после 6 месяцев лечения признаков резорбции не выявлено, то никаких серьезных изменений в зубах не наблюдается и в конце лечения. При обнаружении резорбции необходимо устранить механическое воздействие на перемещаемые зубы, снять оборудование и дать возможность для физиологического восстановления тканей периодонта.
Рецидив после ортодонтического лечения
Рецидив в ортодонтии — это возникновение нарушений после окончания активного ортодонтического лечения, частичный или полный возврат перемещенных зубов в исходное положение. Для предотвращения рецидива необходимо обеспечить адаптацию зубных рядов к новым физиологическим условиям с помощью ретенционных аппаратов, действие которых направлено на сохранение достигнутых результатов. Тщательная диагностика, составление адекватного плана лечения, проведение ортодонтического лечения по мировым стандартам гарантирует стабильный результат в течение максимально длительного времени после окончания лечения.
Междисциплинарный приём
Часто бывает, что аномалии прикуса гораздо сложнее и лечение только брекет-системой не обойтись. Нередко лечение, в силу тех или иных причин, затягивается или идёт не по плану, либо изначально спланировано неверно, что порождает массу проблем в физическом и психологическом плане и у пациента и у врача. Поэтому я настоятельно рекомендую перед ортодонтическим лечением пройти детальную диагностику. Расчет слепков, снимков, анализ КЛКТ, определение центральной окклюзии и центрального сооотношения челюстей. По показаниям аксиографию. Это позволит поставить точный диагноз. Точный диагноз = верный план лечения.
Ортодонт должен иметь навык, знание и умение вести междисциплинарный прием. Ваше лечение будет контролировать одновременно ортодонт и смежные профессионалы: ортопед, хирург, гнатолог, пародонтолог, терапевт, эндодонтист, по необходимости остепат. В случае необходимости во время ортодонтического лечения грамотный ортодонт с опытом междисциплинарного приема привлечет необходимых специалистов для своевременного оказания помощи. Такая работа в связке позволяет ускорить лечение и избежать осложнений. Своевременно пролечить не обнаруженный ранее кариес, а не ждать дальнейшего разрушения зуба под брекетом дожидаясь снятия. Или, например, если есть проблемы с пародонтом , тогда ваш врач будет вести лечение в соответствии с протоколами лечения пародонтолога, постоянно связываясь друг с другом.
Пациенты с заболеванием ВНЧС вначале обязательно проходят полную диангостику с аксиографией, по необходимости лечебно-диагностическую сплинт-терапию у врача-гнатолога. Такая терапия позволяет поставить сустав в правильное положение. Это правильное положение может пациенту показаться не совсем удобным, зубы могут соприкасаться совсем в иных точках, чем прежде. Но именно только из этого фунукционального положения (при патологии ВНЧС) возможно начать ортодонтическое лечение, чтобы неверными перемещениями не нанести больший вред и так страдающему человеку.
Ортодонтическое лечение брекетами
Ортодонтическое исправление прикуса брекетами включает в себя само лечение брекетами и ретенционный период. В активный ортодонтический период лечения на связки окружающие зуб, постоянно оказывается давление в разных направлениях. От этого часто пациенты испытывают дискомфорт и болезненность, а иногда зуд. Это реагирует связочный аппарат зуба - пародонт. Связки окружающие зуб растягиваются. Поэтому , чтобы не нанести вред и привести к разрушению пародонта необходимо работать малыми, но стабильными силами. Самолигирующие брекеты справляются с этой задачей очень хорошо. После активного ортодонтического лечения , когда брекеты уже сняты, начинается пассивное ортодонтическое лечение - ретенция, или ужержание и стабилизаия достигнутого результата.
Ретенционный период. Доктор фиксирует результат несьемным ретейнером центральные зубы , а в лаборатории по вашему слепку изготавливаются капы, для ночного режима. Цель ретенционного периода: стабилизировать связочный аппарат зуба в полученном результате. Зуб оплетает огромное количество разновидностей связок, состоящих их волокон. И все эти нити должны закрепиться в новом положении. Связки, которые были растянуты в период перемещений начинают врастать в новое положение зуба. Этот период длится годами. Поэтому подвижность зубов в первый год это норма. Весь связочный аппарат зубов обновляется и адаптируется. Поэтому в этот период так необходимы несьемный ретейнер и сьемная ночная каппа. Чтобы избежать рецидива и не нанести вред зубам и связкам , а также избежать повторного длительного лечения пациент и врач обязан понимать ответственность этого периода. Во время посещать своего доктора и не снимать ретейнеры без показаний. Ретенция может длиться от трёх лет, до пожизненной необходимости в несёмном ретейнере. Тогда как средний срок испаления прикуса брекет-системой - 1,5 года. Длительность ретенционного периода определяет врач.
Начало ортодонтического лечения и гигиена зубов
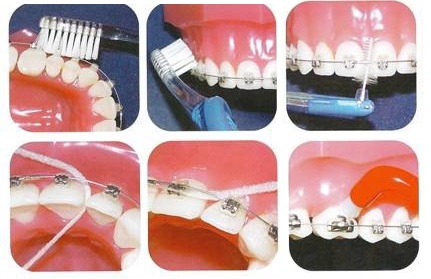
А теперь, о вреде длительного ортодонтического лечения на брекетах. Несомненно , в период ортодонтического лечения индивидуальная гигиена ухудшается. Что влечет за собой множество негативных последствий: кариесы, пульпиты, пародонтиты и прочее. Поэтому помимо собственной гигиены, ваш доктор обязан проводить профессиональную гигиену, удаление камня, Air Flow, чистку пародонтальных карманов, чистку апроксимальных поверхностей зубов специальными инструментами. Так же существуют индикаторные таблетки, которые выявляют особенно плохо прочищаемые и труднодоступные места. Своим пациентам я рекомендую ортодонтические наборы с щетками, ёршиками, зубной нитью и индикаторными таблетками. Если где-то , что-то не прочищается мы это тщательно удаляем при помощи профессиональной гигиены, полируем и продолжаем следить за индивидуальной гигиеной, чтобы не было никаких предпосылок кариесу, пигментных пятен и прочих неприятностей, связанных с неудовлетворительной гигиеной. Обязанность врача-ортодонта научить правильной гигиене во время исправления прикуса брекетами, а пациент должен со всей серьёзностью и старанием выполнить рекомендации врача. Иначе встречи со специалистами-смежниками и бор-машиной не избежать.
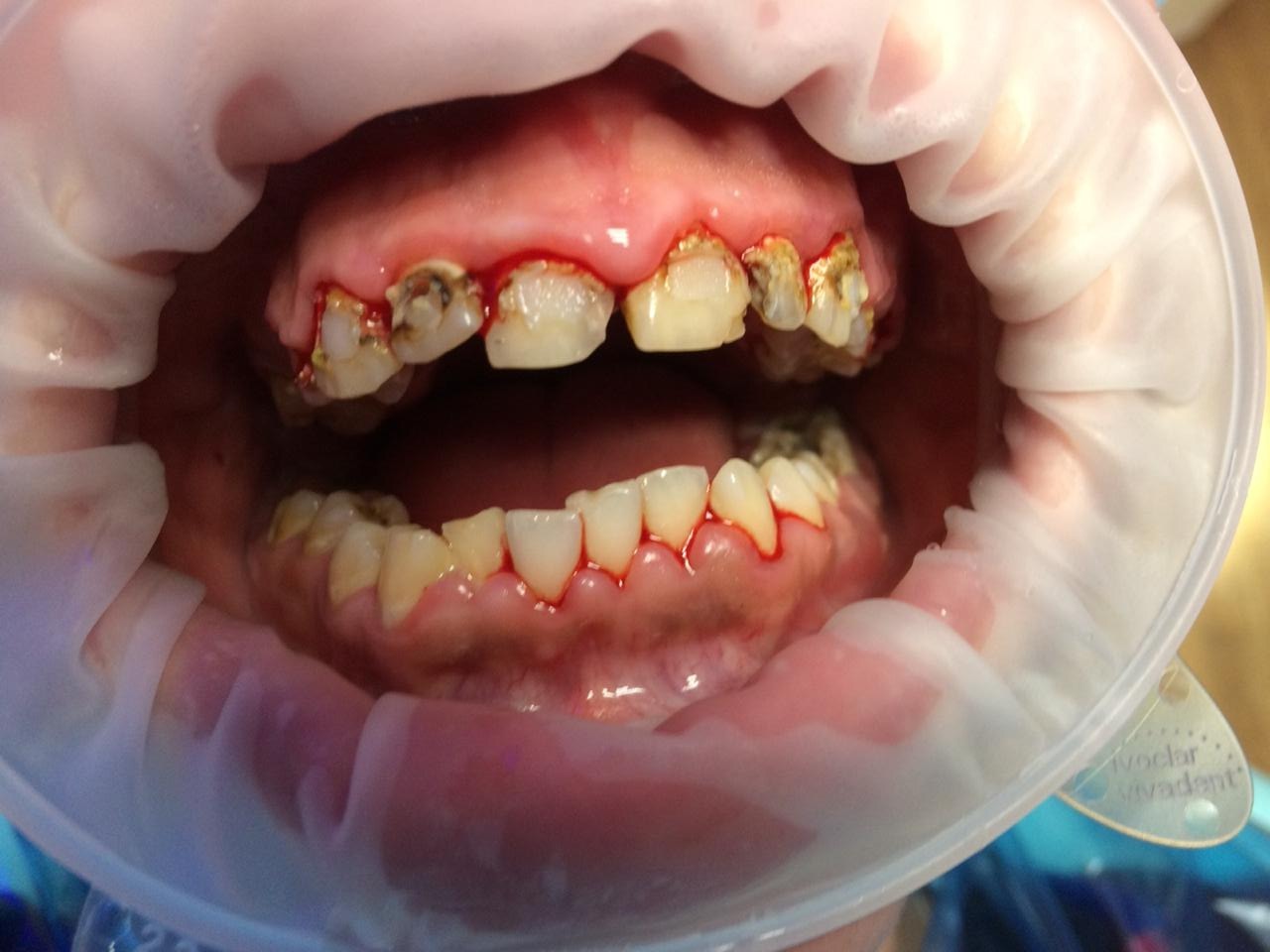
Девушка 25 лет обратилась за помощью . Четыре года назад, зафиксировала брекет-систему. В силу жизненных обстоятельств ечение прекратила, но брекет-систему не сняла. Страдает стоматофобией. Крайне неудовлетворительная гигиена полости рта . Провели премедикацию: 1/2 релиума под язык. Очень сильно волновалась перед снятием системы. Под инфильтрационной анестезией сняли брекеты вместе с осколками эмали зубов. Сделали КТ. Часть зубов под удаление. Коронки и имплантанты. Вот такая грустная история. В будущем надеюсь дополнить этот случай новыми фотографиями и отчётом о результатах.
Если лечение затягивается от двух и более лет - это повод задать вопросы врачу и провести диагностику зубов, во избежании серьёзных проблем в будущем. Если вы носите брекеты три и более года, то это в 90% случаев уже имеющиеся проблемы и последствия длительного ортодонтического лечения. Основные ошибки в лечении, которые приводят к затягиванию исправления прикуса брекетами или невозможности достижения намеченного результата, можно разделить условно на стратегические - когда лечение изначально спланировано неверно и тактические - когда в ходе лечения врачом принимаются неверные решения, ведущие к затягиванию исправления прикуса и откату на более ранние этапы лечения. Так же можно выделить ошибки, которые влияют на качество исправления прикуса, например неровный центр, протрузия, или как её называют в среде брекетоносцев - веер. Не до конца выровненные зубные ряды, вид которых не отвечает желанию и ожиданиям пациента. В целом ошибки эти поправимы и не наносят большого вреда здоровью человека. Наряду с этим имеют место быть ошибки несущие немалый вред пациенту и это самые опасные просчёты врача, так как зачастую не проявляют себя сразу или проявляют ввиде болей и нарушений здоровья вне зубного ряда, поэтому легко могут быть отнесены врачом и пациентом к проблемам не имеющим с ортодонтическим лечением ничего общего. Вот о них и об опасности длительного ортодонтического лечения я бы и хотела поговорить в этой статье.
Резорбция корней зубов
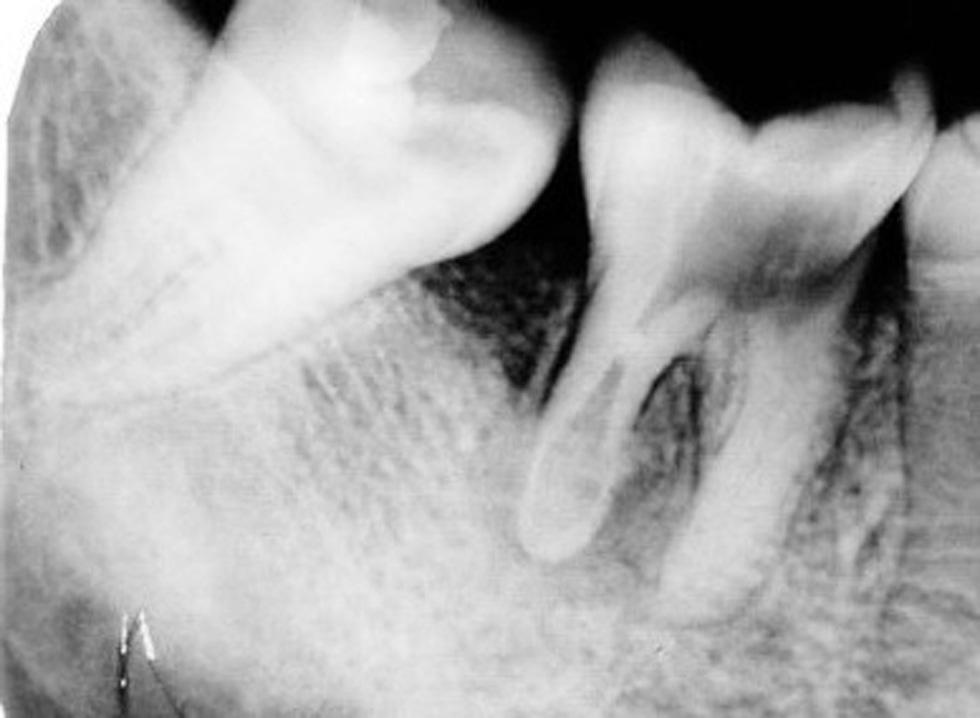
Прежде всего необходимо поговорить о резорбции корней зубов, если сказать общими терминами - о рассасывании корней. Этот процесс до сих пор полностью не изучен и грозит полной потерей зубов пациента. Длительное механическое воздействие брекет-системой часто приводит к рассасыванию костной ткани зуба. Очень важно, в начале, середине и под конец исправления прикуса делать диагностические снимки и смотреть состояние корней, так как резрбция на начальной стадии проходит совершенно бессимптомно. Лечение резорбции корня сложно, многоэтапно и дорогостоящее. Достаточно часто мне приходится слышать от пациентов, что врач устанавливает брекет систему без анализа снимка ОПТГ или КЛКТ, без слепков и какой-либо диагностики. Это грубая, опасная ошибка, так как брекет-система показана не во всех случаях, а её установка на "авось" может привести к неприятным и часто необратимым последствиям. Будте внимательны при выборе специалиста.
Рецессия десны

Рецессия десны или оголение шейки корня зуба является достаточно частой проблемой в ортодонтическом лечении. Например лечение сильной скученности без удаления может привести к рецессии десны. Зубные ряды расширяются и увеличиваются, а костное основание остатся неизменным. В этом случае возможно частичное или в особо сложных случаях полное оголение корня зуба. Контур десны меняется, зубы становятся визуально длиннее. Появляется чувствительность зубов, реакция на кислое, сладкое, холодное, горячее. Помимо не грамотно спланированного ортодонтического лечения, к рецессии десны приводит неудовлетворительная гигиена зубов, зубной камень, поддесневые отложения. Поэтому при исправлении прикуса брекетами я рекомендую провоить профессиональную гигиену AirFlow как миним три раза за весь период лечения. Перед установкой брекетов, в середине лечения и после снятия системы. Кроме того, перд началом исправления прикуса я провожу обучение личной гигиене в брекетах и считаю выполнение правил гигиены зубов пациентом основополагающим моментом в предупреждении возможных заболеваний полости рта.
Рецессия десны - это поправимо. Самое распространённое и надёжное лечение рецессии, хирургическая операция или пластика десны. И если быть совсем точной - метод латерального лоскута. Лоскут здоровой ткани берётся из прилежащих к области поражения зонах десны или твёрдого нёба и пришивается на место рецессии. Операция проводится под местной анестезией. Безопасна и относительно безболезненна. Пациент может недолгое время испытывать терпимый дискомфорт в области вмешательста, но в силу того, что ткани полностью идентичны, заживление проходит быстро и без осложнений.
Зубы не двигаются
Изначально не правильно спланированное ортодонтическое лечение бректами, бывает, приводит к тупиковой ситуации. Брекет-система вырабатывает свой ресурс. Дуги принимают ровное положение и так же, перестают работать. Тем не менее, зубы находятся в неровном, не устраивающем пациента и врача положении. Дополнительные усилия не приводят к нужному результату. Возникают закономерные вопросы к лечащему врачу. Взаимные претензии и оправдания. В общем, неприятная ситуация. Виной тому изначально не верно спланированное ортодонтическое лечение. Неточный рассчёт. Игнорирование основополагающих правил протокола фиксации брекет-системы и диагностики перед началом исправления прикуса брекетами. Возможно, неопытность лечащего врача, или так называемый человеческий фактор. Недавно ко мне обратилась пациентка, которая находится на лечении в брекет-системе около 10 лет! Бывает и такое. Не стоит паниковать и бить в колокола. Практически любые перемещения зубов во рту обратимы, пока, зубы, имеют крепкие корни, а ортодонт понимет суть лечения и знает, что делает. Существует много способов исправления ситуации. Например изгиб дуги. Врач ортодонт, понимая суть проблемы, изгибает дугу, тем самым заставляя работать дугу в нужном направлении.
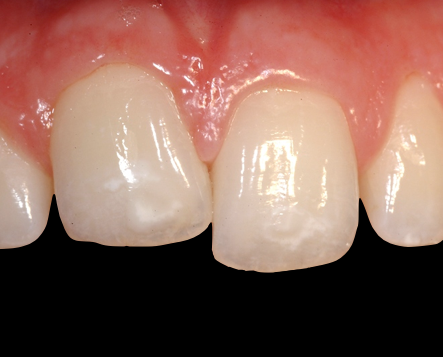
В арсенале профессионального ортодонта есть много методов, приспособлений и аппаратов для передвижения зубов, но не смотря на всё это, существуют причины и ситуации в которых брекет-система помочь не может. Анкилоз зуба. Одна из достаточно распространённых аномалий зубов. По тем или иным причинам зуб утрачивает периодонтальные связки, благодаря которым возможно передвижение. Зуб накрепко сращивается с костью и его перемещение становится невозможным. Такой зуб, как правило является недоразвитым, имеет меньшую высоту по отношению к зубному ряду. Часто имеет иной наклон в зубном ряду. При простукивании издаёт приглушнный звук. Анкилозированный зуб требует терапевтического и ортопедического вмешательства, чтобы вернуть его в прикус. Как вариант создание искусственной коронки. Возможен камуфляж зуба винирами, люминирами или эстетическая реставрация, по показаниям.
И в заключении, ещё раз напомню о важности и необходимости предварительной диагностики, анализа снимков ОПТГ или КЛКТ, слепков и по необходимости более сложных исследований перед исправлением прикуса брекетами. Грамотная и точная диагностика - залог успеха ортодонтического лечения. Не торопитесь с началом ортодонтического лечения, взвешивайте всё и узнавайте больше информации. Советуйтесь, консультируйтесь и будьте здоровы!

Вам поставили диагноз атрофия костной ткани и вы переживаете по поводу будущей имплантации зубов? Не знаете, стоит ли выполнять наращивание челюстной кости? С чего начать решение данного вопроса? Эти и многие другие аспекты раскрыли эксперты – дочитайте материал до конца, чтобы знать все самое основное по этому поводу.
Атрофия костной ткани – что это такое?
Клинический случай: у человека зуб и корень были удалены давно, а на их место не был установлен имплант и протез. За год костная ткань атрофируется примерно на 25%.
Почему происходит атрофия костной ткани?
Перечислим основные причины атрофического процесса кости:
- Заболевания зубов и десен. К ним можно отнести периостит, периодонтит, остеомиелит, пародонтоз, кисты в области гайморовых пазух, а также корней и др. Любые воспалительные явления в челюстной кости провоцируют ее постепенное атрофирование;
- Отсутствие имплантации и протезирования. Например, у пациента был удален зуб или он самостоятельно выпал, и при этом человек не спешит с восстановлением утраченной зубной единицы. Все это время костная ткань атрофируется, а также происходят другие изменения: неправильно распределяется жевательная нагрузка из-за отсутствия опоры и некорректного давления, деформируется зубной ряд и т.п.
- Преклонный возраст. К сожалению, у людей в возрасте 50+ костная ткань становится более рыхлой, часто возникает остеопороз. Нарушается структура кости, снижается ее плотность, уменьшается масса. Проблема остеопороза обостряется, если у человека диагностируются заболевания сердца и сосудов, ЦНС, щитовидной железы, желудка и кишечника и др.
- Врожденные аномалии челюсти и зубов. Часто так бывает, что человек уже с рождения склонен к атрофии костной ткани. Патология сопровождается уменьшенным размером челюсти, ее недоразвитостью и другими видимыми дефектами, которые годами формируют в людях комплексы. Все эти моменты можно скорректировать ортодонтическим лечением или же пластическими операциями;
- Врожденные аномалии челюсти и зубов. Часто так бывает, что человек уже с рождения склонен к атрофии костной ткани. Патология сопровождается уменьшенным размером челюсти, ее недоразвитостью и другими видимыми дефектами, которые годами формируют в людях комплексы. Все эти моменты можно скорректировать ортодонтическим лечением или же пластическими операциями;
Что будет, если атрофия костной ткани будет прогрессировать?
Основные сложности, с которыми сталкиваются пациенты, таковы:
-
Меняется эстетика лица. Как мы уже указывали выше, носогубные складки становятся более выраженными, лицо опускается, губы как бы западают, возле уголков губ формируются глубокие заломы. В зависимости от локализации атрофического процесса, уменьшается в размерах верхняя или нижняя челюсть.
Как лечить атрофию костной ткани?
Как вы понимаете, проблему нельзя пускать на самотек, ее следует решать комплексно. Вот несколько эффективных путей решения:
1. Имплантация – восстановление корня с помощью внедрения титанового штифта. Таким образом, удается сформировать нагрузку на кость в месте отсутствующего зуба. Когда в зубном ряду нет просветов, равномерно распределяется нагрузка, костная ткань нормально работает, в ней продолжают происходить естественные обменные процессы.
В зависимости от типа имплантации, можно выделить два наиболее эффективных:
- Имплантация с немедленной нагрузкой – процедура реализуется с помощью специальных имплантов, которые фиксируются не в альвеолярную область, а ввинчиваются в базальные, то есть глубокие слои кости. За счет того, что костная ткань получается нагрузку сразу же, в ней сохраняется кровообращение, обеспечивается природная регенерация клеток. Через 3 – 5 дней с момента установки импланта в базальные слои можно ставить протез зубов;
- Имплантация с отсроченной нагрузкой – классическая методика, в соответствии с которой сначала выполняется операция по наращиванию костной ткани, а уже затем ставятся импланты. Установка искусственных корней зубов планируется примерно через 4 – 6 месяцев после наращивания, а еще через 3 – 4 месяца ставится постоянный протез. Данный протокол считается более длительным по реализации и затратным, но дает высокие гарантии приживаемости костного материала и импланта.
Чтобы нарастить костную ткань, в современной стоматологии применяются следующие методы:
- наращивание своего материала, взятого из донорской области;
- наращивание искусственного материала;
- расщепление альвеолярного отростка;
- синус-лифтинг.
Если у вас или у ваших близких есть проблема атрофии костной ткани челюсти, если у вас давно выпал зуб и вы подозреваете, что у вас может быть данная проблема, запишитесь на консультацию к специалисту прямо сейчас. Никогда не поздно восстановить дефицит кости и обеспечить здоровье и красоту зубам!
-
Вход Регистрация
- Главная →
- Новости и статьи по стоматологии →
- Ортодонтия →
- Ортодонтическое лечение у пациентов с тяжелыми формами пародонтитов: клиническое исследование
Сегодня потребность в ортодонтическом лечении возрастает среди всех возрастных и социальных групп. Успех и эффективность такого лечения напрямую зависит от ответной способности пародонтальных тканей. Ортодонтическое перемещение зуба включает реконструкцию альвеолярной кости, в то время как само передвижение ассоциировано с физиологическим процессом клеточной активности в пародонтальной соединительной ткани и активацией остеобласт-остеокласт комплекса в альвеолярной кости. По причине сложности эстетической и функциональной реабилитации, совместное решение пародонтальных и ортодонтических проблем становится необходимостью для достижения терапевтических целей.
Ортодонтическая терапия с применением несъемной и съемной техники может привести к различным побочным эффектам, таким как образование налета или развитие кариеса. Более того, бактериальная обсемененность повышается в местах ретенции, в которых механическое удаление налета становится весьма затруднительным. Данные перемены могут вызвать количественный скачок бактерий, в том числе и пародонтальных патогенов, Actinobacilus actinomycetemcomitans и Porphyromonas gingivalis. Ортодонтическое лечение весьма сказывается на здоровье пародонта, способствуя скапливанию налета, что приводит к увеличению десны, увеличению глубины звуб-десневых карманов, появлению кровоточивости при зондировании. Все перечисленные проблемы решаются строгим подходом в гигиене полости рта в процессе лечения и после него.
По причине постоянной травмы тканей пародонта и снижения поддерживающей функции ортодонтическое перемещение зубов у пациентов с нелеченными пародонтитами противопоказано. Пародонтальное лечение в виде скалинга, сглаживания корней и удаления глубоких карманов должно быть проведено до начала ортодонтической терапии, так как наличие глубоких пародонтальных карманов может переносить микробный налет с наддесневой части в поддесневую, тем самым вызывая утрату прикрепления и развитие ангулярного костного дефекта.
Локализованный агрессивный пародонтит, форма тяжелого заболевания пародонта, ассоциирован с утратой соединительнотканного прикрепления, появлением внутрикостных карманов и вертикальных костных дефектов в некоторых специфичных местах зубной дуги, например первых моляров или резцов в более раннем возрасте.
У 30-50% пациентов, пораженных пародонтитами средней и тяжелой степени, происходит патологическая миграция вместе с утратой прикрепления и тяжелой резорбцией кости, что клинически проявляется в элонгации, диастеме, ротации и лабиальной инклинации центральных зубов.
Для купирования вертикальных костных дефектов весьма успешно применяют регенеративное лечение, однако, при миграции зуба от изначальной локализации, идеальной эстетики и реконструкции межзубного сосочка добиться невозможно, именно поэтому в таких ситуациях возникает необходимость ортодонтического вмешательства.
Комбинация лечения тканей пародонта и интрузия передних элонгированных зубов вместе с контролируемой гигиеной является наилучшим планом лечения для коррекции взаимоотношения зубов при агрессивных формах пародонтитов.
Более того, вертикальное ортодонтическое перемещение может разрешить некоторые костные дефекты у таких пациентов, что устраняет необходимость в последующем хирургическом вмешательстве.
Так как стабильность терапии пародонта находится на первом месте, регулярные визиты и мониторинг являются необходимостью в таких ситуациях. С этой целью проводятся инструктаж по гигиене полости рта, регулярные визиты каждые 3-6 месяцев, измерение глубины десневой борозды, оценка подвижности зубов, рецессии десны и костной структуры.
Настоящее исследование показывает пародонтальные параметры в конце ортодонтического лечения у пациентов с тяжелой формой пародонтитов.
Материалы и методы
Данное неконтролируемое клиническое исследование было одобрено этическим комитетом Tehran University of Medical Sciences Dental School. Осмотры проводились после получения письменного согласия с каждого пациента. Предметом исследования стали восемь пациентов (семь женщин и один мужчина средним возрастом 30 лет), которые были направлены на пародонтологическое лечение агрессивных форм пародонтита с историей экструзии и ортодонтического лечения. У всех пациентов глубина зубо-десневых карманов была >=5 мм, отмечались внутрикостные дефекты, экструзия до 1 мм относительно соседних зубов в зубной дуге, индекс налета менее 15%. В случае наличия системных заболеваний, употребление лекарств последние 3 месяца, курения, отсутствия возможности оплатить ортодонтическое лечение или принимать участие в регулярных осмотрах участники исключались из исследования.
У всех пациентов отмечались клинические и рентгенологические признаки аргессивного пародонтита. Всем был проведен скалинг, сглаживание поверхности корней, а также открытый кюретаж с удалением внутреннего кармана и инфицированного содержимого. Даны инструкции по гигиене полости рта до начала ортодонтического лечения.
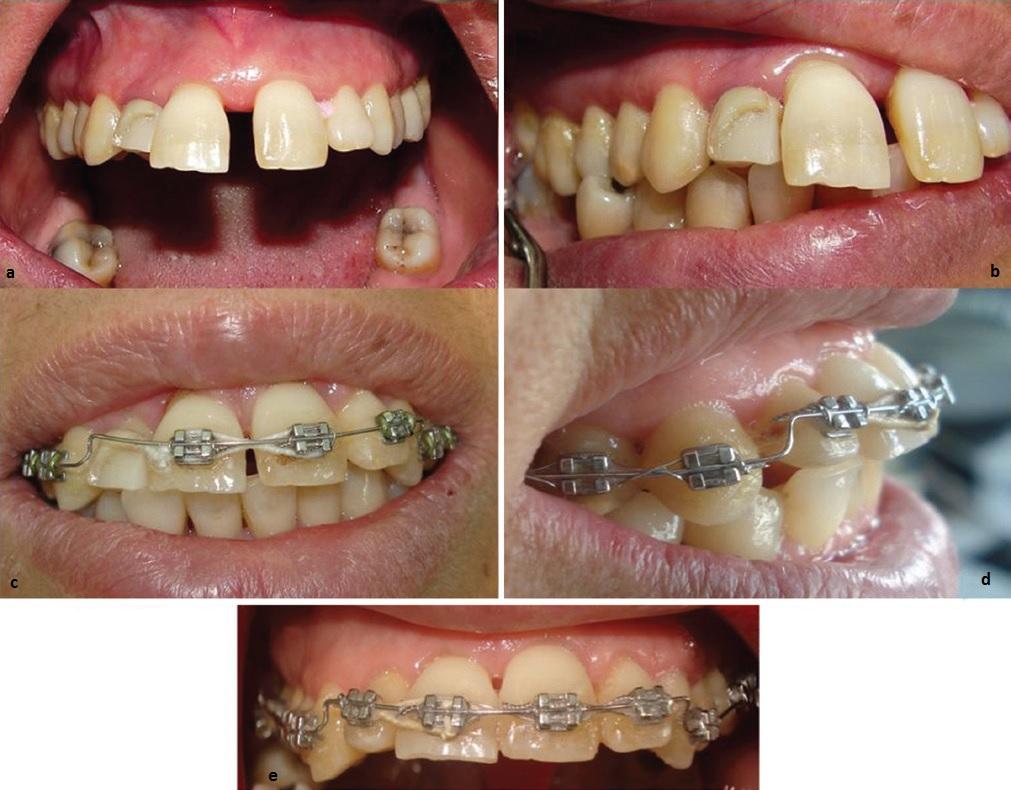
После стабилизации пародонтологического статуса и сокращения пародонтальных карманов до 15% или менее, после установки прочных связей для регулярных визитов проведено фиксирование несъемной ортодонтической техники на всю зубную дугу, проволочная техника интрузии и выравнивания центральных резцов. Нагрузка прилагалась равномерно на каждый зуб 10-15 г (проверено при помощи Correx, HAAG-STREIT Holding, AG) согласно индивидуальному пародонтальному статусу. Для предотвращения якорной убыли мы прибегли к методике полной дуги, корректируя приспособления каждые 4 недели. Инструкции по гигиене полости рта, а также сглаживание поверхностей корней проводилось каждые три месяца. В целом ортодонтическое лечение длилось от 10 месяцев до 2 лет в зависимости от пациента (Фото 1). Затем терапия переведена в фазу ретенции. В конце лечения несъемная аппаратура расфиксирована и зафиксированы ретейнеры (Braided нержавеющая сталь, 0/38 мм, Dentaflex, Germany) на нижнюю и верхнюю челюсть. Снова даны рекомендации по гигиене полости рта.
Фото 1: (а,b) Фронтальный и боковой вид смещенного правого верхнего центрального резца, связанного с утратой кости у пациента с агрессивным локализованным пародонтитом (патологическое перемещение) после лечения тканей пародонта и перед наложение ортодонтической силы (с,d) 6 месяцев ортодонтического лечения техникой полной дуги для интрузии переднего смещенного зуба, (е) конец ортодонтичечского лечения
Определен ПИ с мезиальной, дистальной, щечной и лингвальной поверхностей.
Также определена глубина пародонтального кармана в шести точках: дистолингвальной (DL), лингвальной (L), Мезиолингвальной (ML), Дистобуккальной (DB), Буккальной (B) и Мезиобуккальной (MB) при помощи зонда Уильяма в мм. Кроме того градуированным зондом измерена (в мм) высота от верхушки сосочка до режущего края для сравнения этого показателя у соседних зубов. Затем изготовлены прицельные рентгенограммы. Для достижения правильной позиции пленки изготовлен держатель из силикона для каждого пациента исходя из окклюзионной составляющей. Пленка располагалась параллельно длиной оси и перпендикулярно к источнику с дозировкой 40 Kvp. На рентгенограмме перпендикулярно к корню проведена линия (Tooth Crest point, TC) от самой высокой точки гребня кости (BC). Расстояние между TC и BC показывает ширину костный дефект (DW). Затем проведена линия от BC к точке наибольшего костного дефекта. Расстояние между TC и дефектом кости (BD) показывает глубину дефекта (DD). Для измерения длины корня (RL), проведена линия от нижней границы корня к нижней границе цементо-эмалевого соединения (Фото 2).
Фото 2: Наиболее верхняя граница костного гребня определена как точка BC. Точка, образующаяся при проведении перпендикулярной линии к корню от ВС определена как точка гребень-зуб (TC). Точка, образующаяся при проведении линии из ВС к наиболее глубокой зоне костного дефекта определена точкой BD. Измерение от нижней границы корня до нижней границы цементо-эмалевого соединения признано длиной корня.
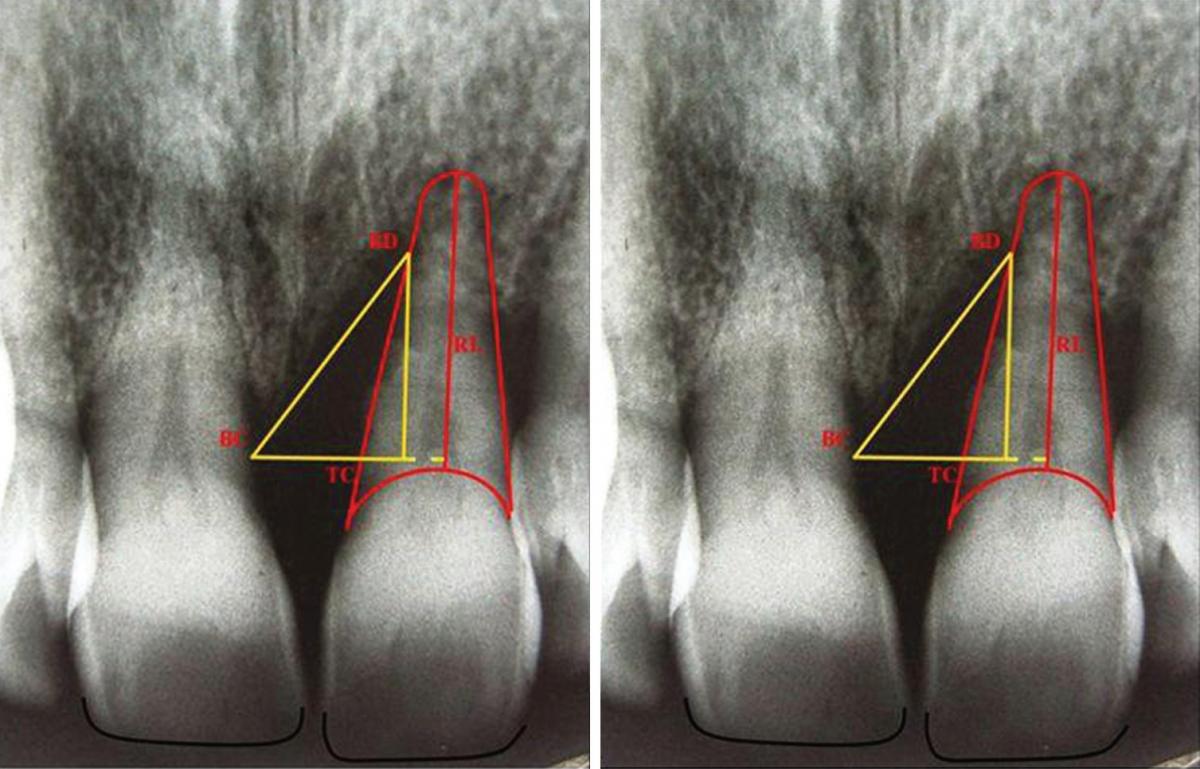
Измерения проведены спустя три и шесть месяцев после окончания ортодонтического лечения, в то время как данные статистически проанализированы при помощи повторяющихся измерений ANOVA и Bonferroni на этапе 0, 3 и 6 месяцев после ортодонтической терапии. Статистически значимым принято p
Читайте также:


