Васкулит уртикарный какие инфекции поражают организм
И.В. ДАНИЛЫЧЕВА, кандидат медицинских наук, старший научный сотрудник; Н.Г. БОНДАРЕНКО, врач отделения аллергологии и иммунотерапии, ГП ГНЦ Институт иммунологии ФМБА России; О.А. КУПАВЦЕВА, врач, Институт ревматологии РАМН
Уртикарный васкулит (УВ) — васкулит кожи с преимущественным?поражением венул, проявляющийся рецидивирующими уртикарными высыпаниями с гистопатологическими признаками лейкоцитокластического васкулита. УВ является частным случаем васкулита кожи, симптомом которого, помимо уртикария, может быть пурпура, геморрагические пузырьки, язвы, узелки, ливедо, инфаркт или гангрена пальцев. Кожный васкулит является частым и значительным компонентом многих системных сосудистых синдромов, например, при системной красной волчанке (СКВ), при ANCA-ассоциированном первичном васкулите (ANCA — антинейтрофильные цитоплазматические аутоантитела) у больных синдромом Чарджа—Стросса. Главная задача врача — отличить первичный васкулит от вторичного. Первичный васкулит кожи — форма васкулита, поражающая исключительно кожу. Вторичный васкулит кожи связан с системными формами васкулита. Таким образом, вторичным васкулитом называется воспаление сосудов любого органа (в данном случае кожи) в добавление к клиническим симптомам мультисистемного заболевания. В зависимости от состояния системы комплемента и клинических проявлений заболевание можно назвать синдромом гипокомплементемического УВ (ГУВ), нормокомплементемическим УВ. Синдром ГУВ — термин, используемый для описания больных с гипокомплементемией, УВ, разнообразными системными находками. ГУВ описывает больных с гипокомплементемией, УВ и с единичными симптомами (или без симптомов) системной патологии.Нормокомплементемический УВ обозначает часто нетяжелое течение заболевания у больных УВ и нормальным уровнем комплемента. Предполагается, что возможно продолжительное течение болезни с последовательным переходом из одной формы в другую.
Приблизительно 5% пациентов с хронической крапивницей страдают УВ. Чаще встречается у женщин (60—80%), пик заболеваемости приходится на четвертое десятилетие жизни, дети болеют УВ редко. Средний возраст болеющих — 48 лет. Во многих случаях кожные васкулиты остаются единственным эпизодом в жизни человека. В одном из исследований показано, что почти в 40% случаев УВ купировался в течение года. Известно максимально длительное течение УВ — 23 года.
Кожные проявления. Отличительные черты волдыря при УВ: волдыри с пурпурой, уплотнением, резидуальным гемосидериновым окрашиванием и транзиторной гиперпигментацией. Иногда поражение кожи при УВ ничем не отличается от поражения кожи при обычной крапивнице. УВ может сопровождаться другими кожными проявлениями: ангиоотеком, характерным для пациентов с ГУВ, макулярной эритемой, livedo reticularis, узелками, буллами, элементами мультиформной эритемы. У больных УВ могут наблюдаться внекожные проявления: общие (лихорадка, недомогание); специфические органные (миалгия, лимфаденопатия, гепатоспленомегалия, артралгия, артрит), патология почек (гломерулит, почечная недостаточность и др.), желудочно-кишечного тракта (тошнота, рвота, диарея), глаз (конъюнктивит, эписклерит и др.), респираторного тракта (отек гортани, бронхиальная обструкция и др.), центральной и периферической нервной системы (головная боль, легкая внутричерепная гипертензия, нейропатия, паралич черепных нервов), сердечно-сосудистой (аритмии, инфаркт миокарда).
Мы помним о том, что УВ может быть вторичным васкулитом и наблюдаться при следующих заболеваниях: сывороточной болезни, СКВ, синдроме Шегрена, онкологических заболеваниях, гепатите В и С, инфекционном мононуклеозе, боррелиозе, смешанной криоглобулинемии, гломерулонефрите. УВ наблюдается при синдромах Muckle-Wells, Шнитцлера, в некоторых случаях холодовой крапивницы, замедленной крапивницы от давления, солнечной крапивницы, лечении йодидом калия, нестероидными противовоспалительными средствами (НПВС) и др.
Для подтверждения диагноза УВ требуется биопсия кожи для гистологического исследования. Предпочтительнее исследовать ранние элементы и смотреть несколько образцов. Лейкоцитоклазия, деструкция клеточной стенки, фибриноидные отложения говорят в пользу УВ. Необходимо провести поиск признаков системной патологии. При наличии респираторных симптомов показано проведение рентгенографии органов грудной клетки, функциональных дыхательных тестов. В клиническом анализе крови чаще всего (в 75%) выявляется ускорение СОЭ, причем не отмечена корреляция значения СОЭ с тяжестью болезни. Результатом иммунологического обследования может быть выявление циркулирующих иммунных комплексов (ЦИК), аутоантител (низких титров антинуклеарные антитела, ревматоидного фактора), криоглобулинов. Повышенный уровень сывороточного креатинина, гематурия и протеинурия указывают на вовлечение почек. У пациентов может отмечаться нормокомплементемия, гипокомплементемия. Уровни С1 (белок системы комплемента) ингибитора нормальные.
Больные могут отвечать на Н1-антигистаминные препараты, НПВС, глюкокортикостероиды, колхицин, дапсон, гидроксихлорохин, метотрексат, фототерапию, плазмаферез. Ни один из методов лечения не имеет хорошей доказательной базы.
Приблизительно 5% пациентов с хронической крапивницей страдают УВ. Чаще встречается у женщин (60—80%), пик заболеваемости приходится на четвертое десятилетие жизни, дети болеют УВ редко. Средний возраст болеющих — 48 лет.
При осмотре состояние удовлетворительное, температура тела 37,60 С. На всей поверхности кожи множественные уртикарные и пятнистые элементы разных размеров и на разных стадиях развития, часть из них имеет кольцевидный характер. Имеются множественные участки гемосидеринового окрашивания, преимущественно на коже лица, поясничной области, нижних конечностей. Ангиоотеков нет. По остальным органам без особенностей. АД 110/70 мм рт. ст., частота сердечных сокращений 100 уд.в минуту.
При анализе истории заболевания обращает на себя внимание длительное сохранение элементов с резидуальными элементами, субфебрилитет, слабость. Это отличает данный случай от течения обычной крапивницы, для которой характерно бесследное исчезновение волдыря в течение нескольких часов (до 24 час.).
При обследовании были выявлены следующие изменения.
В клиническом анализе крови ускоренное СОЭ 30 мм/час, что не характерно для крапивницы (в отсутствие возможной причины). В динамике — 11мм/час. В би- охимическом анализе крови отмечается незначительное повышение общего билирубина 20,8 мкмоль/л, снижение уровня сывороточного железа 5,9?мкмоль/л. В динамике повышение уровня сывороточного железа до 17,9 мкмоль/л. Серологические показатели отрицательные. Общий Ig E: 921 МЕ/мл.
Посев материала из зева от 16.02.2009 г.дал обильный рост Streptococcus intermedius, чувствительного к цефоперазону, амоксиклаву, хлорамфениколу, эритромицину, доксициклину.
УЗИ органов брюшной полости и щитовидной железы от 16.02.2009 г.: диффузные изменения печени и поджелудочной железы. Эхо-признаки хронического калькулезного холецистита, мелкоочаговые образования правой доли щитовидной железы и узел левой доли щитовидной железы (гормональный фон в норме).
С учетом клинической картины и жалоб больной проведено иммунологическое обследование в Институте ревматологии от 10.02.2009 г.: повышение С-реактивного белка до 1,3 мг%, повышение уровня ЦИК до 187 ед. Компоненты комплемента (С3, С4), С1-ингибитор, Ig G к С1q в пределах нормальных значений.
Эзофагогастродуоденоскопия от 17.02.2009 г.: грыжа пищеводного отверстия диафрагмы. Умеренный гастрит. Дуоденогастральный рефлюкс. Поверхностный бульбит. Поверхностный дуоденит.
Причина крапивницы остается неясной. Учитывая длительное сохранение элементов с резидуальной гиперпигментацией, субфебрилитет, СОЭ, повышение уровня ЦИК, решено провести гистологическое исследование биоптата кожи из свежего элемента.
Биопсия кожи от 12.02.2009 г.: эпидермис неравномерно утолщен, с умеренным гиперкератозом. В базальном слое очаговая вакуольная дистрофия клеток. Дерма отечна, сосуды поверхностного сосудистого сплетения с резко утолщенными отечными стенками, инфильтрированными лимфоцитами, эозинофилами, нейтрофилами. Эндотелий набухший. Отмечается лейкоцитоклазия. В ретикулярном слое дермы отмечается рассеянная инфильтрация из эозинофилов и гиперплазия кожных нервов. Заключение: выявленные изменения могут наблюдаться при аллергическом лейкокластическом васкулите.
КЛИНИЧЕСКИЙ ДИАГНОЗ: уртикарный васкулит.
На фоне проведенного лечения дексаметазоном в/в в курсовой дозе 136 мг с переводом на прием метилпреднизолона в дозе 24 мг в сутки, хидроксизином 25 мг в сутки, пентоксифиллином 5,0 мл в/в 10 дней, актовегином 20% 250 мл в/в №5, омепразолом 20 мг на ночь отмечена положительная динамика, высыпания мелкие, единичные, отеков, кожного зуда нет, температура тела нормализовалась, слабость отсутствует.
В данном случае мы столкнулись с началом первичного васкулита кожи, т.к. не выявлено иной причины или заболевания, вызвавшего это состояние. У больной отмечены характерные клинические проявления УВ (длительное сохранение волдырей с резидуальными явлениями, повышение СОЭ, общие симптомы (субфебрильная температура, слабость)), повышенный уровень циркулирующих иммунных комплексов. Результаты био-псии кожи подтвердили предполагаемый диагноз. Прогноз заболевания не определен в связи с отсутствием этиологического фактора.
Уртикарный васкулит – это кожное заболевание, протекающее в виде воспалений капилляров и мелких сосудов. В запущенных случаях васкулит может затронуть внутренние органы, вены и артерии. Болезнь проявляется высыпаниями (узелки, пузырьки, язвы, гангрена) на любом участке тела. Чаще всего проявляется у женщин после 50 лет, реже – у детей.

Причины заболевания
Основными причинами васкулита являются:
- аллергия,
- инфекционные заболевания, в том числе, и хронические,
- прием лекарственных препаратов.
Виды заболевания
Уртикарный васкулит делится на два вида:
- Первичный – имеет ярко выраженные высыпания на коже. Его основной причиной является аллергическая реакция организма.
- Вторичный – высыпания на коже сигнализируют о наличии какого-либо инфекционного заболевания (мононуклеоз, гепатит).
Еще один вид уртикарного васкулита – гипокомплементарный. Это тяжелая форма заболевания, которое затрагивает внутренние органы.
- воспаление глаз,
- болезнь почек,
- плеврит – заболевание легких,
- отек подкожных тканей,
- патология легких – трудности при дыхании,
- заболевания сердца – инфаркт миокарда и другие.
Симптомы васкулита
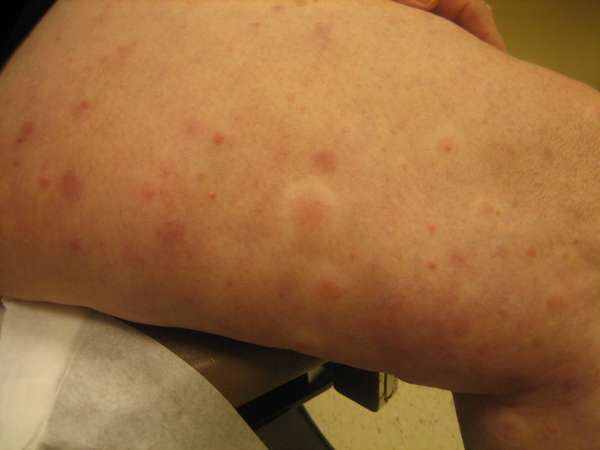
Явными признаками заболевания являются:
- Высыпания на коже. Предшествуют им волдыри, которые со временем лопаются. Сыпь чем-то напоминает крапивницу. Только врач сможет поставить точный диагноз и назначить лечение. Кожные образования имеют плотную структуру, после высыхания на месте остаются рубцы, пигментные пятна или кровоизлияния желтого, зеленого или синего цвета.
- Боль и жжение.
- Поражение внутренних органов и тканей. В основном это почки, желудок и суставы.
- Повышение температуры и изменения артериального давления.
- Поражение ЦНС.
- Головная боль.
- Увеличение лимфоузлов.
Степень активности васкулита
Выбор метода лечения во многом зависит от степени активности заболевания. В данном случае выделяют два типа:
- С первой степенью активности – общая симптоматика практически не выражена (сюда относят головную боль, повышение температуры и т.д.), кожная сыпь затронула малый участок кожи, внутренние органы не подвержены негативному воздействию. Лабораторные исследования не показали явных отклонений.
- Со второй степенью активности – характеризуется сильными кожными высыпаниями, которые затронули большой участок кожи в нескольких местах, имеются общие симптомы и нарушения работы внутренних органов.
Как отличить васкулит от крапивницы
Эти два кожных заболевания имеют схожие симптомы, однако их течение различно.
| Признаки | Крапивница | Васкулит |
| Характеристика сыпи | Средняя плотность места сыпи | Сыпь имеет плотную структуру |
| Когда высыпания проходят? | Если ограничить контакт с аллергеном, то она исчезнет в течение суток | Держится в течение 3-4 суток |
| Последствия сыпи | На коже не остается и следа | После того, как сыпь прошла, на ее месте остаются пятна или кровоизлияния |
| Состояние пациента | Пациента беспокоит лишь зуд | Возможно повышение температуры, АД |
| Влияет ли болезнь на другие органы | Возможен аллергический насморк, отек Квинке, кашель и удушье. | Болезнь влияет на почки, органы пищеварения и суставы. |
Диагностика
Для того, чтобы назначить лечение, нужно точно поставить диагноз, а для это проводится комплексное обследование. Пациенту назначают:
- Анализ крови и мочи.
- Биохимический анализ крови.
- ЭКГ.
- Биопсия кожных покровов. Образец берется с места высыпаний. Если результат показал обломанные частицы лейкоцитов, изменения структуры и разрушение клеток, значит, ставится диагноз – уртикарный васкулит. По результатам биопсии оценивается отечность стенок сосудов, устанавливается наличие или отсутствие некроза.
Важно! Если это вторичный васкулит, врачом могут быть назначены и иные виды обследования.
Немаловажен и визуальный осмотр специалиста, который по имеющимся высыпаниям может предположить диагноз. Обычно волдыри имеют яркую, пурпурную окраску, если надавить на них стеклом, то они бледнеют. Тоже и с узелками, возникающими после того, как волдыри лопнут.
При обнаружении симптомов данного заболевания, нужно обратиться к дерматологу, инфекционисту или ревматологу.
Методы лечения
В первую очередь пациенту назначают антигистаминные и нестероидные противовоспалительные препараты. Если это не дает результатов, могут назначить глюкокортикоиды.
Важно! Чтобы полностью излечиться от васкулита, необходимо найти первопричину.
- Если заболевание имеет слабовыраженный характер и быстро не прогрессирует, то назначаются такие препараты, как Кларисенс, а также Ибупрофен, Диклофенак и другие.
- Если эффекта нет, то назначаются Преднизолон, Гидрокортизон или Дексаметазон.
- Чтобы повысить иммунитет, назначают поливитамины.
- При присоединении инфекции назначают противовирусные средства.
- Обязательна физиотерапия.
- Пациенту назначается специальная диета, которая включает продукты с высоким содержанием полезных веществ и не вызывает аллергии.
- Для улучшения работы сосудов рекомендуется принимать аскорбиновую кислоту, отвар из шиповника, рябины и другие.
- Возможно назначение процедуры – плазмофорез, чтобы очистить кровь.
- Для лечения высыпания используются мази – Троксевазин, Левозин.
- При наличии проблем с сердцем назначают препараты, поддерживающие его работу (Рибоксин и другие, содержащие витамин В12).
Если вовремя не начать лечение, васкулит может вызвать ряд других проблем, а также принять хроническую форму. В первую очередь, поражаются суставы (артрит), почки (нефрит), глаза (конъюнктивит, эписклерит), ЖКТ (нарушается пищеварительный процесс, возможна тошнота и рвота, боль в животе), легкие (астма).
Перед тем, как использовать способы народной медицины для лечения васкулита, нужно посоветоваться с врачом. Обычно их сочетают с медикаментозным лечением. Традиционные методы могут быть дополнены:
- спиртовыми настойками, которые можно купить в аптеках(женьшень, корень солодки),
- травы, содержащие витамин К (крапива, зверобой, тысячелистник, подорожник),
- употребление зеленого чая, болиголов, а также процедуры с медицинскими пиявками.
Для лечения уртикарного васкулита настоями трав потребуется: взять в равных пропорциях различные лечебные соцветия и залить их 1 стаканом кипятка. Дать настояться несколько часов, затем остудить и процедить. Такое средство необходимо принимать по половине стакана 3 раза в день.
Отличным эффектом обладает настой из череды, брусники и фиалки трехцветной. Для этого потребуется взять их в одинаковом количестве и залить 1 стаканом кипятка, затем остудить и процедить. Принимать такое средство нужно 3 раза в день по половине стакана.
Поможет побороть васкулит и настойка из лимонов. Для этого потребуется взять два плода и измельчить их, затем смешать с 0,5 кг сахара и половиной литра спирта или водки, добавить туда 1 столовую ложку гвоздики. Приготовленную смесь заливают в стеклянную банку на 3 литра и доливают туда воды до краев. Настойку ставят в темное место на две недели, при этом периодически взбалтывая. После этого ее процеживают и принимают внутрь по ¼ стакана во время еды. Хранить ее лучше в холодильнике.
Заболевание возникает очень быстро, поэтому при любой кожной сыпи у беременных нужно немедленно обратиться к врачу. Нельзя заниматься самолечением, ведь запущенная стадия способна нарушить работу внутренних органов и навредить будущему ребенку.

Врач определит масштаб заболевания и его тип, только после этого будет назначен курс лечения.
Меры профилактики
Меры по предупреждению заболевания до конца не разработаны. Имеются лишь определенные рекомендации по предотвращению развития вторичной его формы. Сюда относят:
- укрепление иммунитета (физические нагрузки, сведение стресса к минимуму, прогулки на свежем воздухе),
- лечение инфекций при первых же симптомах.
Прогноз на выздоровление
Если болезнь находится в первичной форме, то лечить ее будет гораздо проще, соответственно, и результат наступит быстрее. Однако все зависит от пациента, своевременности обращения к врачу и правильности лечения.
Уртикарный васкулит очень легко спутать с аллергической реакцией, поэтому очень важно вовремя обратиться к врачу. После ряда исследований он поставит диагноз и назначит правильное лечение. Ни в коем случае нельзя заниматься самолечением, ведь запущенная и хроническая стадия заболевания очень опасна, и при нарушениях в головном мозге может привести к инсульту.
Васкулиты – это заболевания, при которых поражаются сосуды. В дальнейшем патологический процесс часто распространяется на разные органы и ткани.
Существует большое количество различных видов васкулитов, каждый из которых сопровождается поражением определенного вида сосудов и собственными специфическими симптомами.
Наиболее распространенные виды васкулитов:
- Уртикарный васкулит – заболевание, при котором происходит поражение мелких сосудов, преимущественно венул (мелких вен) и появление на коже пятен по типу крапивницы.
- Аллергический васкулит – поражение сосудов при различных аллергических реакциях.
- Геморрагический васкулит (болезнь Шенлейна-Геноха) – заболевание, при котором отмечается поражение капилляров и мелких артерий.
- Узелковый периартериит – заболевание, поражающее преимущественно сосуды мелкого и среднего размера.
- Неспецифический аортоартериит (болезнь Такаясу) – заболевание, поражающее аорту и отходящие от нее крупные артерии.
- Гранулематоз Вегенера – васкулит, при котором происходит поражение мелких сосудов верхних дыхательных путей, легких и почек.
- первичные – развиваются в качестве самостоятельного заболевания;
- вторичные – возникают в качестве проявления другого заболевания.
- Невозможно установить первопричину.Не удается выявить фактор, который первоначально привел к возникновению заболевания.
- Одинаковое развитие. В результате тех или иных причин происходят нарушения иммунитета, развиваются аутоиммунные реакции. Вырабатываются антитела, которые, соединяясь с различными веществами, образуют иммунные комплексы. Последние оседают на стенках сосудов и вызывают воспаление.
- Хроническое течение. Все системные васкулиты протекают в течение длительного времени. Чередуются обострения и ремиссии (улучшение состояния).
- К обострениям обычно приводят одни и те же факторы: введение вакцин, различные инфекции, переохлаждение, длительное пребывание на солнце, контакт с аллергенами.
- Поражение разных органов и тканей: кожи, суставов, внутренних органов. Аутоиммунные процессы развиваются во всем теле, но преимущественно в тех местах, где находятся большие скопления сосудов.
- При всех видах васкулитов помогают лекарственные препараты, подавляющие иммунитет.
Анатомия сосудов
Стенка любой артерии состоит из трех слоев: внутреннего, среднего и наружного. Они могут иметь разное строение и толщину, в зависимости от размеров, положения и функции артерии.
Типы артерий:
- эластический;
- мышечный;
- смешанный.
Аллергический васкулит
Симптомы аллергического васкулита зависят от того, в какой форме он протекает.
Проявления аллергического васкулита в зависимости от формы течения болезни:
Проявления разных видов аллергических васкулитов различаются между собой очень сильно. Поэтому после выявления жалоб и осмотра пациента поставить диагноз очень сложно.
Обследование при аллергическихваскулитах:
Уртикарный васкулит
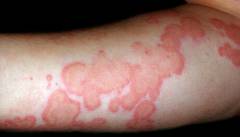
Основной симптом уртикарного васкулита – сыпь. Она напоминает таковую при крапивнице: на коже появляются волдыри красного цвета.
Различия между сыпью при крапивнице и уртикарном васкулите:
| Исследование | Описание | Как проводится |
| Общий анализ крови | Выявляется ускорение оседания эритроцитов – признак воспалительного процесса. | Для проведения общего анализа крови обычно берут кровь из пальца или вены. |
| Иммунологические исследования | Обнаруживается повышение концентрации антител и некоторых других веществ, отвечающих за аутоиммунное воспаление. | Для исследования обычно берут кровь из вены. |
| Общий анализ мочи | Обнаружение в моче примесей крови и белка свидетельствует о вовлеченности почек. | |
| Биопсия кожи | Является основным, наиболее информативным методом при уртикарном васкулите. Это изучение фрагмента кожи пациента под микроскопом. Обнаруживают признаки воспаления и некроза (гибели тканей).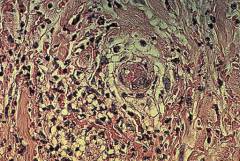 | Кожу для исследования берут при помощи соскоба, иглы, либо отсекают небольшой фрагмент скальпелем. |
Геморрагический васкулит
Геморрагический васкулит является аутоиммунным заболеванием. Из-за избыточной реакции иммунной системы в крови образуется большое количество иммунных комплексов. Оседая на стенках сосудов изнутри, они приводят к развитию воспаления.
Факторы, провоцирующие развитие геморрагического васкулита:
- ангина – воспаление миндалин, вызванное бактериями-стрептококками;
- обострение хронического воспаления миндалин (тонзиллита);
- фарингит – воспаление глотки, вызванное инфекцией;
- введение некоторых вакцин и сывороток, по отношению к которым у пациента имеется непереносимость;
- переохлаждение.

Уртикарный васкулит – патология воспалительного характера, при которой поражаются мелкие сосуды, располагающиеся в толще наружного слоя кожного покрова (эпидермиса). Наиболее выражен патологический процесс в венулах (венах самого маленького диаметра, следующих сразу за капиллярами).
Симптомы заболевания внешне схожи с таковыми у крапивницы (одной из разновидностей кожных аллергических реакций), отсюда и название: крапивница на латыни — urticaria (уртикария). Считается, что от 5 до 20% случаев, когда врач ставит диагноз хроническая крапивница, приходится на уртикарный васкулит.
Лечение патологии часто начинается несвоевременно: из-за схожести симптомов с обычным аллергодерматозом пациенты редко сразу обращаются к специалисту.
Характерные проявления патологии
Этот вид васкулита характеризуется появлением мономорфной сыпи, представляющей собой волдыри очень плотной консистенции. Элементы сыпи сохраняются на коже относительно долгий период времени (по сравнению с крапивницей): от 1 до 3-4 суток. Многочисленные волдыри формируют болезненные пятна (уртикарии) на коже. Диаметр уртикарий редко превышает таковой при крапивнице (гигантские пятна более 10 см не типичны). Зуд не характерен для сосудистой патологии и является отличительной чертой аллергодерматоза. После вскрытия волдырей сыпь имеет вид пурпуры (признак указывает на экстравазацию эритроцитов и повреждение сосудов малого калибра).

Симптомы этого хронического заболевания появляются обычно после контакта с аллергеном (что типично для нормокомплементарного варианта), однако прекращение контакта не приводит к незамедлительному уменьшению выраженности воспалительного процесса. Наиболее часто уртикарный васкулит встречается у женщин молодого и среднего возраста (30-50 лет), однако описаны случаи патологии у детей и мужчин.
Пациенты отмечают симптомы, вызванные не только непосредственно сыпью (жжение, боль), но и общие проявления заболевания, а также признаки нарушения функции внутренних органов. Васкулит сопровождается повышением температуры тела (что не типично для крапивницы), болью в животе, суставными и мышечными болями, симптомами вовлечения в патологический прочес легких и почек, глаз, периферических нервов, лимфатических узлов. Возможно увеличение в размерах печени и селезенки (гепатоспленомегалия).
Волдыри формируются на любых участках кожного покрова, наиболее часто в областях, подвергающихся сдавливанию. Если лечение заболевания не проводится, симптомы прогрессируют.
Постепенное разрешение элементов сыпи приводит к появлению остаточных явлений: подкожных синяков зеленовато-желтоватого цвета, областей гиперпигментаций (крапивница, напротив, разрешается бесследно).
Возможные вне кожные симптомы патологии:
![]()
со стороны почек: гломерулонефрит (повреждение структуры почечных сосудистых клубочков), нефротический синдром;- со стороны пищеварительной системы: тошнота, рвота, диарея, боль в животе;
- со стороны органов дыхательной системы: нарушения дыхания (диспноэ), отек гортани, отложение гемосидерина в легких, эмфизема легких (патологическое повышение воздушности легочной ткани), появление выпота в плевральной полости;
- со стороны глаз: воспаление конъюнктивы, иридоциклит, увеит, воспаление сосудов, сопровождающий зрительный нерв, воспаление сосудов сетчатки, полная потеря зрения;
- со стороны органов центральной нервной системы и периферических нервов: головные боли, нейропатии, повышение давления;
- со стороны сердечно-сосудистой системы: нарушения сердечного ритма, поражение сердечных клапанов, развитие инфаркта миокарда и
- сердечной недостаточности, появление выпота в околосердечной сумке;
- со стороны опорно-двигательного аппарата: суставные боли, артрит.
Основные звенья патогенеза
В стенках мелких сосудов (капилляров и венул) откладываются иммунные комплексы, происходит активация системы комплемента и выделение тучными клетками биологически активных веществ.

Врачи выделяют следующие варианты патологии:
- гипокомплементарный (в сыворотке отмечается сниженная концентрация комплемента, эта форма протекает более тяжело);
- нормокомплементарный (сопровождается нормальной концентрацией комплемента, обычно сопровождает крапивницу, имеет тенденцию к самостоятельному излечиванию);
- синдром гипокомплементарного уртикарного васкулита (отдельными авторами относится к вариантам такой аутоиммунной патологии как системная красная волчанка).
Воспаление мелких сосудов может развиваться самостоятельно (первичный – идиопатический — васкулит) или сопровождать какое-либо хроническое заболевание (вторичный уртикарный).
Следующие заболевания могут привести к развитию сосудистой патологии:
- злокачественные новообразования;
- инфекционные процессы;
- гломерулонефрит.
Кроме того, провоцирующим фактором может стать необходимость длительного приема противовоспалительных препаратов.
Гистопатология

После проведения обследования:
- клетки внутренней выстилки (эндотелий) мелких сосудов набухшие, их структура повреждена;
- эритроциты обнаруживаются вне сосудистого русла в тканях, прилегающих к сосудам (выход красных кровяных клеток за пределы сосудистого русла называется экстравазацией);
- ядра зернистых лейкоцитов распадаются, на их месте определяется ядерная пыль (лейкоклазия, кариорексис);
- фибриноидный некроз мелких вен;
- отложения фибрина возле сосудов и внутри них;
- инфильтрация лимфоцитов около сосудов.
Диагностические мероприятия
- опрос пациента (врач выясняет, как давно появилась сыпь, через какой промежуток времени пропадают отдельные ее элементы, сопровождаются ли высыпания зудом или болевыми ощущениями; выясняется аллергологический анамнез; косвенно подводит к диагнозу типичный возраст пациентки);
- осмотр, физикальные исследования (волдыри болезненны при пальпации);
![]()
по показаниям — консультации профильных специалистов (пульмонолога, нефролога, невролога, офтальмолога, гастроэнтеролога, ревматолога и т.д.);- общий анализ крови: увеличение СОЭ (подтверждает воспалительную природу заболевания; уровень повышения СОЭ напрямую не взаимосвязан с тяжестью протекания патологии);
- общий анализ мочи (при нарушении почечной функции появляются изменения в анализе);
- исследование иммунологического статуса (определение антинуклеарных антител, компонентов комплемента, криоглобулинов): повышение уровня веществ, ответственных за аутоиммунное воспаление, снижение уровня компонентов комплемента;
- забор фрагментов кожи для гистологического исследования (биопсия) – золотой стандарт диагностики уртикарного васкулита;
- прямая иммунофлуоресценция: в поверхностных слоях кожи рядом с сосудами обнаруживаются иммунные комплексы, в области перехода эпидермиса в дерму видны иммуноглобулины и комплемент, также характерен пограничный дерматит (напоминает волчаночный дерматит);
- рентгенологическое исследование органов грудной клетки;
- ЭКГ;
- УЗИ почек.
Диагноз ставится после исключения таких патологий как системная красная волчанка, криоглобулинемия.
Терапия

Если у пациента присутствуют симптомы поражения внутренних органов, назначается соответствующее лечение (при необходимости привлекаются специалисты узкого профиля).
Лечение напрямую зависит от тяжести протекания заболевания:
- Если уртикарный васкулит определяется только на кожных покровах, врач назначает противоаллергические средства (антигистаминные препараты) в сочетании с нестероидными противовоспалительными лекарственными препаратами. Стоит учитывать, что лечение с применением НПВС (ибупрофен, индометацин, напроксен) помогает не всем заболевшим, у ряда пациентов из-за препаратов этой фармакологической группы симптомы болезни прогрессируют.
- Если вышеописанная терапия не дает эффекта, врач назначает прием глюкокортикостероидных препаратов (аналогов гормонов надпочечников). Это оправдано при легком течении патологического процесса и отсутствии поражения внутренних органов. Стероиды могут использоваться в качестве монотерапии или применяться комбинированно с колхицином или дапсоном. Кортикостероиды назначаются в минимальной дозировке, постепенно доза препарата увеличивается вплоть до достижения контроля над течением васкулита. Затем лечение подразумевает постепенное снижение дозы лекарства до минимальной эффективной.
- Если состояние пациента оценивается как тяжелое и диагностированы множественные поражения органов, лечение включает высокие дозировки кортикостероидов в сочетании со следующими медикаментами: микофенолата мофетил, метотрексат, азатиоприн, циклоспорин.
- Лечение тяжелых форм васкулита может включать прием ритуксимаба, анакинры, канакинумаба. Как и НПВС, метотрексат может оказывать хороший лечебный эффект, а может провоцировать осложнение течения.
![]()
Иногда заболевание хорошо отзывается на лечение, применяемое врачами у пациентов с диагнозом системная красная волчанка: преднизон (применяется в низкой дозировке), дапсон, гидроксихлорохин.- Плазмаферез.
- Медикаментозное лечение может дополняться фитотерапией.
Выводы
Уртикарный васкулит – серьезная хроническая патология с непредсказуемым течением. Симптомы заболевания могут периодически возникать от 1 до 25 лет. При условии отсутствия серьезных поражений почек и легких смертность низкая.
Если васкулит развился как осложнение некоего фонового процесса, прогноз зависит от тяжести этого процесса. Потенциально смертельные осложнения: инфаркт миокарда, отек трахеи, нефротический синдром.
Читайте также:





