Узи суставов протокол при патологии


Универсальный ультразвуковой сканер высокого класса, ультракомпактный дизайн и инновационные возможности.
В современной лучевой диагностике ультрасонографии отводится ведущая роль, причем сфера ее применения постоянно расширяется. Если 15-20 лет назад ультразвуковая диагностика имела распространение лишь в классическом поясе - акушерство и гинекология, уронефрология, органы брюшной полости, то в последнее десятилетие, благодаря совершенствованию аппаратуры, разработке новых методологических приемов, стало возможным применение эхографии в тех областях, которые ранее считались недоступными для ультразвука.
Одно из таких направлений развития ультрасонографии - применение ее в травматологии и ортопедии 2, в частности, для обследования коленных суставов.
Исследование проводится линейными или конвексными датчиками частотой от 5 до 10 МГц. При этом врач ультразвуковой диагностики должен знать не только нормальную и ультразвуковую анатомию обследуемого сустава, но и строго соблюдать предлагаемый протокол ультразвукового сканирования.
Анатомической особенностью строения коленного сустава является наличие менисков - хрящевых пластинок трехгранной формы, расположенных между суставными поверхностями, проникающих на определенное расстояние в суставную полость (рис. 1, 2). Наружный край мениска срастается с суставной сумкой, внутренний заострен в форме клина и обращен в полость сустава.
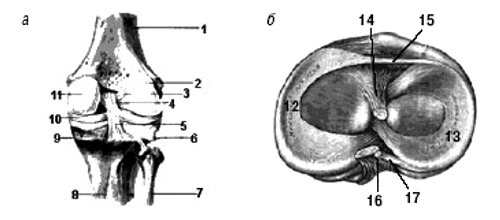
Рис. 1. Коленный сустав: а - вид спереди, б - поперечный срез.
Рис. 2. Коленный сустав: вид сбоку.
Травматические повреждения и заболевания менисков - одна из наиболее частых причин болей в коленном суставе.
В начале исследования больной находится в положении лежа на животе, ноги слегка согнуты в коленях. Датчик располагается в области подколенной ямки параллельно длинной оси нижней конечности в месте максимальной пульсации артерии, определяемой пальпаторно, и на экране монитора эта позиция служит для определения правильного положения датчика (рис. 3).
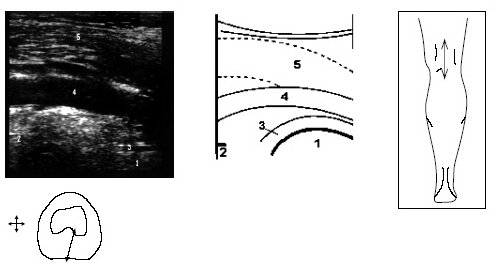
Рис. 3. Ультрасонограмма и схемы заднего отдела коленного сустава.
Под контролем руки исследователя датчик смещается по проекции суставной щели латерально до момента, когда на экране появится клиновидная эхопозитивная структура умеренной интенсивности, соответствующая заднему рогу наружного мениска (рис. 4).
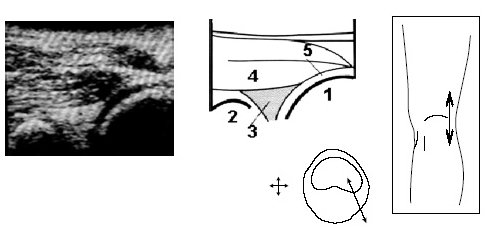
Рис. 4. Ультрасонограмма и схемы проекции заднего рога мениска.
При этом до визуализации заднего рога мениска иногда выявляется сeсамоидная косточка (рис. 5).
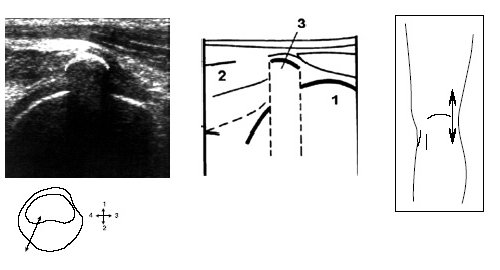
Рис. 5. Ультрасонограмма, схема подколенной области и расположение датчика.
Затем больной поворачивается на больную сторону, нога сгибается в колене до 50-60°, датчик располагается в проекции суставной щели над промежуточной частью мениска и постепенно смещается кпереди до момента, когда на экране монитора визуализируется структура переднего рога. Аналогично исследуется медиальный мениск (рис. 6).
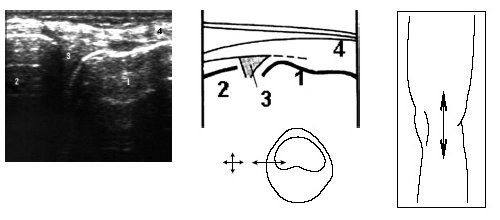
Рис. 6. Ультрасонограмма, схема медиального отдела коленного сустава и расположение датчика.
Исследование немного ниже подколенной области коленного сустава под углом в 60° от продольного среза позволяет визуализировать медиальную и латеральную головки m.gastrocnemius (рис. 7).
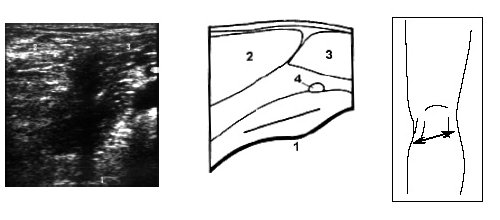
Рис. 7. Ультрасонограмма, схема подколенной области и расположение датчика.
Поворот на 90° ультразвукового датчика от продольной оси конечности в проекции бедренной кости дает возможность визуализировать медиальный и латеральный мыщелки бедра, сосуды подколенной области, частично заднюю и переднюю крестообразные связки (рис. 8).
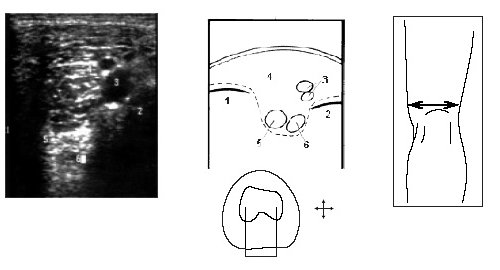
Рис. 8. Ультрасонограмма, схема подколенной области и расположение датчика.
Исследование переднего отдела коленного сустава позволяет оценить состояние надколенника, сухожилия m.quadriceps, собственной связки надколенника, жировых тел и верхнего заворота коленного сустава (рис. 9-17).
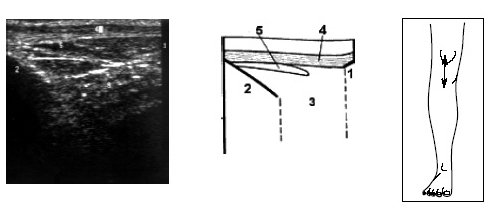
Рис. 9. Ультрасонограмма, схема и расположение датчика при исследовании переднего отдела коленного сустава.
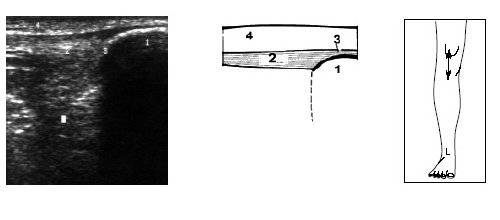
Рис. 10. Ультрасонограмма, схема и расположение датчика при исследовании верхнего отдела коленного сустава.
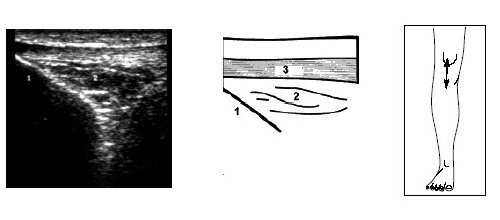
Рис. 11. Ультрасонограмма, схема и расположение датчика при исследовании нижнего отдела коленного сустава.
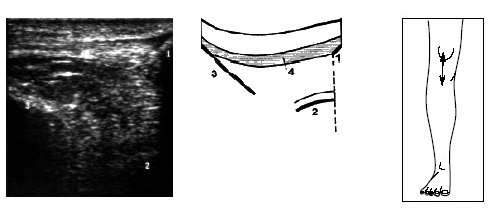
Рис. 12. Ультрасонограмма, схема и расположение датчика при исследовании коленного сустава в покое.
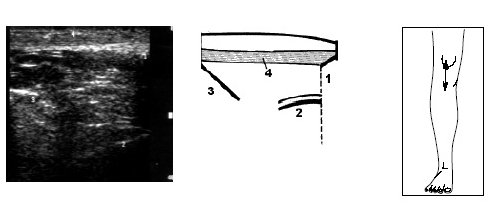
Рис. 13. Ультрасонограмма, схема и расположение датчика при исследовании коленного сустава при напряжении m.quadriceps.
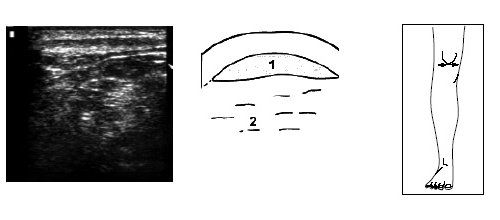
Рис. 14. Ультрасонограмма, схема и расположение датчика при поперечном исследовании верхней части коленного сустава.

Рис. 15. Ультрасонограмма, схема и расположение датчика при исследовании нижнего отдела коленного сустава.
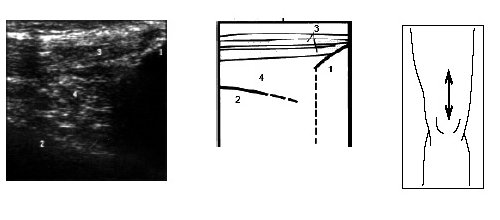
Рис. 16. Ультрасонограмма и схема нижнего отдела бедра и надколенника.
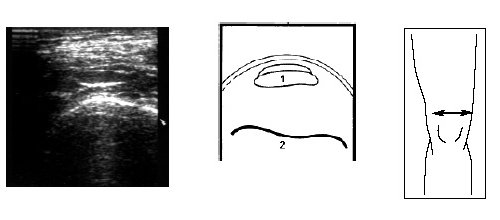
Рис. 17. Ультрасонограмма и схема места прикрепления сухожилия m.quadriceps в поперечном срезе.
В протоколе УЗИ коленного сустава должны быть отражены следующие позиции:
- Наличие выпота в верхнем завороте (есть, нет).
- Эхоструктура жидкости (однородная, неоднородная).
- Наличие инородных тел (есть, нет).
- Сухожилие прямой мышцы бедра (целостность нарушена, не нарушена).
- Надколенник - контуры (ровные, неровные), наличие бурсита (есть, нет).
- Собственная связка - целостность (нарушена, не нарушена), структура (одно родная, неоднородная, пониженной эхогенности), толщина, наличие бурсита (есть, нет).
- Состояние жировых тел (структура изменена, не изменена), гипертрофия (есть, нет).
- Состояние медиопателлярной складки - структура (изменена, не изменена), повреждение (есть, нет).
- Боковые связки - структура (изменена, не изменена), наличие/отсутствие диастаза сухожилий при проведении функционального теста.
- Суставные поверхности бедеренной и большеберцовой костей (ровные, неровные), костные разрастания (есть, нет), наличие дополнительных включений (есть, нет).
- Гиалиновый хрящ - контуры (ровные, неровные), толщина (истончен, в пределах нормы - до 3 мм).
- Мениски: наружный - форма (правильная, неправильная), структура (однородная, неоднородная), контуры (четкие, нечеткие; ровные, неровные), фрагментация (есть, нет), кальцинация (есть, нет), наличие жид костного образования в паракапсулярной зоне (есть, нет); внутренний - аналогичным образом описываются форма, структура, контуры, наличие фрагментации, кальцинации, паракапсулярная зона.
- Наличие кисты Беккера в подколенной области (есть, нет).
- Миронов С.П., Еськин Н.А., Орлецкий А.К., Цыкунов М.Б. Новый метод тестирования с помощью сонографии при повреждении связок коленного сустава // Тез. докл. VI конгресса Европейского общества спортивной травматологии и артроскопии коленного сустава. - Берлин, 1994. - С.43.
- Еськин Н.А. Комплексная оценка повреждений и заболеваний мягких тканей и суставов /Дисс. . д-ра мед. наук. - М., 2000.
- Fornage B.D. Ultrasonography of Musculs and Tendons // Springer - Verlag. NewYork, 1988. 227 p.
- Petersen L.J.,Rasmunssen O.S. ULscanning som diagnostik metode ved mistanke om menisklaesion i knaeet. Prospektiv blindet undersogelse af 52 patienter // Ugersk Laeger, 1999, 161 (41): 5679 - 5682.
- Yabe M., Suzuki M., Hiraoka N., Nakada K., Tsuda T. A case of intraarticular fracture of the knee joint with three layers within lipohemarthrosis by ultrasonography and computed tomography // Radiat Med., 2000, 18 (5): 319 - 321.

Универсальный ультразвуковой сканер высокого класса, ультракомпактный дизайн и инновационные возможности.
Без знания показателей нормы грамотно расшифровать протокол УЗИ коленного сустава невозможно. Только соответствие норме характеризует здоровье органа или сустава, а отклонения от этого соответствия говорят о патологии.

Норма
Сейчас приняты следующие нормы, соответствующие рекомендациям профессора В.А. Доманцевича:
- Отсутствие отёка мягких тканей.
- Равномерное распределение однородного гиалинового хряща, его поверхность должна быть гладкой и ровной, с толщиной 2 – 3 мм.
- Расположенная изнутри суставной капсулы синовиальная оболочка в норме определяться не должна.
- Складки этой оболочки, имеющие самостоятельное название синовиальных сумок должны иметь пониженную эхогенность, допускаются разветвления, однако жидкости быть не должно.
- Для суставных поверхностей здоровых костей характерен ровный и чёткий контур без деформации.
- Патологических костных выростов (остеофитов) в норме быть не должно.
Протокол (образец)
Итоговый диагноз не может быть определен лишь на основе протокола УЗИ – выставить его может лишь лечащий врач или даже консилиум. Полученные результаты имеют важное диагностическое значение не только для определения текущего состояния сустава, но и для прогнозирования прогресса болезни (если процедура выполняется повторно).

Преимущества диагностики
В последнее время ультразвуковое сканирование коленного сустава используется чаще рентгена, потому что признано значительно более информативным методом. Большая, чем у рентгена, информативность – главный плюс УЗИ.
Единственная процедура, которую можно назвать альтернативной УЗИ – это МРТ, позволяющая безболезненно и без проколов кожи получить детальную информацию о состоянии суставов.
В нижеследующем видео можно узнать, в каких случаях назначают УЗИ, а когда оно бесполезно.
Патологии
Ценность ультразвукового обследования коленного сустава в том, что именно эта процедура становится ключом к выявлению различных заболеваний.
Практически также часто суставы поражает артрит, воспаления связок и суставных сумок.
Заболевание носит дегенеративно – дистрофический характер, а его причиной является поражение хрящевых тканей поверхностей сустава. Часто первичное выявление остеоартроза происходит у пациентов, обратившихся с болью. Болевые ощущения возникают после нагрузки, но быстро проходят после отдыха, что говорит о начальных стадиях заболевания. Для запущенного остеоартроза характерны боли в суставах даже у пациента, находящегося в состоянии покоя.
По УЗИ для заболевания характерны следующие специфические признаки:
- нечёткие искаженные контуры бедренной и большеберцовой кости;
- снижение толщины хряща;
- наличие костных выростов;
- гиперэхогенные включения;
- неоднородность структуры менисков.
Медицинский термин “артрит” объединяет болезни колена, основным проявлением которых является воспаление частей сустава.
Неизменным спутником артрита становится боль, к которой присоединяются:
- гиперемия в области заболевания;
- снижение подвижности;
- характерный хруст, возникающий при нагрузке.
Чаще всего врачам приходится иметь дело с ревматоидным артритом, для которого характерно:
- увеличение размеров надколенной сумки;
- утолщение суставной оболочки;
- образование выпота в полости сумки, боковых и задних заворотах.
По этим УЗИ-признакам обычно делается заключение о заболевании артритом.
Бурсит – это самая распространенная суставная патология, которая подразделяется на несколько видов.

Различают подагрический, фрикционный и супрапателлярный бурсит, для каждого из них характерны свои особенности:
- Фрикционный бурсит – так же как и подагрический, очень распространен. Если болезнь носит острый характер, то содержимое суставной сумки сначала анаэхогенно, эхогенность повышается позже.
- Подагрический бурсит – изображение на экране демонстрирует гипоэхогенное содержимое, случается, что врач обнаруживает отдельные гиперэхогенные включения. Для острой стадии характерны воспалительные процессы в прилежащих мягких тканях.
- Супрапателлярный бурсит – может быть причиной боли в колене после ушиба чашечки, который остался без должного внимания. Поражает суставные сумки и связки сустава, характеризуется первичным воспалением надколенной сумки и образованием в ней выпота. УЗИ-признаки этой разновидности бурсита – снижение эхогенности на треугольном участке ткани, а также фиброзные спайки в полости сустава (при длительно развивающемся выпоте).
Термин, объединяющий воспалительные болезни тканей сухожилия и дальнейшая их дистрофия. Страдает собственная связка чашечки колена, что проявляется в виде припухлости и боли пораженного участка.
Тендинит ведет к утолщению связки и понижению её эхогенности. При переходе в хроническую форму ультразвуком могут быть определены кальцификаты или фиброзные включения в ткани связки.

Коленный сустав подвержен разнообразным нагрузкам, а значит, и травмам.
Они могут быть самыми разнообразными: от разрыва связок до повреждения мениска и переломов. Малейшие стабильные негативные ощущения, которых раньше не было, говорят о необходимости УЗИ.
В ходе исследования ультразвуком можно определить не только сам факт травмы, но и её малейшие нюансы. Они станут основой для заключения врача.
- При разрыве мышц будет заметно нарушение целостности волокон.
- Для перелома надколенника характерно нарушение контура чашечки и даже визуализация осколков.
- При разрывах связок могут быть видны гематомы, разрывы волокон, снижение эхогенности.
- Нередко разрывы боковых связок сопровождают разрывы менисков или передних крестообразных связок. Статистические данные разнятся у разных исследователей: одни говорят, что частота таких травм составляет от 7,3%, а другие склонны считать, что на долю разрывов связок колена приходится около 60% всех поражений суставного аппарата.
- Для повреждения мениска характерны нарушения целостности контуров, появление гипоэхогенных включений, отеков и выпота.
Заключение
Метод сонографии обладает значительной диагностической эффективностью, которая, однако, очень зависима от квалификации врача-диагноста и совершенства медицинского оборудования. Современная аппаратура, знание анатомических особенностей организма и клинических признаков болезней – вот залог эффективной диагностики не только заболеваний сустава, но и любых других патологий.
В протоколе УЗИ коленного сустава должны быть отражены следующие позиции:
- наличие выпота в верхнем завороте (есть, нет);
- эхоструктура жидкости (однородная, неоднородная);
- наличие инородных тел (есть, нет);
- сухожилие прямой мышцы бедра (целостность нарушена, не нарушена).
- надколенник - контуры (ровные, неровные), наличие бурсита (есть, нет);
- собственная связка - целостность (нарушена, не нарушена), структура (одно родная, неоднородная, пониженной эхогенности), толщина, наличие бурсита (есть, нет);
- состояние жировых тел (структура изменена, не изменена), гипертрофия (есть, нет);
- состояние медиопателлярной складки - структура (изменена, не изменена), повреждение (есть, нет);
- боковые связки - структура (изменена, не изменена), наличие/отсутствие диастаза сухожилий при проведении функционального теста;
- суставные поверхности бедеренной и большеберцовой костей (ровные, неровные), костные разрастания (есть, нет), наличие дополнительных включений (есть, нет);
- гиалиновый хрящ - контуры (ровные, неровные), толщина (истончен, в пределах нормы - до 3 мм);
- мениски: наружный - форма (правильная, неправильная), структура (однородная, неоднородная), контуры (четкие, нечеткие; ровные, неровные), фрагментация (есть, нет), кальцинация (есть, нет), наличие жид костного образования в паракапсулярной зоне (есть, нет); внутренний - аналогичным образом описываются форма, структура, контуры, наличие фрагментации, кальцинации, паракапсулярная зона;
- наличие кисты Беккера в подколенной области (есть, нет).
Дифференциальная диагностика деформирующего остеоартроза и ревматоидного артрита при поражении коленного сустава с использованием УЗИ
Материал и методы
Проанализированы результаты обследования 159 пациентов с патологией коленного сустава в возрастном диапазоне 18-85 лет, из них 127 (79,9%) женщин и 32 (20,1%) - мужчин. Длительность анамнеза составляла от 3 месяцев до 30 лет. 146 (91,8%) пациентов с диагнозом деформирующий остеоартроз, 13 (8,2%) - с ревматоидным артритом. УЗИ проводились на ультразвуковом аппарате Hawk 2102 XL с использованием линейного датчика с диапазоном частот 6-12 МГц.
Результаты и обсуждение
Проведено УЗИ у 146 (91,8%) пациентов с диагнозом деформирующийостеоартроз. У 72 (49,3%) пациентов установлена I стадии деформирующего остеоартроза, у 69 (47,3%) - II стадия, у 5 (3,4%) пациентов - III стадия. У 13 (5%) пациентов с поражением коленного сустава диагностирован ревматоидный артрит, из них у 7 (53,8%) пациентов - I стадии заболевания, у 5 (38,5%) - II стадии, у 1 (7,7%) - III стадии (табл. 2-4, рис. 1-3).
Таблица 1. Показания нормального состояния структур коленного сустава при УЗИ.
| Структура сустава | Норма при УЗИ |
| Мягкие ткани сустава | Отсутствие отека |
| Гиалиновый хрящ | Толщина 3-4 мм, равномерен по толщине, однородный по эхоструктуре, с ровной, четкой поверхностью |
| Синовиальная оболочка | Не визуализируется |
| Суставные сумки и завороты | Гипоэхогенное образование с наличием складок и разветвлений, без выпота |
| Суставная полость | Выпот не определяется |
| Суставные поверхности | Контуры четкие, ровные. Деформации нет |
| Краевые костные остеофиты | Отсутствуют |
Таблица 2. Сравнительная характеристика деформирующего остеоартроза и ревматоидного артрита при I стадии заболевания.
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
| Мягкие ткани сустава | Незначительный отек | Чаще отсутствие отека, реже незначительный отек |
| Гиалиновый хрящ | Толщина 3-5 мм (норма или утолщен, вследствие его набухания) | Неравномерное уменьшение толщины до 1,5-2 мм |
| Синовиальная оболочка | Локальное утолщение до 5 мм с единичными мелкими узелковыми разрастаниями | Очаговое утолщение до 1 мм |
| Суставные сумки и завороты | Однородный выпот в 1-2 синовиальных сумках, объемом до 6-9 мл | - |
| Суставная полость | Выпот в незначительном количестве | - |
| Суставные поверхности | - | Незначительная деформация |
| Краевые костные остеофиты | - | Единичные остеофиты |
Таблица 3. Сравнительная характеристика деформирующего остеоартроза и ревматоидного артрита при II стадии заболевания.
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
| Мягкие ткани сустава | Отек выражен | Отек умеренный |
| Гиалиновый хрящ | Равномерное истончение до 2 мм, появление на поверхности единичных кист и эрозий | Неравномерное истончение до 1,0-1,4 мм, повышение его эхогенности |
| Синовиальная оболочка | Локальное утолщение до 8 мм, или диффузное до 5 мм, появление множественных бахромчатых разрастаний | Очаговое утолщение до 2 мм |
| Суставные сумки и завороты | Мелкодисперсный, плохо перемещающийся выпот в 3 и более сумках, объемом до 15 мл | Однородный выпот в 1-2 синовиальных сумках, объемом до 6-8 мл |
| Суставная полость | Наличие выпота в умеренном количестве | Выпот в незначительном количестве |
| Суставные поверхности | Уплощение суставных поверхностей | Значительная деформация |
| Краевые костные остеофиты | - | Множественные остеофиты |
Таблица 4. Сравнительная характеристика деформирующего остеоартроза и ревматоидного артрита при III стадии заболевания.
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
| Мягкие ткани сустава | Отек значительно выражен | Отек значительно выражен |
| Гиалиновый хрящ | Равномерное истончение до 1 мм и менее, появление на поверхности множественных кист и эрозий | Неравномерное истончение до 1 мм и менее, с гиперэхогенными включениями в структуре |
| Синовиальная оболочка | Диффузная пролиферация до 5 мм, с выраженными бахромчатыми разрастаниями | Очаговое утолщение до 3 мм |
| Суставные сумки и завороты | Значительное количество крупнодисперсного, с хлопьями, легко перемещающегося между сумками выпота | Умеренное количество однородной жидкости в 2 -х и более сумках |
| Суставная полость | Выпот в значительном количестве, неоднородного характера, с появлением гиперэхогенных образований неправильной формы в диаметре 5-10 мм (фибриновые сгустки) | Выпот в умеренном количестве, однородного характера |
| Суставные поверхности | Уплощение и значительная деформация | Выраженная деформация |
| Краевые костные остеофиты | - | Грубые, массивные краевые костные остеофиты |
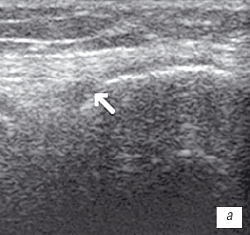 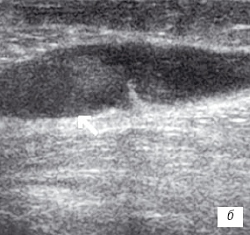  | Рис. 1. УЗИ коленного сустава. Деформирующий остеоартроз, II стадия (стрелки - выпот). a - гиалиновый хрящ неравномерно истончен до 1,2 мм; б - однородный выпот в икроножной сумке; в - множественные краевые костные остеофиты. |
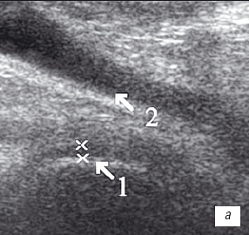  | Рис. 2. УЗИ коленного сустава. Деформирующий остеоартроз и ревматоидный артрит (II стадия). a - Деформирующий остеоартроз. Гиалиновый хрящ неравномерно истончен до 1 мм (1), однородный выпот в верхнем завороте (2); б - Ревматоидный артрит. Гиалиновый хрящ равномерно истончен до 2 мм (1), неоднородный выпот с гиперэхогенными включениями в верхнем завороте (2). |
  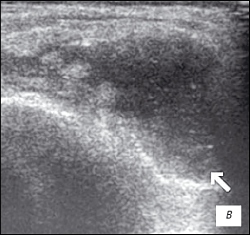 | Рис. 3. УЗИ коленного сустава. Ревматоидный артрит (III стадия). a - диффузная пролиферация синовиальной оболочки до 5 мм, с бахромчатыми разрастаниями; б - крупнодисперсный с хлопьями выпот в икроножной и полуперепончатой сумках; в - значительное количество неоднородного выпота в полости сустава с фибриновыми сгустками. |
Выводы
Таким образом, мы считаем, что УЗИ коленного сустава при деформирующем остеоартрозе и ревматоидном артрите обладает рядом несомненных достоинств. Метод высокой достоверности, информативности, неинвазивности (в отличие от артроскопии), доступен и экономичен (в сравнении с КТ и МТР). УЗИ не имеет противопоказаний, дает возможность визуализировать мягкотканые компоненты сустава, проводить многократные повторные исследования. Одним из достоинств УЗИ является возможность определения ранних патологических изменений при данных заболеваниях, что позволяет проводить диагностику в начале патологического процесса, определять стадию заболевания, и самое главное - осуществлять дифференциальную диагностику этих двух заболеваний.
Повреждения коленного сустава являются частым спутником активных людей. Болезни и травмы приводят к значительному снижению функциональных возможностей и качества жизни человека. Поэтому поражение колена для многих становится существенной проблемой, требующей своевременного решения.

Методы диагностики
Раннему выявлению суставной патологии способствует определенная настороженность человека, при первых же симптомах заставляя его обратиться к врачу. Непосредственная диагностика заболевания проводится на основании клинических данных и результатов дополнительного обследования. Подтвердить заключение врача о повреждении коленного сустава позволяют такие методы:
- Рентгенография.
- Магнитно-резонансная томография.
- УЗИ.
- Компьютерная томография.
- Артроскопия.
Если рентгенография и компьютерная томография позволяют увидеть плотные структуры, то УЗИ коленного сустава и магнитно-резонансная томография укажут на патологические изменения в мягких тканях. Что касается артроскопии, то она дает возможность непосредственного наблюдения за внутрисуставными изменениями через камеру эндоскопа.
УЗИ для суставов
УЗИ суставов по своим диагностическим возможностям не уступает другим современным методам исследования, а в ряде случаев имеет определенные преимущества. Ультразвуковое исследование в настоящее время является незаменимым методом диагностики различной патологии колена. Без него не обходится врачебное обследование при многих болезнях.
УЗИ коленного сустава является необходимым средством диагностики широкого спектра патологии, при которой происходит поражение внутри- и околосуставных тканей. Такой метод показывает хорошие результаты даже в условиях, когда другие допускают неточности.
Во многих случаях простота процедуры и скорость ее проведения становятся главными критериями целесообразности и важности ультразвукового исследования. Это в первую очередь касается неотложных состояний, когда принятие решения должно быть максимально быстрым.
Ультразвуковой метод позволяет диагностировать многие патологические состояния коленного сустава. Среди них необходимо выделить следующие:
- Артриты и остеоартроз.
- Синовииты, тендиниты, бурситы.
- Растяжения и разрывы связочно-сухожильных структур.
- Внутрисуставные переломы.
- Повреждения менисков (менисцит, менископатии).
- Ушибы колена.
- Опухоли и кисты.
- Гемартроз.
- Врожденные аномалии и дисплазии.
Список показаний можно расширить за счет возможности ультразвукового сканирования подколенной артерии и вен. Поэтому различные сосудистые нарушения также выявляются с помощью УЗИ коленного сустава.
Каждый из диагностических методов имеет определенные положительные и отрицательные стороны. УЗИ коленного сустава – не исключение. Однако, в отличие от других методик, ультразвуковое исследование обладает большим количеством плюсов при отсутствии серьезных недостатков.
Преимущества метода определяются механизмом воздействия ультразвука на организм и технологией исследования. К ним можно отнести:
- Простоту выполнения.
- Неинвазивность (без повреждения кожи).
- Безопасность ультразвука.
- Возможность исследования сосудов (с допплеровским датчиком).
- Оценку состояния тканей в режиме реального времени.
- Доступность и невысокую стоимость.
УЗИ суставов можно также применять, как метод функциональной диагностики в артрологии, поскольку он позволяет увидеть изменения тканей во время движения конечностью.
Указанные преимущества имеют значительный перевес над недостатками метода. К тому же выделить существенные минусы процедуры довольно сложно. Если сравнивать УЗИ с магнитно-резонансной томографией, то нужно сказать, что последняя позволяет получить более четкое изображение мягких тканей. Однако, при должной квалификации врача и опыте работы это не будет поводом для диагностических ошибок.
Оптимальное соотношение положительных и отрицательных сторон делает УЗИ коленного сустава привлекательным и важным методом диагностики скелетной патологии.
Проводя УЗИ коленного сустава, врач должен четко знать анатомические особенности и эхографические признаки патологии, строго следовать протоколу исследования. Никакой специфической подготовки со стороны пациента не требуется, поэтому получив направление, он может сразу пройти в кабинет УЗИ.
Перед исследованием колено освобождается от одежды, а врач смазывает кожу специальным гелем, который обладает звукопроводящими свойствами. Можно использовать линейные или конвексные датчики, которые одновременно служат источником и приемником эхосигнала. Ультразвук отражается от различных тканей неравномерно: чем мягче структура, тем сильнее поглощаются волны.
Чередование интенсивных и слабых сигналов и создает изображение исследуемой области на экране аппарата.
Методика проведения УЗИ коленного сустава универсальна, однако будет иметь определенные особенности, которые зависят от необходимости исследования той или иной структуры. Пациент находится в положении лежа с согнутыми ногами. Пораженную зону осматривают в таких проекциях:
- Передняя продольная – датчик расположен в верхней части надколенника параллельно оси конечности. Хорошо видна коленная чашечка, ее связки, синовиальные сумки, бедренная и большеберцовая кости.
- Передняя поперечная – датчик ставится в той же позиции перпендикулярно оси конечности. Так визуализируется суставной хрящ, мыщелки большеберцовой кости.
- Задняя продольная – датчик располагается в подколенной ямке. Центральный ориентир – сосудистый пучок. Отклоняясь внутрь, можно рассмотреть задний рог медиального мениска, мыщелки бедра и большеберцовой кости, суставную щель. Передвижение датчика наружу даст возможность увидеть задний рог латерального мениска.
- Задняя поперечная – пациент лежит на животе, датчик ставится перпендикулярно оси конечности. Видно суставную щель и хрящи, задние мыщелки костей.
УЗИ суставов позволяет выявить различия между нормой и патологией, установив не только характер поражения, но и его возможную причину.
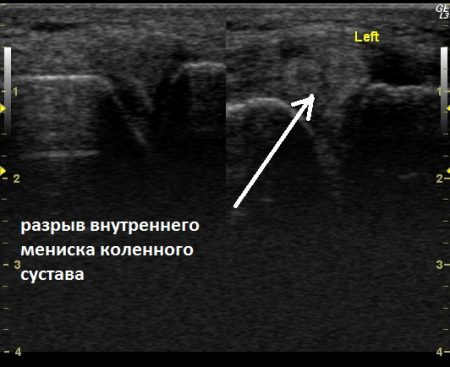
Эхография проводится согласно общепринятым нормам обследования, изложенным в клинических рекомендациях по УЗИ диагностике. Необходимо четко описывать не только патологические изменения, но и нормальное строение сустава. Во время процедуры врач ориентируется на протокол исследования, который включает такие моменты:
- Наличие жидкости, инородных тел в суставной полости.
- Осмотр сухожилия четырехглавой мышцы бедра и надколенника.
- Целостность и структура связок колена.
- Состояние суставных поверхностей и хряща.
- Форма и структура менисков.
- Исследование подколенной области (наличие кисты Беккера).
Возможны некоторые изменения в последовательности исследования, дополнение протокола другими пунктами, что становится необходимым в нестандартных ситуациях.
Интерпретация результатов УЗИ коленного сустава во многом зависит от квалификации специалиста и его диагностического опыта. Не исключены определенные ошибки и неточности в обследовании при выраженном отеке, гемартрозе, тяжелых травматических повреждениях.
Знание ультразвуковой анатомии поможет точно определить патологические изменения, а установить их происхождение можно на основании детального изучения истории болезни и симптоматики.
Ультразвуковое исследование является современным и общедоступным методом диагностики патологии коленного сустава. Его использование позволяет выявить заболевание на ранних стадиях, тем самым предотвратив развитие возможных осложнений.
Читайте также:


