Узи капсульно связочного аппарата
Среди повреждений мягкотканных структур области голеностопного сустава, приводящих к значительным нарушениям двигательной функции, наибольшего внимания заслуживают повреждения капсульно-связочного аппарата и пяточного сухожилия.
Повреждения связок голеностопного сустава чаще происходят при подворачивании стопы внутрь. В результате полностью или частично разрываются связки наружного отдела. Для их сопоставления стопе придается положение тыльного сгибания и пронации. При полных разрывах у лиц, ведущих активный образ жизни, производят оперативное сшивание. Затем накладывают гипсовую повязку на срок до 3—4 нед. В противном случае на месте разрыва формируется неполноценный рубец, что ведет к нестабильности, рецидивирующему синовиту и прогрессированию посттравматического деформирующего артроза.
Методика ЛФК состоит из трех периодов иммобилизации (до 3—4 нед.), восстановления подвижности и укрепления околосуставных мышц (до 6 нед.), тренировки выносливости к продолжительным физическим нагрузкам и координации движений (до 3—4 мес).
В период иммобилизации выполняются общетонизирующие и дыхательные упражнения, которые сочетают со специальными (изометрические напряжения мышц голени и стопы и идеомоторные упражнения). Интенсивность сокращения мышц постепенно доводят до субмаксимальной, продолжительность до 5—7 с.
После прекращения иммобилизации используют ЛГ, гидрокинезотерапию, ручной и подводный массаж. Назначают щадящий ортопедический режим — ограничение нагрузки на поврежденную ногу. Для профилактики травматизации рубца рекомендуют носить специальный протез с берцами или высокий ботинок со шнуровкой, которые ограничивают боковые движения стопы. Больной должен ходить с помощью костылей, а в конце периода — с опорой на трость.
В комплекс упражнений включают одновременно активнооблегченные упражнения и упражнения с самопомощью, направленные на мобилизацию голеностопного сустава. Не используют движения, при которых растягивается рубец, — приведение и супинация стопы. Кроме движений, способствующих восстановлению амплитуды, даются упражнения на укрепление околосуставных мышц (противодействие рукой инструктора, сопротивление при растягивании резинового бинта, перемещении груза и др.). Основное внимание уделяют группе малоберцовых мышц — активным стабилизаторам голеностопного сустава. Помимо этого, в комплекс включают упражнения, направленные на укрепление продольного свода стопы. В этот период занятия проводят в положении сидя и лежа.
Для физических упражнений в воде используется ножная или гигиеническая ванна. Температура ее должна быть не выше 35"С. При отеке околосуставных тканей гидрокинезотерапию хорошо сочетать с вихревым массажем. Процедура заканчивается лечением положением в воде. Пациент подтягивает стопу к себе, скользя по дну, до момента, когда пятка начинает от него отрываться. Затем на колено помещается небольшой груз и стопа фиксируется в данном положении на 5—7 мин.
В связи с тем, что частым осложнением травм голеностопного сустава является лимфовенозная недостаточность, которая проявляется отеком стопы и области указанного сустава, показано назначение лимфодренажа — курс динамической пневмокомпрессии с помощью специального аппарата.
Через 6 нед. после травмы или операции при восстановлении тыльного сгибания стопы до угла менее 90" и балльной оценке околосуставных мышц более 3 баллов переходят к занятиям ЛФК методике завершающего периода. Процедуры проводят в положении сидя и стоя. Широко используются ходьба на месте, на носках, на пятках, по прямой, боком, с поворотами, подъем и спуск по пандусу, лестнице и т.п. Не рекомендуется ходьба с нагрузкой на наружный отдел стоп.
В этом периоде (примерно через 2,5 мес.) можно назначать упражнения на ножных тренажерах. Для тренировки координации движений рекомендуются тренировка на балансирующих поверхностях, мини-батут и др. Одновременно в комплекс упражнений включают бег и прыжки.
Лечебная физическая культура при повреждениях пяточного (ахиллова) сухожилия
При полных разрывах, как правило, показано оперативное лечение. Операция может выполняться открыто и закрыто (без разреза кожи). В последнем случае она легче переносится и менее выражен отек в зоне повреждения. В дальнейшем схема ведения мало отличается от ранее описанной для консервативного лечения. После операции накладывают тыльную гипсовую лонгету и на несколько дней назначают постельный режим с возвышенным положением ноги. Затем больного переводят на полупостельный режим без нагрузки на оперированную ногу. Разрешается ходить с помощью костылей. После снятия гипсовой повязки еще 10—14 дней пациент использует дополнительную опору на костыли или трость.
В первые 3 недели, когда стопа находится в эквинусной установке и коленный сустав обездвижен, выполняют общеразвивающие и дыхательные упражнения в сочетании с изометрическими напряжениями мышц поврежденной ноги и идеомоторными двигательными актами. Изометрические напряжения трехглавой мышцы голени начинают с 3—4-го дня.
Контролируют интенсивность напряжения пальпаторно. При наложении циркулярной гипсовой повязки в проекции брюшка мышцы делают специальное отверстие. Помимо этого, выполняют активные движения пальцами стоп, движения в тазобедренном суставе, удержание ноги навесу. Используют исходные положения лежа, сидя и стоя на здоровой ноге.
Через 6 нед. гипсовую повязку обычно снимают и приступают к восстановлению амплитуды движений стопы. Используют активно-облегченные упражнения и движения с самопомощью. Например, в положении сидя, обернув лямку вокруг переднего отдела стопы, ритмично потягивают стопу на себя или, поставив передний отдел стопы на небольшой брусок, ритмично надавливают руками на коленный сустав В дальнейшем включают в комплекс активные движения стопой (тыльное и подошвенное сгибание, круговые движения), которые выполняют в положении лежа и сидя с согнутым коленным суставом и с выпрямленными ногами Одновременно даются упражнения для укрепления мышц, поддерживающих свод стопы. В этом же периоде можно использовать гидрокинезотерапию (в теплой воде), которую сочетают с лечением положением.
При замедленном восстановлении тыльного сгибания столы (более 90" ко 2-му месяцу после операции) в занятие включают элементы механотерапии с помощью качалки для стоп, перекатывание стопой мяча, цилиндра, гимнастической палки и т.п.
Более интенсивное растягивание трехглавой мышцы голени с нагрузкой массой тела (в положении стоя у гимнастической стенки) можно использовать не ранее чем через 2,5 мес. после операции. Предварительно следует провести УЗИ.
При полном восстановлении амплитуды движений стопы и силе трехглавой мышцы более 3 баллов можно приступать к тренировке в ходьбе в усложненных условиях по пандусу, лестнице, затем к бегу и прыжкам.

Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Несмотря на значительный прогресс инструментальной диагностики, до настоящего времени основным методом выявления патологии коленного сустава остается полноценное клиническое обследование. Однако условность клинико-морфологических параллелей при различных повреждениях и заболеваниях мягких тканей обусловливает значительные трудности в распознавании характера патологического процесса, а также в оценке его тяжести. Поэтому нет ничего удивительного, что удельный вес диагностических ошибок при данной патологии достигает 76-83 %.
В связи с развитием современных медицинских технологий диагностический арсенал пополнился комплексом таких высокоинформативных инструментальных методов, как КТ, МРТ, УЗИ и т.д. Каждый из них имеет свои достоинства и недостатки. Для получения полной информации о повреждениях мягких тканей опорно-двигательного аппарата (МТ ОДА) требовался целый комплекс методик, порой утомительных и дорогостоящих, а иногда и небезопасных для больного, особенно непосредственно после травмы.
В настоящее время предпочтение отдается тем методам исследования, которые, кроме высокой информативности, обладают такими качествами, как неинвазивность, безвредность, а также характеризуются простотой в выполнении и трактовке результатов, воспроизводимостью и большой стоимостью исследования. По нашему мнению, ультрасонография с высоким разрешением в режиме реального времени отвечает большинству из перечисленных выше требований, поэтому в ходе нашего исследования мы попытались ответить на вопрос о диагностической эффективности УЗИ при определении повреждений мягких тканей опорнодвигательного аппарата у больных ортопедо-травматологического профиля.
Общее число больных в группе составило 816 человек, из них мужчин 661 (81 %), женщин 155 (19 %), средний возраст 43,3±3,9 года.
Больные поступали в клинику или обследовались амбулаторно в сроки от нескольких часов до 3 нед с момента начала заболевания. Одностороннее поражение было у 553 (67,8 %) человек, двустороннее - у 134 (16,4 %). Оперативно лечились 487 (59,7 %) больных данной группы, 129 (15,8 %) пациентов лечились консервативно.
Все больные в соответствии с клиническим диагнозом были разделены на три подгруппы: с повреждениями мениска - 465 (56,9 %) человек; с повреждениями связочного аппарата (медиальные и латеральные связки) - 269 (32,9 %) человек; с патологией надколенника и собственной связки - 82 (10,1 %) человека.
Нами был проведен анализ степени выраженности таких основных неспецифических клинических симптомов, как боль, ограничение подвижности коленного сустава и изменение мышечной силы (таблица 1).
| Подгруппа больных | Боль в области коленного сустава | Ограничение подвижности в суставе | Изменение мышечной силы | |||
|---|---|---|---|---|---|---|
| умеренная | интенсивная | да | нет | норма | снижено | |
| Повреждение мениска | 184 | 281 | 281 | 184 | 152 | 128 |
| Повреждение связок | 175 | 94 | 109 | 160 | 185 | 84 |
| Патология надколенника и собственной связки | 53 | 29 | 59 | 23 | 28 | 54 |
Исследования проводились на ультразвуковом сканере HDI-3500 и IU 22 (фирма "Филипс") в режиме реального времени. В результате полученных данных были определены следующие основные показания для проведения ультрасонографии при патологии коленного сустава:
- синовиты;
- повреждения и воспалительные явления связочного компонента и мышц;
- наличие свободных тел в суставе, кисты;
- повреждения менисков, хряща;
- патология костей;
- опухоли и опухолеподобные заболевания.
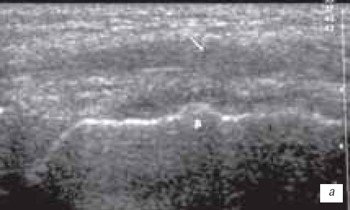
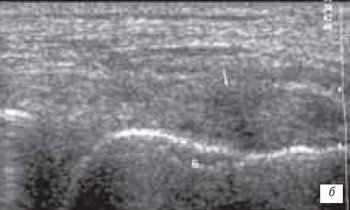
Наиболее часто синовиты возникают в супрапателлярном пространстве (верхний заворот). Супрапателлярная сумка является самой большой в человечеством организме и распространяется на 6 см вверх проксимальнее верхнего полюса надколенника. Любые воздействия на коленный сустав (травматические, воспалительные, подагрические) приводят к возникновение повышенного количества синовиальной жидкости в верхнем завороте сустава (рис. 1 а, б).
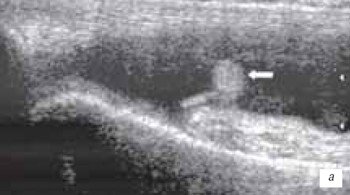
а) Выраженный синовит коленного сустава с наличием утолщенной, с краевыми разрастаниями синовиальной оболочки (стрелка).
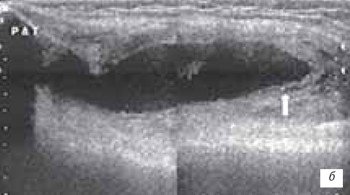
б) Затяжной хронический синовит с наличием утолщенной синовиальной оболочкой и участками склероза (стрелка).
Фрикционные и подагрические бурситы - наиболее частая патология. При остром фрикционном бурсите содержимое супрапателлярной сумки обычно анэхогенно. Повышенная гиперэхогенность стенок сумки и содержимого развивается через некоторое время. При подагрическом бурсите содержание гипоэхогенное, иногда с наличием гиперэхогенных включений. В острой стадии заболевания отмечается воспаление окружающих мягких тканей.
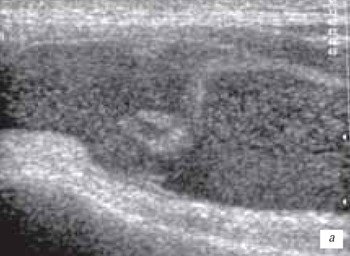
а) Гемартроз через 2 ч после травмы.
Избыточное количество выпота неоднородной структуры в виде мелких гиперэхогенных включений (форменные элементы крови) и гиперэхогенный тяж, указывающий на разрыв синовиальной оболочки.
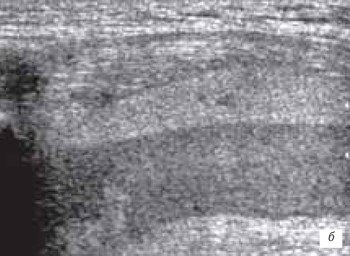
б) Продольная сонограмма гемартроза через 2 нед. после травмы.
Организовавшаяся гематома с разделением ее на две среды. Верхняя - с более выраженной организацией, нижняя - с меньшей организацией и наличием синовиальной жидкости.
Геморрагический бурсит в большинстве случаев наблюдается у спортсменов в результате травмы. Геморрагическое содержимое сумки эхогенное с или без наличия гиперэхогенных сгустков крови (рис. 2). В случае наличия большого количества геморрагического содержимого в супрапателлярной и препателлярной бурсе необходимо исключить разрыв сухожилия четырехглавой мышцы (рис. 3).
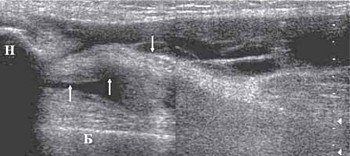
Н - верхний полюс надколенника.
Б - дистальный отдел бедренной кости.
При обычном исследовании в режиме серой шкалы полный разрыв сухожилия четырехглавой мышцы бедра определяется как полное нарушение анатомической целостности волокон и фибриллярной структуры сухожилия. Дефект замещается гематомой, появляется выпот в переднем завороте.
При тендините сухожилия четырехглавой мышцы бедра в месте прикрепления к надколеннику утолщаются, эхогенность его снижается. При хроническом тендините могут возникать микроразрывы, фиброзные включения в волокнах сухожилия, участки кальцификации. Эти изменения объединяются под общим названием - дегенеративные изменения сухожилия (рис. 4).
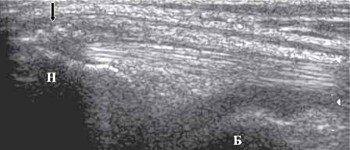
Н - верхний полюс надколенника.
Б - дистальный отдел бедренной кости.
Препателлярный (рис. 5) и инфрапателлярный (рис. 6 а, б) бурситы встречаются редко, в основном при ревматоидном и инфекционном артритах, переломах надколенника, частичных повреждениях собственной связки надколенника, а также в результате деятельности пациентов (паркетчики). Бурситы, как следствие длительного приема антикоагулянтов встречаются достаточно редко.
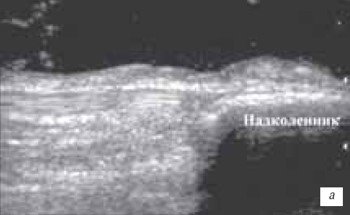
а) Продольный срез препателлярного геморрагического бурсита в первые 2 ч после травмы. Определяется анэхогенное содержимое бурсита с наличием тонких гиперэхогенных включений.
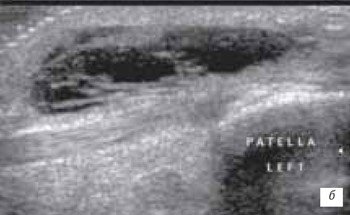
б) Продольный срез геморрагического бурсита через 16 ч после травмы. В анэхогенном содержимом выявляются более выраженные гиперэхогенные включения.
а) Продольный срез собственной связки надколенника в месте прикрепления к бугристости большеберцовой кости.
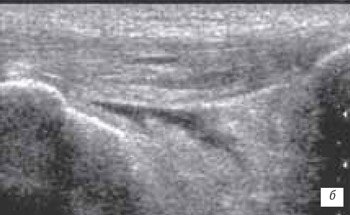
б) Частичное внутрисвязочное повреждение собственной связки надколенника.
При оценке препателлярной бурсы необходимо проводить сонографическую оценку контура надколенника (рис. 7) и места прикрепления собственной и поддерживающих связок (рис. 8), так как в результате травматического воздействия происходит повреждение надкостницы и поддерживающей связки, наиболее часто медиальной (при вывихе надколенника). Повреждения внутренней боковой связки являются наиболее частыми травмами коленного сустава.
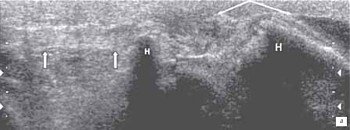
а) С незначительной дислокацией его в дистальном направлении, наличие гематомы в месте перелома (толстая стрелка) и геморрагического препателлярного бурсита (стрелка).
б) Перелом нижнего полюса надколенника с выраженной дислокацией его в дистальном направлении.
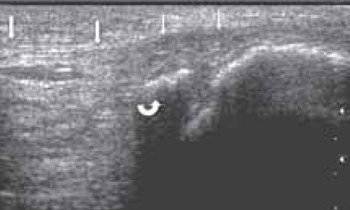
Место повреждения связки (стрелки) определяется в виде ее утолщения, снижения эхогенности и нарушения структуризации связки. Под дистальной частью связки - небольшая гематома в виде гипоэхогенного образования (тонкая стрелка). Отрыв костного фрагмента надколенника (фигурная стрелка).
Сонография в диагностике патологии экстраартикулярных связок имеет высокую диагностическую ценность и ее необходимо проводить в продольном срезе, параллельно длинной оси связки. При растяжении связка утолщается, ее структура становится гипоэхогенной.
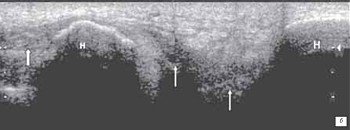
При частичном или полном повреждении связок определяется нарушение ее анатомической непрерывности. Размер и степень повреждения зависит от вида разрыва. Гиперэхогенная структура связки в месте разрыва становится гипо- или анэхогенной, место повреждения заполняется гематомой, которая может выявляться как гипоэхогенная или анэхогенная зона с наличием или без гиперэхогенных включений (рис. 9). При ультрасонографическом исследовании определяют местонахождение концов поврежденной связки.
а) разрыв верхнего слоя связки с заполнением дефекта связки гематомой (стрелка) и частичное повреждение в медиальной части связки (стрелка).
б) полное повреждение связки в месте прикрепления к медиальному мыщелку бедра.
Наружная малоберцовая боковая связка повреждается в меньшей степени, чем внутренняя. Разрывы наружной малоберцовой боковой связки происходят при сильной внутренней ротации голени (рис. 10).
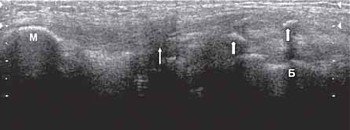
М - головка малоберцовой кости.
Б - латеральный мыщелок бедра.
Разрывы боковых коллатеральных связок часто сочетаются с разрывами менисков (рис. 11), а иногда с повреждением передней крестообразной связки. По данным разных авторов, разрывы крестообразных связок коленного сустава встречаются с частотой 7,3-62 % среди всех повреждений капсульно-связочного аппарата коленного сустава.
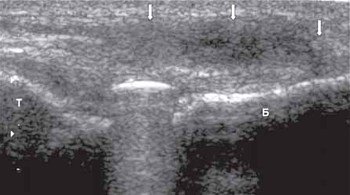
Б - дистальный конец бедра.
Т - большеберцовая кость.
Диагностическая эффективность метода сонографии при исследовании повреждений передней и задней крестообразных связок зависит от опыта исследователя, наличия современного ультразвукового оснащения, знания клинических признаков и анатомии коленного сустава. Наиболее доступным и удобным местом исследования крестообразных связок является подколенная ямка. Это место прикрепления дистальных отделов связок. К задней поверхности бедренной кости прикрепляется передняя крестообразная связка, а к задней поверхности большеберцовой кости - задняя крестообразная связка.
Обе крестообразных связки на сонограммах выявляются как гипоэхогенные полосы при сагиттальном срезе. Переднюю крестообразную связку лучше исследовать поперечно в подколенной ямке, поскольку полная флексия коленного сустава невозможна при острой травме. Сравнительное изучение контралатерального сустава необходимо. Полное повреждение связки выявляется как гипо- или анэхогенное образование в месте прикрепления к бедренной кости. Задняя крестовидная связка может быть повреждена при выраженных растяжениях связок или при автотравме ударом коленного сустава о приборную панель. Частичное или полное повреждение выявляется как глобальное утолщение связки (рис. 12 а, б, в).
а) Продольная сонограмма коленного сустава.

Комментариев пока нет. Будь первым! 1,502 просмотров
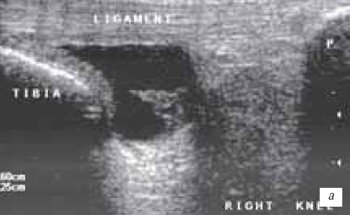
Повреждение связок голеностопного сустава случается при неаккуратном движении, при ходьбе по неровностям, при подвороте стопы внутрь и ее изгибе в направлении подошвы.
Любое воспаление сегодня далеко не редкость. Организм реагирует на плохую экологию, постепенно слабеет иммунитет населения, сидячий образ жизни провоцирует появление заболеваний. Устранить воспаление связок помогает врач-травматолог, который назначает необходимую терапию после травмы.
Травмы капсульно-связочного аппарата голеностопа занимают особое место среди всех видов повреждений голеностопного сустава.
Речь, в частности, идет о разрыве наружных боковых связок голеностопа. В последнее время проводятся эффективные операции по восстановлению капсульно-связочного аппарата. Операции производят в стартовые часы после травмирования и заключаются в ревизии области травмы, удалении сгустков крови с дальнейшим восстановлением капсульно-связочного аппарата.
Анатомические характеристики
Фиксация голеностопа осуществляется тремя группами связок.
С внешней стороны сустава располагаются пяточно-малоберцовая, передне — задний таранно-малоберцовый связочный аппарат, проходящие снаружи лодыжки и удерживающие при этом таранную кость от сдвига вбок.
На внутренней стороне сустава находится дельтовидная связка, которая является двуслойной, состоит из глубокого и поверхностного слоев. 1-ый прикрепляется внутри таранной кости, а 2-ой — к ладьевидной и таранной костям. Дельтовидная проходит веером с локализации ее исхода на большеберцовой кости, закрепляется на ладьевидной кости по внутреннему краю суставной связки и фиксирует малый отросток пяточной кости. Дельтовидная связка не имеет крепления с таранной костью. Травма дельтовидной связки бывает крайне редкой ситуацией.
Третья группа связочного аппарата – межберцовый синдесмоз, задняя поперечная, задняя и передняя межберцовые связки, которые осуществляют соединение берцовых костей между собой.
В основном распространено воспаление и травмирование наружного связочного аппарата – больше других повреждается передняя таранно-малоберцовая связка.
Степени травмирования и симптомы
В медицине выделяют 3 степени травмирования связок голеностопа:
- При первой степени травмирования происходит срыв или разрыв определенных тканей связочного аппарата. Подобное повреждение, как правило, рассматривается как растяжение связки, хотя связки растягиваться в прямом смысле этого слова не могут.
- Вторая степень характеризуется частичным разрывом связки. Происходит разрыв значительной части связки, однако она не теряет своей функции.
- При третьей степени случается абсолютный разрыв связки либо ее срыв с локализации прикрепления.
Первая степень повреждения связок голеностопного сустава вызывает у пациента слабые боли при ходьбе, при пальпации связочного аппарата или голеностопа. В районе крепления связки образуется воспаление: отечность и припухание. Болевой синдром при ходьбе есть, однако нет нарушения функции ходьбы.
Признаки второй степени травмы связки (частичный разрыв) – распространение отечности на передней и наружной поверхности стопы.
Во время пальпации боли ярко выраженные, в особенности в месте надрыва. Могут быть проблемы при ходьбе из-за сильных болей в голеностопном суставе, которые только усиливаются при движениях. 
Частичный разрыв является умеренным растяжением, однако оно сопровождается припуханием и подкожными кровоизлияниями локального характера. Появляются синие и черные пятна, пальпация которых и вызывает боли.
Рентгенографическое исследование не покажет отклонений при 1-ой и 2-ой степенях травмирования связок голеностопа.
Третья степень характеризуется сильными болями при попытке опереться на травмированную ногу. Воспаление сопровождает кровоизлияние, отечность и припухлость существенно выражаются и их распространение происходит по всей стопе, захватывая даже область подошвы. Ходьба резко ограничена и весьма болезненна. Воспаление и отек мягких тканей провоцирует сустав к значительному увеличению в размерах.
Полный отрыв связки в редких случаях сопровождается отрывом кусочка костной ткани, к которой крепится связка. Такой костный участок отображается на снимке рентгена.
Естественно, нельзя определить степень повреждения связочного аппарата без диагностики. Диагностика заключается в осмотре пациента, рентгенографии голеностопа. По рентгенограмме не получится выявить разрыв, тем не менее будет дана информация о том, есть ли перелом костей голени и стопы. Разрыв же, его степень и локализация определяется только после проведения МРТ (магнитно-резонансной томографии).
Лечение повреждений голеностопа
Воспаление связочного аппарата голеностопа – это всегда повод для обращения к врачу.
Лечение 1-ой и 2-ой степеней повреждения связок голеностопа осуществляется в амбулаторном режиме.
Лечение растяжения голеностопа основывается на следующих задачах:
- устранить боль;
- ликвидировать воспаление;
- удалить кровь, если есть гематома и гемартроз;
- восстановить двигательные функции голеностопа.
Лечение такой травмы нужно начинать с обездвиживания (иммобилизации) сустава. У пациента с растяжением связочного аппарата голеностопа должна быть наложена тугая восьмиобразная повязка. В первые два дня после травмирования к локализации травмы прикладывают сначала холод, а потом – тепло. На 2-ой и 3-ий дни назначается лечение физиотерапией – массаж, парафин, озокерит, методика переменного магнитного поля. Пациенту разрешается ходить.
Сроки восстановления зависят от глубины и площади разрыва сухожилий. Как правило, повреждение связок голеностопного сустава заживает всего за несколько суток.
Тугая повязка поможет лишь в случае соблюдения техники ее накладывания. Травмы наружной группы капсульно-связочного аппарата требуют вывода стопы в супинацию (подошвенная сторона кнутри), надрывы и разрывы межберцовых связок нуждаются в положении сгибания. 
В таких положениях натяжение травмированных связок будет минимизировано. Бинт накладывается так, чтобы все туры повязки соединяли концы травмированных связок.
Важно! Ни в коем случае нельзя пренебрегать болью. Если Вы сидите на стуле или в кресле, подставьте пуфик и положите на него ногу. Во время сна нога должна располагаться на подставке или подушке. Таким образом, кровь будет отходить из травмированного района и повреждение связок голеностопного сустава излечится скорее.
При растяжениях способность к труду восстанавливается в течение одной-двух недель.
Лечение надрывов связок голеностопа проводится с помощью гипсовой лонгеты сроком на 10 дней. Лечение физиотерапией назначается со 2-3 суток после травмирования. На период терапии гипс снимается. Трудоспособность возвращается по прошествии 3-х недель.
Пациентов, получивших полный разрыв капсульно-связочного аппарата, отправляют в отделение травматологии. Если боли очень сильные, в район повреждения вводят инъекцию 1-2% Новокаина. При наличии гемартроза выполняется пункция с целью устранения крови и ввода в суставной район 10-15 мл Новокаина. Лонгета накладывается на весь срок восстановления (примерно 2-3 недели). На локализацию травмирования определяют лечение методикой УВЧ (электрополя с ультразвуковой частотой).
При лечении всех степеней повреждения голеностопного сустава целесообразно применять нестероидные противовоспалительные препараты, которые могут уменьшить боль, воспаление и отечность. 
Из НПВП лучше выбирать Ибупрофен, Нурофен и Кеторол. Применяется 1 таблетка 2 раза в сутки после приема пищи. Курс должен составлять не более 5 дней, так как препараты разрушительно воздействуют на слизистую желудка.
Чтобы улучшить питание травмированной области, больной должен с начальных дней производить движения пальцами стопы, сгибание и разгибание колена, постепенно давать нагрузку мышцам голени. После снятия лонгеты назначается дальнейшее лечение и реабилитация курсами ЛФК, массажа и теплыми лечебными ваннами. Путем такого восстановления поврежденный связочный аппарат заживает гораздо быстрее. Спустя два месяца после травмирования необходимо носить тугую повязку, чтобы полностью восстановить связочный аппарат и предупредить повторные разрывы.
Реабилитация после травмирования – это, конечно же, различные упражнения. Например, прыжки на одной ноге.
Упражнение является также и своеобразным тестом. На полу чертится прямая линия, которая позволяет проанализировать дальность прыжка. Пациенту необходимо прыгать на одной ноге, при этом приземляться по разные стороны от проведенной линии. Данное упражнение помогает развить координацию движений, силы мышц бедра и чувство баланса. О том, как проходит реабилитация, можно определить по расстоянию.
Важно! Самостоятельная, непрофессиональная реабилитация может стать опасной. Лучше проконсультироваться с лечащим врачом о программе упражнений для Вашей конкретной ситуации.
Читайте также:


