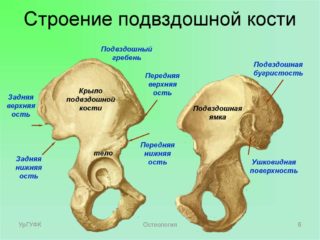
Ушиб гребней подвздошных костей
Трещина, перелом и ушиб подвздошной кости, полученные при падении, во время дорожно-транспортных происшествий или выполнения спортивных упражнений – повреждения, которые относятся к опасным и тяжелым травмам опорно-двигательного аппарата. Они способны спровоцировать травматический шок, стать причиной массивных кровотечений и утраты большого объема крови, поэтому пострадавшие нуждаются в оказании экстренной помощи.
Причины травм
Частая причина повреждения самой большой кости тазобедренного сустава – механическое воздействие: удар или сдавливание. Спровоцировать их способна и чрезмерная нагрузка на нижние конечности. Существуют нефизические факторы воздействия, которые тоже могут привести к нарушению целостности обозначенного узла. К ним относятся:
- гормональные сбои;
- патологии кровеносной системы;
- заболевания костной ткани, вызванные инфекциями;
- нарушение синтеза коллагена;
- возрастное истончение кости;
- онкологические процессы;
- недостаток кальция.
Лечить симптомы заболевания в этом случае без устранения причины не имеет смысла.
Виды травм и характерные признаки

При повреждении подвздошная кость может треснуть или переломиться. При сильном ударе на ее поверхности образуется ушиб. Каждая травма имеет свою симптоматику. Анализ жалоб больного человека помогает определить вид и характер структурных изменений.
Ушиб подвздошной кости при падении — акрытое повреждение костных тканей, которое не нарушает целостность кости, не приводит к разрыву мышц, сухожилий, других мягких структур. Возможно повреждение сосудов. Это приводит к появлению гематом или кровоподтеков. Ушибленные ткани равномерно пропитываются кровью, на коже появляется синяк, границы которого постоянно расползаются и захватывают новые территории. Чаще всего диагностируется ушиб подвздошного гребня. Причина его образования банальна: удар при падении, столкновение в спорте, дорожно-транспортные происшествия, производственные травмы.
Основной жалобой человека с такой травмой является боль в месте ушиба. Поскольку отсутствует нарушение структурных связок, повреждение мышц и сухожилий, больной может сгибать, раздвигать, передвигать ноги, но любое движение весьма болезненное.
Трещина – незавершенный перелом, частичное повреждение костной ткани. Может появиться на поверхности подвздошной кости по разным причинам:
- слишком резкое увеличение интенсивности физических нагрузок;
- выполнение неизвестного для себя упражнения;
- снижение плотности ткани;
- слишком высокое или слишком низкое содержание жира в организме;
- нехватка кальция;
- длительный прием гормональных препаратов.
В большинстве случаев трещина возникает под влиянием механического воздействия, когда прочность костной ткани уступает силе нагрузки. При ее появлении человек испытывает сильную боль, которая усиливается при любом движении. В поврежденном месте появляется отек. Из-за припухлости тканей и боли формируется ограничение движения. Человек принимает вынужденное положение.
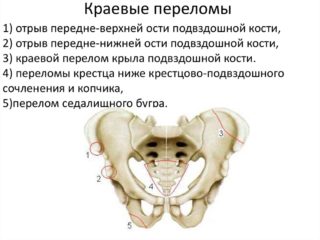
Подобные травмы тазового отдела возникают из-за сильного сдавливания или прямого удара. У детей перелом может случиться по причине резкого сокращения седалищных мышц. В этот момент происходит отрыв подвздошного гребня по линии его соединения с телом крыла. У спортсменов чрезмерная двигательная активность часто провоцирует повреждение описываемой кости. У людей в пожилом возрасте такие травмы могут быть связаны с остеопорозом.
Подвздошная кость способна переломиться ровно посередине или по краю, по горизонтальной или по вертикальной линии. Подобное явление имеет характерную клиническую картину:
- В зоне перелома возникает сильная резкая боль, которая при движении ноги еще больше усиливается.
- При переломе подвздошной кости происходит дисфункция соответствующей ноги.
- Появляется асимметрия нижних конечностей.
- Снижается чувствительность ягодичной области.
- При переломе со смещением случаются кровотечения, на поверхности бедра появляется огромная гематома.
За границами синяка обязательно нужно следить. Если его площадь постоянно увеличивается, значит, присутствует большая кровопотеря. Она может быть опасной для жизни человека. Открытый перелом сопровождается рваными повреждениями кожного покрова. При закрытом переломе целостность тканей кожи не нарушается.
Постановка диагноза
Так как практически все травмы подвздошной кости имеют схожую клиническую картину, диагностировать вид поражения по анализу анамнеза довольно сложно. Очень часто пациент, испытывая сильную боль, не может внятно описать свое состояние и не дает врачу проверить амплитуду движения.
Специальных диагностических проб для определения ушиба крыла подвздошной кости не существует. Однако, если фиксируется сильный отек в верхней части бедра и в ягодичной области, необходимо исключить возможность развития субфасциального гипертензионного синдрома. Для этого производится замер давления в костно-фасциальных ложах.
На первом этапе осмотра важно сразу дифференцировать трещину, ушиб и перелом подвздошной кости от перелома шейки бедра, краев вертлужной впадины, головки бедренной кости. Для этих целей пострадавшему назначается рентген, при помощи которого можно увидеть крупные дефекты. Мелкие трещины, переломы, отрывы мышц, отслойку подкожно-жировой клетчатки удается диагностировать только при помощи магнитно-резонансной томографии.
Методы терапии

Сразу после обнаружения травмы необходимо уложить больного на твердую поверхность, подложить под бедро валик, приложить к больному месту холод и вызвать скорую помощь. Самостоятельно накладывать шину нельзя — это может ухудшить состояние человека.
При незначительной травме подвздошной кости применяется симптоматическое лечение. Больному показан постельный режим, исключение любых физических нагрузок. Поврежденную кость лучше зафиксировать. При трещинах применяется эластичное бинтование, производится обезболивание путем приема внутрь нестероидных противовоспалительных препаратов.
Приблизить выздоровление помогает правильно выстроенная диета. На первых этапах показано употребление продуктов с большим содержанием кальция: кисломолочные изделия, морская рыба, яйца, орехи, спаржа. Пожилым больным необходима витаминотерапия.
Сроки заживления у трещины подвздошной кости меньше, чем при переломе, лечение проходит не так интенсивно. Время выздоровления зависит от возраста пациента: чем он старше, тем реабилитация проходит медленнее. В среднем у молодого человека кость может зарастать 4-6 недель. Пожилые люди восстанавливаются за полгода.
Лечение перелома подвздошной кости таза без смещения начинается с местной анестезии. Для внутритазового обезболивания используется 1% лидокаин или новокаин. На место повреждения накладываются специальные шины, больному прописывается постельный режим. Если при диагностировании было обнаружено обильное кровотечение, его останавливают, а потом переливают донорскую кровь.
При переломе со смещением производится хирургическая операция, во время которой врач сопоставляет костные отломки. После конечность помещается в шину, больной в течение месяца соблюдает постельный режим.
После снятия шины начинается восстановительная терапия. Больной должен с усердием выполнять лечебную гимнастику, посещать процедуры физиотерапии, ходить на массаж. Может быть назначено лечебное вытяжение, медикаменты, восстанавливающие костную ткань. Для полного восстановления требуется 60 дней.
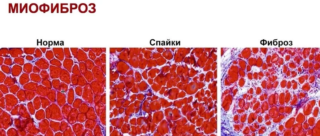
Осложнения ушибов встречаются крайне редко. У некоторых больных развивается фиброз мышц — постепенное замещение соединительной тканью. Это приводит к снижению амплитуды движения. Другое возможное осложнение – оссифицирующий миозит: внутри мышцы сначала образуются участки обызвествления, затем они окостеневают и ограничивают функции конечности.
Ушиб подвздошной кости может привести к развитию синдрома Morel-Lavallée. Происходит отслойка кожи от подкожно-жировой клетчатки. В результате нарушается целостность кровеносных и лимфатических сосудов, образуется щелевидное пространство, которое быстро заполняется смесью лимфы и крови. Больной при этом испытывает ундуляцию (зыбление). Такой дефект будет долго заживать.
Если не лечить трещину, она может трансформироваться в перелом и лишить человека нормальной жизни на долгое время.
При открытых переломах возможно инфицирование раны, разрывы органов мочеиспускательной системы, травмы органов брюшины, повреждение кровеносных сосудов, при обильном кровотечении нередко развивается гиповолемический шок. К числу возможных осложнений можно отнести некорректное и долгое срастание костей.
Прогнозы при травмах подвздошной кости благоприятны при условии адекватного лечения и строго соблюдения рекомендаций врача.
Подвздошная кость – это одна из парных костей тазового кольца. Она соединяется с крестцовым отделом позвоночника с помощью малоподвижного сустава. С её помощью осуществляется крепление нижних конечностей к позвоночному столбу. В нижней латеральной части располагается вертлужная впадина, являющаяся составной частью тазобедренного сустава.
Если подвздошная кость болит, то для постановки точного диагноза потребуется провести несколько обследований. Потенциальными причинами появления болевого синдрома могут стать как патологические изменения в самой кости, так и поражения окружающих тканей. Это могут быть заболевания полости малого таза, опухоли брюшной полости, остеохондроз и изменение осанки, повышение внутрибрюшного давления, повреждения мышц, связок и сухожилий.
В этом материале рассказано про самые распространенные заболевания, которые сопровождаются болевым синдромом в области подвздошной кости. Помимо потенциальных причин рассказано про способы диагностики, клинические проявления, возможности современного эффективного лечения без применения небезопасных фармаколочгеиские препаратов.
Может ли болеть подвздошная кость
Первый и самый важный вопрос: а может ли болеть подвздошная кость, или это отраженные неприятные ощущения? Как определить и к какому врачу обратиться при появлении подобного клинического симптома?
Начнем с первого вопроса: подвздошная кость может болеть сама по себе. Она состоит из плотной ткани костных трабекул, покрытых снаружи надкостницей. В ней располагаются кровеносные сосуды и нервные окончания. Поэтому любые патологические изменения кости с нарушением целостности надкостницы приводят к тому, что человек испытывает серьезный болевой синдром. Среди потенциальных причин можно назвать сильные ушибы с образованием гематомы внутри надкостницы, трещины и переломы кости.
Непосредственно в костной структуре могут возникать разные деформации. Это может быть остеопороз, остеомаляция и остеонекроз. Все три состояния отличаются тем, что происходит распад костной структуры, внутри неё образуются участки разреженного вещества, вымывается кальций. Кость становится хрупкой и подверженной травматическому разрушению даже при небольшой нагрузке.
Еще одна распространённая группа причин, по которым болит непосредственно подвздошная кость – опухолевые процессы. Это могут быть полостные внутрикостные кисты, заполненные кровью и лимфатической жидкостью. Постоянно протекающий в них воспалительный процесс провоцирует отечность ткани надкостницы и боль. Онкологические новообразования довольно быстро метастазируют в расположенные рядом костные структуры. Также не редко встречается и рак самой кости – остеосаркома.
Далее рассмотрим другие потенциальные причины появления болевых ощущений в области подвздошной кости.
Причины, почему болит подвздошная кость
Давайте рассмотрим, почему болит подвздошная кость, если сама по себе она не подвергалась травматическому или иному патологическому воздействию. Чаще всего болит в области подвздошной кости при поражении других структур опорно-двигательного аппарата.
Распространенные причины того, что болит подвздошная кость – это:
- поражения тазобедренного сустава (деформирующий остеоартроз, некроз головки бедренной кости, неправильное её положение в полости вертлужной впадины, искривление нижних конечностей, артрит и т.д.);
- разрушение крестцово-подвздошного сустава (деформирующий остеоартроз, смещение, образование остеофитов, перекос костей таза, симфизит и т.д.);
- патологии пояснично-крестцового отдела позвоночника (дегенеративные дистрофические изменения в межпозвоночных дисках, грыжи, протрузии, смещение тел позвонков относительно друг друга, спондилоартроз, болезнь Бехтерева и т.д.);
- патологические изменения в окружающих кость мышцах, наиболее часто встречается синдром подвздошной и грушевидной мышц (в последнем случае происходит ущемление седалищного нерва, что дает сильнейший болевой синдром);
- повреждения сухожильного и связочного аппарата в области гребня и других поверхностей;
- патологии внутренних органов малого таза и брюшной кости (цистит, колит, вздутие кишечника, аднексит, простатит, камень в мочеточнике и т.д.).
Обнаружить точные причины того, почему болит подвздошная кость, может только опытный доктор с помощью специальных методов обследований.
В первую очередь, если появляются подобные болевые ощущения, на прием нужно обращаться к ортопеду. Этот специалист при первичной осмотре уже сможет исключить ряд заболеваний. Затем он назначит обследования, которые позволят поставить точный диагноз и назначить эффективное и безопасное лечение.
Самостоятельно заниматься диагностикой при подобных клинических проявлениях не стоит. Вы вряд ли в силу субъективного восприятия сможете отличить соматическую патологию кишечника или придатков матки от разрушения самой кости или иррадиации боли из пояснично-крестцового нервного сплетения.
Подвздошная кость болит с правой или с левой стороны
Болит подвздошная кость справа или слева – это не имеет значения для постановки диагноза в принципе. Топография болевых ощущений может лишь указывать на расположение очага патологических изменений.
Например, если болит правая подвздошная кость по причине поражения корешкового нерва на фоне дегенеративного дистрофического разрушения межпозвоночного диска и снижения его высоты. В этом случае диагноз будет: пояснично-крестцовый остеохондроза на стадии протрузии. А вот то, что подвздошная кость болит с правой стороны, будет обозначать, что топография дегенерации межпозвоночного диска находится именно с этой стороны. Соответственно при разработке курса мануальной терапии доктор сделает упор на тщательную проработку именно этого сегмента.
Если болит подвздошная кость слева по причине деформирующего остеоартроза, то диагноз будет составляться соответствующим образом. В карточке больного будет записано, что у него левосторонний деформирующий остеоартроз 1-ой, 2-ой или 3-ей степени.
Если левая подвздошная кость болит по причине поражения органов брюшной полости, то топография патологического процесса имеет значение только в тех случаях, когда поражаются парные органы. Это мочеточники, придатки матки (трубы, яичники). В случает поражения участка толстого кишечника может устанавливаться диагноз воспаление обычной кишки, сигмовидной, подвздошной и т.д.
Не важно, подвздошная кость болит с левой стороны или с правой, постановка точного диагноза потребует детальной диагностики и исключения целого ряда патологических изменений. Поэтому важно как можно быстрее обратиться к врачу при появлении симптомов на ранней стадии заболевания. Это позволит начать своевременное лечение и исключить вероятность развития осложнений.
При появлении неприятных ощущений в области костей таза необходимо обращаться к ортопеду, неврологу, вертебрологу. Эти специалисты смогут разобраться в потенциальных причинах развития болевого синдрома. В случае необходимости они назначат консультацию андролога, гинеколога, гастроэнтеролога, невролога и других узких специалистов.
Диагностика заболеваний
Если болит гребень подвздошной кости справа или слева, то нужно провести тщательную дифференциальную диагностику. Уже в ходе первичного осмотра опытный врач ортопед исключит разные патологические изменения и даст рекомендацию по проведению только тех исследований, которые необходимы в вашем клиническом случае.
Как правило, если гребень подвздошная кость болит, то обследования начинают с:
- проведения рентгенографического снимка обзорного типа (включает в себя все кости таза, пояснично-крестцовый отдел позвоночника и тазобедренный сустав – позволяет исключить деформирующий остеоартроз, разрушение подвздошно-крестцового сустава, травматические поражения костной структуры и т.д.;
- УЗИ внутренних органов брюшной полости и малого таза;
- МРТ обследования всех структур таза.
Если в этом есть необходимость, то проводят такие исследования кишечника, как ректороманоскопия или колоноскопия. Также показана консультация нефролога, гинеколога и уролога.
Если гребень подвздошной кости болит слева, то рекомендуем начинать обследования с рентгенографического снимка пояснично-крестцового отдела позвоночника. Чаще всего такая локализация болевых ощущений присуща остеохондрозу и его осложнениям. А при правосторонней локализации и остром болевом синдроме, сопровождающемся тошнотой и головокружением рекомендуем как можно быстрее обратиться на приём к хирургу. Это может быть приступ острого аппендицита.
Лечение боли в области подвздошной кости
Сама по себе боль не является заболеванием. Это всего лишь клинический симптом, который указывает на развитие того или иного патологического изменения в тканях. Поэтому, если болят подвздошные кости таза, то необходимо сначала установить точный диагноз и только после этого начинать проводить лечение.
Очень часто пациенты жалуются на то, что болит подвздошная кость слева при ходьбе, для опытного мануального терапевта иди ортопеда это означает, что патологию нужно искать либо в опорном механизме, либо в мышечном каркасе. Поскольку болевые ощущения возникают исключительно при ходьбе, то обследуют тазобедренный и подвздошно-крестцовый сустав, грушевидную и подвздошную мышцу.
После постановки диагноза деформирующий остеоартроз 1 – 2 стадии назначается курс мануальной терапии. Он может включать в себя:
- остеопатию – для улучшения процессов микроциркуляции крови и лимфатической жидкости в очаге поражения хрящевой синовиальной ткани;
- массаж – достигается расслабление чрезмерно напряженных мышц и восстанавливается капиллярное кровоснабжение пораженных участков;
- лечебную гимнастику – запускается усиленный обмен веществ, восстанавливается диффузное питание хрящевой ткани;
- кинезиотерапию – необходима для восстановления тонуса окружающих сустав мышц;
- физиотерапию – для ускорения регенерационных процессов;
- иглоукалывание – для воздействия на биологически активные точки на теле человека для активации скрытых резервов организма для запуска процесса восстановления.
- также может быть показана лазерная терапия, электромиостимуляция и многие другие методики.
Очень важно своевременно начинать лечение синдрома грушевидной мышцы. В её толще проходит туннель, в котором располагается седалищный нерв. Это самый крупный нерв, отвечающий за иннервацию нижних конечностей. Если синдром грушевидной мышцы не лечить, то в области туннеля будет образовываться рубцовые деформации ткани. Седалищный нерв будет подвергаться постоянному давлению. Это может запустить процесс атрофии нервного волокна. При нарушении иннервации восстановить её будет очень сложно.
Не используйте для лечения боли в области подвздошной кости нестероидные противовоспалительные препараты. Они причиняют вред здоровью. В первую очередь они подавляют воспалительный процесс и тем самым маскируют течение и прогрессирующе развитие основного заболевания. Также огни негативно сказываются на системе кроветворения. Снижают продукцию эритроцитов и увеличивают время агрегации тромбоцитов. Нестероидные противовоспалительные препараты при длительном приеме способы разрушать костную и хрящевую ткань. Поэтому не стоит ими злоупотреблять. Выпейте таблетку обезболивающего средства только в том случае, если прямо сейчас нет возможности обратиться к врачу. И постарайтесь попасть на прием к специалисту в ближайшее время.
Имеются противопоказания, необходима консультация специалиста.
Боли в подвздошном гребне беспокоят многих взрослых людей. Лечение заболевания несложное, если проходит под присмотром врача и в комплексе с домашними средствами. Чтобы понять, какое лечение может помочь, необходимо разобраться в природе болезни.

Безболезненная, уникальная методика доктора Бобыря
Дешевле, чем мануальная терапия
Мягко, приятно, нас не боятся дети
Только с 20 по 30 июня! Записывайтесь сейчас!

Подвздошный гребень прикреплен к верхнему участку тазобедренного сустава, его основная функция заключается в защите других частей таза. Боль могут спровоцировать воспалительные процессы, травмы подвздошной кости или окружающих ее мышц.
От состояния подвздошного гребня и кости, к которой он крепится, прямо зависит нормальная работа бедер, поддерживающих позвоночник и внутренние органы. Таким образом, его повреждение и отсутствие профессионального вмешательства может существенно осложнить жизнь человека.
Перед тем, как прописать себе домашнее лечение, следует разобраться в том, что именно вызывает боль. Предполагаемые причины таковы:
- Избыточный вес, а также ослабленные мышцы на животе внизу спины.
- Травматическое повреждение подвздошного гребня из-за падения или удара.
- Апофизарная травма, которая проявляется, если мышцы повторно вытягиваются из кости. Характерно для детей и подростков, кости которых продолжают расти.
- Повреждение поясницы, причиной которого является продолжительное стоячее или сидячее положение, регулярная игра в гольф и теннис. Боль затрагивает спину и область таза.
- Синдром грушевидной мышцы, появляется у тех, кто ходит в изношенной или малой по размеру обуви. Такие действия являются причиной нарушения мышечного баланса, из-за чего седалищный нерв оказывается под большим давлением.
- Боли в этой области могут появиться из-за поражения ягодичной кости, и последующих ухудшений. Возможные последствия: движения становятся скованными и болезненными, повышается кровяное давление.
- Возможная причина в поражении кости раком. Хотя такие случаи довольно редкие. Более распространенные причины кроются нарушении функционирования нервных окончаний, разрыве связочной или мышечной ткани в тазовой области.
Как именно проявят себя симптомы зависит от того, что именно вызывает боль. Возможны такие варианты:
- Резкие болезненные спазмы в мышцах, расположенных внизу спины.
- Болят ноги, ягодицы и пах, потому что большинство нервных окончаний уходят к области тазобедренного сустава.
- Ноющая боль распространяется на спину или ягодицы.
- Боли из-за спазмов в мышцах.
- Отечность, ушиб сустава или прилегающей костной ткани – частые симптомы повреждения подвздошного гребня.
- Затруднение и болевые ощущения при движениях.
- Острая боль, проявляющаяся во время упражнений на растяжку и гибкость.
Для облегчения ситуации рекомендуется использовать противовоспалительные медикаменты, а также те, что способны уменьшить отек. Но можно воспользоваться и народными средствами, приготовленными в домашних условиях. Согласно отзывам, предлагаем самые действенные варианты:
- Методика «отдых, лед, сжатие, возвышение. Суть в том, чтобы после тяжелой нагрузки немного отдохнуть, сделать холодный компресс из льда на 15 минут, чтобы уменьшить воспаление. Для лучшего эффекта поврежденная область должна находиться над уровнем сердца.
- Теплый компресс, способный снять воспаление мышц и связок вокруг пораженной области. Кроме того, такой метод увеличивает приток крови, значительно ускоряя процесс выздоровления.
- Упражнение, чтобы растянуть срединные мышцы бедра, которое делает мышцы прочнее и уменьшает вероятность дальнейших травм. В комплексе делайте растяжку подколенных мышц, бедренных сгибательных и квадрицепсов.
- Куркума – приправа, использование которой поможет уменьшить отечность суставов. Еще одно положительное свойство заключается в сбережении мышц от потери эластичности. Куркуму можно заварить с имбирем и сделать лечебный чай.
- Эфирные масла на основе лаванды, грушанки, ромашки и зимнего экстракта являются действенным обезболивающим. Таким средством пользуются во время массажа.
- Лечебная физкультура. В этом вопросе поможет интернет, но предпочтительнее обратиться к физиотерапевту. С его помощью будет подобран специальный курс физических нагрузок для восстановления и укрепления мышечной ткани в области подвздошного гребня – действенный и безопасный. Но при этом важно все согласовать с лечащим врачом.
Наверняка ознакомившись со статьей, вы заинтересуетесь вопросом: возможно ли предотвратить развитие такого заболевания? Конечно, все варианты предусмотреть невозможно, но существуют методы, позволяющие свести риски к минимуму.
Первое, на что следует обратить внимание – это обувь, в которой вы ходите. Возможно она неудобная, изношенная, мала или велика по размеру. Задача обуви – не только физически защитить ноги от повреждений, но и обеспечить амортизацию в движении, поддерживать правильное напряжение мышц. Неподходящая обувь дает совершенно обратный эффект.
Еще один способ уберечь себя от заболеваний подвздошной кости – работать над усилением мышц. Обратите внимание на упражнения, которые тренируют мышцы живота и таза, поддерживают гибкость суставов.
Лечение любого заболевания всегда затратно в финансовом, физическом и моральном плане. Стоит четко уяснить, что лечиться под наблюдением специалистов будет намного проще и безопаснее, можно избежать разного рода осложнений. Но лучше всего приложить все усилия, чтобы остаться здоровым. Регулярно уделяйте внимание своему физическому состоянию.
Ушиб (по латыни contusio) — закрытое, то есть не сопровождающееся раной кожи, повреждение тканей и органов без существенного нарушения их структуры. Это означает, что при ушибе не происходит разрывов или отрывов сухожилий, мышц, связок и других мягкотканых структур. Ушиб может сопровождаться повреждением кровеносных сосудов, что, в свою очередь, приведет к гематоме, т.е. истинному скоплению крови в полости после травмы либо кровоподтеку (синяку), когда ушибленные ткани равномерно пропитываются кровью. Кровоподтек в месте ушиба обычно проявляется сине-багровым пятном, окраска которого постепенно за несколько недель изменяется на зеленоватую и жёлтую. Если говорить об ушибах таза, тазобедренного сустава и верхней части бедра, то чаще страдают мягкие ткани над костными выступами. Чаще всего ушиб происходит в области большого вертела бедренной кости — самого выступающего костного образования на бедре, но ушиб может быть и в области гребня подвздошной кости, ветвью лобковой кости, седалищным бугром или по всей передне-наружной поверхности бедра.
Причина ушиба весьма банальна — удар, который происходит при падении, столкновении в спорте, дорожно-транспортные происшествии, производственных травмах и т.д.
Основная жалоба — боль в месте ушиба. При этом способность двигать ногой ввиду отсутствия нарушения структуры мышц, сухожилий, связок сохранена, но может быть весьма болезненна.
Лечение в основном направлено на снятие боли и поддержание силы и подвижности в суставе до тех пор, пока симптомы не исчезнут. При этом важно исключить другие, более опасные повреждения, о которых мы поговорим ниже.
Возможные осложнения — субфасциальный гипертензионный синдром, оссифицирующий миозит.

Типичные места ушибов располагаются в области костных выступов: вид спереди

Типичные места ушибов располагаются в области костных выступов: вид спереди
Диагноз
Диагноз ушиба таза, бедра, тазобедренного сустава может оказаться не так прост как кажется, так как при ударах могут происходить и другие, внешне незаметные повреждения. В любом случае сначала расскажите врачу о том, как произошла травма. После этого врач приступает к осмотру. Боль в месте ушиба усиливается при надавливании и при напряжении близлежащих мышц. При ушибах в области седалищного бугра боль бывает ограничена только задней группой мышц бедра, а при ушибах передней поверхности бедра — четырехглавой мышцей бедра. Поскольку почти все расположенные здесь мышцы задействованы при ходьбе, то обычно появляется хромота. Возможен отек или подкожное кровоизлияние. Иногда боль возникает при пассивных движениях ноги, т.е. не тогда, когда пациент двигает ногой самостоятельно, а когда ногой пациента двигает врач. При пассивных движениях в определенных положениях натягиваются пострадавшие мягкие ткани или прилегающие к ним мышцы, что приводит к усилению боли. Так, ушибы в области подвздошного гребня сопровождаются болью при активном отведении и пассивном приведении бедра, а ушибы передней поверхности бедра проявляются болью при активном разгибании голени и сгибании бедра.
Для исключения более серьезных проблем может потребоваться дополнительная диагностика. Пострадавшим проводят рентгенографию, позволяющую отличить ушибы от видимых на рентгенограммах переломов. В первую очередь необходимо исключить переломы головки бедренной кости, краев вертлужной впадины, переломы шейки бедренной кости (перелом шейки бедра), вертельной области.
Из других методов лучевой диагностики ценную информацию дает только магнитно-резонансная томография. С ее помощью удается обнаружить гематому, синдром Morel-Lavallée (травматическая отслойка кожи и подкожно-жировой клетчатки), отрыв мышц, разрывы суставной губы, стресс-перелом шейки бедренной кости и другие мелкие переломы, пропущенные во время рентгенографии. Однако прибегают магнитно-резонансной томографии, как правило, не сразу, а лишь тогда, когда обычное консервативное лечение не дает ожидаемых результатов.
Специальных диагностических проб для ушибов не существует. Однако если имеется сильный отек, особенно в верхней части бедра и в ягодичной области, необходимо убедиться, что не развился субфасциальный гипертензионный синдром (иначе известный как футлярный синдром), то есть что не происходит ущемления пострадавших мышц в их костно-фасциальных ложах. Для этого измеряют давление в этих ложах. Согласно ряду рекомендаций, повышение субфасциального давления до 30 мм рт. ст. или до уровня менее чем на 30 мм рт. ст. ниже диастолического кровяного давления служит показанием к фасциотомии — операции, a ходе которой разрезают фасцию, что снижает давление внутри фасциального футляра. Тем не менее надо иметь в виду, что даже при таком высоком субфасциальном давлении выжидательная тактика дает в ряде случаев хорошие результаты.
Осложнения
Осложнения ушибов встречаются редко. Одно из таких осложнений — уже упоминавшийся субфасциальный гипертензионный синдром, сопровождающийся фиброзом мышц (постепенное замещение соединительной тканью) и снижением амплитуды движений. Другое возможное осложнение — это развитие оссифицирующего миозита, состояния, при котором внутри мышц образуются оссификаты, т.е. участки обызвествления, окостеневания. Для профилактики оссифицирующего миозита проводят раннюю мобилизацию (необходимы движения) пострадавшего и принимают меры, препятствующие развитию гематомы. Сформировавшаяся гематома может в конечном счете обызвествляться и делается хорошо заметной на рентгенограммах и компьютерных томограммах. От саркомы мягких тканей ее отличает рентгенологическая картина и наличие травмы в прошлом. Оссифицирующий миозит развивается в центростремительном направлении: сначала образуется поясок кальцификатов, который затем расширяется внутрь. Если миозит не вызывает жалоб, можно не обращать на него внимания; если же он сопровождается болью или значимым ограничением движений в суставах, то новообразованные костные массы после созревания удаляют хирургическим путем. Созревание оссификатов происходит в течение нескольких месяцев и лучше всего определяется с помощью особого диагностического метода — сцинтиграфии.

Важно упомянуть и еще одно важное состояние, которое не является осложнением ушиба, а скорее особой формой ушиба — синдром Morel-Lavallée(травматическая отслойка кожи и подкожно-жировой клетчатки). Этот синдрому посвящена отдельная статья на нашем сайте.
Лечение
В подавляющем большинстве случаев ушибы бедра, таза и тазобедренного сустава успешно лечатся консервативно, то есть без операции. Цель консервативного лечения состоит в том, чтобы как можно быстрее восстановить полную амплитуду и силу движений в ушибленной ноге. Лечение начинают с консервативных мероприятий по борьбе с болью и отеком. Сюда относятся покой, холодные компрессы и нестероидные противовоспалительные препараты (вольтарен, ксефокам). Если стояние или ходьба вызывают боль, можно воспользоваться костылями. Через 1—2 суток начинают восстанавливать подвижность ноги упражнениями на пассивное растяжение мышц. Можно сразу начать лечение с растяжения пострадавших мышц, для чего проводят иммобилизацию ноги в соответствующем положении — например, при ушибе верхней части четырехглавой мышцы бедра часто фиксируют коленный сустав в согнутом положении. Одновременно с растяжением пострадавших мышц назначают упражнения для укрепления окружающих мышц. Постепенно сила и подвижность ноги восстанавливается, и пострадавший возвращается к спорту.
Хирургическое лечение при ушибах обычно не требуется. Лишь в редких случаях приходится вскрывать гематому или проводить фасциотомию в связи с повышением субфасциального давления.
Сильный отек и безрезультатность консервативного лечения указывают на возможную крупную гематому, препятствующую быстрому заживлению ушиба. В таких случаях проводится МРТ и по ее результатам решается вопрос о дренировании гематомы.
Прогноз
Прогноз при большинстве ушибов благоприятный, однако трудно предсказать, сколько именно времени понадобится для восстановления после ушиба. Это зависит от места и тяжести ушиба и особенностей организма.
Профилактика
У молодых ушибы неизбежно сопутствуют занятиям спортом, особенно такими жесткими его видами, как американский футбол, хоккей или регби. Полностью предотвратить их вряд ли возможно, но часть из них можно избежать с помощью защитного снаряжения. Хоккеисты, например, носят специальные защитные шорты, предохраняющие таз и бедра от травм; похожие шорты с вшитыми защитными щитками надевают и игроки в американский футбол. Другие части защитного снаряжения, например наплечники, снижают вероятность ушиба таза и бедра у другого игрока при столкновении с ним. Немаловажным фактором может быть также поверхность игрового поля. Так, бытует мнение (не подкрепленное, впрочем, исследовательскими данными), что при игре на траве возникает меньше ушибов, чем при игре на искусственном покрытии.
В подготовке статьи использовались материалы:
Anderson К et al: Hip and groin injuries in athletes. Am J Sports Med 2001 ;29(4):521.
Diaz J A et al: Severe quadriceps muscle contusions in athletes. A report of three cases. Am J Sports Med 2003;31(2):289.
Автор статьи – кандидат медицинских наук Середа Андрей Петрович
Читайте также:


