Тромбоцитопеническая пурпура при ревматоидном артрите
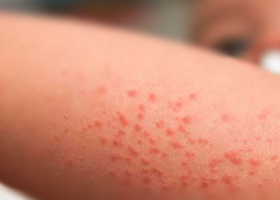
Места их расположения могут быть различными, но очень часто это конечности.
Высыпания нередко сопровождаются появлением небольших кровавых полосок, типа следов кровоизлияния, главным образом, в складках тела.
Сама по себе пурпура — не болезнь, это, скорее, симптом, который говорит о каких-либо нарушениях свертывания крови или проницаемости мелких сосудиков — капилляров. Кровь может плохо свертываться, а капилляры могут становится весьма хрупкими по целому ряду причин, именно причины возникновения пурпуры и определяют названия двух самых характерных из наблюдаемых у детей ее форм: тромбоцита пеническая пурпура, возникновение которой объясняется снижением числа тромбоцитов в крови, и пурпура ревматоидная, наименование которой говорит само за себя.
Во время коклюша или просто очень сильного, с часто возникающими приступами кашля нередко наблюдается появление характерных для пурпуры пятнышек в области шеи, поверхности плеч, вокруг глаз. Это не говорит о наличии заболевания крови, а просто о спровоцированном кашлем усилении давления, постоянно повторяющегося при очередном приступе, в этих зонах, где мелкие сосуды отличаются особой хрупкостью. В каком-то смысле, пятнышки — просто свидетельство того, что кашель требует больших усилий. В пользу этого утверждения говорит и то, что такие же пятнышки иногда появляются после приступов сильной рвоты.
Ревматоидная пурпура остается и в наши дни довольно загадочным заболеванием1. Она возникает у ребенка внезапно, чаще в возрасте 7 — 8 лет, как у мальчиков, так и у девочек, и выражается в обильных высыпаниях на нижних конечностях. Иногда такая пурпура возникает после ангины или вызванной какими-то другими причинами сильной боли в горле, тогда эти точечные кровоизлияния появляются не только на ногах (особенно в стоячем положении), но и на предплечьях.
Характерные для пурпуры высыпания могут сопровождаться одной из форм крапивницы, болями в животе, небольшими болями в суставах.
Но лабораторные анализы, в общем, остаются в пределах нормы, потому что речь идет лишь о нарушениях проницаемости капилляров, и причины следует искать в явлениях, непосредственно предшествовавших началу болезни, будь то инфекция носоглотки либо прием какого-то лекарства, оказавшегося в данном случае аллергеном.
Заболевание может продолжаться от трех до шести недель, оно требует строгого постельного режима, прежде всего потому, что стоит ребенку, когда болезнь немного утихла, встать на ноги, и все начинается снова, еще сильнее, чем прежде. В течение заболевания следует обращать особое внимание на два возможных проявления: во-первых, какие-то изменения в анализах мочи могут свидетельствовать о поражении почек; во-вторых, боли в животе способны оказаться симптомами поражения кишечника.
В громадном большинстве случаев болезнь проходит через несколько недель, но, к сожалению, можно опасаться ее рецидивов.
Ревматоидная пурпура — таинственное заболевание, возможно, обязанное своим происхождением аллергической реакции, ведущей к повреждению мелких кровеносных сосудов. Никакой диеты при этом заболевании не требуется, но нужно отнестись очень внимательно к прописываемым ребенку лекарственным препаратам. В наиболее тяжелых случаях, в частности, когда бывают задеты почки или кишечник, нужна госпитализация, обеспечивающая надлежащую терапию и постоянное наблюдение.
Необходимость строгого постельного режима вроде бы в наше время оспаривается.
Болезнь Кавасаки связана с диффузным воспалением стенок кровеносных сосудов (васкулитом). Чаще всего она наблюдается у маленьких детей — до 5 лет, и у них протекает наиболее тяжело.
Диагностика основывается на следующих симптомах, которые, впрочем, могут меняться в зависимости от степени тяжести заболевания: лихорадочное состояние, при котором температура остается очень высокой в течение 5 дней; изменения, затрагивающие кончики пальцев: они краснеют, делаются твердыми и начинают сильно шелушиться к десятому дню болезни; разнообразные высыпания; двусторонний конъюнктивит; воспалительные явления в ротовой полости: губы становятся ярко-красными и сухими, язык приобретает малиновый оттенок; горло тоже краснеет; и наконец увеличение до 1,5 см в высоту шейных лимфатических узлов.
Самыми тяжелыми осложнениями могут быть нарушения сердечной деятельности (при поражении коронарных сосудов), помочь распознать их может эхокардиог-рамма.
Предупредить такие осложнения в большинстве случаев удается с помощью внутривенных вливаний иммуноглобулинов, в чем, собственно, и заключается лечение болезни Кавасаки. Происхождение ее неизвестно!
Когда число тромбоцитов в крови опускается ниже уровня в 50 000 — 60 000, начинаются нарушения свертываемости крови (в частности, пурпура) и резко увеличивается время коагуляции.
Болезнь протекает с обострениями, вне которых количество тромбоцитов в крови может оставаться нормальным. Прогнозировать развитие тромбоцитопенической пурпуры очень трудно, поскольку оно зависит от причин заболевания. Оно может стать следствием перенесенной инфекции (например, краснухи), интоксикации лекарственными препаратами или аллергической реакции. В любом случае заболевание продолжается несколько недель и полностью излечивается, хотя и следует в дальнейшем регулярно делать анализы формулы крови и количества тромбоцитов, потому что, как я уже говорил, возможны рецидивы.
Болезнь довольно опасна в связи с возможностью выраженных кровотечений: носового, желудочно-кишечного и так далее. Очень часто невозможно обнаружить явную ее причину, а развитие, как сказано выше, непредсказуемо, так как иногда она проходит бесследно за несколько недель, а иногда длится месяцы, если не годы.
Обычно для лечения тромбоцитопенической пурпуры назначают кортизон и иммуноглобулины. Такая терапия позволяет довольно быстро увеличить количество тромбоцитов в крови, но отнестись к ней следует с большой осторожностью и ни в коем случае не продолжать до бесконечности. В случаях очень большой длительности заболевания, после года-двух развития болезни Верльгофа, после тщательной и скрупулезной проверки состояния больного, проведения точных анализов, в частности, с применением изотопов, иногда рекомендуется хирургическое вмешательство: удаление селезенки, когда та становится излюбленным местом повреждения и разрушения тромбоцитов.
Эта операция всегда приводит к резкому повышению их количества в крови.
Тромбоцитопеническая пурпура — доброкачественное заболевание, но оно требует очень внимательного к себе отношения и в тех случаях, когда продолжается очень долго, сильно надоедает как маленькому страдальцу, так и ухаживающим за больным родителям.
Описание
Ревматическая пурпура или геморрагический васкулит – заболевание, характеризующееся воспалительным процессом в стенках кровеносных сосудов, относящееся к группе васкулитов, и являющееся одним из типов этой группы. Геморрагическим данный васкулит делает асептическое воспаление микрососудов кровеносной системы, суставов и микро тромбообразования, которые поражают капилляры кожи и мелкие сосуды почек и кишечника.

По медицинским статистическим данным геморрагический васкулит чаще всего поражает организм человека, в возрасте от трех до двенадцати лет. Хотя, возраст человека не играет в развитии данного заболевания практически никакой роли.
Развитие геморрагического васкулита, чаще всего происходит через семь – двадцать дней после перенесенных простудных инфекционных заболеваний, таких как, острое респираторное вирусное заболевание, ангина, скарлатина, и прочие. Иногда, данный тип васкулита начинает развиваться после вакцинации, пищевой аллергии, непереносимости лекарств, травмы или переохлаждения.
Причинами возникновения геморрагического васкулита могут служить повышенная проницаемость сосудов, активация системы комплимента, повреждения стенок капилляров и повышенный уровень продукции иммунных комплексов.
Симптомы
Проявляется геморрагический васкулит частыми кишечными кровотечениями, гематурией, на фоне отеков возникает папулезно-геморрагическая сыпь. Сыпь при геморрагическом васкулите – это отдельные, четко очерченные элементы, которые отмирают. После заживления, в местах отмерших клеток, остается пигментированная кожа. Так же при геморрагическом васкулите на ряду с кожной сыпью проявляется и суставный синдром. При этом пораженные суставы воспаляются, отекают, болят.
При распространении заболевания на внутренние органы (почки или кишечник) геморрагический васкулит имеет следующую симптоматику: сильные и резкие боли в области живота, кровотечения в кишечнике, тошнота и рвота с кровяными примесями. Так же к симптомам данного типа васкулита относятся и осложняющие заболевания: нарушение целостности кишечника (перфорация), перитониты различной степени.

В первые три недели от начала развития геморрагического васкулита у большинства пациентов развивается почечный синдром и сосудистый синдром, который распространяется на центральную нервную систему и легкие, поражая их сосуды.
Диагностика
Чтобы диагностировать геморрагический васкулит (ревматическая пурпура) необходимо получить данные анамнеза, причем тщательно собранного и проанализированного.
При данном заболевании в анамнезе больного должна быть информация о перенесенных инфекционных заболеваниях, травмах, операциях, хронических патологиях и условиях жизни и быта. Затем врач проводит осмотр больного и назначает лабораторные исследования: общий клинический анализ крови, исследования кишечника на непроходимость, на наличие внутренних кишечных кровотечений, перитонитов, перфорацию кишечника, и прочих осложняющих заболевание синдромов.
Профилактика
Профилактикой геморрагического васкулита является своевременное выявление и грамотное лечение любых инфекционных заболеваний, которые могут вызвать васкулит данного типа.
Лечение
Для лечения васкулита геморрагического назначается, прежде всего, диетическое питание, из рациона которого строго исключаются все аллергенные продукты и блюда. Больному важно строго соблюдать постельный режим. Затем назначаются лекарства: дезагреганты (курантил, трентал, гепарин, и др.) и никотиновую кислоту.
В тяжелых случаях заболевания пациенту назначают плазмоферез (очищение крови), терапию с помощью глюкокортикостероидов или цитостатиков.

После перенесенного геморрагического васкулита, обязательно рекомендуется несколько лет состоять на диспансерном учете, особенно, если данное заболевание было перенесено в возрасте до четырнадцати лет.
Общие сведения
Тромбоцитопеническая пурпура – это группа гематологических заболеваний различной этиологии, которая сводится к снижению количества кровяных пластинок – тромбоцитов ниже 150х10 в девятой степени на литр крови, вызванное нарушением тромбоцитарного звена гемостаза. Чаще всего развивается вследствие аутоиммунных процессов воздействия антитромбоцитарных антител и деструкции макрофагами.
Патогенез
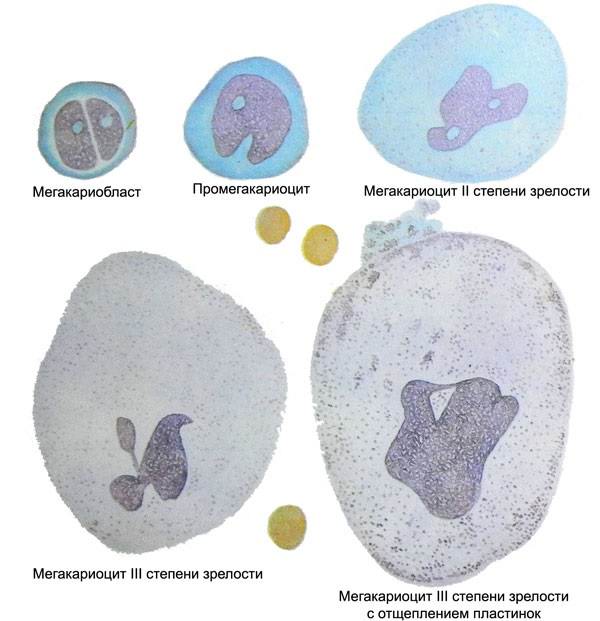
Этапы созревания тромбоцитов
Тромбоцитопеническая пурпура чаще всего становится причиной геморрагического синдрома разной степени и выраженности, который развивается при снижении количества тромбоцитов менее 30х10 в девятой степени тромбоцитов на литр крови.
Классификация
В основе классификации тромбоцитопенической пурпуры лежат причины и механизмы развития тромбоцитопении. Обычно выделяют аутоиммунную (синдром Фишера-Эванса, пигментную пурпуру Майокки), иммунную, тромботическую и идиопатическую, если причины не выяснены. По форме течения бывает острой и хронической, по способу возникновения – врожденной и приобретенной.
Этот тип гематологического заболевания является первичной тромбоцитопенией невыясненного или иммунноаллергического происхождения по-другому называемой болезнью Верльгофа, впервые описавшего этот недуг. Патология приводит к повышенному разрушению тромбоцитов и как следствие — ассоциированной тромбоцитопении, вызванной иммунной реакцией.
Идиопатическая тромбоцитопения чаще всего выявляется у молодых или зрелых женщин с частотой 1-13 человек на 1 млн населения.
Нарушение тромбоцитарного звена гемостаза может быть изоиммунным, то есть когда антитромбоцитарные антитела поступают извне, к примеру, от матери ребенку.
В том числе известны случаи гетероиммунного образования гаптенов – неполных антител в ответ на измененные вирусной инфекцией структуру тромбоцитов. Иммунная реакция также вызывает стойкое разрушение тромбоцитов, кровоточивость и кожные проявления.
Чаще всего толчком становится этиологический фактор, который вызывает срыв системы толерантности иммунитета и организм начинает воспринимать антигены собственных тромбоцитов как чужеродные.
Наиболее редкое и мало изученное иммунологическое приобретенное заболевание, вызывающее пигментную пурпуру названо телеангиэктатической пурпурой Майокки. Её считают разновидностью болезни Шенлейна-Геноха. Ученые полагают, что патология носит неврогенный характер и вызвана длительным влиянием на организм инфекционного агента с аллергизирующим действием. Не выявлено фактов наследования болезни Майокки.
Чаще всего страдают маленькие мальчики, но течение обычно благоприятное с самостоятельным разрешением. Кожные покровы становятся гладкими, нормальной окраски, все симптомы исчезают бесследно.
Болезнь вызывает только кожные проявления: симметрично расположенные пятна в форме колец, с экссудативно-воспалительными элементами и мельчайшими телеангиэктазиями, темно красного цвета, немного возвышаются над кожными покровами. Возможны небольшие кровотечения из мест поражений мест и алопеция. Локализуется пурпура преимущественно в области нижних конечностей, на ягодицах, бедрах, иногда — на предплечьях и туловище. Если заболевание протекает в тяжелой форме, то становится затяжным и с рецидивами. При частых кровотечениях могут быть назначены сосудоукрепляющие и антигистаминные препараты.
Сочетание приобретенной аутоиммунной тромбоцитопении с аутоиммунной гемолитической анемией названо в честь двух ученых описавших его — синдром Эванса и Фишера. Течение также может быть острым и хроническим. Инициирую заболевание некоторые лекарственные препараты, вирусная либо бактериальная инфекция. В результате изменяется эндогенный иммунный ответ и эндогенные антигены, возможно причиной тому антигенное сходство вирусов и тромбоцитов.
Клиническая картина начинает разворачиваться с признаков выраженного геморрагического синдрома — кожной геморрагической сыпи, кровотечений различной локализации, затем присоединяется гемолитическая анемия, вызванная синтезом антиэритроцитарных антител. У больных выявляется ретикулоцитоз, тромбоцитопения и лейкопения.
Патология является тяжелой окклюзивной тромботической микроангиопатией, сопровождающейся системной агрегацией кровяных пластинок, развитием ишемии различных органов. Выраженная тромбоцитопения потребления и микроангиопатическая гемолитическая анемия наблюдается на фоне фрагментации эритроцитов.
Тромботическая тробоцитопеническая пурпура развивается при необычно больших мультимераз фактора Виллебранда, которые обладают способностью фиксироваться на клетках эндотелия, тем самым снижая активность металлопротеазы ADAMTS-13, что вызвано их аутоиммунным разрушением или же генетическим дефектом их синтеза. Патология создает условия для генерализованного процесса агрегации тромбоцитов на эндотелии микрососудов, что формирует характерную клиническую картину — пентаду таких признаков как:
- тромбоцитопения;
- микроангиопатическая кумбс негативная гемолитическая анемия;
- неврологические расстройства;
- почечная дисфункция;
- лихорадка.
Болезнь редкая — не более 5 случаев на 1 млн. человек населения, причем преимущественно женщины (70%). Летальный исход возможен в течение одного месяца даже при своевременном и правильном лечении в среднем у 8-18%, в противном случае — волнообразное течение предполагает несколько эпизодов спустя месяцы или годы жизни.
Причины
В 90% случаев тромбоцитопения первична и спровоцирована повышенным уровнем разрушения тромбоцитов. До 10% составляют вторичные идиопатические тромбоцитопении вызванные лимфопролиферативными заболеваниями, дефицитом тромбоэтина, ВИЧ-инфекцией, гепатитом С, системной красной волчанкой, антифосфолипидным синдромом и болезнью Виллебранда. Также предшествовать развитию тромбоцитопенической пурпуры могут:
- острые респираторные инфекции вирусной природы;
- радиоактивное облучение;
- вакцинация;
- механические травмы тромбоцитов, к примеру при гемангиоме, что связано с хаотичным расположением сосудов;
- спленомегалия;
- прием различных лекарственных средств;
- В12 и фолиеводефицитная анемия, в результате чего угнетается тромбоцитарный и эритроцитарный ростки;
- ДВС-синдром.
Кровоизлияния на коже или слизистых обычно возникают после травм либо спонтанно, чем отличает патологию от гемофилии.
Симптомы
Симптоматика пурпуры обусловлена стойкой тромбоцитопенией и большим количеством функционально неактивных мегакариоцитов костного мозга. При этом кожный геморрагический синдром безболезненный, хаотично и асимметрично расположенные проявления в виде:
- петехий – точечных круглых пятен, кровоизлияний, вызванных повреждениями внутрикожной системы капилляров;
- пурпуры — мелкопятнистых капиллярных кожных кровоизлияний, которые могут быть разной давности и соответственно – цвета, начиная с ярко-алого и заканчивая синим, бурым, желтым и затем побледневшим (изменения вызваны стадиями распада билирубина);
- экхимозов – кровоизлияний более 3 мм в диаметре пурпурного или голубовато-чёрного цвета, по-простому еще называемых синяками;
- кровоизлияний в слизистые оболочки, а также в подкожное пространство век, конъюнктиву, переднюю камеру глаза или стекловидное тело;
- кровотечений — носовых, десневых, легочных, желудочно-кишечных, почечных и маточных.
Кроме того, у больных может наблюдаться:
- мелена – беспричинное возникновение черного полужидкого стула, которое свидетельствует о кровотечении и возникает под воздействием крови и содержимого ЖКТ;
- гематурия – наличие составляющих крови в анализах мочи;
- геморрагический инсульт – острое нарушение кровообращения, вызывающее общемозговые неврологические симптомы;
- В 30% случаев умеренно увеличена селезенка.
Не смотря на то, что даже при значительном снижении уровня тромбоцитов в кровотоке пациенты могут не ощущать ухудшения состояния или каких-либо негативных реакций. Однако, самочувствие может быть обманчивым и угрожающим серьезными внутренними кровотечениями в любой из органов, в том числе в мозг. В таком состоянии нужно быть крайне осторожным – избегать любых физических нагрузок и ограничить все виды жизненной активности в целом.
Стоит начинать беспокоиться, если у вас или ваших близких:
- часто возникают самопроизвольно синяки на конечностях или на теле;
- увеличилось время остановки кровотечения даже незначительного пореза;
- участились носовые кровотечения или кровотечения из десен и слизистых рта.
Анализы и диагностика
Дополнительно могут понадобиться инфекционные и ревматологические тесты, исследования ДНК и антител, ЭКГ, УЗИ, рентгенография и эндоскопия по показаниям.
Лечение
Лечение тромбоцитопенической пурпуры начинается с купирования самой тромбоцитопении и в дальнейшем — выяснения причины, вызвавшей данное состояние. Основным способом становится назначение Преднизолона или других глюкокортикостероидов. Существуют и другие протоколы лечения:
- химиотерапия алкалоидамибарвинка (Винкристин);
- применение местных и общих гемостатических препаратов;
- внутривенное введение иммуноглобулина (Гамимун Н);
- внутривенное инфузионное вливания 40 мг Дексаметазона;
- использование специфических агонистов рецепторов тромбопоэтина;
- плазмаферез, направленный на замену удаленной плазмы донорской;
- пульс-терапия огромными дозами глюкокортикоидов;
- назначение иммунодепрессантов или иммунокорректоров.
Чтобы избежать осложнений пациентам необходимо:
- избегать травм и инфекционных заболеваний;
- отказаться от алкоголя;
- правильно и рационально питаться;
- не принимать препараты, снижающие функциональные способности тромбоцитов, например антибиотики, диуретики, вещества фенотиазидового ряда и пр.
. или: Болезнь Верльгофа
Тромбоцитопеническая пурпура — это заболевание, характеризующееся склонностью к кровоточивости, обусловленной тромбоцитопенией (снижением уровня тромбоцитов в крови). Тромбоцитопения является результатом двух основных процессов: нарушения образования тромбоцитов из клеток-предшественников и ускоренного разрушения тромбоцитов в селезенке вследствие выработки к ним антител.
- Мужчины
- Женщины
- Дети
- Беременные
- Акции
- Симптомы
- Формы
- Причины
- Диагностика
- Лечение
- Осложнения и последствия
- Профилактика
Симптомы тромбоцитопенической пурпуры
Формы
Причины
- Причины и механизм развития болезни до сих пор изучены не полностью.
- Установлено, что в развитии данной патологии имеет значение наследственная предрасположенность, которая под действием различных неблагоприятных факторов (например, физические и психические травмы, переохлаждение, солнечное излучение, инфекции, вакцинации) может реализоваться в тромбоцитопеническую пурпуру.
- В настоящее время заболевание рассматривается как иммуноаллергическое, при котором в организме вырабатываются антитела против собственных тромбоцитов (клетки, ответственные за свертываемость крови), что значительно сокращает их срок жизни (до нескольких часов вместо нормальных 7-10 дней).
Врач гематолог поможет при лечении заболевания
Диагностика
- Анализ жалоб заболевания:
- кровоизлияния в кожу и слизистые оболочки, возникающие спонтанно или при незначительных травмах;
- кровотечения (носовые, десневые, почечные, желудочно-кишечные).
- Анализ анамнеза заболевания:
- расспрос о том, как начиналось и протекало заболевание;
- отсутствие признаков болезни в раннем детстве и у кровных родственников.
- Общий осмотр:
- осмотр кожных покровов, слизистых оболочек;
- положительные эндотелиальные пробы (например, симптом жгута — мелкие кровоизлияния в кожу плеча и предплечья, возникающие при наложении жгута на плечо).
- Лабораторные данные.
- Снижение уровня тромбоцитов (клетки, ответственные за свертываемость крови) в крови вплоть до единичных при нормальном или даже повышенном уровне мегакариоцитов (клеток-предшественников тромбоцитов).
- Анемия (снижение содержания гемоглобина и эритроцитов в крови) в общем анализе крови при значительных кровотечениях.
- Удлинение времени кровотечения (до 30 мин и более).
- Обнаружение в крови антитромбоцитарных антител.
- Нарушение или полное отсутствие ретракции кровяного сгустка (ретракция — самопроизвольное отделение сыворотки от сгустка).
- Стернальная пункция – прокол грудины с целью получения участка костного мозга для исследования его клеточного состава. Выявляет увеличение количества мегакариоцитов, отсутствие или малое количество свободно лежащих тромбоцитов, отсутствие других изменений (например, признаков роста опухоли) в костном мозге.
- Трепанобиопсия (исследование костного мозга в его соотношении с окружающими тканями) выполняется при взятии на исследование столбика костного мозга с костью и надкостницей, обычно из крыла подвздошной кости (область таза человека, расположенная наиболее близко к коже) с помощью специального прибора – трепана.
- Выполняется при необходимости для уточнения диагноза.
- Наиболее точно характеризует состояние костного мозга.
- При тромбоцитопенической пурпуре выявляется нормальное соотношение жирового и кроветворного костного мозга.
Лечение тромбоцитопенической пурпуры
В лечении тромбоцитопенической пурпуры существует свой алгоритм.
- По возможности, до начала медикаментозного лечения для снижения уровня антител и иммунных комплексов назначают несколько сеансов плазмафереза (аппаратный способ очистки крови от аутоантител и иммунных комплексов). Это позволяет добиться длительной ремиссии (период в течении заболевания, характеризующийся отсутствием проявлений болезни) почти у половины больных.
- Начинают лечение с назначения гормональных препаратов (глюкокортикостероидов). Терапия обычно дает эффект в первые несколько дней – сначала уменьшается кровоточивость, затем нормализуются лабораторные показатели.
- В настоящее время обсуждается вопрос о возможности внутривенного применения нормального иммуноглобулина, однако этот метод является весьма дорогим и вызывает лишь кратковременное улучшение.
- При отсутствии эффекта от повторных курсов гормональной терапии, повторяющихся обильных длительных кровотечениях, приводящих к выраженной анемии (снижение количества эритроцитов (красные клетки крови) и гемоглобина (белок крови, транспортирующий кислород)), и при наличии профузных кровотечений, угрожающих жизни больного, показано удаление селезенки, как источника образования антитромбоцитарных антител. У большинства больных данный метод лечения позволяет добиться выздоровления.
- В случае неэффективного удаления селезенки показаны иммунодепрессанты (цитостатики). Их применение до оперативного лечения считается нерациональным, поскольку оказываемое ими действие по эффективности проигрывает удалению селезенки.
- При геморрагическом синдроме возникает необходимость в использовании гемостатических (кровоостанавливающих) препаратов, тампонады (тугое прижатие раны тампоном).
Осложнения и последствия
Профилактика тромбоцитопенической пурпуры
Исходя из того, что причины и механизм развития тромбоцитопенической пурпуры изучены недостаточно, принципы первичной профилактики, препятствующие возникновению заболевания, не разработаны. Вторичная профилактика сводится к предупреждению рецидивов болезни:
- диета с исключением алкоголя, острых блюд, уксуса;
- не рекомендуется длительное пребывание на солнце;
- исключается прием нестероидных противовоспалительных препаратов (аспирин, ибупрофен, индометацин и др.), барбитуратов, кофеина и использование физиотерапевтических методов лечения (УФО, УВЧ и др.), способных снизить способность тромбоцитов (клетки, ответственные за свертываемость крови) к тромбообразованию;
- предупреждение инфекционных заболеваний (минимизация контакта с инфекционными больными).
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
Longo L.D. Harrison's Hematology and Oncology. McGraw-Hill Medical, 2010 г.
Абдулкадыров К.М. Гематология. М.: ЭКСМО, СПб.: Сова, 2004 г.
Алексеев Н.А. Анемии. СПб.: Гиппократ, 2004 г.
Альпидовский В.К. и др. Миелопролиферативные заболевания. Москва: РУДН, 2012 г.
Андерсон Ш., Поулсен К. Атлас гематологии. М.: Логосфера, 2007 г.
Булатов В.П., Черезова И.Н. и др. Гематология детского возраста. 2-е изд., доп. и перераб. – Казань: КГМУ, 2005 г.
Воробьев А.И. (ред.). Руководство по гематологии. Том 3. М.: Ньюдиамед, 2005 г.
Дроздова М.В. Заболевания крови. СПб, Звезда, 2009 г.
Кобец Т.В., Бассалыго Г.А. Курс лекций по детской гематологии. Симферополь: КМУ им. С. И. Георгиевского, 2000 г.
Козинец Г.И. (ред.) Практическая трансфузиология. М.: Практическая медицина, 2005 г.
Кузнецова Е.Ю., Тимофеева Л.Н. (сост.) Внутренние болезни: гематология. Красноярск: КрасГМУ, 2010 г.
Луговская С.А., Почтарь М.Е. Гематологический атлас. Тверь: Триада, 2004 г.
Мамаев Н.Н. Гематология: руководство для врачей. СПб.: СпецЛит, 2008 г.
Основы клинической гематологии. Ермолов С. Ю., Курдыбайло Ф. В., Радченко В. Г., Рукавицын О. А., Шилова Е. Р. – Под ред. Радченко В. Г. Справочное пособие. — М.: Диалект, 2003 г.
Соловьев А.В, Ракита Д.Р. Гематология. Рязань: РязГМУ, 2010 г.
Телевная Л.Г., Грицаева Т.Ф. и др. Интерпретация результатов автоматизированного гематологического анализа (клинико-лабораторные аспекты). Омск: ОГМА, 2008 г.
Тимофеева Л.Н. Клинические синдромы в гематологии. Методические рекомендации. – Красноярск: КрасГМА, 2006 г.
Педиатрия. Национальное руководство, — ГЭОТАР-Медиа, 2009 г.
- Выбрать подходящего врача гематолог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации

Ответственными за сворачиваемость крови являются её структурные элементы – тромбоциты, или красные кровяные пластинки.
Если по каким-либо причинам развивается их дефицит, то процессы свертываемости крови замедляются, чем создаются условия для возникновений самопроизвольных, полиморфных или множественных капиллярных кровоизлияний в слизистые оболочки, кожные поверхности.
Подобные кровотечения часто наблюдаются в деснах, носовой полости, матке и других органах.
Тромбоцитопеническая пурпура – так называется данное заболевание, согласно МКБ-10, принадлежащее к группе геморрагических диатезов и причисляемое учеными к нарушениям иммунологического характера с кодом D69.
Среди других геморрагических синдромов тромбоцитопения удерживает по частоте прочное первое место.
Чаще всего им заболевают в раннем и дошкольном периоде, среди взрослых оно встречается в 2-3 раза чаще у женщин, чем у мужчин.
Классификация
Тромбоцитопеническая пурпура подразделяется на несколько видов заболеваний, разных по своим этиологическим, клиническим и патогенетическим особенностям.
Это:
- Болезнь Верльгофа (идиопатический вариант заболевания, когда причины неизвестны),
![]()
Симптомокомплекс Верльгофа (симптоматическая, или фульминантная тромбоцитопения), возникающая независимо от иммунных нарушений,- Появление изоиммунной тромбоцитопенической пурпуры характерно для последствий переливания крови,
- Трансиммунная тромбоцитопеническая пурпура наблюдается у новорожденных, когда материнские антитела проникают через плаценту, и беременность осложняется подавлением тромбоцитоза у плода.
- Гетероиммунная тромбоцитопеническая пурпура – повреждение тромбоцитарных антигенов агентами вирусов, лекарств,
- Аутоиммунная тромбоцитопения является следствием аутоиммунных патологий,
Многие ученые характеризуют тромбоцитопеническую пурпуру как общий комплекс симптомов различных заболеваний, которым свойственна кровоточивость и скачки уровня тромбоцитов.
С этой точки зрения подразделяют тромбоцитопеническую пурпуру на первичную и вторичную, при наличии связи с другой патологией.
Существует риск спутать тромбоцитопеническую пурпуру с таким видом геморрагии, как тромботическая тромбоцитопеническая пурпура (ТТП), или болезнь Мошковича, у которой симптомы схожие, но в основе имеются нарушения микроциркуляции крови и, вследствие этого, множественные тромбозы.
Данное заболевание встречается впервые только в пожилом возрасте, преимущественно у женщин, и имеет тяжелое агрессивное течение, выражающееся в интенсивном образовании тромбов с сопутствующей этому ишемией.
По характеру протекания выделяется 3 формы тромбоцитопенической пурпуры:
- Острая, характерная преимущественно для детского возраста. Ей свойственны недолгая продолжительность (до полугода), завершающаяся стабилизацией уровня тромбоцитов и отсутствие рецидивов.
- Хроническая, выявляющаяся у взрослого населения. Длительность её всегда более 6 месяцев
- Рецидивирующая форма характеризуется чередующимися циклами нормального уровня тромбоцитов с эпизодами тромбоцитопенической пурпуры.
Особенности течения тромбоцитопенической пурпуры
Продолжительность и тяжесть тромбоцитопенической пурпуры во многом зависят от провоцирующего фактора.
Ввиду этого выделяются три поведения тромбоцитопенической пурпуры:
- Если провоцирующим фактором устанавливается воздействие лекарственных или химических средств, то течение тромбоцитопенической пурпуры обычно не выходит за рамки 3-х месячного срока и выздоровление наступает самопроизвольно.
- Если заболевание спровоцировано радиационным облучением, то состояние больного характеризуется как тяжелое из-за обширных кровотечений, диатеза, поражения костного мозга.
- Детская форма (инфантильная), возникающая чаще до 2-3 летнего возраста, развивается стремительно, тяжело протекает, рискуя перейти в хроническую форму.
Тромбоцитопеническая пурпура включает в себя три этапа:
- Геморрагическая стадия (криз), выражающаяся всем комплексом симптоматики и значительным снижением тромбоцитов в крови.
- Ремиссия, при которой внешние признаки тромбоцитопенической пурпуры отступают, но данные лабораторных анализов, свидетельствующие о недуге, пока сохраняются.
- Клинико-гематологическая ремиссия, при которой показатели крови нормализуются, новые симптомы не возникают.
В чем искать причины болезни?
Учеными не достигнуто общего мнения насчет причин, вызывающих тромбоцитопеническую пурпуру – споры по этому поводу рискуют затянуться надолго.
Изучение факторов, ведущих к разрушению красных кровяных пластинок, их сопоставление и анализ ведется постоянно и является неоценимым для расшифровки причин тромбоцитопенической пурпуры.
Пока же ученые могут точно сказать, что в более чем 45% случаев причины тромбоцитопенической пурпуры установить не удается, то есть заболевание является явлением идиопатического характера.
Установлено решающее значение для возникновения тромбоцитопенической пурпуры:
- Переохлаждения, обморожения,
- Наследственной предрасположенности,
- Телесных повреждений,
- Стресса,
- Интенсивного ультрафиолета и радиации,
- Аллергических реакций на медикаменты, соли тяжелых металлов, химикаты.
Сочетаемые факторы значительно усугубляют ситуацию.
Причина тромбоцитопенической пурпуры, заключающаяся в недостаточной выработке тромбоцитов клетками костного мозга из-за нарушений их функционирования, наблюдается при болезни Верльгофа.
Современные достижения относительно причин тромбоцитопенической пурпуры отдают первенство иммунной и вирусной этиологии – именно они наиболее полно объясняют последние достижения диагностики.

Согласно иммунной гипотезе происхождения тромбоцитопенической пурпуры, в результате какого-либо заболевания у человека образуются антитела к своим же собственным тромбоцитам, которые вскоре разрушаются вследствие аутоиммунного механизма.
Жизнь тромбоцитов и так очень краткосрочна, всего 10 суток, а при тромбоцитопенической пурпуре они разрушаются уже через несколько часов.
Установлено, что в 40 % случаев причиной тромбоцитопенической пурпуры являются перенесенные инфекции, особенно вирусные.
Наиболее представлена связь с возникновением тромбоцитопенической пурпуры следующих инфекций:
- Гриппа,
- Аденовируса,
- Ветряной оспы,
- Мононуклеоза,
- Краснухи,
- Кори,
- Коклюша,
- Свинки (паротита).
Бактериальные причины тромбоцитопенической пурпуры изучены мало, так как подобные случаи манифестации недуга крайне редки.
Но доказано, что тромбоцитопеническая пурпура серьезно осложняет течение:
- Малярии,
- Септического эндокардита
- Брюшного тифа,
- Лейшманиозов,
Важное значение для возникновения тромбоцитопенической пурпуры отводится:
Симптомы тромбоцитопенической пурпуры
Тромбоцитопеническая пурпура начинается, когда снижение тромбоцитов в крови регистрируется до значения 50 тыс.ед/мкл и ниже. Фактор, запускающий заболевание, обычно действует за 2-3 недели до этого.
Характерными симптомами являются разного размера бордовые болезненные высыпания на слизистых и коже разной глубины.
Они могут представлять собой:
- Единичные мелкие капиллярные точки (петехии),
- Сгруппированные участки мелких высыпаний, образующие разные геометрические фигуры,
- Обширные пятна множественного характера.
Сыпь при тромбоцитопении, представляющая собой кровоизлияния, может быть:
- Сухой,
- Влажной, кровоточащей по ночам вне зависимости от какого-либо воздействия.
Зависимость риска развития геморрагического синдрома от уровня тромбоцитов
| Число тромбоцитов (тыс. Ед/мкл) | Симптомы |
| Больше 50 | Нет |
| 30-50 | Незначительные травмы могут приводить к образованию гематом |
| 10-30 | Внезапное появление гематом и петехий |
| Меньше 10 | Возможность возникновения внутренних кровотечений |
Название заболевания указывает на цвет сыпи – пурпурный, включающий в себя все оттенки красного. При запустевании кровоподтеки образуют насыщенный зеленые и желтые оттенки, вследствие чего общий фон кровоизлияний обычно очень яркий
Чаще всего высыпания обнаруживаются спереди туловища, на верхних и нижних конечностях, редко – на шее и лице.
Одновременно с кожными высыпаниями проявляются пятна и на слизистых:
- Вокруг миндалин и на них,
- На своде неба,
- В конъюнктиве и сетчатке глаз.
Пятна тромбоцитопенической пурпуры выбирают и труднодоступные для осмотра врача места, которые видны только при помощи специальных аппаратов:
- На внутренних органах, что отличается особой болезненностью,
- В толще жировой ткани,
- На поверхности оболочек мозга,
- Барабанная перепонка.
Характерные для тромбоцитопенической пурпуры кровотечения также подразделяются по степени интенсивности и формам.
Они могут быть:
![]()
Десневые, в том числе из лунки при удаленном зубе,- Носовые,
- В виде включений в рвотных массах, моче или испражнениях,
- Из мест прикрепления миндалин после их удаления,
- В виде кровохарканья,
- При интенсивных менструациях.
Общая клиника тромбоцитопенической пурпуры характеризуется:
- Снижением тонуса,
- Сердечно-сосудистая система подвергается осложнениям в виде нарушений ритма температура тела не повышается,
- Увеличивается в размерах селезенка.
При острой форме тромбоцитопенической пурпуры регистрируется увеличение лимфоузлов, особенно у детей.
Диагностика
При появлении симптомов тромбоцитопенической пурпуры важно осведомить врача о тех, факторах, которые могли явиться провокаторами состояния.
Следует детально описать:
- Похожие явления у родственников,
- Предположения относительно факторов, запустивших заболевание, их время воздействия,
- Зависимость кровотечений от механического или другого воздействия,
- Характер кровоточивости.
После визуального осмотра пациента врач-гематолог назначает комплексный анализ крови, включающий в себя:
- Выявление уровня падения тромбоцитов,
- Количественное значение эритроцитов,
- Измерение гемоглобина,
- Определение формы и зернистости сохранившихся тромбоцитов,
- Установление времени кровотечения,
- Измерение антитромбоцитарных антител,
- Наблюдение за ретракцией кровяного сгустка (отделение сыворотки).
- Анализ костного мозга путем пункции, малое количество тромбоцитов в котором указывает на заболевание.
Важно дифференцировать первые симптомы тромбоцитопенической пурпуры от вторичной тромбоцитопении, которая специфична для следующих патологий, при которых тоже имеет место пурпурная симптоматика:
- Лейкозов,
- Системной волчанки,
- Тромбоцитопатий,
- Злокачественных новообразований,
- Гемофилий,
- Геморрагического васкулита,
- Маточных кровотечений.

Петехии и пурпуры
Лечение тромбоцитопенической пурпуры
В случае, если тромбоцитопеническая пурпура не затрагивает других органов и систем, кровотечения не представляют серьезной опасности, а уровень тромбоцитов снижен умеренно (не ниже 50 тыс.Ед./мкл), то характер заболевания признается легким и лечение не назначается.
При более высоком снижении тромбоцитарного уровня, то есть заболевании средней тяжести, могут быть назначены медикаменты для снижения риска кровотечений, при наличии негативного анамнеза у больного.
При значительно низком уровне тромбоцитов (ниже 30 тыс.Ед./мкл) больной подлежит обязательному лечению в специализированном отделении гематологического профиля.
Применяются следующие лечебные мероприятия:
- Гормональная терапия как противник аутоиммунных процессов,
- Плазмаферез в качестве кровоочистительной процедуры,
- Введение глобулинов, облегчающих иммунные реакции,
- Кровоостанавливающие процедуры,
- Цитостатическая терапия (иммунодепрессанты), подавляющие аутоиммунные процессы,
- Переливание плазмы и эритроцитов,
- Введение препаратов, улучшающих микроциркуляцию (трентал).
Норма тромбоцитов в крови
| Возраст | Значение, тыс./мкл |
| Дети | |
| До 1 года | 160-390 |
| 1 год – 10 лет | 180-320 |
| 10 – 16 лет | 180-350 |
| Мужчины | |
| Старше 16 лет | 200-400 |
| Женщины | |
| до 16 лет | 180-340 |
| Менструация и неделя после ее завершения | 75-220 |
| Здоровая женщина после 16 лет | 180-320 |
| Беременность | 100-420 |
Возможные осложнения
Самый опасный период тромбоцитопенической пурпуры – острая фаза, чреватая различными осложнениями от кровоизлияний (анемии, инфекции, судороги, кровоизлияния в головной мозг).
Инсульт считается самым тяжелым осложнением, возникающим нередко внезапно и сопровождающимся рвотой, неврологическими симптомами, нарушенным сознанием.
В случае интенсивных кровотечений при тяжелом течении тромбоцитопенической пурпуры нередко нарастают симптомы геморрагической анемии (малокровия).
При переходе тромбоцитопенической пурпуры в хроническую стадию анемия приобретает признаки железодефицитной формы, характеризующейся недостатком гемоглобина в крови.
Тромбоцитопеническая пурпура: прогноз
Прогноз такого заболевания, как тромбоцитопеническая пурпура, в большинстве случаев благоприятный – в 75% наступает полное выздоровление, у детей этот показатель достигает 90%.
Летальный исход при тромбоцитопенической пурпуре является достаточно редким случаем, возникающим преимущественно при тромботических вариантах заболевания, сопровождающихся тяжелыми нарушениями работы важных внутренних органов (сердца, легких, головного мозга) из-за массивных внутренних кровотечений.
Профилактические мероприятия
Чтобы исключить вероятность повторения симптомов тромбоцитопенической пурпуры или их обострения, врачи рекомендуют:
![]()
Придерживаться по возможности гипоаллергенной диеты, исключив алкоголь, острую и жареную пищу.- Воздерживаться от продолжительного нахождения на солнце, УВЧ-процедур.
- Отказаться от приема препаратов, снижающих склеивание тромбоцитов, чем повысить кровоточивость (индометацин, ибупрофен, аспирин, снотворные).
- Не проводить вакцинацию недавно переболевшим детям.
- Взрослым больным воздержаться от введения антигриппозной вакцины.
- Исключить контакт с больными инфекционными заболеваниями.
Несмотря на то, что тромбоцитопеническая пурпура является малоизученным заболеванием, современная медицина предлагает достаточно средств и методов лечения, а также предупреждения недуга.
Задача каждого относящегося ответственно к своему здоровью индивида – вовремя выявить у себя неясные сыпи или кровотечения и обратиться за помощью к профессионалам.
Только в этом случае риск познать на себе, что это такое – тромбоцитарная пурпура, будет сведен к минимуму.
Видео: Тромбоцитопеническая пурпура
Читайте также:





