Толщина хряща сустава мрт
Болезням суставов подвержены люди различного возраста. Современная медицина предлагает множество возможностей для диагностики заболеваний мягких и твердых тканей организма. Но наиболее точные и достоверные результаты дает МРТ суставов. Магнитно-резонансная томография превосходит по качеству и уровню надежности результатов другие методы исследования.
Возможности МРТ в исследовании патологий суставов
В основу данного метода положено явление ядерно-магнитного резонанса. В ходе МРТ-диагностики суставы сканируются в магнитном поле при помощи радиоволн. Полученные данные используются компьютером для создания изображений, ориентированных в различных проекциях. Затем снимки обрабатываются специальными программами. Такой подход позволяет обнаружить болезни на ранних стадиях, когда еще отсутствуют заметные изменения, но для жизни и здоровья больного уже есть серьезная опасность.
Максимальную точность исследования обеспечивает различная степень отражения радиоволн для тканей различной плотности. Так, например, при проведении МРТ суставов используются более сильные магнитные поля, чем при исследовании мягких тканей. Изначально этот метод тестирования использовался для мягких структур, но потом положительно зарекомендовал себя и при анализе твердых тканей. МРТ позволяет оценить состояние хрящей и костных тканей, а также увидеть нарушение структуры волокон связок, мышц и менисков.
Традиционно в отечественной медицинской практике для диагностирования заболеваний суставов используется рентгенография. Но данный метод, в отличие от МРТ, дает результаты с более низкой точностью и оказывает отрицательное воздействие на организм. В частности, рентгеновское исследование не позволяет выявить артрит или асептический невроз на ранней стадии.
Врач рекомендует сделать МРТ сустава, если есть подозрение на контузии костей и мышц, а также на растяжения сухожилий. Полученные снимки позволяют увидеть структуру хрящей и расположенных под ними костей, а также связок, дисков, суставных капсул и сумок, менисков и внутрисуставных сосудов. Эта диагностическая методика используется при исследовании:
- Лучезапястного сустава и кистей рук. МРТ позволяет увидеть изменения, которые не диагностируются другими способами. Результаты исследования этих суставов используются в хирургии и онкологии.
- Плечевого и локтевого суставов. Тестирование дает возможность обнаружить вывихи, переломы и онкологические заболевания. На МРТ плечевого сустава также можно увидеть нарушение кровообращения. МРТ локтевого сустава позволяет обнаружить различные новообразования, воспалительные процессы, нарушения кровообращения и травматические поражения.
- Коленного сустава. Процедура обследования дает возможность выявить воспалительные заболевания (артрозы, артриты, ревматоидные поражения, опухоли), а также повреждения коленного сустава и окружающих тканей. МРТ связок коленного сустава и мениска позволяет получить изображения в различных плоскостях.
- Голеностопного и тазобедренного суставов. Проведение МРТ голеностопного сустава показано при патологических состояниях, которые сопровождаются изменением состояния костных и околосуставных тканей. МРТ тазобедренного сустава отличается максимальной точностью и позволяет выявлять различные патологии на ранних стадиях.
- Челюстно-лицевого сустава. МРТ нижнечелюстного сустава проводится при затрудненном пережевывании пищи, сложностях с артикуляцией и других заболеваниях, которые сопровождаются снижением подвижности нижней челюсти. Исследование позволяет не только определить заболевание, но и выявить факторы, способствующие прогрессированию болезни.
Показаниями к осуществлению МРТ суставов являются:
- симптомы, свидетельствующие о развитии тех или иных патологий: болевые ощущения, припухлости, скованность движений;
- необходимость в уточнении диагноза, установленного на основании других обследований;
- артриты и артрозы;
- остеохондропатии;
- травмы (как свежие, так и застарелые), привычные вывихи;
- онкологические патологии костей, хрящей и мягких тканей;
- поражения суставов, возникающие при болезнях аутоиммунного характера;
- остеомиелит.
Противопоказаниями к проведению магнитно-резонансной томографии считаются:
- наличие имплантатов и кардиостимуляторов, имеющих металлические части, титановых протезов и татуировок, а также кохлеарных аппаратов;
- сердечная недостаточность (в стадии декомпенсации);
- клаустрофобия;
- первый триместр беременности;
- психические расстройства.
Перед проведением МРТ суставов не требуется предварительной подготовки (но стоит иметь в виду, что некоторые клиники проводят исследование с контрастом только натощак).
Большинство пациентов также интересуются, как делают МРТ суставов. Исследование начинается с помещения пациента внутрь аппарата, похожего на трубку с открытыми концами. Магнитное поле, которое создается оборудованием, приводит в состояние активности ядра атомов водорода организма. В результате ядра начинают резонировать, излучая энергию различной частоты. Именно это и позволяет создать изображение на экране. После завершения процедуры клетки возвращаются к своему исходному состоянию. Компьютер обрабатывает полученные данные и формирует высокоточное трехмерное изображение исследуемого сустава.
Продолжительность тестирования суставов зависит от сложности поражения и размеров исследуемого участка. МРТ одного сустава длится около 20 минут, при использовании контраста длительность процедуры увеличивается до 40 минут.
В московских клиниках МРТ суставов проводят:
- Без присутствия врача. С пациентом работает технолог, задача которого – обеспечить высокое качество снимков. Врач подключается к работе на этапе расшифровки полученных изображений. Он пишет заключение по результатам тестирования, этот процесс занимает приблизительно 45-60 минут.
- С присутствием врача. В таком случае специалист присутствует на исследовании и приступает к расшифровке снимков по мере их изготовления. Заключение пациент получает через 15 минут после процедуры. Прибегать к такой схеме считается целесообразным, если у больного сложный диагностический случай.
Стоимость МРТ суставов зависит от целого ряда факторов. В частности, от того, какой именно сустав подвергается исследованию, применяется ли контраст и какое оборудование используется для тестирования (открытое или закрытое, маломощное или высокомощное).
Цена МРТ коленного сустава варьируется в пределах 5200-5500 рублей без контраста и 10 000-12 000 – с контрастом. В Москве цена МРТ суставов голеностопа составляет 5300-5500 и 10 000-11 400 рублей соответственно, исследование кисти – 5500-7000 и 11 500-11 700 рублей, локтевого и плечевого суставов – 5200-5500 и 10 000-11 400 рублей, лучезапястного сустава – 5300-5500 и 10 000-11 400 рублей. Цена МРТ тазобедренного сустава составляет 5200-5500 рублей при тестировании одного сустава без контраста, и 7000-8000 рублей при исследовании двух суставов. Процедура с контрастом обойдется в 10000-11000 и в 12000-13000 рублей соответственно. Комплексное обследование, которое включает тестирование двух плечевых, коленных, тазобедренных, лучезапястных, голеностопных и локтевых суставов, обойдется клиенту примерно в 50 000 рублей.
Где сделать МРТ суставов в Москве? Подобные услуги оказывают государственные медицинские учреждения и частные клиники. Первые предлагают пройти исследование бесплатно, а вторые – предоставляют более высокоточные результаты, обеспечиваемые современным качественным оборудованием, и качественный сервис обслуживания.
Также в частных медицинских центрах пациент может пройти обследование без направления от лечащего врача и, зачастую, без предварительной записи на процедуру. Клиент такого учреждения может забыть о длинных очередях и недоброжелательном отношении со стороны персонала больницы. В частных клиниках результаты МРТ предоставляются пациенту как в печатном, так и в электронном виде.


Скидка на магнитно-резонансную томографию в выходные и праздничные дни!
Магнитно-резонансную томография суставов позволяет диагностировать мельчайшие, вплоть до нескольких миллиметров, изменения.
От класса томографа зависит качество диагностики.
Стоимость магнитно-резонансной томографии суставов на сегодняшний день становится все более доступной.

Комплексные программы диагностики позволят существенно сэкономить на обследовании.

От квалификации доктора зависит точность диагноза. Поэтому проходить магнитно-резонансной томографии суставов стоит в клинике, которая помимо качественного оборудования располагает штатом квалифицированных специалистов.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
МРТ-картина суставного хряща отражает совокупность его гистологического строения и биохимического состава. Суставной хрящ является гиалиновым, который не имеет собственного кровоснабжения, лимфатического дренажа и иннервации. Он состоит из воды и ионов, волокон коллагена II типа, хондроцитов, агрегированных протеогликанов и других гликопротеинов. Коллагеновые волокна укрепляются в субхондральном слое кости, как якорь, и идут перпендикулярно поверхности сустава, где они расходятся горизонтально. Между волокнами коллагена находятся крупные молекулы протеогликана, имеющие значительный отрицательный заряд, который интенсивно притягивает молекулы воды. Хондроциты хряща расположены ровными колоннами. Они синтезируют коллаген и протеогликаны, а также расщепляющие ферменты в неактивной форме и ингибиторы ферментов.
Гистологически было определено 3 слоя хряща в крупных суставах, таких, как коленный и бедренный. Самый глубокий слой представляет собой соединение хряща и субхондральной кости и служит как прикрепляющий слой обширной сети коллагеновых волокон, распространяющихся от него к поверхности плотными пучками, соединенными многочисленными перекрестными связывающими фибриллами. Он назван радиальным слоем. По направлению к суставной поверхности отдельные коллагеновые волокна становятся тоньше и связываются вместе в более регулярные и компактные параллельные массивы с меньшим числом перекрестных связей. Средний слой - переходный, или промежуточный, содержит больше беспорядочно организованных коллагеновых волокон, большинство которых косо ориентированы с целью противостоять вертикальным нагрузкам, давлению и толчкам. Наиболее поверхностный слой суставного хряща, известный как тангенциальный, - тонкий слой плотно устроенных, тангенциально ориентированных коллагеновых волокон, противостоящий растягивающим силам, действующим при нагрузке сжатием, и формирующий водонепроницаемый барьер для интерстициальной жидкости, что предотвращает ее потери в процессе сжатия. Самые поверхностные коллагеновые волокна этого слоя расположены горизонтально, образуют плотные горизонтальные пластины на суставной поверхности, хотя фибриллы поверхностной тангенциальной зоны необязательно соединены с таковыми более глубоких слоев.
Как было отмечено, внутри этой сложной ячеистой сети волокон расположены агрегированные гидрофильные молекулы протеогликанов. Эти крупные молекулы имеют на концах своих многочисленных ответвлений отрицательно заряженные фрагменты SQ и СОО", которые интенсивно притягивают противоположно заряженные ионы (обычно Na + ), что, в свою очередь, способствует осмотическому проникновению воды в хрящ. Давление внутри коллагеновой сети огромно, а хрящ функционирует как чрезвычайно эффективная гидродинамическая подушка. Компрессия суставной поверхности вызывает горизонтальное смещение воды, содержащейся в хряще, так как сеть коллагеновых волокон сжимается. Вода перераспределяется внутри хряща так, что его общий объем не может измениться. Когда компрессия после нагрузки сустава уменьшается или исчезает, вода движется обратно, привлекаемая отрицательным зарядом протеогликанов. Таков механизм, поддерживающий высокое содержание воды и тем самым высокую протонную плотность хряща. Наиболее высокое содержание воды отмечается ближе к суставной поверхности и снижается по направлению к субхондральной кости.. Концентрация же протеогликанов повышена в глубоких слоях хряща.
На очень коротких изображениях времени эхо (ТЕ) (менее 5 мс) более высокое разрешение изображений хряща в типичном случае показывает двухслойное изображение: глубокий слой расположен ближе к кости в зоне предварительного обызвествления и имеет низкий сигнал, так как присутствие кальция сильно сокращает TR и не дает изображения; поверхностный слой дает среднеинтенсивный или высокоинтенсивный MP-сигнал.
На промежуточных ТЕ-изображениях (5-40 мс) хрящ имеет трехслойный вид: поверхностный слой с низким сигналом; переходный слой с сигналом промежуточной интенсивности; глубокий слой, имеющий низкий MP-сигнал. При Т2-взвешивании сигнал не включает промежуточный слой, и изображение хряща становится гомогенно низкой интенсивности. Когда используется низкое пространственное разрешение, на коротких ТЕ-изображениях иногда появляется дополнительный слой, что происходит из-за артефактов косых срезов и высокого контраста на поверхности хрящ/жидкость, этого можно избежать путем увеличения размера матрицы.
Кроме того, некоторые из этих зон (слоев) могут быть не видны при определенных условиях. Например, при изменении угла между осью хряща и основным магнитным полем вид хрящевых слоев может меняться, а хрящ может иметь гомогенное изображение. Этот феномен авторы объясняют анизотропным свойством коллагеновых волокон и различной ориентацией их внутри каждого слоя.
Другие авторы считают, что получение послойного изображения хряща не достоверно и является артефактом. Мнения исследователей расходятся и в отношении интенсивности сигналов от полученных трехслойных изображений хряща. Данные исследования очень интересны и требуют, конечно же, дальнейшего изучения.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Магнитно-резонансная томография относится к основным методам ранней диагностики заболеваний опорно-двигательного аппарата. Патология костно-суставной системы приводит к анатомо-функциональной неполноценности структур.
Томография определяет изменения в суставной полости, хряще, связках, сухожилиях, мышечной ткани. Достоверность МРТ обеспечивает объективную оценку выявленных повреждений.
- Преимущества метода исследования
- Как проходит процедура диагностики
- Использование контраста
- Противопоказания к МРТ
- Какие изменения выявляет МРТ
- Плечевой сустав
- Локтевой сустав
- Тазобедренный сустав
- Коленный сустав
- Голеностопный сустав
- Дополнительные методы исследования
- Видео
Преимущества метода исследования
МРТ обладает чувствительностью при выявлении патологических изменений внутрикостных, периартикулярных тканей.
На основании различий в интенсивности магнитно-резонансного сигнала у врача появляется возможность получить характеристики типов тканей и провести дифференциальную диагностику.
Достоинство томографии — естественная контрастность и многоплоскостная визуализация с толщиной срезов 3-5 мм. При сканировании получаются чёткие снимки с изображением исследуемых структур.

Отсутствие ионизирующего излучения, неинвазивность процедуры делает томографию безопасной и безболезненной.
Как проходит процедура диагностики
Перед тем как приступить к МРТ суставов, пациента информируют о ходе процедуры и необходимости сохранения неподвижного положения во время работы аппарата. В раздевалке оставляется одежда с металлическими элементами, телефон, украшения, съёмные медицинские приборы.
Пациент переодевается в одноразовую форму. Если планируется контрастное усиление, проводится аллергическая проба и налаживается венозный доступ в локтевом сгибе. Для комфортного прохождения обследования под голову подкладывается подушка, одеваются наушники.
Пациента укладывают на платформу томографа в положении на спине. При сканировании верхних конечностей, тазобедренного сустава — исследуемый ложится головой по направлению к магниту, колена и голеностопного сустава — стопами вперёд (к магниту).
Положение и установка катушек для исследования:
- плечевой — плечо фиксируют в большой изогнутой катушке, для обеспечения неподвижности подкладывают подушки с песком;
- локтевой — локоть помещают в малую изогнутую катушку, в область кисти для иммобилизации кладут аналогичный груз;
- тазобедренный — над тазом устанавливается катушка для туловища и закрепляется с помощью ремней;
- коленный — колено укладывается на катушку, под область лодыжки устанавливается валик;
- голеностопный — лодыжка помещается в катушку и фиксируется с помощью валика под углом 90˚.
Длительность томографии без применения контрастных веществ составляет 20-45 минут. С контрастным усилением 40-90 минут.
Использование контраста
Для улучшения визуализации зоны поражения используют контрастные агенты — парамагнетики, содержащие соли гадолиния.
Препараты вводятся в полость сустава либо внутривенно, затем с током крови проникают и накапливаются в патологических очагах, повышая МР-сигнал.
Контраст не обладает токсичными свойствами и выводится из организма в течение суток естественным путём.
Парамагнитные средства назначают при подозрении на заболевания опухолевой природы злокачественного характера, для выявления метастазов, определения особенностей кровоснабжения опухоли и наличия в ней очагов некроза.
Благодаря контрастному усилению устанавливается локализация очагов, форма, размеры, степень прорастания в окружающие ткани.
Противопоказания к МРТ
К исследованию не допускаются лица с имплантированными устройствами, обеспечивающими жизнедеятельность пациента, работа которых нарушается под действием магнитного поля. К ним относятся: кардиостимулятор, инсулиновая помпа.
Противопоказанием является наличие металлических осколков в тканях, расположенных около сосудов, вблизи глазного яблока, кровоостанавливающие зажимы в головном мозге.


Ограничение процедуры применяется у пациентов, страдающих клаустрофобией, гиперкинезами, ожирением с массой тела 120 кг и более, у беременных в первом триместре.
Какие изменения выявляет МРТ
Метод диагностирует патологию мягких тканей, даёт оценку границ поражения, определяет патологический тип кровоснабжения хрящевой ткани, изменения субхондральной костной пластинки.
При суставной патологии воспалительного генеза выявляет скопление жидкости, гнойно-некротические процессы, степень поражения тканей.
В 95% случаев выявляет аномалии и пороки развития суставной системы, травматические повреждения, новообразования, поражение костей при системных заболеваниях.
Исследование области соединения плечевой кости с лопаткой выявляет следующие патологические изменения:
- поражение костного мозга при травмах, стрессовых переломах: отёк, остеонекроз, метастазы;
- изменения в синовиальной сумке, внутренней мембране суставной капсулы воспалительного характера (синовит, бурсит, тендобурсит);
- инфекционные заболевания (остеомиелит, артрит, артроз);
- деформация, дефекты суставных поверхностей;
- инородные тела;
- новообразования в мягких тканях, суставе;
- омертвение костной ткани головки плечевой кости;
- переломы, полные разрывы связок.
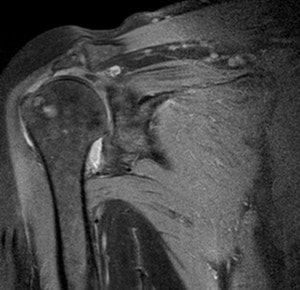
Остеоартрит
Имеет высокую частоту повреждений травматического характера и посттравматических осложнений. МРТ делают при подозрении на:
- травмы — ушибы, вывихи, переломы, в том числе рентгенонегативные;
- повреждения капсульно-связочного аппарата;
- для выявления осложнений после травм — неправильно сросшиеся переломы, контрактуры, энтезопатии;
- внутрисуставные костные тела;
- эрозивно-деструктивные изменения при ревматических заболеваниях (артрит, артроз, сужение суставной щели, остеофиты);
- образование тофусов при хронической подагре;
- дегенеративные изменения в мягких тканях при физической нагрузке (эпикондилит);
- доброкачественные и злокачественные образования.

Воспаление синовиальной оболочки (синовит)
На снимках чётко визуализируются суставные поверхности, периартикулярные ткани, гиалиновый хрящ, капсула, костномозговое вещество. Диагностируются заболевания:
- механические травмы костей и мягких тканей: переломы, ушибы, разрывы мышц и вертлужной губы;
- смещение эпифиза бедренной кости;
- хондромные тела в полости сустава;
- дисплазия вертлужной впадины и проксимального отдела бедра;
- поражение мягких тканей, сухожилий и синовиальной сумки (миозит, бурсит, тендинит);
- остеонекроз головки бедренной кости.

Асептический некроз головок бедренных костей
С помощью томографии исследуются заболевания капсульно-связочного аппарата, мягких тканей, костей, вторичные изменения сустава:
- повреждения менисков: разрывы со смещением и без смещения, киста мениска;
- субхондральные переломы;
- стресс-переломы;
- аномалии развития — дискоидный мениск, дисплазия;
- костномозговая патология — контузия, некроз костного мозга;
- нарушение структуры и целостности хряща суставных поверхностей;
- разрывы, окружающих сустав мышц и сухожилий, частичные и полные разрывы связок;
- патологический выпот в суставной полости;
- околосуставные кистозные структуры.

Разрыв передней крестообразной связки
Сканирование даёт подробное изображение суставных поверхностей, полости голеностопного сустава, окружающих тканей. Определяет стадию, локализацию, характер заболевания:
- травмы связок и сухожилий: разрыв, ущемление, утолщение;
- скопление жидкости внутри сухожильных оболочек мышц, в полости сустава;
- стрессовый перелом, образование периостальной костной мозоли;
- механические переломы;
- синдром предплюсневого тоннеля;
- остеохондральные повреждения;
- остеонекроз;
- доброкачественные (остеоид-остеома), злокачественные (саркома) опухоли.
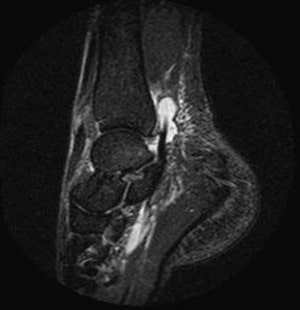
Разрыв талофибулярной связки
Дополнительные методы исследования
УЗИ обладает информативностью при заболеваниях сухожильно-связочного аппарата, повреждениях мышц, выявлении гематом, синовита, тендинопатии.
Метод оценивает контуры суставных поверхностей, состояние суставного хряща и капсулы, выявляет выпотную жидкость, признаки артрита и артроза. КТ и МСКТ с точностью до 98% диагностирует повреждения костей и суставов.

Определяют характер переломов, костных трабекул, плотность тканей, объёмы поражения костной ткани. Выполняет виртуальное построение объекта с визуализацией в костном и мягкотканом режиме.
Использование МРТ для выявления изменений мягких тканей, костей, суставов снижает количество диагностических ошибок и способствует выбору оптимального лечения. В связи с этим улучшается прогноз болезней, ускоряется процесс выздоровления и реабилитации больных.
Видео
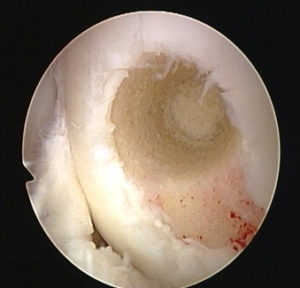
Суставной хрящ любого сустава, в том числе и коленного, обладает крайне низким потенциалом самовосстановления. Глубокие дефекты хряща с высокой вероятностью приводят к остеоартриту. Частота таких дефектов составляет около 5% в общей структуре повреждений коленного сустава.
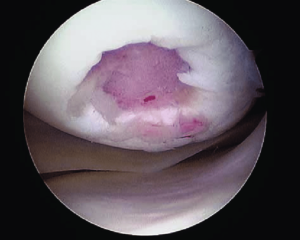
Локальное травматическое повреждение коленного сустава, вид через артроскоп.
Лечение локальных хондральных дефектов до сих пор остается сложной и противоречивой проблемой ортопедии. Многолетние усилия врачей и исследователей направлены на поиск оптимального решения, которое позволило бы восстанавливать “изношенный” гиалиновый хрящ в области максимальной нагрузки.
В начале 60-х годов была предложена технология сверления субхондральных отверстий, с целью стимуляции роста стволовых клеток, которые, как казалось, должны были обеспечить регенерацию хряща. Эта техника получила достаточно широкое распространение в 90-х годах и получила название “микрофрактурирование”. Она нашла свое применение у достаточно ограниченной группы пациентов — у молодых людей с небольшим и “свежим” повреждением хряща.
В 1983 году М. Бриттберг, Л. Петерсон начали применять аутологичные культивируемые хондроциты для лечения повреждений хряща. Суть этого метода состоит в получении и культивации хондроцитов пациента, и дальнейшую их трансплантацию на периостальном лоскуте. Результаты этой технологии вполне удовлетворительны, но сам метод технически достаточно сложный. В настоящее время чаще используется матричная имплантация аутологичных хондроцитов артроскопическим методом.
В 90-х годах прошлого века также были предложены и активно использовались разнообразные техники остеохондральных транспалантаций. Под этим термином подразумевается пересадка костно-хрящевых фрагментов из одной области сустава в другую, где имеется участок разрушенного хряща.
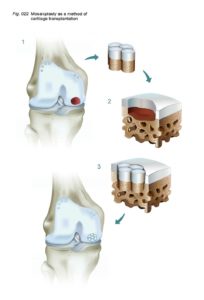
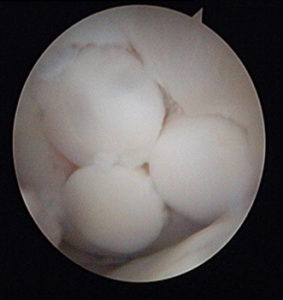
Схематичное изображение мозаичной пластики.
Исторические аспекты мозаичной пластики коленного сустава
Сначала были разработаны процедуры трансплантации крупных остеохондральных трансплантатов, полученных из надколенника, медиальной и латеральной поверхностей мыщелков, межмыщелковой борозды. Эти методы были слишком инвазивны и не позволяли получить достаточно конгруэнтные трансплантаты, и к тому же часто приводили к нарушению биомеханики сустава.
Поэтому было предложено использовать нескольких цилиндрических остеохондральных трансплантатов. Успешная операция с использованием этой техники была продемонстрирована Matsusue et al. в 1993 году. В ходе операции был успешно закрыт дефект бедренного мыщелка размером в 15 мм, обусловленный разрывом передней крестообразной связки. Эта методика получила название мозаичная пластика хряща (“Mosaicplasy”).
Мозаичная пластика — вопросы по биомеханике и гистологии
Есть несколько вопросов к мозаичной пластике коленного сустава:
Каков минимальный размер дефекта хряща, который можно закрывать мозаичной пластикой?
Исследования на трупах показывает, что максимальное давление на периферии дефекта отмечается при его размере более 10 мм. Поэтому это пороговое значение и используется для определения показаний к операции.
Снижает ли нагрузку на хрящ мозаичная пластика?
Было установлено, что деструкция хряща на площади в 16 мм (около 2 см2) приводит к росту периферического напряжения на 92%, что еще больше усиливает разрушение хряща и способствует усилению болевого синдрома. При трансплантации трех 8-мм трансплантатов периферическое напряжение увеличивается только на 35%
Откуда лучше всего брать трансплантаты?
Оптимальным местом забора являются участки с наименьшей нагрузкой, достаточной толщиной и кривизной поверхности аналогичной участку-получателю.
Исследования показали, что наименьшую нагрузку в коленном суставе испытывают боковая и латеральная поверхности мыщелков бедренной кости. Именно из этих участков и забирают трансплантаты.
Имеет ли значение кривизна трансплантатов?
Восстановление кривизны сустава, максимально приближенной к исходной, очень важно для равномерного распределения нагрузки. Поэтому очень важно подбирать кривизну трансплантатов.
Важна ли толщина хряща на донорском фрагменте?
Толщина хряща напрямую зависит от нагрузки и варьируется в разных отделах сустава. Естественно, что в донорских участках хрящ несколько тоньше(в среднем 1,8 мм), а в участках, требующих восстановления, толще — до 2,5 мм. Однако больших проблем эта разница не доставляет.
Артроскопия или артротомия — что лучше при заборе трансплантата?
В исследовании Keeling et al. было показано, что трансплантаты, полученные с помощью артроскопии, имели несоответствие размером до 1 мм в 69% случаев, а с помощью артротомии — в 57%. Было отмечено, что артроскопия более сложна при заборе трансплантата с боковой поверхности мыщелков, к тому же она повышает риск краевых переломов.
От чего зависит стабильность трансплантата?
В исследованиях на животных были установлены следующие факты:
- трансплантаты диаметром 11 мм и длиной 15 и 20 мм обладают лучшей вертикальной стабильностью;
- идеальная подгонка длины трансплантата к глубине “посадочного гнезда” обеспечивает повышение стабильности в 2-3 раза;
- трансплантаты с фиксацией press-fit более стабильны (этот эффект достигается за счет того, что сам пересаживаемый костнохрящевой фрагмент чуть шире отверстия для имплантации).
Что будет, если кривизна трансплантата не соответствует кривизне восстанавливаемого участка?
В исследовании на овцах было показано, что несоответствие кривизны до 1 мм допустимо — хрящ сохраняется; если же несоответствие достигает 2 мм и более, то происходит асептический некроз трансплантата и он постепенно рассасывается.
Зависит ли жизнеспособность хряща трансплантата от усилия при его фиксации?
При силе надавливания при фиксации до 10 МПа хондроциты не страдают, если же надавливать с усилием выше 15 МПа происходит повреждение хряща. Поэтому рекомендуется вводить трансплантат несколькими несильными надавливаниями, чем одни интенсивным.
Каковы результаты мозаичной пластики?
Исследователям удалось подвергнуть гистологическому изучению хрящевые структуры мыщелка через 3 года после мозаичной пластики. Были отмечены следующие факты:
- костная интеграция была отличной;
- поверхностный гиалиновый хрящ оставался жизнеспособным;
- конгруэнтность поверхности была сохранена, но между трансплантатом и смежным хрящом участка-реципиента сохранялась небольшая трещина.
Что происходит с донорским участком?
Контрольная артроскопия показала, что донорский участок остается пустым, лишь через достаточно продолжительное время происходит его незначительное опускание и образование фиброзной ткани в глубине.
Проводились эксперименты по заполнению дефекта остеопериостальной пробкой из большеберцовой кости, но это все равно не обеспечивает заполнения кости.
Кратко резюмируя все вышесказанное, можно сделать следующие выводы:
- остеохондральные трансплантаты с боковых и медиальных поверхностей мыщелков, а также из области межмыщелковой борозды позволяют успешно исправлять хрящевые дефекты;
- диаметр трансплантата должен быть чуть больше посадочного отверстия;
- длина трансплантата должна быть равна глубине отверстия;
- предпочтительна посадка методом press-fit;
- остеохондральный имплантат долгое время остается жизнеспособным и обеспечивает нормальное функционирование сустава.
Видео процедуры
Преимущества и недостатки применения остеохондральных трансплантатов
Краткий перечень преимуществ:
- остеохондральный трансплантат, используемый для мозаичной хондропластики, это вполне жизнеспособная функциональная единица, позволяющая восстанавливать разрушенный гиалиновый хрящ;
- размер трансплантата достаточно легко подгоняется под размер посадочного участка;
- процедура носит одностадийный характер — не требуется промежуточных этапов в виде выращивания клеток в лаборатории;
- низкий риск осложнений.
- сложность в выборе участков с необходимой кривизной для обеспечения лучшей конгруэнтности;
- при взятии большого числа донорских трансплантатов высок риск послеоперационной боли в суставе.
Кому показана мозаичная хондропластика коленного сустава
Этот вид операций предпочтительно выполнять у пациентов с очаговым разрушением суставного хряща в местах наибольшей нагрузки. Происходит это обычно в результате прямого травмирующего воздействия и при остеохондрите. Предположить локальное повреждение можно клинически — на основании боли, усиливающейся в определенном положении сустава.
Пациенту обязательно проводится рентгенография колена. Желательно проведение КТ и МРТ коленного сустава. При этом Кт обладает большей специфичностью и позволяет выявлять поверхностные хрящевые дефекты, МРТ же больше подходит для оценки степени остеохондрита и для подбора донорских участков.
Противопоказания
- Деструктивный остеоартрит.
- Воспалительные артропатии.
- Инфекция коленного сустава в анамнезе.
- Злокачественные опухоли.
- Возраст пациентов старше 50 лет.
Относительными противопоказаниями считаются избыточная масса тела и низкая приверженность лечению.
Техника мозаичной хондропластики
Положение пациента — на спине с согнутой под 120° ногой. Рентгеновский снимок с контрольной меткой позволяет убедиться, что степень сгибания колена достаточна для доступа к донорскому участку кости.
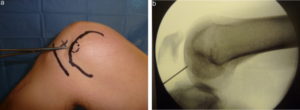
Далее осуществляется артроскопический доступ к мыщелку бедренной кости с поврежденным участком хряща. Производится очистка участка кюреткой и иссечение краев для получения ровного здорового контура. Затем вводится зонд с метками — с его помощью измеряют точный размер дефекта. Если дефект слишком большой или расположен очень далеко, операцию делают с помощью артротомии (открытым доступом).
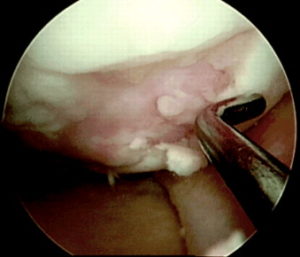
Следующим этапом делают разрез тканей и получают доступ к тому участку кости, откуда будут брать трансплантат. Используется перекрестный принцип: если восстанавливают дефект на медиальном мыщелке, то трансплантат берут с боковой поверхности латерального и наоборот. Забор ткани осуществляется трубчатым долотом. Очень важно в момент “вбивания” долота сохранять точную перпендикулярность по отношению к поверхности хряща.
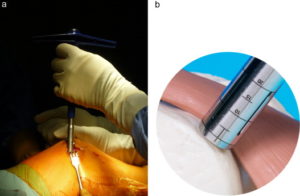
Количество забираемых цилиндрических костно-хрящевых фрагментов варьируется от трех до пяти и зависит от их размера: чем больше трансплантат, тем меньше их требуется. Обычно берут 3 трансплантата диаметром 10-11 мм или 5-6 диаметром 5-7 мм.
После получения необходимого количества костно-хрящевых фрагментов выполняется сверление первого “посадочного гнезда” на дефектном участке хряща. Осуществляется это также трубчатым долотом, но диаметр его на 1 мм меньше того, которое применялось для извлечения трансплантатов. Длина посадочного отверстия измеряется, под него подгоняется длина трансплантата, который осторожно фиксируется на предназначенное для него место способом press-fit. Процедуру повторяют необходимое количество раз. При этом отверстия сверлят таким образом, чтобы они были не параллельны и расходились веером от гипотетического центра кривизны мыщелка, это позволяет максимально точно восстановить кривизну суставной поверхности.
Мозаичная хондропластика надколенника и большеберцовой суставной поверхности
Как мы знаем, в коленном суставе имеется еще две суставных поверхности — внутренняя сторона надколенника и суставная поверхность большеберцовой кости. Они также могут повреждаться и требовать “ремонта”.
В случае с надколенником мозаичная хондропластика не представляет сложностей. Она всегда проводится открытым способом, так как требует вывихивания надколенника. Источником трансплантатов обычно служит межмыщелковая бороздка, а сами костно-хрящевые фрагменты имеют меньшую толщину — не более 12 мм (при операции на бедренных надмыщелках их длина составляет 15-18).
Провести мозаичную хондропластику суставной поверхности большеберцовой кости коленного сустава технически достаточно сложно. Для этого необходима направляющая лигаментопластика передней крестообразной связки — этим обеспечивается доступ к месту операции. Источники трансплантатов все те же.
Послеоперационный период и реабилитация
В раннем послеоперационном периоде к оперированному колену прикладывают пузыри со льдом — это снижает риск гемартроза. Также нежелательно применение антикоагулянтов, так как они увеличивают риск гемартроза.
Нагружать сустав можно уже на следующий день, если проводилась пластика с одним трансплантатом, но только с ограничением объема сгибания. В противном случае рекомендуется полностью исключить нагрузку на сустав сроком до 3-х недель, а в дальнейшем на протяжении 3-4 постепенно ее увеличивать. Через 10 недель пациенту разрешается бегать.
Что показывает МРТ-контроль
МРТ — лучший способ отслеживать динамику мозаичной хондропластики. При нормальном процессе заживления через несколько недель происходит полная остеоинтеграция костной части фрагмента и заживление хрящевой. МРТ в режиме T2-взвешенных изображений (FSE) позволяет своевременно отслеживать осложнения.
Возможные осложнения
При мозаичной хондропластике осложнения отмечаются достаточно редко. Перечень осложнений:
- перелом трансплантата во время извлечения;
- слишком глубокое погружение — “проваливание” — трансплантата в донорское отверстие;
- послеоперационный гемартроз;
- болезненность в области участка-донора ( в области извлечения костно-хрящевых фрагментов);
- некроз трансплантата;
- псевдоартроз трансплантата.
Результаты мозаичной пластики коленного сустава
Недавно Ласло Хангоди с соавторами (Hangodi et al.) опубликовал результаты крупного исследования, включившего почти 1000 пациентов: 789 человек с повреждением хряща мыщелков бедренной кости, 31 — суставной поверхности большеберцовой кости, 147 — надколенника). В 81% случаев отмечалась сопутствующая патология — травмы менисков, костей, связок.
Через 15 лет наблюдения отмечено:
- 92% отличных результатов при мозаичной пластике мыщелков бедра;
- 87% — при пластике суставной поверхности большеберцовой кости;
- 74% — при пластике надколенника.
В ходе исследования по тем или иным причинам были проведены 83 биопсии пересаженных трансплантатов. В 83% биоптатов была отмечена отличная остеоинтеграция и образование прекрасной хрящевой матрицы богатой коллагеном 2 типа и гликозаминогликанами.
Авторы исследования, а также ряд других авторов отмечают относительную простоту мозаичной пластики, относительно низкую стоимость и тот факт, что переносится живой аутологический хрящ.
Сравнение результатов мозаичной пластики и трансплантации аутологичных культивированных хондроцитов проводилось лишь в краткосрочной перспективе (срок наблюдений до 1 года после операции). Поэтому объективный анализ пока не доступен.
Читайте также:


