Статьи по реактивному артриту
Реактивный артрит — воспалительное заболевание с поражением суставов, развивающееся после перенесения некоторых инфекций (мочеполовые, кишечные, носоглоточные).
Заболевание относится к группе серонегативных спондилоартритов. В большинстве случаев ассоциируется с острой или персистирующей кишечной (вызываемой энтеробактериями) или урогенитальной хламидийной инфекцией, но может быть связан и с инфекциями дыхательных путей, вызываемых микоплазмами и хламидиями. Имеются данные о возможной связи и с некоторыми паразитарными заболеваниями.
Комплекс симптомов, включающий артрит, конъюнктивит, уретрит или цервицит, колит и характерные поражения кожи, называется синдром Рейтера.
Позже, по мере развития методов визуализации и лабораторной диагностики, в суставной среде больных были обнаружены внутриклеточные включения Chlamydia trachomatis, фрагменты ДНК и РНК микробов, а также циркулирующие иммунные комплексы. Позднее было выяснено, что в норме сустав не является стерильным, и в нем зачастую присутствует различные микроорганизмы.
По мере изучения была выявлена тесная взаимосвязь реактивного артрита с антигеном HLA–B27. Было обнаружено, что антитела к ряду микроорганизмов перекрестно реагируют с HLA-B27 и могут повреждать при иммунном ответе собственные ткани организма.
Этиология
На сегодняшний день способность вызывать реактивный артрит выявлена у многих микроорганизмов:
Возбудители кишечных инфекций:
Yersinia enterocolitica
Yersinia pseudotuberculosis
Salmonella enteritidis
Salmonella typhimurium
Shigella flexneri
Shigella sonnei
Shigella Newcastle
Campylobacter jejuni
Clostridium difficile
Возбудители урогенитальных инфекций:
Chlamydia trachomatis
Возбудители инфекций дыхательных путей:
Mycoplasma pneumoniae
Chlamydophila pneumoniae
Эпидемиология
После перенесенной хламидийной урогенитальной инфекции реактивный артрит развивается в 1 — 3 % случаев. После кишечной — в 1,5 — 4 % случаев. Заболевают люди в возрасте 20 — 40 лет, чаще мужчины. Урогенитальный реактивный артрит возникает у мужчин в 20 раз чаще, чем у женщин, энтероколитический — в 10 раз чаще.
Имеются данные, что у носителей антигена НLA-B27 после перенесенных кишечной или хламидийной инфекции артрит развивается в 50 раз чаще, чем у не имеющих этого антигена.
Существует несколько иммунологических гипотез патогенеза реактивного артрита.
В настоящее время рассматривается как особая форма реактивного артрита. Заболевание начинается через 2 — 4 недели после перенесенной хламидийной или кишечной инфекции, чаще с поражения урогенитального тракта. Наиболее частые пусковые агенты — Chlamydia trachomatis и Shigella flexneri 2а, а также их сочетание.
Диагностика
Диагностические критерии
Критерии III Международного совещания по реактивному артриту (Берлин, 1996 г):
Периферический артрит:
Асимметричный
Олигоартрит (поражение до 4 суставов)
Преимущественное поражение суставов ног
Инфекционные проявления:
Диарея
Уретрит
Возникновение за 2-4 нед до развития артрита
Лабораторное подтверждение инфекции:
При наличии клинических проявлений инфекции — желательно
При отсутствии явных клинических проявлений инфекции — обязательно
Критерии исключения — установленная причина развития моно- или олигоартрита:
Спондилоартрит
Септический артрит
Кристаллический артрит
Болезнь Лайма
Стрептококковый артрит
Дифференциальная диагностика
Септический артрит: протекает в виде моноартрита. Отличается высоким лейкоцитозом синовиальной жидкости (20 000—100 000/мкл), положительные результаты бактериального посева.
Вирусный артрит могут вызывать вирусы краснухи, парвовирус, аденовирус, вирус гепатита B, вирусы герпеса различных типов, вирус паротита, энтеровирусы, Коксаки-вирусы и др. В анамнезе часто прослеживается связь с вирусной инфекцией или вакцинаией. В клинике более выражен синдром артралгический синдром (боли в суставах), чем артритический (отек, гиперемия). В течение 1-2 нед симптомы исчезают без остаточных явлений.
Постстрептококковый артрит: появляется на фоне или спустя 1-2 нед после перенесенной стрептококковой инфекции, характеризуется одновременным вовлечением средних суставов, повышением титра анти-стрептококковых антител. Часто у больных выявляются хронические очаги инфекции в носоглотке (тонзиллит, фарингит, гайморит). Действие НПВП может оказаться замедленным, улучшение лабораторных показателей незначительным.
Ревматоидный артрит: отличается клиника. Специальных маркеров не существует. При реактивном артрите происходит воспаление сухожилий из за этого частый симптом - боль в пятке. Представляет сложности для дифференцирования в случае дебюта у молодых людей олигоартритом, несимметричности поражений и серонегативности. Требуется тщательный поиск триггерных инфекций, динамическое наблюдение.
Анкилозирующий спондилит: Единственное отличие это рентген КПС(крестцово-подвздошное сочленение) и тазобедренных суставов: если сакроилеит односторонний или отсутствует то реактивный артрит (БР), а если двухсторонний не менее 2 стадии, либо односторонний не менее третьей стадии - то Анкилозирующий спондилит. Но для ранней диагностики это не годится, так как эти изменения проявляются лишь после нескольких лет болезни. Есть все основания считать что затянувшийся реактивный артрит перейдет в Анкилозирующий спондиартрит, и может считать некой стадий развития болезни.
Псориатический артрит: трудности возникают при развитии артрита ранее появления кожных симптомов. Для исключения реактивности проводится поиск триггерных инфекций и наблюдение в динамике.
Болезнь Лайма: имеет характерный эпиданамнез: пребывание в эндемических зонах, укус клеща. В крови выявляются антитела к роду Borrelia.
Туберкулезный артрит: имеются общие симптомы туберкулеза: интоксикационный синдром, субфебрилитет, вегетативные нарушения. Боли в суставах преимущественно в ночное время, явления артрита. Диагноз подтверждается рентгенологическими данными, анализом синовиальной жидкости, биопсией синовиальной оболочки.
Лабораторная диагностика
К обязательным исследованиям относятся: общий анализ крови, мочи, выявление хламидий и антител к ним, исследование на наличие ВИЧ-инфекции, гонококков, исследование кала на Salmonella, Shigella, подтверждение отсутствия антиядерных антител и ревматоидного фактора.
Исследование на результат:
Общий анализ крови: лейкоцитоз, повышение СОЭ, нормохромная анемия.
Общий анализ мочи: возможна протеинурия, микрогематурия, лейкоцитурия
АТ, ПЦР: к хламидиям часто положительны
АТ: к гонококкам положительны только в случае микст-инфекции
Анализ кала: Возможно выявление сальмонелл, шигелл
Антиядерные АТ: Отсутствуют
Ревматоидный фактор: Отсутствует
Дополнительные исследования включают анализ синовиальной жидкости. Признаками достоверного диагноза реактивного артрита являются: низкая вязкость синовиальной жидкости, плохое образование муцинового сгустка, лейкоцитоз (5000-10 000/мкл) с преобладанием сегментоядерных нейтрофилов. В отличие от септического артрита, нехарактерно снижение концентрации глюкозы.
Инструментальные исследования
Обязательные: рентгенологическое исследование пораженных суставов. Характерно: изменения могут быть замечены только при длительном течении заболевания; возможно выявление одностороннего сакроилеита, чаще у носителей антигена HLA-B27. Грубые изменения кости и хряща, оссификаты — нехарактерны.
Дополнительные: эхокардиография (выявление поражения аортальных клапанов).
Лечение
Исход болезни тесно связан с уничтожением (эрадикацией) возбудителя, в связи с чем необходимо длительное применение антибактериальных препаратов. Цели симптоматического лечения — устранение болей и воспаления в суставах.
Лечение обычно проводится амбулаторно, госпитализации требуют случаи тяжелого артрита с системными проявлениями, неясные случаи, требующие уточнения диагноза.
Немедикаментозное лечение
Показан двигательный режим: покой пораженной конечности в течение первых двух недель заболевания, однако фиксация сустава и иммобилизация не показаны. Холод на пораженный сустав. В дальнейшем назначается ЛФК по индивидуальному плану. Необходимости придерживаться специальной диеты нет.
Лекарственная терапия
1. Антибактериальная терапия имеет первостепенную важность в случае выявления хламидийной инфекции, проводится длительно. Применяются препараты в основном трех групп, действующих на внутриклеточные микроорганизмы: макролиды, фторхинолоны и тетрациклины.
Доксициклин 0,3 г в сутки, внутрь в 2 приёма в течение 30 дней;
Азитромицин 1 г в сутки в первый день, затем по 0,5 г/сут внутрь в течение 30 дней;
Кларитромицин 0,5 г в сутки, внутрь в 2 приёма в течение 30 дней;
Спирамицин 9 МЕ в сутки, в 3 приёма в течение 30 дней.
Препараты второго ряда (при непереносимости или неэффективности вышеуказанных ЛС):
Офлоксацин 600 мг в сутки внутрь в 2 приёма в течение 30 дней;
Ципрофлоксацин 1500 мг в сутки, внутрь в 2 приёма в течение 30 дней;
Ломефлоксацин 400—800 мг в сутки, внутрь в 1-2 приёма в течение 30 дней.
В случае энтероколита эффективность антибиотиков не доказана.
2. НПВП — оказывают симптоматическое действие: снимают боль и воспаление суставов.
Диклофенак внутрь 2-3 мг/кг/день в 2-3 приема;
Напроксен внутрь 15-20 мг/кг/день в 2 приема;
Ибупрофен внутрь 35-40 мг/кг в 2-4 приема;
Нимесулид внутрь 5 мг/кг в 2-3 приема;
Мелоксикам внутрь 0,3-0,5 мг/кг в 1 прием.
Все без исключения НПВС оказывают негативное влияние на желудок и почки! Поэтому небходимо использовать наименьше возможную дозу.
При приеме НПСВ необходимо следить за анализами крови для контроля почек и печени. Так же обязательно использовать препараты для защиты желудка (Омепрозол. )
3. Глюкокортикоиды — при тяжелом течении артрита применяются для внутрисуставного введения. Необходимым условием является исключение септического артрита.
4. Иммуносупрессоры — применяются при тяжелом и затяжном течении, появлении признаков спондилоартрита, высокой активности артрита.
Сульфасалазин 2 -3 / г/сут.
Метотрексат по 7,5-15 мг/нед. (Не используется в современном лечение реактивных артритов. Не является препаратом выбора так как не показал эффективности в исследованиях в группе серонегативных спондиартритов)
Азатиоприн 150 мг/сут (Не используется в современном лечение реактивных артритов. Не является препаратом выбора так как не показал эффективности в исследованиях в группе серонегативных спондиартритов)
Течение и прогноз
Продолжительность первичного случая в среднем составляет 3-6 мес. Зачастую симптомы сохраняются до 12 и более месяцев. Отмечается большая склонность к развитию рецидивов у больных с синдромом Рейтера, как из-за возможности реинфицирования, так персистирования хламидийной инфекции.
Исход острого в хронический артрит наблюдается у 20-50 % больных.
В 15 % случаев развивается тяжелое нарушение функции суставов.
Наиболее тяжелое протекание реактивного артрита — у ВИЧ-инфицированных больных.
Сроки временной нетрудоспособности при остром течении составляют 30-60 дней, при подостром 35-65 дней, при обострении хронического — 30-35 дней.
При затяжном течение реактивного артрита, имеется большая вероятность перехода его в одно из хронических заболеваний группы серонегативных спондиартритов (Анкилозирующий спондилит)
Профилактика
Профилактика реактивного артрита сводится к профилактике вызывающих его инфекций: соблюдение гигиенического режима в отношении кишечных инфекций, кипячение воды, мытье рук, соблюдение правил хранения и приготовления пищи. Людям, имеющим положительный антиген HLA-B27, рекомендуется профилактический прием антибиотиков во время путешествий (норфлоксацин по 0,4 г 2 раза в сут). Для профилактики хламидиоза применяются средства защиты при случайных половых контактах.
- Назад
- Вперед
Понятие заболевания
Реактивным артритом называют воспаление суставов, вызванное существованием или появлением в организме ряда инфекций.
Реже всего артрит ревматоидный встречается у пожилых людей, подростков. Самые частые случаи у мужчин двадцати-сорока лет. Женщины болеют реже.
Классический, самый распространенный вид реактивного артрита вызван инфекционно-воспалительными заболеваниями кишечника и половыми инфекциями.
В 10% случаев реактивный артрит возникает как следствие ангины, гриппа , ОРЗ.
Симптомы, развитие реактивного артрита
Современные методы обследования позволили обнаружить в ткани воспаленных суставов микроорганизмы. Их деятельность влияет на иммунные клетки. Которые вместе с чужеродными поражают собственные клетки.
Попадая в организм любым путём: половым, через носоглотку, инфекция поражает любые органы. Суставы не будут исключением.
После затихания симптомов основного заболевания — ангины, гриппа, воспаляется какой-нибудь сустав. Считается осложнением после болезни, воспаление суставов провоцируется теми же микробами.
Поражаются суставы при артрите:
◉ Больших пальцев ног
Симптомы реактивного артрита:
◈ Покраснение, посинение сустава
Форма артрита с расстройством мочеполовой системы называется болезнью Рейтера. При этом недуге поражается подошва стопы.
Красные пятна на стопе трансформируются в огрубевшие участки стоп, напоминающие натоптыши . Но сопровождающиеся сильной болезненностью и отслаиванием кожи, иногда ногтей.
Лечение реактивного артрита
Полноценное лечение возможно только после полного обследования. Отличить реактивный артрит от прочих болезней суставов не очень просто.
Главные критерии, определяющие недуг:
▣ Несимметричное поражение суставов (например, различная степень на правой и левой руке)
Типичная картина артрита данного вида будет с признаками поражения глаз, половых органов, мочевого пузыря, кишечника, стоп. Но чаще артрит реактивный проходит лишь с болями суставов. Поэтому проводится обширная диагностика заболевшего.
Не вылеченный, запущенный реактивный артрит в отдельных случаях может переходить в ревматоидный артрит . Таких случаев не более двадцати процентов. Случается, что болезнь не излечивается до конца, а приобретает затяжной характер. Лечение тогда продолжается годами.
Чтобы поставить диагноз — реактивный артрит. Нужно провести ряд обследований:
❖ Анализы
Показания СОЭ повышаются, показывая наличие воспалительного процесса. Какой именно это процесс показывает другое обследование.
Ревмопробы: С-реактивный белок, серомукоид и пр. показывают при реактивном артрите повышение показателей. Информацию о наличии воспалительного или инфекционного характера поражения суставов.
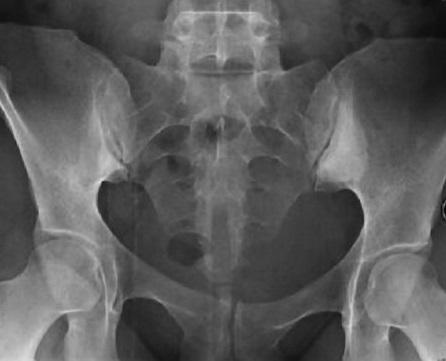
❖ Рентгенография крестцово-повздошных сочленений позволит определить воспаление, называемое сакроилетит. Характерный при артирте сакроилетит бывает односторонний. В отличии от болезни Бехтерева.
❖ Посев из кишечника, половых путей, носоглотки определит возбудителя этой болезни. Лабораторный анализ распознает возможность подбора к конкретному возбудителю какого-либо антибиотика для лечения артрита.
◆ Лечебные меры с антибиотиками, дополняют корректирующими действиями для иммунной системы.
Борясь с микроорганизмами, иммунитет, посылает клетки по привычке в воспаленный сустав. Даже при стихании воспалительного поражения сустава.
Иммунитет в таком случае нуждается в подавляющем действии, либо стимулирующем. Медикаментозными средствами, подобранными специалистом, удается добиться излечивания реактивного артрита.
◆ Помимо препаратов, используют фиксацию пораженного сустава при помощи бандажа, ортеза. Подбирая по поврежденному воспалением суставу, бандаж на колено, запястье, голеностоп поддерживают этим больное место. Часть нагрузки с сустава бандаж возьмет на себя.
◆ Народная медицина в дополнении к врачебным рекомендациям способствует излечиванию реактивного артрита. Травы, примочки при артрите снимают воспаление, боль.
Реактивный артрит – аутоиммунное заболевание, которое развивается после перенесенных инфекционных заболеваний и проявляется поражением суставов. Ревматологи Юсуповской больницы устанавливают диагноз с помощью новейшей аппаратуры и лабораторных методов диагностики. Комплексную терапию проводят, придерживаясь клинических рекомендаций по лечению реактивного артрита. Врачи клиники терапии индивидуально подбирают лекарственные препараты, используют только фармакологические средства, зарегистрированные в РФ.
Тяжёлые случаи заболевания обсуждают на заседании Экспертного Совета. В его работе принимают участие кандидаты и доктора медицинских наук, врачи высшей категории. Ведущие специалисты в области ревматологии коллегиально вырабатывают тактику ведения больных реактивным артритом. Медицинский персонал внимательно относится к пожеланиям пациентов и их родственников.

Причины реактивного артрита разные. К реактивным артритам относят все воспаления суставов, которые хронологически связаны с какой-либо инфекцией. При этом в синовиальной жидкости поражённых суставов микроорганизмы не выявлялись. Связь артрита с предшествующей инфекцией подтверждают путём тщательного выяснения истории развития болезни, анализа клинических проявлений артрита, определения возбудителя, обнаружением в крови высоких титров антител к нему.
Реактивные артриты занимают одно из ведущих мест по распространённости среди ревматических заболеваний. Их удельный вес составляет 10-15%. В общей структуре реактивных артритов лидирующее положение занимают урогенные реактивные артриты, связанные с инфицированием органов мочеполовой системы. Энтерогенные формы заболевания, при которых основной очаг инфекции локализуется в кишечнике, развиваются реже.
Симптомы реактивного артрита
Реактивный артрит является серонегативным спондилоартритом. Он отвечает критериям Европейской группы по изучению спондилоартритов. Различают следующие наиболее характерные признаки ревматоидного артрита:
- Заболевание дебютирует до 30–40 лет;
- Прослеживается хронологическая связь артрита с предшествующей кишечной инфекцией (диареей), конъюнктивитом, урогенитальной инфекцией;
- Болезнь начинается внезапно;
- Поражено ограниченное количество суставов (моноолигоартрит);
- Имеет место асимметричность поражения суставов и осевого скелета;
- В патологический процесс вовлекается сухожильно-связочный аппарат.
При реактивном артрите проявляются признаки системного воспаления (кожа, слизистые оболочки, глаза, внутренние органы). Инфекция доказана бактериологическими или верологическими исследованиями. Отмечается серонегативность по ревматоидному фактору. Есть случаи серонегативных спондилоартропатий в семье или положительный HLA-B27. Заболевание протекает относительно доброкачественно с полным обратным развитием воспаления, но не исключены рецидивы и хроническое течение процесса.
Независимо от причины заболевания клиническая картина реактивного артрита протекает однотипно. К моменту развития заболевания симптомы кишечной инфекции стихают или подвергаются полному обратному развитию. Болезнь развивается через 3–60 дней после перенесенной инфекции. У50% пациентов появляется лихорадочный синдром и развивается асимметричный олигоартрит с преимущественным поражением суставов нижних конечностей:
- Коленных;
- Голеностопных;
- Пальцев стоп (особенно первых пальцев).
Если в коленном суставе быстро развивается выпот, в подколенной области образуются кисты. В последующем они разрываются, формируется псевдофлебитическим синдром. Значительно реже поражаются суставы верхних конечностей.
В 10–16% случаев развивается тендовагинит отдельных пальцев стоп. Он проявляется выраженной болью, отечностью и специфической багрово-синюшной окраской кожи. Палец напоминает сосиску. У 30% больных поражаются места прикрепления сухожилий и связок к костям возле суставов. Воспаление локализуется преимущественно в пяточных областях. Может развиться ахиллобурсит, подошвенные апоневрозиты и трохантериты.
На ранней стадии заболевания примерно в 50% случаев врачи выявляют следующие признаки поражения позвоночника:
- Боли в нижнем отделе или в области проекции крестцово-подвздошных сочленений;
- Чувство скованности;
- Спазм паравертебральных мышц;
- Боль.
Среди внесуставных проявлений ревматоидного артрита наиболее типичным является поражение органа зрения: двусторонний катаральный слабо выраженный конъюнктивит, который появляется вместе с артритом и угасает в течение нескольких дней спонтанно, острый передний увеит, следствием которого может быть регрессирующее снижение зрения вплоть до полной слепоты.
Признаком ревматоидного артрита могут быть специфические поражения кожи и слизистых оболочек:
- Кератодермия;
- Кератодермические псориазоподобные высыпания на разных участках тела и волосистой части головы;
- Поражения ногтей на пальцах стоп (изменение цвета, повышенная ломкость, шероховатость, бугристость);
- Подногтевой гиперкератоз;
- Онихолизис.
У 20-40% пациентов развивается кольцевидный баланит или баланопостит. В 5–10% случаев определяются малосимптомные безболезненные эрозии в ротовой полости, которые могут оставаться незамеченными. У больных с иерсиниозным реактивным артритом может развиться узловая эритема. Одним из проявлений реактивного артрита может быть увеличение паховых лимфоузлов. Может развиться поражение скелетных мышц по типу миозита, невриты периферических нервов.
Диагностика реактивного артрита
У пациентов, страдающих реактивным артритом, во время комплексного обследования врачи находят следующие изменения лабораторных показателей;
- Анемию (уменьшение количества эритроцитов);
- Умеренный нейтрофильный лейкоцитоз (увеличение количества лейкоцитов за счёт нейтрофилов);
- Увеличение скорости оседания эритроцитов, увеличение СОЭ, уровня С-реактивного белка;
- Протеинурию (появление белка в моче);
- Лейкоцитурию (лейкоциты в моче);
- Микрогематурию (эритроциты в моче).
Ревматоидные факторы и антинуклеарный фактор не выявляют. При исследовании синовиальной жидкости определяются неспецифические признаки воспаления: низкая вязкость, рыхлый муциновый сгусток, высокое количество лейкоцитов с преобладанием нейтрофилов. Для выявления триггерных инфекционных агентов врачи Юсуповской больницы используют микробиологические, иммунологические и молекулярно-биологические методы исследования.
Лечение реактивного артрита
При наличии симптомов острого реактивного артрита, ассоциированного с хламидиями, в острой фазе заболевания проводят антибиотикотерапию. Санация организма больного от хламидийной инфекции представляет собой достаточно сложную задачу. При воспалении уретры воспалительный процесс не ограничивается мочеиспускательным каналом, а распространяется на его вышележащие отделы. Это значительно затрудняет санацию очага.
Для лечения урогенитального хламидиоза при ревматоидном артрите препаратами выбора являются антибиотики из групп макролидов или тетрациклинов. Длительность курса антибиотикотерапии от 28 до 30 дней. При неэффективности или непереносимости указанных препаратов назначают фторхинолоны.
При энтерогенном реактивном артрите антибиотики не назначают. Для лечения поражения суставов применяют нестероидные противовоспалительные средства (диклофенак, мелоксикам, нимесулид) в стандартных суточных дозах, и глюкокортикоиды (триамцинолон, бетаметазон). Кортикостероидные гормоны вводят в полость сустава или околосуставные ткани. При наличии кардита, нефрита назначают глюкокортикоиды внутрь в средних дозах.
При хроническом течении реактивного артрита проводят терапию сульфасалазином, метотрексатом, азатиоприном. При резистентных к терапии хронических вариантах заболевания применяют ингибиторы фактора некроза опухоли α. При стихании активности артрита специалисты клиники реабилитации включают в план лечения физиотерапевтические процедуры, массаж, лечебную физкультуру. Пациентам рекомендуют санаторно-курортное лечение.
У 80% пациентов после 6-12 месяцев лечения отмечается полное выздоровление, симптомы заболевания исчезают. Если ликвидированы причины воспалительного процесса, рецидивов не наступает, если не произойдёт повторного инфицирования. В 20% случаев патологический процесс переходит в хроническую стадию. Редко наступает летальный исход вследствие развития амилоидоза или тяжёлого поражения сердца.
При появлении первых симптомов реактивного артрита звоните Юсуповскую больницу. Специалисты контакт центра запишут вас на приём к ревматологу в удобное вам время. После комплексного обследования врач назначит лечение, которое направлено на искоренение причины заболевания и ликвидацию симптомов болезни.
Причины
Болезнь развивается после перенесенной инфекции, но не все инфекционные заболевания могут спровоцировать поражение суставов.
Причины реактивного артрита:
- мочеполовые инфекции, например, гонорея, хламидиоз, микоплазма, уреаплазма;
- кишечные палочки, в том числе сальмонелла, иерсинии, клостридии, дизентерийные палочки.
Именно инфекционные процессы в половых органах, мочевом пузыре, уретре или желудочно-кишечном тракте становятся причиной развития заболевания.
Патология возникает не из-за самого инфекционного агента, а в результате образования иммунных комплексов (соединений белка с клетками бактерий) в плазме. Это заболевание появляется вследствие иммунных нарушений, поэтому к нему предрасположены пациенты с гиперреакцией иммунной системы на микробов, а также люди с генетической предрасположенностью.
Симптомы
Симптомы реактивного полиартрита сочетают в себе поражение суставов, кожи, слизистой половых путей, глаз и органов дыхания.
Наиболее часто болезнь сопровождается проявлениями артрита, конъюнктивита и уретрита. Основным признаком является воспаление одного или нескольких крупных суставов, а также поражение позвоночника.
В процесс вовлекаются сухожилия, нервные окончания и мышечная ткань. Появляется боль, отек, покраснение, в полости сустава скапливается жидкость.
Тяжелых изменений суставных структур не наблюдается.
Полиартрит реактивный также может проявляться такими признаками:
- конъюнктивит;
- увеит (воспаление сосудистой оболочки глазного яблока);
- эрозия полости рта;
- кератодермия (ороговение кожи стоп или ладоней с папулезными высыпаниями);
- учащение мочеиспускания, боль и жжение;
- плеврит;
- воспаление почек;
- увеличение лимфоузлов;
- поражение сердца;
- диарея;
- лихорадка;
- снижение массы тела.
Симптоматика проходит спустя 3-12 месяцев.
При постэнтероколитическом реактивном артрите преобладают симптомы полиартрита, поражается опорно-двигательный аппарат. При урогенитальной форме на первое место выходят признаки воспаления органов мочеполовой системы.
Урогенитальный реактивный артрит в 20 раз чаще встречается у мужчин в возрасте от 20 до 40 лет, а энтероколитический – в 10 раз чаще.
Заболевание проявляется воспалением простаты и уретры. Клинические проявления – частые позывы к мочеиспусканию, резь и жжение, выделения из уретры.
Особенностью женского реактивного артрита является воспаление мочевого пузыря, матки и влагалища.
В 80% случаев у женщин заболевание протекает бессимптомно.
Симптомы реактивного артрита у женщин:
- цервицит;
- боль внизу живота;
- гнойные выделения из влагалища;
- дизурия;
- кровянистые выделения в середине цикла.
Данное заболевание у детей в возрасте до 18 лет диагностируют довольно часто. Обычно болезнь вызвана хламидийной инфекцией.
Симптомы реактивного артрита у детей появляются спустя 14-28 дней после инфекционного заболевания. Сначала поражаются органы мочеполовой системы, затем глаза и суставы.
Симптоматика фимоза и воспаления крайней плоти у мальчиков, а также цистита, вульвита или вульвовагинита у девочек выражена слабо.
Диагностика реактивного артрита затруднена тем, что клинические проявления могут появиться за несколько месяцев до появления артрита.
Симптомы реактивного артрита
Реактивный артрит является серонегативным спондилоартритом. Он отвечает критериям Европейской группы по изучению спондилоартритов. Различают следующие наиболее характерные признаки ревматоидного артрита:
- Заболевание дебютирует до 30–40 лет;
- Прослеживается хронологическая связь артрита с предшествующей кишечной инфекцией (диареей), конъюнктивитом, урогенитальной инфекцией;
- Болезнь начинается внезапно;
- Поражено ограниченное количество суставов (моноолигоартрит);
- Имеет место асимметричность поражения суставов и осевого скелета;
- В патологический процесс вовлекается сухожильно-связочный аппарат.
При реактивном артрите проявляются признаки системного воспаления (кожа, слизистые оболочки, глаза, внутренние органы). Инфекция доказана бактериологическими или верологическими исследованиями. Отмечается серонегативность по ревматоидному фактору. Есть случаи серонегативных спондилоартропатий в семье или положительный HLA-B27. Заболевание протекает относительно доброкачественно с полным обратным развитием воспаления, но не исключены рецидивы и хроническое течение процесса.
Независимо от причины заболевания клиническая картина реактивного артрита протекает однотипно. К моменту развития заболевания симптомы кишечной инфекции стихают или подвергаются полному обратному развитию. Болезнь развивается через 3–60 дней после перенесенной инфекции. У50% пациентов появляется лихорадочный синдром и развивается асимметричный олигоартрит с преимущественным поражением суставов нижних конечностей:
- Коленных;
- Голеностопных;
- Пальцев стоп (особенно первых пальцев).
Если в коленном суставе быстро развивается выпот, в подколенной области образуются кисты. В последующем они разрываются, формируется псевдофлебитическим синдром. Значительно реже поражаются суставы верхних конечностей.
В 10–16% случаев развивается тендовагинит отдельных пальцев стоп. Он проявляется выраженной болью, отечностью и специфической багрово-синюшной окраской кожи. Палец напоминает сосиску. У 30% больных поражаются места прикрепления сухожилий и связок к костям возле суставов. Воспаление локализуется преимущественно в пяточных областях. Может развиться ахиллобурсит, подошвенные апоневрозиты и трохантериты.
На ранней стадии заболевания примерно в 50% случаев врачи выявляют следующие признаки поражения позвоночника:
- Боли в нижнем отделе или в области проекции крестцово-подвздошных сочленений;
- Чувство скованности;
- Спазм паравертебральных мышц;
- Боль.
Среди внесуставных проявлений ревматоидного артрита наиболее типичным является поражение органа зрения: двусторонний катаральный слабо выраженный конъюнктивит, который появляется вместе с артритом и угасает в течение нескольких дней спонтанно, острый передний увеит, следствием которого может быть регрессирующее снижение зрения вплоть до полной слепоты.
Признаком ревматоидного артрита могут быть специфические поражения кожи и слизистых оболочек:
- Кератодермия;
- Кератодермические псориазоподобные высыпания на разных участках тела и волосистой части головы;
- Поражения ногтей на пальцах стоп (изменение цвета, повышенная ломкость, шероховатость, бугристость);
- Подногтевой гиперкератоз;
- Онихолизис.
У 20-40% пациентов развивается кольцевидный баланит или баланопостит. В 5–10% случаев определяются малосимптомные безболезненные эрозии в ротовой полости, которые могут оставаться незамеченными. У больных с иерсиниозным реактивным артритом может развиться узловая эритема. Одним из проявлений реактивного артрита может быть увеличение паховых лимфоузлов. Может развиться поражение скелетных мышц по типу миозита, невриты периферических нервов.
Диагностика
Во время обследования реактивный полиартрит нужно дифференцировать с инфекционными артритами, ортопедическими заболеваниями, ювенильным спондилоартритом и ювенильным ревматоидным артритом.
Диагноз ставится на основании лабораторных и инструментальных методик диагностики:
- общий анализ крови (повышение СОЭ);
- анализ мочи;
- урогенитальный тест;
- анализ суставной жидкости;
- мазки со слизистых оболочек;
- рентген пораженных суставов;
- тесты почек и печени;
- ЭКГ;
- тест на наличие HLA-B27 антигена;
- эхокардиограмма.
Для постановки диагноза достаточно выявления поражения суставов, инфекционного возбудителя и наличия специфических антител в крови.
Рентгенологические признаки на ранней стадии:
- околосуставный остеопороз;
- периартикулярный отек мягких тканей;
- расширение суставной щели.
Диагностика реактивного артрита
У пациентов, страдающих реактивным артритом, во время комплексного обследования врачи находят следующие изменения лабораторных показателей;
- Анемию (уменьшение количества эритроцитов);
- Умеренный нейтрофильный лейкоцитоз (увеличение количества лейкоцитов за счёт нейтрофилов);
- Увеличение скорости оседания эритроцитов, увеличение СОЭ, уровня С-реактивного белка;
- Протеинурию (появление белка в моче);
- Лейкоцитурию (лейкоциты в моче);
- Микрогематурию (эритроциты в моче).
Ревматоидные факторы и антинуклеарный фактор не выявляют. При исследовании синовиальной жидкости определяются неспецифические признаки воспаления: низкая вязкость, рыхлый муциновый сгусток, высокое количество лейкоцитов с преобладанием нейтрофилов. Для выявления триггерных инфекционных агентов врачи Юсуповской больницы используют микробиологические, иммунологические и молекулярно-биологические методы исследования.
Лечение
Медикаментозное лечение реактивного артрита:
- Антибиотики. Выбор препарата зависит от инфекционного агента. Например, при хламидийной инфекции назначается Доксициклин. Эффективны также Азитромицин, Офлоксацин, Эритромицин, Кларитромицин. Антибактериальное лечение продолжительное, длится 1-3 месяца.
- Иммуномодуляторы. Это Виферон, Ликопид, Анаферон.
- Иммуносупрессоры. Подойдет Тимодепрессин или Адваграф.
- НПВС. Наиболее эффективны Диклофенак и Ибупрофен.
- Глюкокортикоиды. Гормональные средства вводятся в суставную полость.
Также применяются соли золота, Сульфасалазин, Азатиоприн, Метотрексат и Д-пеницилламин.
На время лечения важно придерживаться таких рекомендаций – воздержаться от половых контактов и соблюдать диету. Питание должно быть сбалансированным. В рацион нужно включить продукты с высоким содержанием омега-3 жирных кислот. Следует отказаться от острой и соленой пищи, а также картофеля, баклажан, помидор и сладкого перца.
Методы лечение
К лечению симптомов реактивного артрита подходят комплексно и основные направления, следующие:
- антибактериальная терапия;
- противовоспалительная терапия;
- иммуносупрессивная терапия;
- физиотерапия;
- ЛФК и массаж.
Лечить реактивный артрит необходимо комплексно
У женщин острые симптомы реактивного артрита проявляются раньше, чем у мужчин. Иногда клинические симптомы реактивного артрита идут одновременно с симптомами основного заболевания.
Курс медикаментозной терапии представляет собой:
- Назначение антибиотиков, таких как макролиды, тетрациклины. Цель – ликвидация возбудителя инфекции.
- Глюкокортикоиды (метронидазол) назначают таблетки внутрь. Цель – стабилизация лабораторных проявлений артрита.
- НПВС (ибупрофен). Группа препаратов обладающих противовоспалительным, анальгезирующим и жаропонижающим эффектом.
- Фуразолидон для оказания противомикробное и противопротозойное действие.
Лечебная физкультура в лечении реактивного артрита используется для снятия болевых ощущений и восстановления двигательной активности. Комплекс упражнений подбирает врач при стихании острой фазы болезни. Самолечение чревато дополнительными повреждениями суставов.
Примерный комплекс упражнений:
- приседания 5–10 раз;
- махи выпрямленными ногами вперёд и назад 5–10 раз;
- сгибание и разгибание кистей рук 5–10 раз;
- наклоны вправо и влево по 5 раз.
Чтобы снять болевые ощущения можно применять ЛФК и массаж
Наряду с ЛФК назначают курс массажа. Длительность не более 2 недели. Тип процедуры выбирается индивидуально. Массаж бывает:
- классическим;
- точечным;
- аппаратным.
Допускается проведение курса самомассажа.
Курс лечения реактивного артрита физиотерапией назначают как вспомогательный метод. Допускаются следующие процедуры:
- ультразвуковое воздействие;
- фонофорез;
- электромагнитная терапия;
- лазерная терапия.
Курс процедур возможен только в период реконвалесценции. В острой фазе физиотерапия приведёт к прогрессированию болезни.
Особенностей в диете при реактивном артрите нет. Но в терапию входит правильное сбалансированное питание, которое включает:
- достаточное количество белков, жиров и углеводов (1:1:4);
- количество калорий 1500–2000 в день;
- достаточный водный режим.
Осложнения
Реактивный артрит опасен своими последствиями. Развитие заболевания невозможно предугадать. Часто возникают рецидивы, возможна хронизация, в результате чего в воспалительный процесс вовлекается все большее количество суставов. О хроническом течении идет речь, когда клинические проявления не проходят спустя год.
У 25% пациентов диагностируется хронический реактивный артрит, который в 5% случаев приобретает тяжелую форму течения.
Возможные осложнения:
- деформация стоп, пальцы в форме сосисок;
- деструкция и неподвижность суставов или позвоночника;
- катаракта (при уевите);
- поражение печени, селезенки и сердца.
Чтобы не допустить осложнений, необходимо следовать всем рекомендациям лечащего врача.
Последствия
При своевременно начатом лечении реактивный артрит редко приводит к необратимым нарушениям в суставе. В большинстве случаев заболевание заканчивается выздоровлением (30%) или переходом в хроническую форму (25%). Если в патологический процесс вовлечены внутренние органы, прогноз неблагоприятный. Поражения сосудистой или радужной оболочки глаза может в дальнейшем спровоцировать развитие катаракты или отслоения сетчатки. Гломерулонефрит часто имеет злокачественное течение, плохо поддается лечению, осложняется почечной недостаточностью.
Профилактика
Главной профилактической мерой является предупреждение половых и кишечных инфекций, а также своевременное и правильное их лечение. Важно придерживаться личной гигиены и использовать средства контрацепции при половых контактах, избегать случайных связей.
Реактивное воспаление суставов возможно вылечить, если не дожидаться тяжелых поражений. В период реабилитации важен покой. Следует избегать нагрузок на пораженный сустав 1-2 месяца.
Читайте также:


