Содержание белка при артрите
При подозрении на ревматоидный артрит (РА) проводится тщательное обследование пациента. Трудности при диагностировании патологии возникают из-за пока еще не установленных причин развития воспалительной реакции. Поэтому пациентам показан ряд лабораторных и инструментальных исследований, необходимых для выявления самого заболевания, стадии его течения, степени поражения суставных структур.
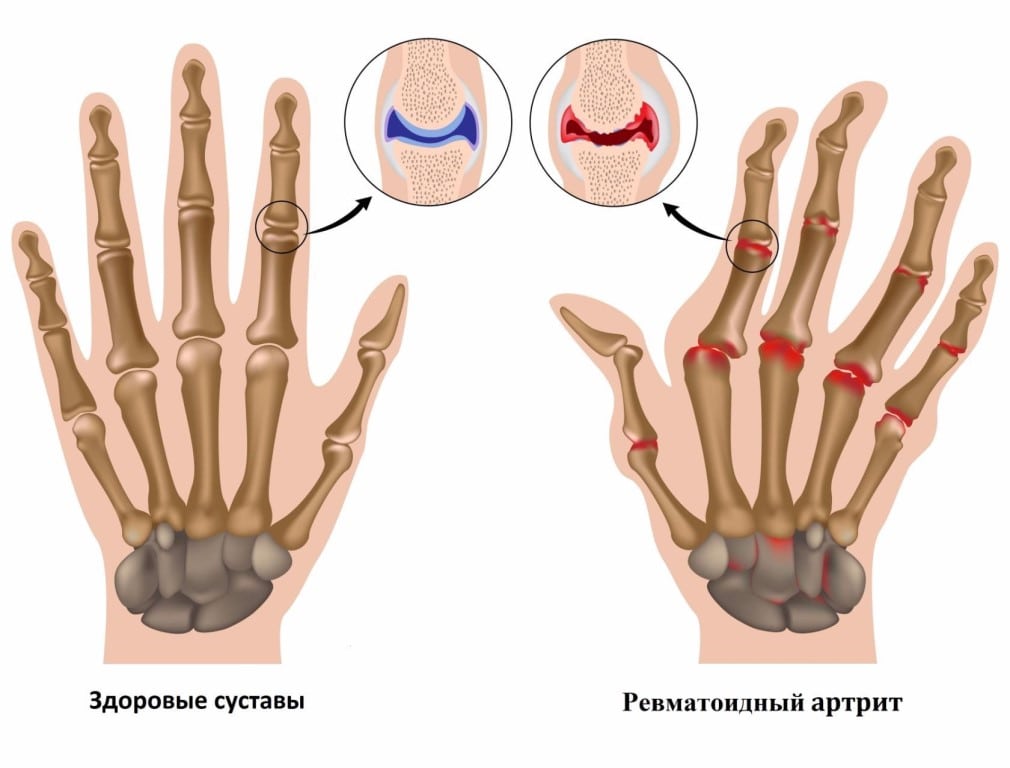
Ведущим диагностическим признаком РА считается ревматоидный фактор — специфические иммуноглобулины, вырабатываемые в процессе иммунного ответа. Но у более 20% больных серонегативной формой РА этого маркера суставной патологии в крови не обнаружено. При комплексном обследовании пациентов заболевание подтверждается анализами на антинуклеарный фактор, АЦЦП, С-реактивный белок. Биохимический анализ крови при ревматоидном артрите позволяет с максимальной точностью выявить аутоиммунную патологию.
Диагностические критерии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
- общего анализа мочи;
- общего анализа крови, включая подсчет СОЭ (скорость оседания эритроцитов);
- биохимический анализ крови для установления уровней печеночных ферментов, креатинина, С-реактивного белка;
- обнаружение ревматоидного фактора, антицитруллиновых и антинуклеарных антител;
- выявления маркеров развития гепатитов в качестве дифференциальной диагностики реактивных артритов.
Это самые распространенные методы клинического выявления заболевания суставов. Диагностика ревматоидного артрита по лабораторным анализам одновременно позволяет оценить общее состояние здоровья.
Клинические анализы крови, мочи, кала
Общий анализ крови при артрите позволяет установить ее качественный и количественный состав, физико-химические свойства. Обнаружение некоторых биохимических субстратов помогает определить протекающий в организме воспалительный процесс, в том числе спровоцированный патогенными микроорганизмами.
| Исследования крови, назначаемые при подозрении на развитие ревматоидного артрита | Характерные особенности диагностических мероприятий |
| Определение уровня лейкоцитов | Состояние, при котором в крови повышается количество лейкоцитов. Такое изменение состава крови выявляется при тяжелом течении ревматоидного артрита с присутствием внесуставной симптоматики. Обычно лейкоцитоз выявляется одновременно с повышенным уровнем ревматоидного фактора и служит показанием для назначения пациенту глюкокортикостероидов. Большое количество лейкоцитов в системном кровотоке может быть признаком инфицирования вирусами, бактериями, грибками, что требует дифференциальной диагностики |
| Установление содержания гемоглобина | С помощью этого критерия можно оценить активность РА. Выявляется анемия только у 50% больных. Причина резкого снижения гемоглобина — воспалительный процесс, негативно сказывающийся на состоянии иммунитета. Железодефицитная анемия выявляется несколько реже, требует дифференциальной диагностики для исключения внутренних кровотечений |
| Выявление концентрации лимфоцитов | Повышенный уровень лимфоцитов при одновременном снижении количества лейкоцитов — типичный маркер вирусной инфекции. Подтверждения — увеличение лимфатических узлов, клинические проявления общей интоксикации организма. Такое изменение состава крови характерно для реактивного артрита, спровоцированного проникновением в суставные полости возбудителей гепатита |
Самый информативный анализ для диагностики артрита — скорость оседания эритроцитов. Это неспецифический лабораторный показатель, отражающий соотношение фракций белков плазмы. Кроме клеточных элементов, в крови содержатся белки, вода, различные биохимические субстраты. Эритроциты (красные кровяные тельца) не могут долго оставаться во взвешенном состоянии в пробирке с кровью, поэтому начинают опускаться на дно. Скорость их оседания зависит от присутствия в крови других компонентов. Если в ней много белков (диагностических маркеров воспаления), то эритроциты формируют агрегаты и быстро опускаются на дно пробирки. Выявления высоких значений СОЭ свидетельствует о протекании острого воспаления, которое может быть признаком аутоиммунной реакции. Такие параметры указывают и на развитие тяжелой формы РА, поражение внутренних органов.
Если при исследовании образцов мочи обнаружен повышенный уровень белка и лейкоцитов, необходимо устанавливать локализацию воспаления в организме. Это только косвенный признак ревматоидного артрита, требующий дальнейшей диагностики. Обязательно выявляется содержание в моче:
- глюкозы;
- кетоновых тел;
- билирубина;
- эритроцитов;
- эпителиальных клеток.
Повышенный уровень солей может указывать на нарушение обмена веществ, осложняющего течение РА.
Анализ кала при диагностировании ревматоидного артрита проводится для исключения реактивной патологии. Ее развитие провоцирует неадекватный ответ иммунной системы на проникновение в организм хламидий, сальмонелл, шигелл. Микроорганизмы легко выявляются при бактериологическом исследовании кала.
Биохимический анализ крови
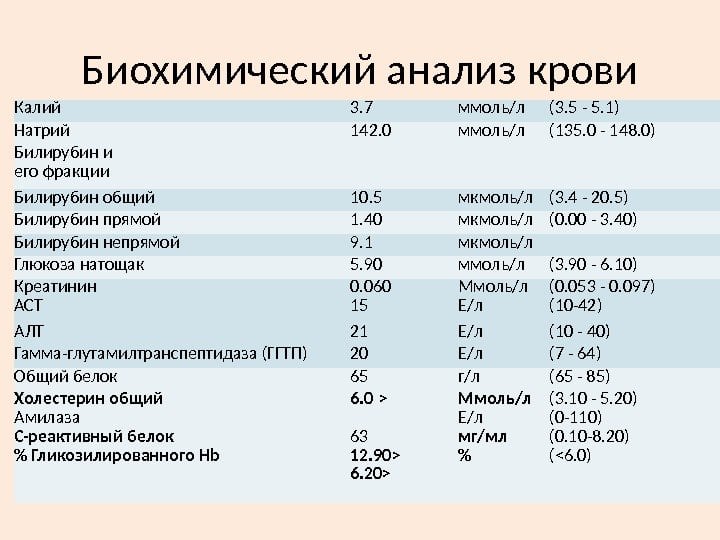
Обнаружение в крови определенных биохимических компонентов помогает установить воспалительный процесс в суставах, его интенсивность и стадию течения. Например, при рецидивах РА повышается уровень белка гаптоглобина, что служит признаком разрушения большого количества красных кровяных телец.
При проведении биохимического анализа крови на ревматоидный артрит обязательно определяется уровень фибриногена — специфического белка, находящегося в сыворотке в растворенном виде. Он служит субстратом для образования тромбов при сворачивании крови. У больных РА уровень фибриногена существенно превышает значения нормы (2-4 г/л).
Неспецифическим диагностическим маркером РА является уровень сиаловых кислот — актированных производных нейраминовой кислоты, которые входят в состав гликопротеинов. В плазме здорового человека их концентрация колеблется в пределах 2-2,33 ммоль/л. На развитие РА указывает превышение этого показателя, свидетельствующее о воспалении в суставных соединительнотканных структурах.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
При проведении биохимического анализа крови при ревматоидном артрите выявляется содержание серомукоидов (сывороточных протеинов), иммуноглобулинов, пептидов. Если их концентрация превышает значения нормы, то врачи подозревают острое, прогрессирующее течение РА.

Так называется белок плазмы крови, относящийся к группе протеинов острой фазы, концентрация которых повышается при воспалительном процессе. С-реактивный белок вырабатывается в большом количестве во время иммунного ответа на проникновение в организм инфекционных или аллергических агентов. Обнаружение уровня этого диагностического маркера помогает дифференцировать РА от артритов невоспалительного характера. Количественное содержание С-реактивного белка необходимо для оценки активности воспаления. Этот критерий в дальнейшем позволяет отследить:
- результативность терапии;
- вероятность прогрессирования дегенеративно-дистрофических изменений в хрящевых, костных, соединительнотканных структурах.
Биохимический маркер не специфичен, так как не позволяет точно выяснить, что спровоцировало воспаление и ее локализацию. Уровень С-реактивного белка всегда увеличивается при аутоиммунных, бактериальных, вирусных патологиях. Но обнаружение этого изменения состава крови с высокой вероятностью указывает на развитие системной патологии, поражающей не только суставы, но и внутренние органы.
Важный диагностический маркер РА, обнаруживаемый в крови более чем у 80% пациентов. Ревматоидный артрит развивается при атаке иммунной системы на собственные клетки организма, принимаемые ею за чужеродные белки. Для их уничтожения она продуцирует огромное количество антител — ревматоидного фактора. Эти иммуноглобулины разрушают сначала синовиальную оболочку, а при отсутствии врачебного вмешательства вскоре поражают соединительные ткани внутренних органов.
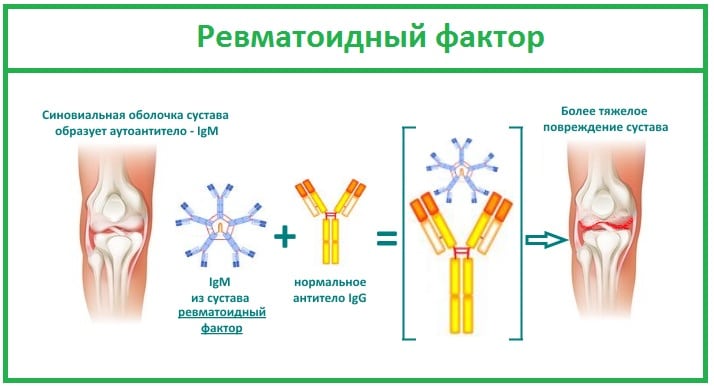
Ревматоидный фактор — один из важных диагностических критериев РА. Но является высокоспецифичным, но требует подтверждения данными, полученными при проведении инструментальных исследований. Дело в том, что высокий уровень ревматоидного фактора в крови характерен и для других заболеваний:
- системной красной волчанки;
- дерматомиозитов;
- васкулитов;
- склеродермии;
- бактериальных, вирусных, грибковых, паразитарных патологий.
Высокий уровень ревматоидного фактора на начальном этапе РА, когда суставы повреждены незначительно, является характерным признаком быстрого прогрессирования и тяжелого течения патологии. Этот критерий часто выявляется во время терапии для оценки ее эффективности.
В процессе аутоиммунной реакции продуцируются антинуклеарные антитела, предназначенные для атаки белковых ядер собственных клеток организма. Показанием для определения количественного содержания обычно становится высокий уровень СОЭ, указывающий на развитие воспалительного процесса. Маркер неспецифичен, так как выявляется и при других патологиях:
- коллагенозе, системной красной волчанке, поражающих соединительные ткани;
- склеродермии;
- гепатите;
- реактивном артрите.
С помощью уровня антинуклеарных антител удается косвенно подтвердить развитие РА. Это особенно ценно при его серонегативной форме с отсутствием ревматоидного фактора в крови.
Самый специфичный маркер, выявляющий при проведении биохимических анализов при артрите, — наличие в крови антицитруллиновых антител, вырабатываемых иммунной системой к циклическому цитруллиновому пептиду. Химическая структура цитруллина схожа со строением аминокислоты, входящей в состав белковой молекулы. Эти белки — строительные элементы суставной капсулы, которая атакуется иммуноглобулинами при РА.
Если в крови пациента обнаруживается повышенный уровень АЦЦП, то с более чем 90% вероятностью можно предположить развитие ревматоидного артрита. Выявление антицитруллиновых антител позволяет обнаружить суставную патологию на начальной стадии и сразу приступить к лечению. Ранняя диагностика РА помогает избежать тяжелейших осложнений, в том числе необратимого поражения внутренних органов. Но, несмотря на высокую специфичность маркера, в некоторых случаях повышенный уровень АЦЦП указывает на развитие других заболеваний, не связанных с опорно-двигательным аппаратом.
Проведения этих лабораторных анализов на ревматоидный артрит бывает достаточно для подтверждения диагноза. Но в ревматологии существует 7 критериев, позволяющих с высокой точностью установить аутоиммунную патологию. Это количество вовлеченных в воспалительный процесс суставов, симметричность их поражения, выраженность симптоматики, длительность течения заболевания. При обнаружении у больного 4 из 7 критериев пациенту выставляется окончательный диагноз.
Научный редактор: Строкина О.А., терапевт, врач функциональной диагностики.
Ноябрь, 2019
Когда воспаляется и опухает один или несколько суставов, а движения в них становятся болезненными или невозможными, говорят о таком заболевании, как артрит.
Причины, вызывающие артрит, разнообразны, в зависимости от этиологического фактора выделяют и различные формы артрита:
- ревматоидный;
- подагрический;
- реактивный или воспалительный;
- псориатический.
Правильное питание играет одну из главных ролей при лечении воспаления суставов и помогает облегчить течение заболевания.
Основные правила диеты при артрите
Целью, которую преследует лечебное питание при артрите, является нормализация иммунного ответа, ослабление воспалительных реакций и восстановление полного объема движений пораженного сустава.
Питание при артрите подбирается лечащим врачом и зависит от:
- формы заболевания;
- степени поражения суставов;
- сопутствующих заболеваний;
- выраженности клинических проявлений.
Поэтому не существует единой диеты при артрите, но можно определить общие принципы составления рациона, а также рекомендованные и запрещенные продукты.
В общей сложности, питание при артритах соответствует стандартной диете (общий вариант) или лечебным столам по Певзнеру № 15, 10, 6, которые назначаются при разных видах артритов. Энергетическая ценность рациона составляет 2170-2400 килокалорий в сутки, а содержание питательных веществ соответствует следующей схеме:
- белки - 85-90г, из них 45-50г белков животного происхождения;
- жиры – 70-80г, из них 25-30г жиров растительного происхождения;
- углеводы - 300-330г, из них не более 30-40г сложных сахаров.
При избыточной массе тела показана гипокалорийная диета, энергетическая ценность которой равна 1340-1550 килокалорий в сутки.
Принципы питания:
- режим питания;
Питание должно быть частым и дробным, до 4-6 раз в сутки, последний прием пищи не позднее, чем за 2 часа до сна. Дробное питание представляет собой приемы пищи в небольших количествах и насыщение малыми объемами, что не перегружает желудочно-кишечный тракт, предупреждает переедание и излишнюю прибавку веса. - кулинарная обработка;
Пища должна быть вареной, запеченной, приготовленной на пару или в процессе тушения. Приготовленные перечисленными способами блюда в большем количестве сохраняют свою питательную ценность и витамины, тогда как в процессе жарки образуются канцерогены и прочие токсины, которые усиливают процессы воспаления, а значит, и боль, а также затрудняют работу печени, функция которой состоит в инактивации вредных веществ, образующихся при воспалении суставов. - температура еды;
Оптимальная температура готовой пищи должна быть в пределах 15-60 градусов Цельсия. Теплая еда лучше переваривается, не раздражает слизистую желудка и не нагружает печень. - соль и жидкость;
Ограничивается поваренная соль до 6-10г, особенно при подагрическом артрите. Это связано с тем, что, во-первых, избыток соли вызывает сгущение крови, ухудшает микроциркуляцию в суставах и провоцирует отложение солевых осадков на суставных поверхностях. А, во-вторых, при увлечении солью ухудшается работа мочевыделительной системы, что затрудняет вывод из организма медиаторов воспаления, токсинов и других вредных веществ. Необходимо потреблять 2-2,5 литра свободной жидкости в день, она увеличивает объем циркулирующей крови, снижает концентрацию воспалительных и вредных веществ, предупреждает отложение солей на суставных поверхностях и улучшает состав внутрисуставной жидкости. - вес;
Диета при артритах направлена и на борьбу с лишним весом, поэтому в пище значительно уменьшается содержание сложных сахаров и легкоусвояемых углеводов. Ограничивается также потребление животного белка из-за высокого содержания в нем пуринов (особенно при подагрическом артрите) и жиров. В рацион должны входить продукты, содержащие вещества, растворяющие липиды. Избыточный вес увеличивает нагрузку на опорно-двигательный аппарат, в частности, на больные суставы, что усугубляет течение артрита. - алкоголь;
Алкоголь замедляет процессы регенерации в пораженном суставе и усиливает воспаление, а также разрушает витамины и минералы, ухудшает микроциркуляцию в тканях. - витамины;
Пища больных артритом должна быть богата витаминами, особенно А, Е,С, Д и группы В, которые благотворно влияют на состояние суставов и нормализуют обмен веществ. - осторожность в выборе продуктов.
В механизме воспаления суставов немаловажное значение имеет аллергический компонент, поэтому следует с осторожностью принимать продукты с высокой аллергенной активностью.
Запрещенные продукты
В список запрещенных продуктов входят продукты, богатые пуринами и азотистыми веществами, которые способствуют отложению солей на поверхности сустава. В основном, это белок животного происхождения.
Также исключаются пряные и острые блюда, поскольку такая пища увеличивает проницаемость сосудистой стенки, что приводит к усилению всасывания вредных веществ. Кроме того, острые, соленые блюда и эфирные масла раздражают слизистую пищеварительного тракта, нарушают процессы усвоения питательных веществ и микроэлементов.
Следует отказаться или ограничить потребление высокоаллергенных продуктов, так как они активируют медиаторы воспаления и усугубляют течение артрита. Необходимо снизить в рационе количество жиров, особенно животного происхождения (тугоплавких): они способствуют увеличению веса, нарушают процессы пищеварения и выведения солей мочевой кислоты из организма.
С целью снижения массы тела исключаются или ограничиваются легкоусвояемые углеводы, продукты, содержащие дрожжи.
В список запрещенных продуктов входят:
- свежий пшеничный хлеб, сдобная выпечка, торты и пирожные, блины, оладьи, пирожки;
- мясо и птица, особенно жирных сортов;
- консервы мясные и рыбные (консерванты, усилители вкуса и прочие вредные и аллергенные вещества);
- соленья, копчености, маринады;
- приправы (перец горький и душистый, хрен, кориандр);
- соусы на мясном и рыбном бульоне, майонез, бульоны из мяса, рыбы, птицы и грибов (из-за высокого содержания экстрактивных веществ, пуринов);
- черный кофе, чай (в связи с возбуждающим действием, спазмом сосудов, ухудшением микроциркуляции);
- колбасные изделия, фаст-фуд;
- субпродукты (источник скрытых жиров, пуринов);
- кислые овощи и некоторые фрукты и растения (шпинат, щавель, сельдерей), которые увеличивают кислотность мочи, способствуют нарастанию в организме уровня мочевой кислоты;
- овощи семейства пасленовых (томаты, баклажаны, болгарский перец, картофель);
- шоколад, варенье, мед, масляные кремы, мороженое (легкоусвояемые углеводы);
- сало, маргарин, говяжий и бараний жиры;
- молоко повышенной жирности и жирные кисломолочные продукты;
- яйца (источник холестерина, аллерген, животные жиры).
Разрешенные продукты
В первую очередь, диета при артритах должна быть богата свежими овощами и фруктами. Они ощелачивают мочу, содержат в больших количествах витамины, улучшают выведение каловых масс и, вместе с ними, токсинов, препятствуют запорам и нормализуют вес.
Необходимо также употреблять продукты, которые богаты полиненасыщенными омега-3 жирными кислотами (рыбий жир). Они уменьшают содержание простагландинов, которые вырабатываются при воспалении, снижают агрегацию тромбоцитов, вследствие чего улучшается микроциркуляция крови, нормализуется уровень холестерина.
Витамин Д предотвращает дегенеративные изменения в суставах, принимает участие в кальциево-фосфорном обмене, предупреждает развитие остеопороза, подавляет воспаление.
Кальций стимулирует рост хрящевой ткани.
Витамин А обладает антиоксидантными свойствами, увеличивая эффективность противостояния простагландинам, стимулирует рост хрящей, повышает защитные силы организма.
Аскорбиновая кислота необходима для производства коллагена – белка соединительной ткани (хрящевой), кроме того, она оказывает противовоспалительное и иммуностимулирующее действие.
Витамины В1, В5, В6 усиливают регенерацию поврежденных суставных поверхностей.
Витамин Е – антиоксидант, он инактивирует продукты перекисного окисления липидов, снижает воспаление.
В список разрешенных продуктов входят:
- хлеб из отрубей, ржаной или подсушенный, сухарики, галеты;
- вегетарианские супы или супы с крупами и макаронными изделиями;
- гречка, овес, рис, чечевица, фасоль, пшено, кукурузная и перловая крупы - клетчатка, растительный белок, витамины группы В;
- зелень (петрушка, салат, укроп) – источники витамина С, фолиевой кислоты, железа, кальция;
- морковь и свекла (с осторожностью), тыква, кабачки, белокочанная капуста, огурцы;
- мясо нежирных сортов и птица без кожи (1-3 раза в неделю);
- морская рыба (тунец, форель, треска, скумбрия) – полиненасыщенные омега-3 жирные кислоты, фосфор, витамин Д;
- кисломолочные продукты с пониженной жирностью и живыми биокультурами - витамин Д, белок;
- бананы, персики, киви, абрикосы, цитрусовые (с осторожностью), яблоки, желательно красные;
- малина, брусника, клюква, клубника (с осторожностью), черная смородина, облепиха – витамины Е и С;
- подсолнечные и тыквенные семечки, орехи (с осторожностью);
- растительное масло, желательно льняное (оно лучше усваивается, содержит омега-3 жирные кислоты);
- зеленый чай, свежевыжатые соки из овощей и фруктов;
- кисели, желе, заливное, холодец из костей и суставов - хондроитин, необходимый для хрящевой ткани.
Необходимость соблюдения диеты
Лечебный стол при артрите нивелирует болевые ощущения, снимает отечность суставов, помогает избежать осложнений заболевания. Кроме того, диета нормализует обменные процессы, снижает вес.
Последствия несоблюдения диеты
Пренебрежение принципами лечебного питания усугубляет тяжесть течения заболевания, способствует переходу артрита в артроз, становится предпосылкой в развитии остеопороза.
- Ревматоидный артрит. Клинические рекомендации Минздрава РФ, 2018.
- Natalie Butler, RD, LD. Anti-Inflammatory Diet for Rheumatoid Arthritis, - Healthline, Sep, 2016.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.

- Эффективность: Лечебный эффект через 2-6 месяцев
- Сроки: 2-6 месяцев
- Стоимость продуктов: 1780-1880 рублей в неделю
Общие правила
В общей структуре заболевания суставов артриты занимают ведущее место, часто переходят в хроническую форму с активно прогрессирующим течением и являются одной из ведущих причин инвалидизации пациентов. Многие заболевания с суставным компонентом зачастую являются не отдельными заболеваниями, а входят в структуру различных ревматических и обменных болезней. Соответственно и лечебное питание дифференцируется в зависимости от этиологии заболевания, ее формы (острая атака, хроническая форма, межприступный период), состояния пациента и принимаемых лекарственных средств.
Лечение ревматоидного артрита включает комплекс мероприятий, одним из которых является диетотерапия. Ее целью является снижение воспалительного процесса и тканевой аллергии, укрепление соединительнотканных структур, коррекция метаболизма. Диета строится с учетом текущей фазы заболевания (активная/неактивная), степени поражения суставов и наличия осложнений (недостаточность кровообращения, амилоидоз).
К основным принципам лечебного питания больных ревматоидным артритом относятся:
- обеспечение адекватной физиологической энергетической потребности организма и сбалансированности рациона по макро- и микронутриентам;
- ограничение жира, без уменьшения удельного веса растительного жира;
- ограничение продуктов-аллергенов;
- ограничение углеводной части рациона за счет легкоусвояемых углеводов;
- уменьшение поваренной соли до 3-5 г/сутки;
- соблюдение принципа максимального щажения (в острой фазе) слизистой ЖКТ;
- соблюдение дробного питания (не менее 5-6 раз/сутки).
За основу лечебного питания берется Диета №10Р по Певзнеру. Калорийность дневного рациона варьирует на уровне 2400 ккал (при нормальном весе) и сниженной на 20-25% при повышенной массе тела. Количество белка на уровне 90-100 г, жира – 70 г и 250 г углеводов. Общее количество свободной жидкости снижено до 0,8-1,0 л, натрия хлорида – 3-5 г.
В ocтpoй фaзе peвмaтoиднoгo apтpитa при выpaжeннoм пoлиapтpите, сопровождающегося отёками, вызванными нарушение углeвoднoгo и вoднo-coлeвoгo oбмeнa калорийность paциoнa снижется дo 1700-1800 ккaл с ограничением соли до 2-3 гpaмм в сутки. Содержание белков на уровне 70 г, жиpoв 70-75 г и потреблении жидкocти дo oднoгo литpa в сутки.
Kaлopийнocть paциoнa cнижaется преимущественно зa cчёт зaмeны легкоусвояемых углeвoдoв cлoжными (oвoщи, фpукты, нeкoтopые виды кpуп). Сахар в paциoнe питания не должен превышать 20 г. Снижение калорийности способствует снижению болевого синдрома и воспалительных проявлений, аутоиммунных реакции и избытoчнoгo вeca, чтo умeньшaeт нaгpузку нa cуcтaвы стопы. Ограничение соли уменьшает отёки и выпот в суставную сумку. При этом, пища готовится без соли, а блюда досаливаются в пределах суточной нормы непосредственно за столом. Также исключаются продукты, содержащие много соли: маринады, консервы, соленья, морская рыба заменяется речной.
Ограничение белков обусловлено их способностью активизировать аутоиммунное воспаление, при этом, удельный вес животных белков составляет не менее 60%. После уменьшения воспаления для активизации восстановительных процессов потребление белков увеличивается дo 90 г в сутки.
В период обострения диетическое питание должно обеспечивать щaжение opгaнoв ЖКТ — пища готовится вapёнoй или приготовленной нa пару, измельчённой, c исключением мясных, рыбных, грибных бульонов, специй, копчёностей, острых приправ. Это особенно актуально в случаях назначения салицилатов, глюкокортикоидов, индометацина (метанола), которые подавляя воспаление и снижая бoль, вызывают поражение слизистой желудка, нарушают функции желудочно-кишечного тракта.
Однако, в случаях длительного их применения ограничивать в paциoнe белки не следует, поскольку потребность в них под воздействием таких препаратов значительно возрастает. Меню при ревматоидном артрите суставов должно включать продукты, богатые аскорбиновой кислотой, ниацином, биофлавоноидами, содержащиеся в больших количествах в шиповнике, черной смородине, сладком перце, мандаринах, апельсинах, крыжовнике, яблоках, рисовых и пшеничных отрубях, зеленом чае.
Ревматоидный артрит в фазе ремиссии предусматривает физиологически полноценное питание с употреблением 90-100 г белка, 75-80 жиров с ограничением до З00 г легкоусвояемых углеводов (сахар, мед, кондитерские изделия, варенье, джем). Содержание соли в суточном рационе по-прежнему ограничено, но уже до уровня 5-6 г/сутки. В рационе исключается употребление крепкого кофе и чая, газированных напитков и алкоголя, способных спровоцировать рецидив заболевания. Питание дробное с 5-6 приемами пищи в сутки.
В популярных статьях о лечебном питании часто употребляются и другие диеты (средиземноморская, диета Донга, безглютеновая диета, диета Sister Hills и другие), которые строятся на аналогичных принципах с ограничением продуктов, содержащих консерванты, красители, химические вкусовые добавки, красного мяса, цитрусовых и молочных продуктов, однако, широкого применения в наших условиях они не нашли.
В основе подагрического артрита лежат нарушения обмена пуриновых оснований, проявляющееся поражением суставов, чаще пальцев ног, вызванного отложениями кристаллов солей мочевой кислоты в синовиальной оболочке суставов.
Диета при подагрическом артрите строится на принципах:
- снижения поступления в организм пуриновых оснований и щавелевой кислоты с продуктами питания;
- уменьшение содержания в рационе питания белков и жиров (преимущественно тугоплавких), а при наличии ожирения — и углеводов;
- умеренное ограничение в рационе питания поваренной соли;
- увеличения поступления в организм продуктов с ощелачивающим действием (овощи и плоды, молочные продукты);
- увеличение потребления свободной жидкости (если отсутствуют противопоказания).
Основная диета при подагре и артрите — диетический Стол №6 разработанный Певзнером и направленный на нормализацию метаболизма пуриновых оснований, снижение концентрации мочевой кислоты и ее солей, образующихся в процессе переработки пуринов, и сдвига реакции мочи в щелочную сторону. Энергетическая ценность варьирует в пределах 2750-2800 Ккал. Диета физиологически полноценная с умеренным ограничением в рационе питания белков до 70-80 г и жиров до 80-90 г (преимущественно тугоплавких).
Содержание углеводов при нормальном весе пациента составляет около 400 г. Свободная жидкость на уровне 2 л. Диета предусматривает ограничение/запрет на продукты, содержащие много пуринов и щавелевой кислоты с ограничением поваренной соли (до 10 г/сутки). Одновременно в рацион питания вводятся продукты, оказывающие выраженное ощелачивающее действие (овощи/плоды, молоко). К продуктам с большим содержанием пуринов относятся все виды мяса и особенно различного рода субпродукты (язык, печень, мозги), сухие дрожжи, сардины, бобовые, красная рыба, морепродукты.
При наличии ожирения пациенту назначается Диета 6Е. Диета физиологически не полноценна и может назначаться кратковременно. Ее энергетическая ценность составляет 1900-2000 Ккал. Содержание белков в рационе питания снижается до 70 г, жиров — до 80 г, углеводов до 250 г, преимущественно за счет простых углеводов (мед, хлеб свежий пшеничный, сахар, различные сладости, мучные и кондитерские изделия) и в меньшей степени — сложных углеводов (некоторых видов круп). Прием мяса/рыбы — не более 1-2 раза в неделю. Овощи и фрукты рекомендуется употреблять сырыми, запечёнными или отваривать. Питание дробное небольшими порциями до 5-6 раз в день, обильный прием слабощелочных минеральных вод.
Большое значение в лечебном питании при подагрическом артрите играют белковые/углеводные разгрузочные дни, которые должны проводиться с частотой 1-2 раза в неделю. Рекомендуются проводить:
- фруктово-овощной день, до 1,5 кг овощей или фруктов и 500 мл несладкого отвара шиповника;
- молочный день: (1 л молока и 200 г творога);
- кефирный день (до 1,5-2 л кефира в сутки);
- творожный день: (500 г обезжиренного творога, 500 мл молока).
Особенно важна диета при подагрическом артрите в период обострения. Она предусматривает полное исключение из рациона питания всех мясных и рыбных продуктов. В этот период в основе рациона должны находиться вегетарианские продукты, а также жидкие каши, овощные/молочные супы, кисломолочные продукты, овощные/фруктовые отвары и соки, травяные чаи.
В период обострения заболевания необходимы частые разгрузочные дни (оптимально через день) и увеличенное употребление щелочных негазированных минеральных вод. В некоторых статьях рекомендуется сыроедение и описывается лечение подагрического артрита голоданием, что крайне нежелательно, поскольку лечение голодом приводит к резкому увеличению уровня мочевой кислоты. Только разгрузочные дни.
В комплексном подходе к лечению псориатического артрита лечебное питание в значительной степени уменьшает выраженность клинических проявлений артрита, снижает частоту и интенсивность сезонных обострений. Диетическое питание направлено на:
- нормализацию процессов метаболизма и обмена веществ в организме;
- создание в организме оптимального кислотно-щелочного баланса с преобладанием щелочной реакции над кислотной;
- снижение интенсивности, частоты и выраженности обострений псориатического артрита;
- повышение иммунного статуса организма больного псориазом;
- нормализацию функции пищеварительного тракта.
Подбирать диету целесообразно индивидуально в соответствии с выраженностью клинических проявлений псориатического артрита, скорости прогрессирования, иммунного статуса пациента и специфики обмена веществ.
При доброкачественном течении и отсутствии деформаций суставов вне периода обострения за основу берется диетический Стол №15 с исключением из рациона питания жирных сортов мяса, консервированных продуктов, пряностей, копчёностей и солений, острых закусок, сдобы. Производится обогащение рациона питания растительными продуктами, содержащими клетчатку (морковь, капуста, репа, яблоки, брюква), способствующими улучшению моторики ЖКТ, выводу токсинов и предупреждению запоров, насыщению организма макро- и микронутриентами. Важно соблюдать в течении длительного периода строгий режим питания. Показано введение в рацион различных растительных масел, щелочной минеральной воды. Питание должно быть дробным, малыми порциями.
В стадии обострения, при появлении изменений со стороны суставов (увеличение в размерах, деформация, болезненность) или развитии полиартрита лечебное питание предусматривает ограничение в рационе углеводов до 200-250 г за счет уменьшения легкоусвояемых углеводов и ограничение белка до 70-80 г. Полностью исключаются мясные/рыбные бульоны, ограничивается рыба и мясо, которые употребляются только в отварном виде без соли.
Рацион обогащается продуктами, богатыми витаминами (овощи, фрукты, ягоды) и их соками, а также отваром шиповника, облепихи, рябины. Объем свободной жидкости снижается до 1-1,5 л. При вялотекущем псориатическом полиартрите рекомендуется проведение овощных и фруктовых разгрузочных дней.
При интенсивном использовании глюкокортикоидов, НВПС, салицилатов требуется дополнительная коррекция диетического питания. Рацион дополняют продуктами, содержащими полноценный белок и липотропные вещества — рыба, постное мясо, творог, морепродукты, ягоды, овощи, фрукты. Ограничивают тугоплавкие животные жиры, уменьшают потребление соли, снижают содержание углеводов, за счёт сахара, и продуктов, содержащих щавелевую кислоту — субпродукты (мозги, почки, печень, язык), крепкий мясной/рыбный бульон, соленый сыр, холодец, шпинат, щавель, помидоры, шоколад, сельдерей, желатин, ревень). Увеличивают содержание продуктов, богатых калием — свежие фрукты/овощи, курага, чернослив, изюм.
Показания
- Диета №10Р по Певзнеру — ревматоидный артрит суставов;
- Диета №6 — подагрический артрит;
- Диета №6Е — подагрический артрит при наличии ожирения.
Разрешенные продукты
Рацион питания включает преимущественно вегетарианские супы или приготовленные на легких мясных/рыбных бульонах первые блюда с небольшим добавлением круп. Для вторых блюд рекомендуется использовать диетическое мясо индейки, курицы и кролика, а также нежирные сорта красного мяса отварные или запеченные в духовке. Рыба как морская, так и речная, преимущественно нежирная.
Жиры в рацион питания вводятся в виде льняного или оливкового растительного масла и несоленого сливочного масла. Блюда из куриных яиц используются в виде белкового омлета. Употребление круп, как в виде самостоятельного блюда, так и в качестве гарнира не ограничивается. Разрешается белый и черный хлеб, сухари. В рацион питания необходимо включать нежирный творог и блюда из него, кисломолочные продукты, нежирное молоко, несоленые сорта сыра.
Рекомендуется увеличить объем и ассортимент овощей и фруктов, как в виде винегрета и салатов, заправленных растительным маслом, так и в отварном или тушеном виде. Из сладостей в рацион питания можно включать зефир, мармелад, пастилу, не шоколадные конфеты, варенье. В качестве напитков рекомендуются некрепкий зеленый чай, овощные/фруктовые соки, морсы и компоты, отвары пшеничных отрубей, шиповника, цикория, квас, а также — не газированные слабоминерализованные щелочные минеральные воды.
Читайте также:




