Гиперостоз свода костей черепа что это такое

- Бессонница
- Бледность кожи
- Боль в костях
- Боль в суставах
- Выпячивание глаз
- Головная боль
- Деформация пальцев на руках
- Деформация челюсти
- Избыток кожи в лобной области
- Нарушение менструального цикла
- Оволосение по мужскому типу
- Одышка
- Покраснение кожи
- Потливость
- Припухлости на конечностях
- Разрастание лобных костей черепа
- Расширение ногтевых пластин
- Увеличение веса
- Учащенное сердцебиение
Гиперостоз – представляет собой патологическое состояние костей, сопровождающееся высокой концентрацией костного вещества в неизменной костной ткани, что приводит к её патологическому разрастанию. Основная причина развития болезни состоит в том, что осуществляется повышенная нагрузка на ту или иную кость.
- Этиология
- Классификация
- Симптоматика
- Диагностика
- Лечение
- Профилактика и прогноз
Симптомы заболевания будут отличаться в зависимости от разновидности патологического процесса. Наиболее тяжело протекает оно у грудных детей. Основным клиническим проявлением является припухлость или деформация кости, а также тугоподвижность.
Очень часто гиперостоз клинически никак себя не проявляет, отчего поставить правильный диагноз можно на основании данных, полученных в результате проведения инструментальных диагностических мероприятий.
Тактика лечения напрямую зависит от базового недуга, вызывавшего подобную костную патологию.
Этиология
В подавляющем большинстве случаев гиперостоз костей выступает в качестве наследственного нарушения, при этом разрастание костных тканей происходит одновременно на нескольких костях. Более того, на этом фоне появляются признаки поражения иных внутренних органов и других врождённых патологий.
Тем не менее такое заболевание могут вызвать следующие источники:
- колоссальное возрастание нагрузки на одну конечность при условии отсутствия другой;
- серьёзные травмы, дополняющиеся воспалительным или инфекционным процессом;
- острая интоксикация ядовитыми веществами – сюда стоит отнести свинец, мышьяк и висмут;
- продолжительное влияние на организм радиационного излучения;
- протекание остеомиелита или остеомаляции;
- формирование онкологических новообразований;
- диагностированный ранее нейрофиброматоз;
- эхинококкоз;
- наличие сифилиса или цирроза печени;
- системные заболевания крови, среди которых выделяют лейкемию и лимфогранулематоз;
- широкий спектр патологий почек;
- патологические состояния аутоиммунной природы;
- дисфункция органов эндокринной системы, а именно гипофиза и щитовидной железы;
- недостаток витаминов А и D;
- болезнь Педжета, при условии её протекания на последней стадии склерозирования;
- патологические переломы;
- ревматические недуги.
В некоторых случаях установить причину развития патологии не представляется возможным – в таких случаях говорят про идиопатический гиперостоз.
Классификация
Помимо первичной и вторичной формы, подобное заболевание также делится на:
- местные или локальные гиперостозы – характеризуются тем, что в патологию вовлекается лишь одна кость. Например, у представительниц женского пола в период климакса или у мужчин при ожирении зачастую диагностируется гиперостоз лобной кости;
- общие или диффузные гиперостозы – диагностируются у детей в младенчестве на фоне дисбаланса половых гормонов, что происходит из-за генетических мутаций.
Патологическое разрастание костной ткани может развиваться несколькими способами:
- периостально – при этом происходит изменение губчатого слоя кости, что чревато сужением просвета и нарушением кровоснабжения. Болезнь может поразить голени, предплечья, а также пальцы верхних конечностей;
- эндостально – изменению поддаются все слои кости, а именно надкостница, губчатый и корковый. Это приводит к тому, что они уплотняются и становятся более толстыми, что влечёт за собой визуально ярко выраженную деформацию. При диагностике отмечается скопление большого количества незрелого костного вещества и замещение костного мозга волокнами соединительной ткани.
Симптоматика
Клинические признаки подобного заболевания описывались большим количеством врачей, отчего были объединены в синдромы и получили названия их фамилий. Именно по этой причине современные клиницисты рассматривают симптоматику гиперостоза с позиции нескольких синдромов.
Двустороннее поражение предплечий, голеней, пястных и плюсневых костей получило название оссифицирующий периостоз или синдром Мари-Бамбергера, для которого характерно:
-
изменение пальцев рук по типу барабанных палочек;

При синдроме Морганьи-Стюарт-Мореля симптоматика будет следующей:
- сильнейшие головные боли;
- возрастание массы тела;
- обильный рост волос на лице и теле у женщин по мужскому типу;
- отсутствие сна;
- нарушение менструального цикла, вплоть до полного не наступления критических дней;
- повышение показателей АД;
- учащение ЧСС;
- одышка;
- утолщение внутренней пластинки лобной кости – обнаруживается во время инструментальной диагностики;
- развитие вторичного сахарного диабета;
- разрастание лобных костей черепа.
Симптомы инфальтивного гиперостоза, что также носит название синдром Каффи-Силвермана:
Отличительной чертой является то, что все вышеуказанные симптомы такой разновидности гиперостоза могут спонтанно исчезнуть в течение нескольких месяцев.
Локальный гиперостоз наследственной формы, который также называется кортикальный, представлен следующими признаками:
- экзофтальмом, т. е. выпучиванием глаз;
- понижением остроты слуха и зрения;
- увеличением подбородка;
- уплотнением ключиц;
- формированием остеофитов.
Врождённому недугу Камурати-Энгельмана или системному диафизарному гиперостозу свойственны:
Гиперостоз Форестье отличается тем, что одновременно наблюдается несостоятельность связочного аппарата суставов и развитие неподвижности. Наиболее часто локализуется в грудном и поясничном отделе позвоночника. Наиболее часто диагностируется у людей старше пятидесяти лет, преимущественно у мужчин. При этом в качестве симптомов будут выступать:
- болевые ощущения в позвоночнике, которые усиливаются после сна, физической активности и длительного отсутствия движений;
- поражение передней продольной связки;
- невозможность наклонить или повернуть туловище.
Стоит отметить, что подобная патология у детей выражается в:
- повышении температуры тела;
- беспокойстве и раздражённости;
- формировании припухлостей, плотных на ощупь;
- нервном тике;
- уменьшении мышечной ткани.
Диагностика
На фоне того, что гиперостоз внутренней лобной ткани или любой другой локализации формируется на фоне широкого спектра этиологических факторов, а также имеет множество вариантов течения, то может осуществить диагностику и назначить лечение один из следующих специалистов:
- гастроэнтеролог или эндокринолог;
- фтизиатр и пульмонолог;
- онколог и педиатр;
- ортопед и венеролог;
- ревматолог и терапевт.
В первую очередь врач должен:
- для установления причины развития недуга ознакомиться с историей болезни и жизненным анамнезом не только пациента, но и его ближайших родственников;
- для определения разновидности болезни провести тщательный физикальный осмотр;
- для составления полной симптоматической картины детально опросить пациента или его родителей, в случаях, если пациентом является ребёнок.
Лабораторная диагностика ограничивается проведением общеклинического анализа крови.
Основу диагностических мероприятий составляют инструментальные процедуры, среди которых:
- рентгенография костей свода черепа и всего тела – для выявления очага патологии;
- КТ и МРТ – выступают в качестве вспомогательных методик;
- энцефалография;
- радионуклидное исследование – в настоящее время используется достаточно редко.

В некоторых случаях поставить правильный диагноз удаётся при помощи дифференциальной диагностики с патологиями, имеющими схожую симптоматику, а именно:
- остеопатиями;
- туберкулёзом;
- врождённым сифилисом.
Лечение
Тактика терапии первичного и вторичного гиперостоза будет отличаться.
Если подобная патология костной ткани была вызвана протеканием иного недуга, то, прежде всего, стоит вылечить базовую болезнь. В таких случаях лечение будет носить сугубо индивидуальный характер.
Для устранения первичной формы недуга используют:
- кортикостероидные гормоны;
- общеукрепляющие лекарственные препараты;
- диетотерапию, направленную на обогащение рациона большим количеством белков и витаминов;
- лечебный массаж теменной, затылочной, лобной и иных проблемных зон;
- физиотерапевтические процедуры – для разработки суставов.
Вопрос о проведении операции решается в индивидуальном порядке с каждым пациентом.
Профилактика и прогноз
Специфических профилактических мероприятий, предупреждающих развитие гиперостоза, не существует. Во избежание проблем с подобным недугом нужно лишь:
- полностью избавиться от вредных привычек;
- питаться так, чтобы организм в достаточном количестве получал витамины и питательные элементы;
- вести в меру активный образ жизни;
- на ранних стадиях лечить те заболевания, которые могут привести к подобной костной патологии;
- регулярно проходить профилактические осмотры в медицинском учреждении.
Сам по себе гиперостоз имеет благоприятный прогноз – при комплексном лечении удаётся полностью устранить симптоматику. Тем не менее игнорирование ярко выраженных признаков может привести к инвалидности. Также пациентам не стоит забывать об осложнениях, связанных с той или иной болезнью-провокатором.
Поражения костей свода черепа часто выявляются случайно при различных исследованиях головы. Хотя чаще всего они доброкачественные, очень важно выявлять и точно идентифицировать первичные и метастатические злокачественные поражения свода черепа. В этой статье рассматривается анатомия и развитие свода черепа, дифференциальная диагностика как единичных, так и множественных поражений свода черепа. Представлены примеры этих поражений, обсуждаются основные особенности визуализации и клинические проявления.
Цель обучения: перечислить частые одиночные и множественные поражения и псевдопоражения костей свода черепа и описать их типичные радиологические и клинические признаки.
Calvarial Lesions and Pseudolesions: Differential Diagnosis and Pictorial Review of Pathologic Entities Presenting with Focal Calvarial Abnormalities
A. Lerner, D.A. Lu, S.K. Allison, M.S. Shiroishi, M. Law, and E.A. White
Череп можно разделить на две области: основание черепа и свод. Большая часть свода формируется через интрамембранозную оссификацию, тогда как основание черепа через энхондральную оссификацию. Интрамембранозная оссификация происходит из мезенхимальных стволовых клеток соединительной ткани, а не из хряща. У новорожденных мембранозные кости свода черепа разделены швами. В местах пересечения швы расширяются, формируя роднички. Передний родничок находится в месте пересечения сагиттального, коронарного и метопического шва. Задний родничок расположен в месте пересечения сагиттального и лямбдовидного шва. Задний родничок обычно закрывается первым на третьем месяце жизни, а передний родничок может оставаться открытым в течение второго года.
Псевдопоражения свода черепа
Во время радиологического исследования литических поражений следует иметь в виду хирургические дефекты, такие как фрезевые отверстия или дефекты после трепанации черепа и нормальные варианты, известные как псевдопоражения. Сравнение с предыдущими исследованиями, анамнез и клинические данные часто помогают в неясных случаях.
Теменные отверстия
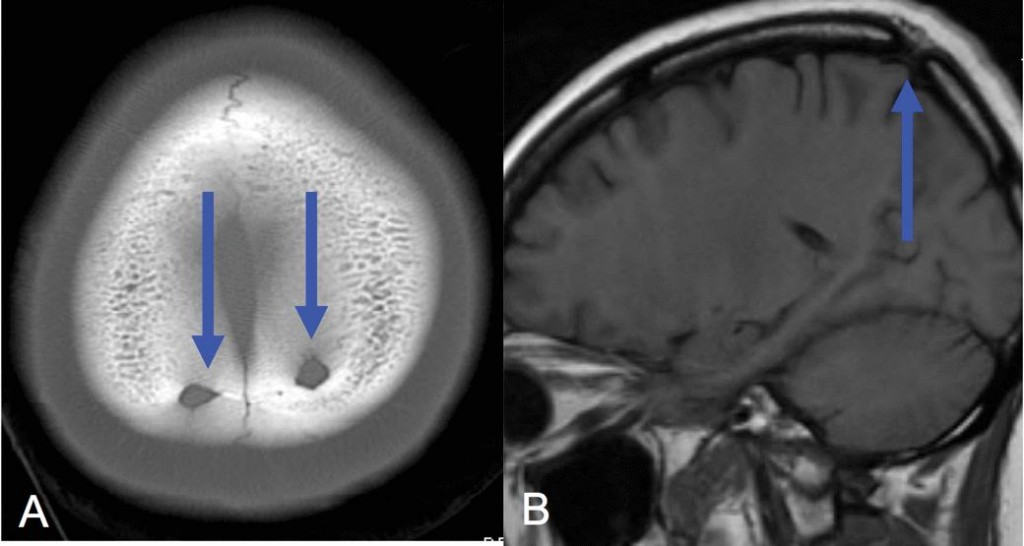
Теменные отверстия – парные округлые дефекты в задних парасагиттальных отделах теменных костей около макушки. Эти дефекты вовлекают как внутреннюю, так и наружную пластики и часто пропускают кровеносные сосуды (Рис. 1).
Сосуды не постоянно присутствуют, но здесь могут проходить эмиссарные вены, впадающие в верхний сагиттальный синус и артериальные ветви. Эти отверстия формируются в результате аномалии интрамембранозной оссификации в теменных костях, поэтому размеры их сильно различаются. Прилегающие мягкие ткани головы всегда нормальные. Иногда встречаются гигантские теменные отверстия, отражающие различную выраженность нарушения оссификации. Хотя эти отверстия считаются доброкачественным состоянием, но они могут сочетаться с внутричерепными венозными сосудистыми аномалиями, выявляемые на КТ и МРТ.
Двустороннее истончение теменных костей является другим состоянием, встречающимся у пожилых людей. Это истончение обычно вовлекает диплоический слой и наружную пластику свода черепа, приводя к зубчатому виду, не связано с сосудистыми структурами.
Венозные лакуны
Венозные лакуны часто выявляются на КТ и рентгенограммах черепа в виде хорошо ограниченных овоидных или дольчатых фокусов просветления в костях свода черепа (Рис. 2).
Венозные лакуны – результат фокального расширения венозных каналов. На КТ часто видны расширенные дуральные венозные каналы без значительного вовлечения наружной пластинки костей свода черепа. МРТ и МР-венография могут демонстрировать расширенные сосуды в диплоическом слое.
Арахноидальные грануляции
Арахноидальные грануляции - это выпячивания арахноидальной оболочки и субарахноидального пространства в твердую мозговую оболочку, обычно в дуральные венозные синусы. Они обнаруживаются в поперечном синусе, в кавернозном синусе, в верхнем каменистом синусе и в прямом синусе. Пульсация ликвора может вызвать эрозию кости, выявляемую при визуализации.
На КТ арахноидальные грануляции изоденсивные ликвору, не накапливающие контраст округлые или овальные дефекты наполнения в синусах. На МРТ изоинтенсивные по отношению к ликвору. Они могут быть окружены костью или венозной пустотой потока и не накапливают контраст (Рис. 3). Дефект обычно вовлекает внутреннюю пластинку и диплоический слой и не затрагивает наружную пластинку.
Единичные поражения костей свода черепа
Дифференциация одиночного поражения от множественных может помочь в диагностике. Гемангиома, плазмоцитома, гемангиоперицитома, эпидермоидная киста, атретическое париетальное цефалоцеле могут быть единичными. Фиброзная дисплазия, остеома, внутрикостная менингиома и лимфома обычно бывают единичными, реже множественными. Поражения также разделяют на литические и склеротические.
Единичные литические доброкачественные и врожденные поражения
Эпидермоидная киста
Эпидермоидная киста - нечастое, доброкачественное медленно растущее образование. Она может быть врожденной или приобретенной, локализуется в любой части черепа, развивается от первой до седьмой декады жизни. Она обычно остается бессимптомной в течение многих лет, но изредка может подвергаться малигнизации в сквамозно-клеточную карциному. Хирургическое вмешательство показано для косметического эффекта, предупреждения неврологического дефицита и малигнизации. На КТ эпидермоидная киста обычно изоденсивна ликвору с хорошо отграниченным склеротическими краями (Рис. 4).
Кальцинаты встречаются в 10%-25% случаев. На МРТ киста изоинтенсивна или слегка гиперинтенсивна по отношению к серому веществу на Т1 и Т2 ВИ, гиперинтенсивна на FLAIR и DWI. Обычно значительного накопления контраста не отмечается. Дермоид предполагается при наличии жирового сигнала (гиперинтенсивный на Т1 и Т2).
Атретическое париетальное цефалоцеле
Атретическое париетальное цефалоцеле – это подапоневротическое образование, состоящее в основном из мягкой мозговой оболочки. Это абортивная форма цефалоцеле, распространяется через наружную и внутреннюю пластики черепа к твердой мозговой оболочке. Эта патология может сочетаться с другими внутричерепными аномалиями и плохим прогнозом с задержкой психического развития и ранней смертью.
Это поражение изначально кистозное, но может сглаживаться и сочетаться с алопецией в прилегающей коже. Существует также сочетание с персистирующей вертикальной веной фалькса, которая может иметь вид аномально расположенного эквивалента вертикального прямого синуса. Ликворный тракт, указывая на поражение, может распространяться через фенестрированный верхний сагиттальный синус (Рис. 5). На КТ видна подкожная киста или узел, изоденсивный ликвору. Узел может накапливать контраст за счет аномальных сосудов.
Гемангиома
Однако большие образования могут быть гипоинтенсивными на Т1. При кровоизлиянии в гемангиоме интенсивность сигнала может быть различной, зависящей от возраста кровоизлияния.
Единичные литические опухолевые поражения свода черепа
Плазмоцитома
Плазмоцитома – плазмоклеточная опухоль, которая может развиваться в мягких тканях или в структурах скелета. Самая частая локализация в позвонках (60%). Может также быть в ребрах, черепе, костях таза, бедре, ключице и лопатке. Пациенты с плазмоцитомой обычно на 10 лет моложе пациентов с множественной миеломой. На КТ определяется литическое поражение с зазубренными, плохо отграниченными несклерозированными контурами. Накопление контраста в них от слабого до умеренного. На Т1 ВИ гомогенный изоинтенсивный или гипоинтенсивный сигнал, на Т2 ВИ также изоинтенсивный или умеренно гиперинтенсивный сигнал в месте поражения (Рис. 7). Иногда может встречаться сосудистая пустота потока. Небольшие поражения могут быть в диплоическом слое, в больших очагах обычно определяется деструкция внутренней и наружной пластинки.
Гемангиоперицитома
Внутричерепная гемангиоперицитома – опухоль, исходящая из мозговых оболочек, растущая из перицистов, происходящих из клеток гладкой мускулатуры, окружающей капилляры. Гемангиоперицитома это гиперваскулярное образование из твердой мозговой оболочки, рентгенологически похожее на менингиому, но другое гистологически. Она высококлеточная, состоит из полигональных клеток с овальными ядрами и скудной цитоплазмой. Типичные спирали и псаммомные тельца, обнаруживаемые в менингиомах, отсутствуют. Часто выявляется сопутствующая фокальная деструкция черепа. Эти опухоли могут развиваться из примитивных мезенхимальных клеток по всему телу. Чаще всего в мягких тканях нижних конечностей, таза и забрюшинного пространства. Пятнадцать процентов возникает в области головы и шеи. Они составляют 0,5% от всех опухолей ЦНС и 2% от всех менингиальных опухолей. При визуализации выявляются дольчатые, накапливающие контраст экстрааксиальные опухоли, связанные с твердой мозговой оболочкой. Чаще всего локализуются супратенториально в затылочной области, обычно вовлекается фалькс, тенториум или дуральные синусы. Размеры могут быть разными, но чаще около 4 см. На КТ определяется экстрааксиальное образование повышенной плотности с перифокальным отеком и кистозным и некротическим компонентом пониженной плотности (Рис. 8).
Кроме деструкции костей свода может определяться гидроцефалия. Гемангиоперицитома может быть похожа на менингиому без кальцинатов и гиперостоза. На МРТ обычно определяется образование изоинтенсивное серому веществу на Т1 и Т2, но с выраженным неоднородным контрастированием, внутренней пустотой потока и очагами центрального некроза.
Лимфома
Лимфомы составляют до 5% от всех злокачественных первичных опухолей костей. Около 5% внутрикостных лимфом возникают в черепе. Важно отличать первичные от вторичных форм, которые имеют худший прогноз. Первичная лимфома относится к единичным опухолям без признаков отдаленных метастазов в течение 6 месяцев после выявления. КТ может выявить костную деструкцию и вовлечение мягких тканей. Лимфома может быть инфильтративной с деструкцией внутренней и наружной пластинок. На МРТ определяется низкий сигнал на Т1 с гомогенным контрастированием, на Т2 неоднородный сигнал от изоинтенсивного до гипоинтенсивного и снижение диффузии (Рис. 9).
Единичные склеротические поражения свода черепа
Фиброзная дисплазия
Фиброзная дисплазия – поражение кости с замещением нормальной костной ткани фиброзной тканью. Как правило, выявляется в детстве, обычно до 15 лет. Основание черепа - частая локализация краниофасциальной фиброзной дисплазии. Типичный КТ-признак это матрикс в виде матового стекла (56%) (Рис. 10). Однако может быть аморфное понижение плотности (23%) или кисты (21%). В этих участках может быть патологический трабекулярный паттерн, похожий на отпечатки пальцев. Усиление на КТ трудно оценить, за исключением участков пониженной плотности. На МРТ фиброзная дисплазия имеет низкий сигнал на Т1 и Т2 в оссифицированных и фиброзных участках. Но сигнал часто неоднородный в активную фазу. Пятнистый высокий сигнал на Т2 соответствует участкам пониженной плотности на КТ. На постконтрастных Т1 ВИ может быть накопление контраста.
Остеома
Остеома – доброкачественный костный вырост мембранозных костей, часто вовлекающий околоносовые синусы и кости свода черепа. Чаще всего встречается на шестой декаде жизни, соотношение мужчины/женщины 1:3. Множественные остеомы позволяют заподозрить синдром Гарднера, который характеризуется развитием множественных колоректальных полипов с возможной малигнизацией и внекишечных опухолей, включая остеомы. При визуализации остеома - хорошо отграниченное склеротическое образование с ровными контурами. На рентгенограммах и КТ обычно видно округлое склеротическое образование из наружной пластики костей черепа без вовлечения диплоического слоя (Рис. 11). На МРТ определяется хорошо отграниченная зона разрежения кости с низким сигналом на Т1 и Т2 ВИ без значимого накопления контраста. Другие доброкачественные мезенхимальные опухоли черепа, такие как хондрома и остеохондрома обычно вовлекают основание черепа.
Менингиома
Первичная внутрикостная менингиома редкая опухоль. Происхождение менингиом свода черепа неоднозначно. Опухоли могут происходить из эктопических менингоцитов или возможно из арахноидальных верхушечных клеток, запертых в черепных швах. Самый частый признак - растущее образование под кожей головы (89%), другие признаки: головная боль (7,6%), рвота и нистагм (1,5%).
На КТ определяются проникающие склеротические изменения в пораженной кости, в 90% с выраженным гомогенным контрастированием. Внекостный компонент поражения изоинтенсивен серому веществу на Т1 и изоинтенсивен или слабо гиперинтенсивен на Т2 с ярким контрастированием и иногда с участками низкого сигнала в кальцинатах (Рис. 12 и 13).
Типичные дуральные менингиомы часто вызывают гиперостоз в прилегающих костях черепа без прямой костной инвазии.
Множественные поражения свода черепа
Обычно это болезнь Педжета, гиперпаратироидизм, метастазы, множественная миелома, гистиоцитоз из клеток Лангенгарса. Они могут быть множественные или диффузные и с поражением других костей скелета. Редко они могут быть единичными поражениями костей черепа, но обычно на момент диагностики есть и другие костные поражения.
Болезнь Педжета
Болезнь Педжета чаще всего возникает у людей старше 40 лет. Обычно болезнь Педжета развивается в три стадии. Остеолизис возникает на ранней стадии в результате преобладания активности остеокластов в пораженной кости. Остеопороз circumscripta - большое литическое поражение на ранней стадии, вовлекающее внутреннюю и наружную пластики. (Рис. 14). Во вторую стадию развивается активность остеобластов, что приводит к восстановлению кости с участками склероза с типичным видом клочков ваты. В поздней стадии преобладает остеосклероз с обезображенными костными трабекулами и утолщением костей свода.
На КТ определяется диффузное гомогенное утолщение основания и свода черепа. Болезнь Педжета обычно не поражает кости носа, пазух и нижнюю челюсть.
На МРТ низкий сигнал на Т1 из-за замещения костного мозга фиброзной тканью, на T2 с высоким разрешением патологически высокий сигнал. Утолщенный свод черепа обычно неоднородно накапливает контраст (Рис. 15).
Гиперпаратироидизм
Метастазы
Метастазы свода черепа относятся к диффузным метастатическими поражениями скелета. Твердая мозговая оболочка является барьером для распространения опухолей из костей свода и эпидуральных метастазов. 18 КТ лучше выявляет эрозии основания черепа и внутренней пластинки, а МРТ более чувствительно для выявления распространения в полость черепа. Радионуклидные исследования костей можно использовать как скрининг для выявления костных метастазов. 18 КТ выявляет фокальные остеолитические и остеобластические поражения диплоического слоя с вовлечением внутренней и наружной пластинки (Рис. 17).
На МРТ метастазы обычно гипоинтенсивны на Т1 и гиперинтенсивны на Т2 с выраженным контрастированием (Рис. 18). Они могут быть единичными и множественными.
Множественная миелома
Гистиоцитоз из клеток Лангерганса
Гистиоцитоз из клеток Лангерганса редкое заболевание, с участием клональной пролиферации клеток Лангерганса, может проявляется множественными очагами в костях черепа и реже солитарным очагом. Другие частые локализации в костях: бедренная кость, нижняя челюсть, ребра, и позвонки. 20 Самый частый симптом увеличивающееся мягкое образование черепа. Но солитарные очаги могут быть бессимптомными и случайно обнаруживаться на рентгенограммах. 20 На рентгенограммах определяются круглые или овальные хорошо отграниченные очаги просветления со скошенными краями.
На КТ определяется мягкотканное образование с литической деструкцией, различной во внутренней и наружной пластинке, часто с мягкотканной плотностью в центре. На МРТ определяется от низкой до средней интенсивности сигнала на Т1, гиперинтенсивный сигнал на Т2 и значительное накопление контраста. На МРТ также может быть утолщение и контрастирование воронки гипофиза и гипоталамуса. Рис 20.
Диффузное утолщение костей свода черепа
Утолщение свода неспецифическое состояние, встречающееся как нормальный вариант, связанное с дискразиями крови, хронической шунтирующей хирургией, акромегалией и терапией фенитоином. На рентгенограммах и КТ можно увидеть диффузное утолщение костей свода черепа (Рис. 21). Корреляция с анамнезом и применение фенитоина может объяснить причину утолщения костей.
Побочный эффект фенитоина, приводящий к диффузному утолщению свода черепа широко освещается. Фенитоин стимулирует пролиферацию и дифференциацию остеобластов через регуляцию преобразования фактора роста-1 и костных морфогенетических белков. Если утолщение костей асимметричное или сочетается с литическими или склеротическими участками, следует думать о другой этиологии, включая болезнь Педжета, диффузные костные метастазы, фиброзную дисплазию и гиперпаратироидизм.
Выводы
Поражения костей свода черепа часто встречаются в клинической практике. Правильная диагностика может быть трудной. Знание нормальных вариантов и дифференциальная диагностика поражений свода черепа важна при первичной диагностике. Рентгенологические и клинические особенности этих поражений и соответствующая дальнейшая диагностика с помощью других модальностей может помочь установить вероятный диагноз.
Разрастание костной ткани — гиперостоз. Заболевание серьезное. Может протекать как самостоятельное, так и с симптоматикой других болезней. Особую роль в развитии отдают повышенной физической нагрузке на кость, радиационному поражению и интоксикации. Часто не обнаруживается сразу, возможно определить после проведения специальных исследований.
Лобный гиперостоз — этиология
Увеличение костной ткани возможно в любом отделе организма. Чаще всего диагностируется в области лба. В норме пластина черепа имеет ровную поверхность, с четкими контурами. При обнаружении патологии, пациенту ставится диагноз — лобный гиперостоз.
Достаточно часто пациентам ставится диагноз — синдром Морганьи-Стюарта-Мореля. Клинико-рентгенологическое заболевание, с характерными признаками изменений пластин лобной кости, а также костей теменной части черепа.
Заболевание развивается на протяжении нескольких лет, что говорит о разрастании косной ткани по всему черепу. Особую угрозу несет климактерический период в жизни женщины. Но на самом деле, гиперостоз в это время достигает своей наивысшей стадии.
Заболевание характерно для женщин старше 70 лет. В единичных случаях может возникнуть и после 40.
Классификация
Это самостоятельная патология, развивающаяся на фоне других заболеваний или связана с общей ослабленностью организма. Код болезни — М85. Классификация проводится в зависимости от разрастания костной ткани:
- изменения касаются глубокого слоя, нарушается кровообращение в месте поражения, а также появляется просвет в трубчатой кости. Такой период относится к периостальному;
- симптомы болезни затрагивают все костные слои, надкостница утолщается, поражается губчатый слой. Эта стадия называется эндостальной;
- местная — поражение одной кости, связано с возрастными изменениями организма;
- диффузная — разрастается костная ткань на нескольких костях. Причиной является наследственность.
Причины появления патологии
Основной причиной появления является наследственность или ответная реакция организма на острый остеомиелит и поражение в зоне радиации. Дополнительными причинами являются:
- травмы, вследствие которых развиваются воспалительные процессы;
- отправление мышьяком, свинцом;
- онкология;
- сифилис;
- эхинококкоз;
- лейкемия;
- может развиваться при достижении организма стадии отеросклеротирования;
- болезни почек и печени, перерастающие в хронические. Также отсутствие необходимого количества витамина А, D.
Часто заболевание диагностируется у спортсменов или людей, имеющих постоянную нагрузку на одну из костей скелета. Например, если одна нога в постоянном движении, а вторая в покое, то развитие гарантировано. Поэтому нагрузка должна быть равномерной и одинаковой для организма в целом.

Также читайте про 10 фактов об остеосклерозе костей
Информацию о народных средствах для лечения артроза коленного сустава узнайте тут
Клиническая картина
Ранняя стадия характеризуется отсутствием признаков, внутри кости развивается воспаление. В зависимости от возраста пациента, его пола и очага поражения подразделяют следующие типы:
- Появление множественной симметрии в голени, плече или плюсневых костей. Начинают деформироваться фаланги, ноготь становится более выпуклым. Это синдром Мари-Бамберга. У пациентов наблюдается постоянная боль в области конечностей, а также повышенное потоотделение. Костная ткань начинает голодать. Ей не хватает кислорода.
- Развитие у грудных детей. Изначально развивается как инфекционное заболевание, проявляется в потере аппетита, беспокойстве. На конечностях могут быть небольшие припухлости. Форма лица становится лунообразной. Типичный признак — припухлость в нижней части челюсти.
- Наследственность — поражается лицевой нерв, ухудшается зрение и слух. На подбородке появляется припухлость. Чаще всего подвержены дети в подростковом возрасте.
- Бедренная кость поражается, сустав двигается медленно, меняется походка. Страдают маленькие дети.
Часто диагностируют заболевание в климактерический период у женщин. Лобная кость утолщается, развивается ожирение, и появляются вторичные половые признаки.
Диагностика
При проведении диагностики, врач собирает анамнез, выясняет причину развития, проводит внешний осмотр пациента. После того, как пациент осмотрен, рекомендовано пройти следующие обследования:
- R-графия — при выявлении симметричных наслоений кости могут быть не поражены, но при этом выявляется искривление большой берцовой кости;исследование радионуклидное;
- анализы крови — биохимия, выявление воспалительного процесса в организме и нарушений связанных с работой эндокринной системы;
- могут быть назначены МРТ, КТ. Они выступают, в качестве вспомогательных обследований.
![]()
Лечение
При развитии на фоне другого заболевания, лечение назначается симптоматическое. При первичной форме используются следующие средства:
Схема лечения разрабатывается эндокринологом, ревматологом.
Таким пациентам запрещено употреблять в пищу продукты с большим содержанием белка, витаминов. Исключается полностью алкоголь и еда быстрого приготовления. Чтобы двигательная функция была восстановлена, назначаются физиопроцедуры. Проводится массаж конечностей, при этом эффективное разминание в очаге поражения запрещено. Возможно появление боли при массажных процедурах. В этом случае его исключают.
Профилактика
Профилактических мер, которые могли бы остановить развитие заболевания, нет. Рекомендовано придерживаться правил:
- запрет на наличие вредных привычек;
- занятие в бассейне, фитнесом: требуется вести активный образ жизни;
- хронические инфекции должны лечиться вовремя, так же как и травмы опорно-двигательного аппарата;
- регулярный осмотр в рамках диспансеризации.
Прогноз на будущее
Прогнозирование зависит исключительно от того, когда было диагностировано заболевание. На ранней стадии все может закончиться благоприятно. Но если болезнь прогрессирует, а пациент о ней не знает, она приведет к инвалидности, а сустав станет ограничен в движении.
Смотрите на видео — операция на лобной кости:
🔥 Читайте по теме:

Остеосклероз костей: причины болезни, признаки, диагностика и лечение

Ахиллобурсит пяточной кости: симптомы, признаки, варианты лечения и профилактики

Полимиозит: причины заболевания, симптомы, диагностика, лечение
Читайте также:



