Склеродермия локализованная что это такое
В отличие от системной склеродермии, при локализованном характере болезни в процесс вовлекается только кожа без поражения внутренних органов.
Причины и патогенез
Как было сказано выше, непосредственная причина заболевания на сегодняшний день не выявлена. Однако существует ряд теорий на этот счет.
- Инфекционная теория (не нашла подтверждения при углубленном изучении).
- Наследственная теория, в т. ч. теория мультифакторного характера заболевания.
- Теория нарушенного обмена, дисфункции иммунитета (аутоагрессия организма).
- Гипотеза о дисфункции вегетативной нервной системы.
- Теория эндокринных расстройств.
При тщательном изучении патогенетических процессов, лежащих в основе формирования ограниченной склеродермии, можно увидеть, что практически каждая из гипотез находит в нем свое отражение. Но основную роль отводят аутоиммунным нарушениям.
В своем развитии локализованная склеродермия проходит три последовательно сменяющихся друг другом этапа – отек, уплотнение и атрофию. Первый длится несколько недель, часто незаметен. Кожа при этом становится гладкой, блестящей, напряженной. Изменяется ее плотность и консистенция – приобретает тестообразный характер. Цвет варьируется от нормального до красно-синюшного оттенка.
После стадии отека, патологический процесс достаточно быстро переходит в стадию уплотнения. Кожа холодеет, становится плотной, не смещается, не берется в складку. Вокруг зоны поражения – голубоватый венчик (участок периферического роста), сама же зона при этом восковидно-бледная или грязно-серого оттенка.
Последний этап – атрофия. Кожный покров пораженного участка истончается. Приобретает вид пергаментной бумаги. Возможно вовлечение в процесс жировой клетчатки и мышц. В таком случае кожа прилегает непосредственно к костным структурам.
Классификация
Очаговая склеродермия классифицируется следующим образом:
- Бляшечная склеродермия.
- Линейная.
- Многоочаговая.
- Глубокая.
- Пансклеротическая склеродермия.
- Буллезная форма.
- Идиопатическая атрофодермия Пазини-Пьерини.
- Прогрессирующая гемиатрофия лица Парри-Ромберга.
- Склероатрофический лихен Цумбуша (болезнь белых пятен).
Симптомы
Очаговая склеродермия имеет разную клинику и симптомы, в зависимости от формы. При этом у одного человека может наблюдаться сочетание сразу нескольких разновидностей заболевания. Но рассмотрим каждый из случаев раздельно.
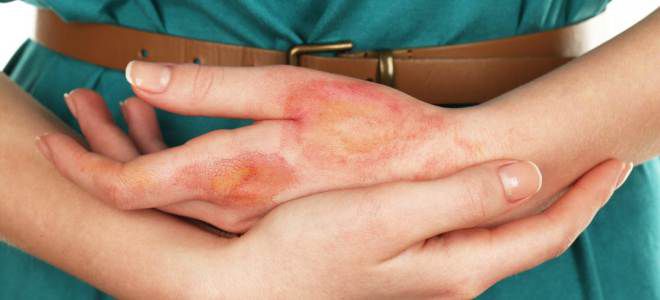
Бляшечная склеродермия – самый частый вид патологии. Встречается преимущественно у женщин средних лет (30-50). Как и при других вариантах, в коже последовательно сменяются три процесса – отек, уплотнение, атрофия. Характеризуется появлением на различных участках тела (голова, туловище, конечности) зон эритемы и уплотнения (индурации).
Нередко участки поражения обусловлены травматизацией и сдавлением кожи (перетянутый ремень, пояс, тугой бюстгалтер). Сначала появляются округлые или овальные пятна розово-лилового оттенка, несколько отечные. Они медленно увеличиваются в размерах (от нескольких до 20 см), с прогрессирующим уплотнением кожи в центре. На периферии при этом сохраняется розово-сиреневый венчик. Пораженная кожа постепенно бледнеет (цвет слоновой кости), становится гладкой (стирается кожный рисунок).
В дальнейшем венчик на периферии исчезает, а ему на смену приходят сосудистые звездочки и пигментация. Кожа истончается, снова собирается в складку. При своевременно начатом лечении процесс можно обратить вспять. Появившаяся гиперпигментация пораженного участка – хороший прогностический признак.
Бляшечная склеродермия может быть в виде:
- морфеа (очагов) – описана выше;
- узлов (келоидоподобная) – на теле появляются один или несколько склерозированных участков в виде узелков, которые напоминают келоидные рубцы;
- атрофодермия Пазини Пьерини – легкий, поверхностный вариант течения бляшечной склеродермии. Возникает у девушек 10-20 лет с преимущественной локализацией патологических очагов на спине.
Линейная склеродермия (полосовидная) – очаги розово-синюшной окраски, которые появляются на одной стороне тела или по ходу сосудисто-нервного пучка (зоны Захарьина-Геда), чаще на голове или конечностях, имеют линейную форму. Встречается чаще в детском возрасте, может сочетаться с гемиатрофией Парри-Ромберга.
Формирование склеродермического очага проходит через известные три стадии. Чаще всего единственный очаг распространяется с волосистой части головы на лицо, напоминает след от удара саблей.
Болезнь белых пятен (склероатрофический лихен, каплевидная склеродермия) – зоны поражения представлены мелкими (3-10 мм) перламутровыми белесыми пятнами, блестящии бляшками. Очаги могут сливаться, имеют фестончатые, четкие края. Вокруг – эритематозный венчик. Кожа в стадии атрофии напоминает смятую папирусную бумагу. Частая локализация – шея, плечи, верхняя часть грудной клетки.

Гемиатрофия лица – очаговая склеродермия при этом начинается в юношеском возрасте (20 лет). Одинаково часто встречается у мужчин и женщин. Поражается лицо, чаще процесс начинается с захвата зоны около глаз, скулы и нижней челюсти. При данной форме в процесс первично вовлекаются подлежащие коже структуры – жировая клетчатка и мышцы. Пациенты испытывают боли, нарушаются процессы жевания пищи и речь.
Какой врач лечит очаговую склеродермию?
Поскольку очаговая склеродермия характеризуется преимущественным поражением кожи, то заниматься данной патологией должен врач-дерматолог. Но для исключения системного поражения и дифференциальной диагностики с другими аутоиммунными заболеваниями необходимы консультации терапевта и ревматолога.
Также для выявления сопутствующих патологий и решения для дальнейшего лечения, ликвидации тяжелых деформаций лечащим враче может быть назначены осмотры:
Диагностика
Диагноз ставится на основании данных анамнеза и клинической картины. В качестве дополнительных средств, подтверждающих диагноз, используются:
- Анализ крови (общий, биохимический).
- Иммунологическое исследование крови (выявление антинуклеарных АТ, ревматоидного фактора, АТ к клеткам собственного организма, исследование уровня Ig).
- Анализ мочи.
- Гистологическое исследование кожи (при необходимости).
- УЗИ органов брюшной полости, почек, щитовидной железы.
- ЭКГ.
- Рентген грудной клетки, костей черепа.
- Энцефалография.
- КТ.
- МРТ.
Лечение
Лечение ограниченной склеродермии – тяжелая задача. Самостоятельно справиться с ней нельзя, необходим контроль и наблюдение специалиста. При этом лечение должно быть комплексным и длительным, подбираться с учетом особенностей каждого конкретного пациента.
Ограниченная склеродермия лечится с помощью трех направлений – медикаментозная терапия, физиопроцедуры и хирургическое вмешательство.
Среди медикаметнозных средств при склеродермии используют те, которые улучшают микроциркуляцию и оказывают иммунодепрессирующий эффект:
- Пенициллин.
- Купренил.
- Метотрексат.
- ГКС (преднизолон).
- Теониол, никотиновая кислота, пентоксифиллин.
- Лидаза (в/м или подкожно) и другие рассасывающие средства (трипсин, гиалуронидаза).
- Унитиол.
- Витамины (А, Е, группы В).
- АТФ.
- Местные средства – топические ГКС (Бетаметазон в виде крема или мази, Аклометазон и др.).
Среди физиотерапевтических методов лечения болезни лимитированной склеродермии используют УФА-облучение, ПУВА-терапию, ультразвук, лазер, гимнастику и массаж.
Операции при склеродермии выполняются по показаниям в случае образования контрактур, ограничении двигательной функции суставов.
Народная терапия

Очаговая склеродермия – тяжелое заболевание, которое не может быть вылечено без использования целого комплекса мер, включающих обязательно лекарственные средства. Но в качестве вспомогательных средств можно использовать отвары лечебных трав.
Среди растений, оказывающих благоприятный эффект при склеродермии, можно использовать хмель, мелиссу, душицу, зверобой, пустырник, календулу, полевой хвощ. Для применения смесь сухих трав заливают кипятком (стакан воды на столовую ложку сбора), настаивают в течение 2-3 часов и принимают по 1/5 стакана 3 раза в день за полчаса до приема пищи. Перед применением обязательна консультация с лечащим врачом для предупреждения аллергический и других побочных реакций.
Опасна ли болезнь для жизни?
При правильно подобранном лечении склеродермии прогноз для жизни благоприятный.
Профилактика осложнений
Больным с выявленной болезнью очаговой склеродермией рекомендовано избегать травматизации кожного покрова, высоких и низких температур, стрессов.
Несмотря на трудность в лечении и порой тяжелые кожные проявления, лечить локальную склеродермию можно и нужно. Главное – вовремя обратиться за помощью и четко следовать указанием лечащего врача.
Полезное видео про лечение склеродермии
Список источников:
- Шостак Н.А., Дворников А.С., Клименко А.А., Кондрашов А.А., Скрипкина П.А., Гайдина Т.А. Локализованная (очаговая) склеродермия в общей медицинской практике // Лечебное дело. 2015. №4.
- Акбарова С.Н., Абидова Н.А., Бегманов С.А., Солибаева Н.О., Йулдошева П.Ж. Внешние изменения очаговой склеродермии // Теория и практика современной науки. 2018. №17.

Самыми тяжелыми заболеваниями считаются быстро прогрессирующие – рак, СПИД, инсульт, инфаркт, но и есть другие опасные болезни. Такие патологии, как склеродермия, развиваются медленно и безостановочно, их сложно лечить. Они постепенно разрушают организм, вызывая необратимые изменения в человеческом теле.
Склеродермия – что это за болезнь?
- кожи;
- структур опорно-двигательного аппарата;
- почек;
- сердца;
- органов пищеварительного тракта;
- печени.
Для разработки действенной терапии и поиска новых медикаментов от данной патологии важно понимать механизмы ее развития. Еще с 40-х годов прошлого века изучается склеродермия, что это такое и как лечить болезнь. Причины или факторы, провоцирующие проблему, точно установить пока не удалось, но механизмы ее прогрессирования определены досконально.
Ключевая роль в патогенезе заболевания принадлежит гуморальному и клеточному иммунитету. Нарушения в их работе приводят к увеличению концентрации лимфоцитов СD4+ и В. Происходит реакция гиперчувствительности, и образуется огромное количество аутоантител и циркулирующих защитных комплексов разных типов. Фибробласты становятся гиперактивными и атакуют как соединительные ткани, так и сосуды организма.
Точные факторы, вызывающие изменения в функциях иммунитета, пока не известны. Полученные в ходе медицинских исследований знания помогают определить только механизмы, из-за которых возникает склеродермия, что это такое, и как лечить патологию. Существует несколько теорий происхождения описываемого заболевания и отдельные этиологические гипотезы. Склеродермия причины может иметь следующие:
- генетическая предрасположенность;
- цитомегаловирусная инфекция;
- стрептококковая ангина;
- осложнения гриппа;
- длительное воздействие химикатов;
- прием таких лекарств как цитостатики;
- стрессы;
- переохлаждения и обморожения;
- механические травмы тела;
- подверженность вибрации;
- гормональная перестройка;
- неправильная вакцинация;
- хирургические вмешательства, включая операции в ротовой полости (удаление зуба, миндалин).
Склеродермия – симптомы
Клиническая картина болезни объединяет комплекс разных признаков, которые зависят от вида патологии. Выделяют две основные формы склеродермии:
- Очаговая (локализованная) – заболевание поражает отдельные органы и почти не распространяется, его проще лечить.
- Системная (генерализованная) – процесс, затрагивающий любые структуры, содержащие коллаген.
Этот вариант патологии чаще диагностируется у детей, редко встречается после 35-40 лет. Локализованная склеродермия делится на 2 типа, оба можно не лечить:
- Бляшечная или морфея. Рассматриваемая форма недуга проявляется как овальные утолщения на коже. Бляшки крупные и плотные, в центре белые, а по краям имеют пурпурную окраску. Визуально легко опознать, что это склеродермия, фото ниже наглядно отражает специфические симптомы. Заболевание иногда проходит самостоятельно, в течение 3-5 лет, на фоне нормализации функций иммунитета. В редких случаях на месте бляшек остаются пигментированные пятна.
![]()
- Линейная склеродермия. Представленная вариация болезни характерна для маленьких детей. На коже формируются ленточные участки с утолщенным эпидермисом, преимущественно на конечностях и лбу. Особенностью линейной формы считается одностороннее поражение тела.

Генерализованный тип патологии еще называется прогрессирующим склерозом тканей и сосудов. Это самая опасная склеродермия, признаки заболевания охватывают почти весь организм, их тяжело лечить. В соответствии с пораженными участками выделяют такие формы болезни:
- Пресклеродермия. Визуальных симптомов нет, присутствует исключительно синдром Рейно – сосудистые спазмы, сопровождающиеся ощущением холода в кончиках пальцев рук, их болью и онемением.
- Лимитированная склеродермия. Это преимущественное поражение кожных покровов. При таком виде патологии внутренние органы подвергаются изменениям очень медленно и спустя десятки лет.
- Диффузная склеродермия. Стремительно прогрессирующая форма. В течение первого года с начала заболевания параллельно повреждаются кровеносные сосуды, кожа, опорно-двигательный аппарат и внутренние органы. Лечить затруднительно.
- Перекрестная склеродермия. Сочетание предыдущего типа болезни с полимиозитом, васкулитами, ревматизмом, дерматомиозитом и другими системными патологиями.
- Склеродермия без склеродермы. Возникают только внутренние и сосудистые симптомы, кожных проявлений нет.
Классические признаки патологии:
- синдром Рейно;
- артралгии;
- теносиновиты;
- деформации ногтевых фаланг;
- миопатии;
- полимиозиты;
- изжога;
- рвоты;
- язвы и стриктуры пищевода;
- метеоризм;
- диарея или запоры;
- рефлюксный эзофагит;
- дисфагия;
- кишечная непроходимость;
- кашель;
- пневмофиброз;
- экспираторная одышка;
- перикардит;
- аритмия;
- тромбоцитопения;
- эндокардит;
- сердечная недостаточность;
- полиневропатии;
- аутоиммунный тиреоидит;
- билиарный цирроз печни;
- синдром Шегрена;
- латентные нефропатии;
- кожные симптомы (представлены на фото ниже).



- Начальная – суставные и вазоспастические симптомы. На данной стадии терапия считается максимально эффективной.
- Генерализованная – распространение негативных изменений и воспалений на внутренние органы, опорно-двигательный аппарат и кожу. Лечение менее действенно.
- Терминальная – тяжелые и необратимые поражения. Худшая степень в плане терапии и прогнозов.
Второй вариант предполагает уточненное описание симптомов, которые провоцирует склеродермия, признаки могут быть выражены:
- Минимально – иногда возникает только синдром Рейно, но и его удается купировать благодаря лечению.
- Умеренно – клиническая картина терпима, облегчается с помощью правильно подобранной терапии.
- Максимально – симптоматика явная и яркая, некоторые признаки невозможно устранить с помощью лечения.
Склеродермия – диагностика
Ассоциация ревматологов разработала специальные критерии для подтверждения описываемого заболевания:
- Большой – уплотнение кожи на лице, туловище и кистях рук.
- Малые – дигитальные рубчики, склеродактилия, пневмофиброз двустороннего характера.
Если присутствуют минимум 2 симптома из последних критериев или единственный большой, диагноз считается подтвержденным. Общеклинические лабораторные анализы при склеродермии предоставляют слишком мало информации. Изменения в моче и крови неспецифичны, аналогичные явления (лейкоцитоз, умеренное увеличение СОЭ, протеинурия) свойственны множеству других патологий. Они не помогают ни установить диагноз, ни понять, почему началась склеродермия, что это такое и как лечить болезнь.
Целесообразно выполнить иммунологическое обследование. В крови присутствуют особые маркеры – антицентромерные аутоантитела и к Scl-70. Для инструментальной и аппаратной диагностики осуществляются такие мероприятия:
- капилляроскопия ногтевого ложа;
- рентгенография легких и костей;
- компьютерная томография внутренних органов;
- электрокардиография;
- биопсия почек, кожи, перикарда, легких, мышц;
- электромиография;
- УЗИ органов пищеварительной системы;
- эхоЭКГ.
Склеродермия – лечение

Пока не существует методов, обеспечивающих полное избавление от описываемого недуга. Можно только замедлить его прогрессирование и смягчить негативные проявления, которые вызывает системная склеродермия, лечение преимущественно симптоматическое. Его эффективность зависит от стадии, формы и тяжести заболевания, готовности человека менять свой образ жизни.
Основная терапия патологии осуществляется ревматологом. В соответствии с органами, подвергшимися изменениям, могут быть привлечены и другие специалисты, знающие, чем характерна склеродермия, что это такое, и как эффективно лечить заболевание:
- дерматологи;
- кардиологи;
- нефрологи;
- гастроэнтерологи;
- пульмонологи;
- эндокринологи;
- психо- и физиотерапевты.
Совместно врачи разрабатывают комплексную индивидуальную схему, включающую медикаментозное лечение и общие меры.
Системная склеродермия – клинические рекомендации:
- Отказ от курения и потребления кофеина.
- Поддержание физической активности.
- Контроль температуры тела (избегание холода).
- Бережный уход за кожей.
Из-за разнообразия симптомов системные лекарства подбираются из нескольких фармакологических групп:
- вазодилататоры (Нифедипин, Дилтиазем);
- антикоагулянты (Варфарин, Гепарин);
- ингибиторы фосфодиэстаразы (Силденафил);
- простаноиды (Илопрост);
- антиагреганты (Пентоксифиллин, Аспирин);
- блокаторы эндотелиновых рецепторов (Бозентан);
- противовоспалительные средства (Нимесулид, Диклофенак);
- антибиотики (Ципрофлоксацин, Сумамед);
- глюкокортикоиды (Преднизолон, Метилпреднизолон);
- иммуносупрессоры (Циклоспорин, Азатиоприн) и другие.
Дополнительные медикаменты (сердечные, почечные, легочные, пищеварительные) назначаются в зависимости от пораженных органов. Для купирования дерматологических признаков используются местные препараты. Мазь при склеродермии выбирается с кортикостероидными составляющими:
- Синафлан;
- Гидрокортизон;
- Элоком-С;
- Акридерм СК;
- Бетадерм и аналоги.
Немедикаментозные способы лечения помогают купировать симптомы патологии. Определенные формы болезни, например, линейная и бляшечная склеродермия, существенно облегчаются благодаря физиотерапии. Эффективные методы воздействия:
- ультрафонофорез;
- вакуум-декомпрессия;
- магнитная терапия;
- радоновые, азотные, сероводородные ванны;
- электрофорез
- дециметроволновая терапия;
- аппликации озокерита;
- массаж;
- лазерная терапия;
- накладывание грязей;
- гипербарическая оксигенация;
- аэрокриотерапия и другие.
Альтернативная медицина не одобряется ревматологами, ее использование допускается крайне редко. Местные средства еще могут помочь, если диагностирована ограниченная склеродермия, при системной форме болезни они неэффективны. Из наружных народных препаратов часто используется мазь на жировой основе. Она снимает раздражение и смягчает огрубевшую кожу, увлажняет ее.
Рецепт мази от склеродермии
- трава полыни – 100 г;
- смалец – 0,5 кг.
- Растопить свиной жир на паровой бане.
- Смешать его с хорошо измельченной полынью.
- Выдержать состав в духовке 6 часов при температуре до 150 градусов.
- Процедить средство, перелить в чистую банку.
- Остудить мазь в холодильнике.
- Наносить лекарство на пораженные зоны трижды в сутки.
- Продолжать лечение 3 месяца.
Специальный рацион в составе комплексной терапии патологии не разрабатывается. Питание при склеродермии должно быть частым и дробным, здоровым, полноценным и сбалансированным. Некоторые продукты в меню нужно просто ограничить или исключить:
- жирные блюда;
- копчености;
- жареная еда;
- консервы;
- острые специи;
- алкоголь.
Прогноз при склеродермии
Из-за отсутствия знаний о причинах развития рассмотренной болезни, лечить ее приходится на протяжении всей жизни. Заболевание склеродермия имеет условно неблагоприятный прогноз. Это означает, что патология будет постоянно прогрессировать, а состояние человека – ухудшаться. Итогом станет утрата работоспособности или инвалидизация. Пятилетняя выживаемость зависит от возраста больного, тяжести и формы недуга, в разных случаях она составляет 30-70%.

Склеродермия – это хроническое заболевание, воздействующее на кожу и (у некоторых людей) на внутренние органы. Кожа растягивается, грубеет и утолщается, а иногда одновременно повреждаются еще и внутренние органы, такие как сердце, легкие и почки.
- Что такое склеродермия?
- Кто подвержен склеродермии?
- Каковы симптомы локализованной склеродермии?
- Каковы симптомы системной склеродермии?
- Каковы причины развития склеродермии?
- Как врач диагностирует склеродермию?
- Как лечится склеродермия?
- Вопросы, которые следует задать врачу
Что такое склеродермия?
Склеродермия – это хроническое заболевание, воздействующее на кожу и (у некоторых людей) на внутренние органы. В результате развития склеродермии организм начинает вырабатывать избыточное количество коллагена – белка, образующего соединительные ткани, такие как кожа. Но когда коллагена слишком много, кожа растягивается, грубеет и утолщается, а иногда одновременно повреждаются еще и внутренние органы, такие как сердце, легкие и почки.
Существует 2 типа склеродермии: локализованная и системная. Локализованная склеродермия воздействует исключительно на кожу, в то время как системная – на кровеносные сосуды, внутренние органы и кожу.
Склеродермия может развиться у любого человека, но женщины больше предрасположены к этому заболеванию. Системный тип чаще встречается среди афроамериканцев и индейцев.
Каковы симптомы локализованной склеродермии?
Существует 2 разновидности локализованной склеродермии:
- Очаговая (кольцевидная). К первичным симптомам относится появление на коже красноватых очагов овальной формы, которые уплотняются и твердеют. Позже эти очаги белеют внутри, и на них проявляется темная окантовка. Распространенными местами появления очагов являются грудная клетка, живот и спина, но также они могут появиться на лице, руках и ногах. У людей с такой разновидностью склеродермии может быть как один очаг, так и сразу несколько, а размер каждого из них может варьироваться от 1 до 30 сантиметров в диаметре.
- Линейная. При этой разновидности склеродермии на коже образуется уплотненная и меняющая цвет полоса или линия. Наиболее распространенными местами являются руки, ноги и лоб. Линейная склеродермия чаще встречается у детей.
Существует 2 разновидности системной склеродермии:
- Ограниченная склеродермия прогрессирует постепенно. Эта разновидность проявляется на пальцах, руках, кистях, ладонях, ногах и лице. Как и при локализованной склеродермии, очаги кожи утолщаются и уплотняются, а также меняют цвет. Часто у людей, страдающих этой разновидностью склеродермии, встречается еще и болезнь Рейно. При повреждении внутренних органов может наблюдаться частая изжога. В целом, ограниченная склеродермия может нанести ущерб легким, пищеводу и кровеносным сосудам.
- Диффузная склеродермия прогрессирует быстро. Люди с этой разновидностью болезни часто устают, имеют плохой аппетит и постоянно сталкиваются с отеками и болью в суставах. Диффузная склеродермия может появиться на любом участке кожи в виде набухшего глянцевого уплотнения, зачастую зудящего. Отличие заключается в том, что, в конечном счете, кожа снова становится мягкой и даже может прибрести изначальный вид. Диффузная склеродермия часто наносит ущерб внутренним органам, включая кишечник, легкие, почки и сердце.
Каковы причины развития склеродермии?
Врачи до сих пор не установили причины развития склеродермии, равно как и многих других аутоиммунных заболеваний. В норме вырабатываемые нашей иммунной системой антитела помогают защищать организм от воздействия вирусов, бактерий и прочих инородных тел. Однако при развитии аутоиммунных заболеваний антитела почему-то начинают атаковать собственные такни и/или органы.
Как врач диагностирует склеродермию?
Врач задаст вопросы о симптомах и перенесенных заболеваниях. Далее он проведет осмотр и попытается найти какие-либо внешние изменения на коже. Возможно, он возьмет соскоб (биопсию) для изучения под микроскопом. Также вам может быть назначен анализ крови на предполагающие склеродермию антитела или же другие формы обследования для определения наличия повреждений внутренних органов.
Как лечится склеродермия?
К сожалению, склеродермия не подлежит излечению. Локализованный тип заболевания иногда проходит сам по себе, но, в целом, терапия при склеродермии всех типов фокусируется на облегчении симптомов и предотвращении прогрессирующего ущерба кожи и органов. В зависимости от симптомов врач подберет оптимальный тип лечения в вашем случае. Если повреждены внутренние органы, врач может привлечь узкопрофильных специалистов. К примеру, если в результате склеродермии пострадало сердце, в назначении курса терапии может принять участие кардиолог.
Также врач может назначить физиотерапию или реабилитационную терапию для снижения болевых ощущений.
В некоторых случаях минимизировать проявление склеродермии на коже помогает косметическая хирургия.
В ряду заболеваний человека системные аутоиммунные патологии занимают особое место. К ним относятся склеродермия, ревматоидный артрит, системная красная волчанка. Их признаком является то, что организм человека начинает вырабатывать антитела к собственным тканям.
Например, к внутренним оболочкам сосудов, суставов, сердца, других органов. Возникают воспалительные очаги в разных частях организма, в результате развития которых в них начинается активное развитие коллагена — плотной соединительной ткани. Это приводит к деформации и нарушению работы пораженных органов, а также изменениям на коже.
Что такое склеродермия
В них возникают очаги активного деления различных клеток, отвечающих за иммунный ответ и регенерацию. В результате этого процесс завершается образованием плотного коллагена — кожа и подкожная клетчатка уплотняются в специфические бледные бляшки и практически спаиваются в единую плотную, ткань, напоминающую рубцовую.

Бляшки могут разрастаться, сливаться, а в итоге стягивают кожу лица и конечностей, лишая её мимики и ограничивая движения.
Также нередка и атрофия бляшек с истончением и потерей чувствительности. Помимо кожи, заболевание может затрагивать суставы и внутренние органы, чаще желудочно-кишечный тракт. Иногда поражаются сердце, легкие, печень, почки. Склеродермией в 4 раза чаще болеют женщины, частота возникновения заболевания с возрастом увеличивается.
Виды склеродермии
Склеродермия (признаки заболевания различаются в зависимости от ее формы) бывает нескольких видов:
- Пресклеродермия. Начальная форма заболевания, при которой все клинические проявления могут заключаться только в синдроме Рейно — повышенной чувствительностью конечностей к холоду, который вызывает онемение, побледнение, покалывания и боли в конечностях. При этом иммунологические лабораторные тесты уже позволяют обнаружить в крови специфические для склеродермии антитела.
- Системная. Заболевание затрагивает сразу несколько систем органов. Обычно это кожа с прилегающими тканями, суставы (в основном конечностей) и внутренние органы. При этом, масштабы поражения кожи могут не соответствовать степени поражения внутренних органов.

В свою очередь, бывает трех видов:
- Системный склероз без кожных изменений (висцеральная форма) — практически не видимая внешне, болезнь может захватывать одну или несколько систем внутренних органов. При этом протекает без поражения кожи, длительно.
- Ограниченный системный склероз — помимо кожи и суставов поражения ограничены одной системой органов, например, желудочно-кишечным трактом или почками.
- Распространенный системный склероз — самая тяжелая форма, при которой заболевание захватывает весь организм. Могут быстро утрачивать функции пищевод, кишечник, печень, сердце, почки. Нарушается деятельность сразу нескольких органов и систем, поэтому такой вариант развития самый неблагоприятный и трудно поддающийся лечению.
- Ограниченная. При ней воспалительные поражения ограничены кожей, с близлежащими тканями и опорно-двигательным аппаратом. Развитие медленное, хроническое. Есть прямая зависимость между скоростью и масштабами поражения кожи и других органов.
- Ювенильная склеродермия — начинается заболевание до 16 лет, чаще с кожных проявлений и синдрома Рейно. Чаще проявления ограничены кожей и суставами, нередки явления суставных контрактур.
- Перекрестный синдром. Одновременно возникают проявления нескольких системных аутоиммунных заболеваний соединительной ткани. Чаще всего — ревматоидного артрита дерматомиозита или системной красной волчанки.

У ограниченной есть 2 разновидности:
- Кольцевидная склеродермия — для неё характерно формирование нескольких округлых очагов, иногда в разных областях кожи.
- Линейная склеродермия — обычно проявляется в одной области, но в виде нескольких пятен. При ней процессы развития бляшек проходят длительно, иногда они сопровождаются образованием кальцинатов. Эта форма часто бывает в детском возрасте.
Стадии и степени склеродермии
По течению системная склеродермия бывает:
- острая — быстропрогрессирующая форма, в течение 2-3 лет от появления первых признаков заболевания наблюдается поражение нескольких внутренних органов и различных областей кожи,
- подострая — развитие более медленное, преимущественно поражается кожи и опорно-двигательный аппарат, с формированием контрактур,
- хроническая — длительно, десятилетиями протекающая форма без резких обострений, чаще заболевание манифестирует поражением мелких сосудов и нарушением кровообращения (синдромом Рейно с отеками конечностей), а затем добавляются и поражения внутренних органов.

Также можно выделить 3 основные стадии заболевания:
- начальная — появление первых клинических симптомов и лабораторных маркеров, от 1 до 3 зон локализации поражений,
- генерализованная — распространение повреждений по коже с подключением внутренних органов и тканей,
- поздняя, терминальная — заключается в нарушениях функций органов — печени, почек, легких, сердца.
Симптомы склеродермии
Склеродермия (признаки заболевания могут проявляться поражениями кожи, и большинства внутренних органов) имеет очень разнообразную симптоматику. Практически у 100% пациентов, иногда за несколько лет до появления характерных бляшек или других симптомов, наблюдается синдром Рейно (пресклеродермия).
Причины появления склеродермии
В настоящее время единой причины развития склеродермии не выявлено. Подтверждена генетическая предрасположенность к заболеванию, описаны случаи семейной склеродермии.

Для проявления генетических факторов необходим ряд сопутствующих экзогенных (внешних) и эндогенных (внутренних) воздействий:
- частые переохлаждения,
- стрессы,
- инфекционные заболевания, особенно длительно протекающие и затрагивающие центральную нервную систему,
- травмы,
- применение некоторых групп лекарственных средств,
- гормональные нарушения (у женщин это нередко бывает с приближение климакса или при абортах, выкидышах).
Диагностика склеродермии
Склеродермия (признаки заболевания развиваются постепенно) на ранней стадии может проявляться только синдромом Рейно. При этом иммунологические тесты уже на ранней стадии покажут наличие заболевания. Также выявить высокую вероятность дальнейшего развития болезни поможет анамнез и характер развития жалоб пациента.
В дальнейшем, выявить специфические для болезни изменения поможет тщательный осмотр всех кожных покровов и суставов больного.
Для более детального их изучения используется капилляроскопия (в районе ногтевых фаланг изучаются капилляры) и биопсия кожи, которые помогают выявить характерные изменения сосудов (мегакапилляры или отсутствие капилляров в очагах) и нарушение кровообращения уже при наличии только синдрома Рейно.
В дальнейшем костно-суставные изменения помогает увидеть рентгенография кистей рук и стоп. Видны деформация, истончение и искривление костей и суставных поверхностей.

В общем анализе крови постепенно нарастает показатель СОЭ, при осложнениях, связанных с кровотечением появляется анемия; а при нарушении работы сердца, печени или почек нарушается белковый состав и появляются специфические ферменты в крови.
Функциональные исследования сердца (ЭхоЭГ с допплерометрией, ЭКГ с нагрузками), легких (исследование жизненной емкости легких) помогают выявить легочную гипертензию и снижение толерантности организма к нагрузкам. Эндоскопическими методами можно увидеть изменения оболочек верхних и нижних отделов желудочно-кишечного тракта, а также бронхо-легочной системы.
Когда необходимо обратиться к врачу
Склеродермия (признаки заболевания могут появиться с опозданием) требует обращения к врачу даже при малейшем подозрении на неё. Особенно это касается случаев семейной предрасположенности.
Чем раньше будет поставлен диагноз и начато корректирующее лечение, тем лучше прогноз и качество жизни пациентов. Так как почти в 100% случаев заболевание начинается с неспецифического синдрома Рейно, обратиться с жалобами следует к врачу-терапевту.

Он либо сам назначит лабораторные и инструментальные исследования для уточнения диагноза, либо направит к более узкому специалисту — ревматологу. Этот доктор специализируется на системных аутоиммунных заболеваниях, ему будет проще провести дифференциальную диагностику и назначить необходимое лечение.
Профилактика склеродермии
Специфической профилактики склеродермии не существует. При выявлении генетической предрасположенности или частых заболеваниях в семье необходимо ограничить себя от действия провоцирующих заболевание факторов.
Избегать переохлаждений конечностей, не допускать травм, воздействия стрессов, химических веществ, не злоупотреблять лекарствами). При наличии хотя бы нескольких симптомов из синдрома Рейно желательно провести лабораторную диагностику с целью исключения, либо раннего выявления болезни.
Методы лечения склеродермии
Склеродермия не имеет метода лечения, направленного на причину заболевания. Поэтому её признаки и симптомы корректируются в отдельности. Для этого применяются лекарственные методы, физиотерапия, коррекция образа жизни.
Проявления склеродермии очень разнообразны, поэтому лечение многочисленных симптомов может вестись самыми разными группами препаратов.

| Симптомы | Препараты | Курс лечения |
| Синдром Рейно, легочная гипертензия, почечные гипертонические кризы | Сосудорасширяющие препараты, снижающие артериальное давление | Нифедипин 30-240 мг/сут. или Амлодипин 5-20 мг/сут. (дозировку увеличивать постепенно). Курс лечения от 1 недели до нескольких месяцев, по состоянию. |
| Склеродерма, появление бляшек и поражение внутренних органов, миозиты | Цитостатики — подавляют размножение клеток, влияют на скорость развития соединительной ткани | Метотрексат 7-22 мг/нед., Циклофосфамид 800-1000 мг/мес. внутривенно. Курсы лечения длительные. |
| Склеродерма, интерстициальное заболевание легких, начальные проявления фиброза внутренних органов | Антифиброзные средства, уменьшающие развитие коллагена | D-пеницилламин 250-500 мг/сут., лечение длительными курсами по несколько месяцев. |
| Обширные поражения кожи, интерстициальное заболевание легких, воспалительные процессы суставов и оболочек внутренних органов | Глюкокортикостероиды — аналоги гормонов человека, уменьшают процессы воспаления и ослабляют иммунные реакции | Преднизолон 5-15 мг/сут, курсами от 2 недель до нескольких месяцев. |
| Постоянная температура, артриты, перикардит, плеврит, артралгии | Нестероидные противовоспалительные препараты — уменьшают воспаление в тканях, отеки | Диклофенак 100-150 мг/сут., Мелоксикам 7,5-15 мг/сут., Парацетамол. Курс от 1 до нескольких недель. |
| Рефлюкс-эзофагит, изжога, отрыжка, язвенная болезнь желудочно-кишечного тракта | Блокаторы протонной помпы, уменьшающие кислотность желудочного сока | Омепразол 20-40 мг/сут., длительный прием. |
| Анемия при кровотечениях из вен пищевода, циррозе печени | Препараты железа | Сорбифер, Мальтофер, Фенюльс, Феррум-лек. Дозировка 50-100 мг, прием до нормализации показателей крови. |
| Выраженное нарушение кровотока в коже и органах, | Антикоагулянты — улучшают кровоток в органах и тканях, замедляют свертываемость крови | Гепарин, Варфарин,, Пелентан. Курсовой прием совмещать с приемом сосудорасширяющих препаратов |
Их рекомендуется применять в периоды затихания болезни, в качестве поддерживающего лечения. Во время обострений требуется серьезная медикаментозная терапия.

- Для лечения кожных проявлений. После распаривания тела в бане или ванне наносить на пораженные участки гель алоэ, ихтиоловую мазь или смесь из испеченной и измельченной луковицы и кефира. Оставлять на ночь под повязкой. Можно приготовить мазь. Для нее понадобится свиной жир и сухая полынь в соотношении 1:5. В растопленный жир положить траву накрыть и запекать все в духовке 6 часов. После охлаждения пользоваться ежедневно.
- Для коррекции аритмии, сердечной недостаточности и легочной гипертензии. По 2 столовых ложки сухой травы адониса и синюхи добавить к 1 литру кипятка и настаивать в термосе 8 часов — принимать по1/4 стакана трижды в день натощак. Смешать спорыш, медуницу и полевой хвощ и 1 столовую ложку этой сухой смеси заваривать на стакан кипятка 15 минут — принимать по 1/3 стакана трижды в день за 30 минут до еды.
- При поражении почек. Смешать спорыш, медуницу, брусничный лист, толокнянку и полевой хвощ. Сухую смесь по 1 столовой ложке заваривать на стакан кипятка и принимать трижды в день натощак по 1/3 стакана.
При склеродермии эффективно физиолечение с препаратами, уменьшающими фиброз тканей, например, Лидазой, Гиалуронидазой. Проводить курсы нужно вне периода обострения болезни. Возможны и аппликации этих средств на область суставов и контрактур.
Эффективны бальнеотерапия (хвойные, сероводородные или радоновые ванны), парафинотерапия и грязелечение на области с нарушенным кровообращением. В домашних условиях эффективно работают ежедневная теплая ванна или баня, улучшающие кровоток внутренних органов и конечностей.

Массаж и лечебная физкультура в периоды стихания заболевания позволяют продлить ремиссию и улучшить качество жизни. При выраженных нарушениях работы печени и почек проводят гемодиализ и плазмаферез в стационарных условиях.
Заболевание системное, поэтому помимо медикаментозного лечения необходима и коррекция образа жизни. Важно выспаться, избегать стрессов и переохлаждений, отказаться от приема кофеинсодержащих напитков, курения и алкоголя. При поражениях желудочно-кишечного тракты нужна легкая, нежирная и неострая пища. Вовлечение почек и печени требуют также соответствующую диету.
Возможные осложнения
При игнорировании первых признаков заболевании болезнь может начать быстрое развитие с поражением суставов, ограничением подвижности и инвалидизацией. Другая опасность заключается в быстром поражении внутренних органов — сердца, легких, печени, почек, которые могут длительно протекать без клинических проявлений.
При этом, именно они наиболее часто становятся причиной смерти пациентов.
Несмотря на то что склеродермия является хроническим прогрессирующим заболеванием, прогноз можно улучшить. Для этого нужно обратиться к врачу при первых признаках нарушения кровообращения или подозрениях на него. Своевременной постановкой диагноза и ранним началом лечения можно добиться улучшения состояния и остановить прогрессирование болезни.
Видео о склеродермии, ее симптомах и способах лечения
Терапия при склеродермии:
Стадии и симптомы системной склеродермии:
Читайте также:



