Сиаловые кислоты при ревматизме

Что такое сиаловые кислоты?
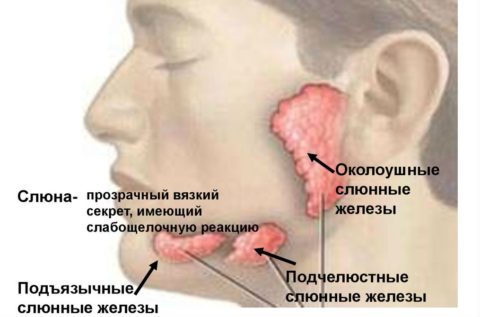
Сиаловые кислоты участвуют в формировании секрета слизистых
Сиаловые кислоты (СК) — полифункциональные соединения, ацилированные производные нейраминовой кислоты. Это бесцветные кристаллические вещества, хорошо растворимые в воде. Содержатся в слизистых оболочках и тканях внутренних органов, секретах слюнных желез, спинномозговой жидкости, плазме крови.
СК обнаруживаются преимущественно в связанном состоянии, входят в состав гликопротеинов, гликолипидов, олигосахаридов, придавая оболочкам клеток отрицательный заряд. Способствуют формированию вязкости в секретах слизистых ротовой полости, желудочно-кишечного тракта, половых и дыхательных органов. От СК зависят рецепторные и антигенные свойства клеток, также кислоты влияют на жизнеспособность ряда гормонов и белков — при отщеплении от них СК, гормоны и белки поглощаются клетками печени. Снижение концентрации СК в оболочках эритроцитов сопровождает процесс старения форменных элементов крови.
СК присутствуют в кровеносном русле в небольшом количестве, активно участвуя в биохимических процессах. Но их концентрация значительно возрастает во время воспалительного явления, так как кислоты входят в состав белковых и углеводных комплексов, подвергающихся распаду во время воспаления. Высвобождаясь в кровоток, СК деактивируют болезнетворные вирусы и бактерии. Анализ на уровень СК позволяет выявить воспаление при некоторых заболеваниях, однако является не специфичным и не всегда отражает остроту воспалительного процесса.
Причины повышенного уровня

Уровень показателя растет при воспалении аппендикса
Уровень СК растёт по следующим причинам:
- ревматоидный артрит,
- опухоли мозга,
- лейкоз,
- лимфома Ходжкина,
- воспаление сердечной оболочки,
- интраторакальный туберкулёз,
- ангина,
- острый гастрит,
- острый аппендицит,
- паренхиматозная желтуха,
- инфаркт миокарда,
- сиалидоз.
Причины снижения сиаловых кислот

Уровень сиаловых кислот снижается при анемии
Концентрация СК снижается при патологиях:
- В12-дефицитная анемия;
- наследственное нарушение обмена железа;
- врождённое нарушение метаболизма меди;
- деструктивные процессы в ЦНС.
Показания к проведению анализа

Скованность в суставах может стать показанием к анализу
Исследование на уровень СК назначается преимущественно при ревматоидном артрите для оценки развития заболевания. Показаниями для теста являются:
- снижение подвижности суставов;
- покраснение и припухлость тканей в области сочленений;
- скованность в суставах в утренние часы после пробуждения.
Повышение уровня СК ассоциируется и со злокачественным процессом, тест на концентрацию кислот относят к онкомаркерам.
Анализ служит показателем перехода болезни из хронической стадии в активную, поэтому его могут назначать в процессе развития различных заболеваний. Также показатели СК позволяют следить за течением болезни в динамике.
Подготовка и особенности проведения анализа

Перед тестом не рекомендуется употреблять напитки
Перед проведением исследования необходимо подготовиться.
- За сутки до сдачи образца крови исключить жирные продукты и алкоголь.
- Последний приём пищи должен завершиться за 8 — 10 часов до анализа.
- В день сдачи анализа не следует употреблять кофе, чай либо другие напитки. Можно пить чистую воду в небольшом количестве.
- Физические и эмоциональные нагрузки необходимо свести к минимуму.
- Все иные исследования рекомендуется проводить после изъятия крови.
- Процедура забора крови назначается на утреннее время.
Расшифровка результатов

Тест на сиаловые кислоты сменяют новые методы диагностики
Нормативными значениями являются показатели:
- 620 — 730 мг/л либо 2,0 — 2,33 ммоль/л.
Превышение значения свидетельствует о воспалительном процессе либо онкологическом заболевании. Снижение может быть показателем ряда врождённых патологий, связанных с нарушением обмена веществ. Также пониженный уровень сопровождает нарушение процесса синтеза белков печенью.
Тест на СК считается устаревшим, и часть современных лабораторий отказались от данного исследования. К недостаткам анализа относится приблизительность результатов, а также его низкая специфичность. Тест на СК может быть вспомогательным при ряде других исследований.
Коррекция показателей

Отклонение показателя — путь к дообследованию пациента
Корректировка показателей требует выяснения причины патологии, для этого назначаются дополнительные анализы. После устранения причины уровень кислот постепенно нормализуется. Не всегда значения СК у пациентов с лёгкой формой болезни отличаются от показателей тяжелобольных, но чаще всего скорость снижения концентрации кислот при воспалительном процессе зависит от степени тяжести заболевания. Например, при лёгкой степени ангины уровень СК уменьшается к моменту выздоровления пациента, при тяжёлой степени может оставаться повышенным ещё 2 месяца.
Врождённые заболевания, провоцирующие низкую концентрацию СК, обычно сопровождаются пожизненной медикаментозной терапией и профилактикой возможных осложнений.
Лечение мегалобластной анемии, образующейся при недостатке витамина В12, включает восполнение витамина и устранение причин, вызвавших его дефицит.

Причина изменения показателя определяет лечебную тактику
Если изменение уровня кислот происходит из-за злокачественных образований, в каждом отдельном случае назначаются специфичные курсы лечения, чаще всего, включающие лучевую и химиотерапию. В настоящее время ведутся разработки по созданию лекарственного средства, направленного против разрастания раковых клеток, при помощи регулирования уровня СК. Чаще всего опухолевые клетки содержат большое число СК. Кислоты придают раковым клеткам отрицательный заряд, что способствует их продвижению. Воздействуя на концентрацию СК, можно остановить распространение метастазов.
При подозрении на ревматоидный артрит (РА) проводится тщательное обследование пациента. Трудности при диагностировании патологии возникают из-за пока еще не установленных причин развития воспалительной реакции. Поэтому пациентам показан ряд лабораторных и инструментальных исследований, необходимых для выявления самого заболевания, стадии его течения, степени поражения суставных структур.
Ведущим диагностическим признаком РА считается ревматоидный фактор — специфические иммуноглобулины, вырабатываемые в процессе иммунного ответа. Но у более 20% больных серонегативной формой РА этого маркера суставной патологии в крови не обнаружено. При комплексном обследовании пациентов заболевание подтверждается анализами на антинуклеарный фактор, АЦЦП, С-реактивный белок. Биохимический анализ крови при ревматоидном артрите позволяет с максимальной точностью выявить аутоиммунную патологию.
Диагностические критерии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
- общего анализа мочи;
- общего анализа крови, включая подсчет СОЭ (скорость оседания эритроцитов);
- биохимический анализ крови для установления уровней печеночных ферментов, креатинина, С-реактивного белка;
- обнаружение ревматоидного фактора, антицитруллиновых и антинуклеарных антител;
- выявления маркеров развития гепатитов в качестве дифференциальной диагностики реактивных артритов.
Это самые распространенные методы клинического выявления заболевания суставов. Диагностика ревматоидного артрита по лабораторным анализам одновременно позволяет оценить общее состояние здоровья.
Клинические анализы крови, мочи, кала
Общий анализ крови при артрите позволяет установить ее качественный и количественный состав, физико-химические свойства. Обнаружение некоторых биохимических субстратов помогает определить протекающий в организме воспалительный процесс, в том числе спровоцированный патогенными микроорганизмами.
| Исследования крови, назначаемые при подозрении на развитие ревматоидного артрита | Характерные особенности диагностических мероприятий |
| Определение уровня лейкоцитов | Состояние, при котором в крови повышается количество лейкоцитов. Такое изменение состава крови выявляется при тяжелом течении ревматоидного артрита с присутствием внесуставной симптоматики. Обычно лейкоцитоз выявляется одновременно с повышенным уровнем ревматоидного фактора и служит показанием для назначения пациенту глюкокортикостероидов. Большое количество лейкоцитов в системном кровотоке может быть признаком инфицирования вирусами, бактериями, грибками, что требует дифференциальной диагностики |
| Установление содержания гемоглобина | С помощью этого критерия можно оценить активность РА. Выявляется анемия только у 50% больных. Причина резкого снижения гемоглобина — воспалительный процесс, негативно сказывающийся на состоянии иммунитета. Железодефицитная анемия выявляется несколько реже, требует дифференциальной диагностики для исключения внутренних кровотечений |
| Выявление концентрации лимфоцитов | Повышенный уровень лимфоцитов при одновременном снижении количества лейкоцитов — типичный маркер вирусной инфекции. Подтверждения — увеличение лимфатических узлов, клинические проявления общей интоксикации организма. Такое изменение состава крови характерно для реактивного артрита, спровоцированного проникновением в суставные полости возбудителей гепатита |
Самый информативный анализ для диагностики артрита — скорость оседания эритроцитов. Это неспецифический лабораторный показатель, отражающий соотношение фракций белков плазмы. Кроме клеточных элементов, в крови содержатся белки, вода, различные биохимические субстраты. Эритроциты (красные кровяные тельца) не могут долго оставаться во взвешенном состоянии в пробирке с кровью, поэтому начинают опускаться на дно. Скорость их оседания зависит от присутствия в крови других компонентов. Если в ней много белков (диагностических маркеров воспаления), то эритроциты формируют агрегаты и быстро опускаются на дно пробирки. Выявления высоких значений СОЭ свидетельствует о протекании острого воспаления, которое может быть признаком аутоиммунной реакции. Такие параметры указывают и на развитие тяжелой формы РА, поражение внутренних органов.
Если при исследовании образцов мочи обнаружен повышенный уровень белка и лейкоцитов, необходимо устанавливать локализацию воспаления в организме. Это только косвенный признак ревматоидного артрита, требующий дальнейшей диагностики. Обязательно выявляется содержание в моче:
- глюкозы;
- кетоновых тел;
- билирубина;
- эритроцитов;
- эпителиальных клеток.
Повышенный уровень солей может указывать на нарушение обмена веществ, осложняющего течение РА.
Анализ кала при диагностировании ревматоидного артрита проводится для исключения реактивной патологии. Ее развитие провоцирует неадекватный ответ иммунной системы на проникновение в организм хламидий, сальмонелл, шигелл. Микроорганизмы легко выявляются при бактериологическом исследовании кала.
Биохимический анализ крови
Обнаружение в крови определенных биохимических компонентов помогает установить воспалительный процесс в суставах, его интенсивность и стадию течения. Например, при рецидивах РА повышается уровень белка гаптоглобина, что служит признаком разрушения большого количества красных кровяных телец.
При проведении биохимического анализа крови на ревматоидный артрит обязательно определяется уровень фибриногена — специфического белка, находящегося в сыворотке в растворенном виде. Он служит субстратом для образования тромбов при сворачивании крови. У больных РА уровень фибриногена существенно превышает значения нормы (2-4 г/л).
Неспецифическим диагностическим маркером РА является уровень сиаловых кислот — актированных производных нейраминовой кислоты, которые входят в состав гликопротеинов. В плазме здорового человека их концентрация колеблется в пределах 2-2,33 ммоль/л. На развитие РА указывает превышение этого показателя, свидетельствующее о воспалении в суставных соединительнотканных структурах.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
При проведении биохимического анализа крови при ревматоидном артрите выявляется содержание серомукоидов (сывороточных протеинов), иммуноглобулинов, пептидов. Если их концентрация превышает значения нормы, то врачи подозревают острое, прогрессирующее течение РА.

Так называется белок плазмы крови, относящийся к группе протеинов острой фазы, концентрация которых повышается при воспалительном процессе. С-реактивный белок вырабатывается в большом количестве во время иммунного ответа на проникновение в организм инфекционных или аллергических агентов. Обнаружение уровня этого диагностического маркера помогает дифференцировать РА от артритов невоспалительного характера. Количественное содержание С-реактивного белка необходимо для оценки активности воспаления. Этот критерий в дальнейшем позволяет отследить:
- результативность терапии;
- вероятность прогрессирования дегенеративно-дистрофических изменений в хрящевых, костных, соединительнотканных структурах.
Биохимический маркер не специфичен, так как не позволяет точно выяснить, что спровоцировало воспаление и ее локализацию. Уровень С-реактивного белка всегда увеличивается при аутоиммунных, бактериальных, вирусных патологиях. Но обнаружение этого изменения состава крови с высокой вероятностью указывает на развитие системной патологии, поражающей не только суставы, но и внутренние органы.
Важный диагностический маркер РА, обнаруживаемый в крови более чем у 80% пациентов. Ревматоидный артрит развивается при атаке иммунной системы на собственные клетки организма, принимаемые ею за чужеродные белки. Для их уничтожения она продуцирует огромное количество антител — ревматоидного фактора. Эти иммуноглобулины разрушают сначала синовиальную оболочку, а при отсутствии врачебного вмешательства вскоре поражают соединительные ткани внутренних органов.
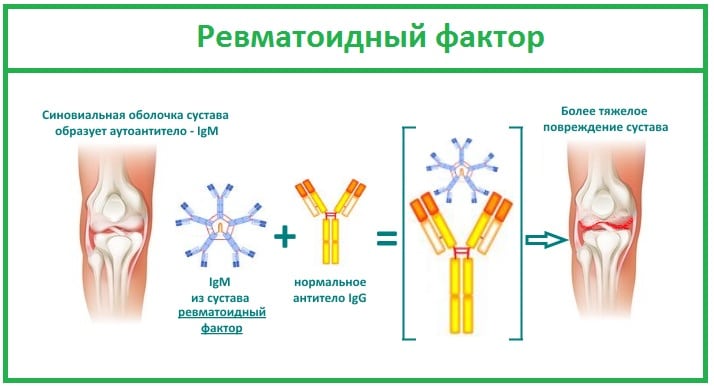
Ревматоидный фактор — один из важных диагностических критериев РА. Но является высокоспецифичным, но требует подтверждения данными, полученными при проведении инструментальных исследований. Дело в том, что высокий уровень ревматоидного фактора в крови характерен и для других заболеваний:
- системной красной волчанки;
- дерматомиозитов;
- васкулитов;
- склеродермии;
- бактериальных, вирусных, грибковых, паразитарных патологий.
Высокий уровень ревматоидного фактора на начальном этапе РА, когда суставы повреждены незначительно, является характерным признаком быстрого прогрессирования и тяжелого течения патологии. Этот критерий часто выявляется во время терапии для оценки ее эффективности.
В процессе аутоиммунной реакции продуцируются антинуклеарные антитела, предназначенные для атаки белковых ядер собственных клеток организма. Показанием для определения количественного содержания обычно становится высокий уровень СОЭ, указывающий на развитие воспалительного процесса. Маркер неспецифичен, так как выявляется и при других патологиях:
- коллагенозе, системной красной волчанке, поражающих соединительные ткани;
- склеродермии;
- гепатите;
- реактивном артрите.
С помощью уровня антинуклеарных антител удается косвенно подтвердить развитие РА. Это особенно ценно при его серонегативной форме с отсутствием ревматоидного фактора в крови.
Самый специфичный маркер, выявляющий при проведении биохимических анализов при артрите, — наличие в крови антицитруллиновых антител, вырабатываемых иммунной системой к циклическому цитруллиновому пептиду. Химическая структура цитруллина схожа со строением аминокислоты, входящей в состав белковой молекулы. Эти белки — строительные элементы суставной капсулы, которая атакуется иммуноглобулинами при РА.
Если в крови пациента обнаруживается повышенный уровень АЦЦП, то с более чем 90% вероятностью можно предположить развитие ревматоидного артрита. Выявление антицитруллиновых антител позволяет обнаружить суставную патологию на начальной стадии и сразу приступить к лечению. Ранняя диагностика РА помогает избежать тяжелейших осложнений, в том числе необратимого поражения внутренних органов. Но, несмотря на высокую специфичность маркера, в некоторых случаях повышенный уровень АЦЦП указывает на развитие других заболеваний, не связанных с опорно-двигательным аппаратом.
Проведения этих лабораторных анализов на ревматоидный артрит бывает достаточно для подтверждения диагноза. Но в ревматологии существует 7 критериев, позволяющих с высокой точностью установить аутоиммунную патологию. Это количество вовлеченных в воспалительный процесс суставов, симметричность их поражения, выраженность симптоматики, длительность течения заболевания. При обнаружении у больного 4 из 7 критериев пациенту выставляется окончательный диагноз.

- За что отвечает данный компонент
- Причины повышенного содержания
- Особенности проведения анализа
- Расшифровка результатов
- Заключение
- Видео по теме
При выдаче направления на проведение анализа на содержание сиаловых кислот в сыворотке крови большинство пациентов пугаются, поскольку не знают, для чего назначается такое исследование.
Анализ на сиаловые кислоты – простой тест, который помогает выявить развитие ревматоидного артрита и внутренних воспалительных процессов на начальной стадии. Если назначен такой анализ, пациенту обязательно нужно знать, как подготовиться к нему, в противном случае результат тестирования может быть недостоверным.
За что отвечает данный компонент
Сиаловые кислоты – подвид химических веществ, содержащихся в тканях и биологических жидкостях. Наибольшее их количество содержится в слюне и секрете, продуцируемом железами слизистых оболочек. Благодаря этому компоненту биологические жидкости, продуцируемые слизистыми оболочками, приобретают нужную вязкость и структуру.
В первую очередь это касается секрета, вырабатываемого железами дыхательных органов, пищеварительной и половой систем. За счет нормализации консистенции секрета это вещество также снижает вероятность негативного химического воздействия и механического травмирования. Определить содержание компонента помогает анализ крови (даже несмотря на то, что в сыворотке они присутствуют в минимальном количестве).
Объединяясь с белками и некоторыми гормонами, кислоты обеспечивают более продолжительную циркуляцию этих веществ по венам и капиллярам. Кроме того, они оказывают воздействие на транспортировку эритроцитов и лимфоцитов. Присутствие таких кислот на поверхности эритроцитов также оказывает действие на их жизненный цикл. Обычно такой анализ назначается ревматологом.
Показаниями к его поведению являются следующие жалобы пациента:
- дискомфорт и боли в сочленениях, которые присутствуют даже при нахождении в состоянии покоя;
- ухудшение подвижности суставов;
- отечность и покраснение тканей в области сочленений.

Причины повышенного содержания
Врачи предупреждают, что спровоцировать повышение сиаловой кислоты в крови могут самые разные факторы. Если лабораторное исследование покажет повышенный уровень, назначаются дополнительные лабораторные и инструментальные обследования, которые помогут выявить общую клиническую картину и определить, с какой патологией столкнулся пациент.
На профессиональном языке повышенное содержание этих структурных компонентов называется сиалидоз. Чаще всего причиной его возникновения являются генетические нарушения в обмене веществ и метаболизме. Также данная патология может развиться вследствие дефекта сиалидазы – этот фермент обеспечивает выведение сиаловых кислот.
Кроме того, сиалидоз может быть симптомом таких заболеваний и нарушений:
- инфаркт миокарда;
- наличие опухолей злокачественного происхождения в структурах головного мозга;
- онкологическое поражение лимфоидных тканей;
- активная форма туберкулеза;
- паренхиматозная желтуха;
- обострение артрита;
- деструктивные изменения в почках;
- остеомиелит.
Особенности проведения анализа
Анализ крови на выявление количества данного соединения осуществляется только путем забора крови из вены и проведения дальнейшего лабораторного исследования.
Другие методы определения этого структурного компонента являются малоэффективными. В зависимости от своих предпочтений, пациент может сдавать кровь как в городской больнице, так и в частной клинике.
При записи на процедуру администратор обязательно должен рассказать пациенту о том, как проводится подготовка. Забор биологического материала осуществляется исключительно на голодный желудок (чаще всего в утренние часы). Чтобы свести к минимуму риск неправильной расшифровки результатов, за несколько часов до процедуры пациенту нужно отказаться от еды, курения и повышенных физических нагрузок.
Спровоцировать временное повышение сиаловых кислот также могут стресс и эмоциональная нестабильность. Вне зависимости от того, где именно проводилось исследование, расшифровка обычно занимает не более 2 суток. По истечении этого времени бланк с результатами выдается на руки пациенту.
Расшифровка результатов
В норме содержание сиаловых кислот должно варьироваться в пределах 2-2,4 ммоль/л. Но, если показатели незначительно отклонились от нормы, это не является поводом для беспокойства, поскольку такое нарушение может быть спровоцировано и внешними факторами. В любом случае, делать выводы должен только опытный врач.
Заключение
В настоящее время данный анализ постепенно утрачивает свою актуальность и все реже применяется в биохимической диагностике. Частично это обусловлено его специфичностью и отсутствием возможности постановки точного диагноза. Единственный вывод, который может сделать врач, увидев заключение о повышенном содержании этого компонента, – присутствие в организме воспалительного процесса.
Его развитию предшествует стрептококковая инфекция, которая активизирует в организме иммунные антитела к атаке молекул стрептококка. Попадание бактерий в организм провоцирует появление тонзиллита или гнойной ангины, осложнения которых чреваты развитием ревматизма. Чтобы болезнь была выявлена вовремя и не прогрессировала, рекомендуется сдать анализы на ревматизм.
Инфекционные отклонения, в первую очередь, сигнализируют изменениями в химическом составе крови. Наибольшая опасность ревматизма заключается в патологических нарушениях сердца, при которых происходят повреждения в клапанах, способствующие развитию порока сердца приобретенной формы.
Показания к анализу
Заболевание способно протекать в различных вариациях. При неактивной фазе течения ревматизма, полученные результаты анализа не критически отличаются от допустимых норм. Исследование крови на ревмопробы назначают при наличии явных симптомов, а также для контроля лечения и в профилактических целях.
Для начальной стадии заболевания характерны следующие признаки:
- Боли в суставах;
- Метеозависимость;
- Асимметрия тела;
- Слабость;
- Субфебрильная температура;
- Хруст в суставах и отеки, возникшие вследствие воспаления.
Иногда, с целью предупреждения развития ревматизма, анализ назначается пациентам, в недавнем прошлом перенесших острую гнойную ангину.
Чем опасна болезнь
В начальной степени патологии у пациента возникает синовит, когда воспаляется внутренняя оболочка хрящей. Ткань, которая их покрывает, перестает выделять необходимую жидкость, из-за этого кости и суставы недостаточно увлажнены и не обеспечены питанием, что ведет к их разрушению.
Для ревматоидного артрита присуще несвойственное деление клеток иммунной системы, их количество постоянно растет, в большом количестве образуются агенты, которые и способствуют возникновению воспалительного процесса. В дальнейшем начинается выработка антител, которые подавляют собственные антигены. При такой реакции суставная ткань выступает в роли чужеродного тела, которое нужно уничтожить.
Во время развития болезни в процесс включаются неиммунные механизмы, служащие толчком к образованию паннуса – новой соединительной ткани.
Вновь образовавшиеся ткани прорастают в хрящ, что провоцирует разрушение костей и суставов. В этих местах больной ощущает сильную боль, постепенно теряет двигательную функцию. Вовлечены в процесс воспаления мышцы, связки и сухожилия.
Все это приводит к деформации суставов, из-за чего двигательная функция конечностей затруднена. Патологическое состояние довольно стремительно развивается в случае отсутствия лечения. Параллельно с этим появляется амилоидоз почек и почечная недостаточность. Амилоидоз начинает развиваться из-за большого содержания белка, оседающего на почках, который и приводят к нарушению их деятельности.
Люди, которых постиг ревматоидный артрит, раньше остальных подвержены атеросклеротическому поражению сосудов, а также инсульту или инфаркту. У больных ревматоидным артритом продолжительность жизни снижается.
Анализы на ревматизм
Для подтверждения и опровержения диагноза, необходимо провести лабораторный анализ. Комплексная диагностика ревматизма подразумевает выявление в крови иммуноглобулинов, обнаружение мигрирующих иммунных комплексов, а также антител к наружным структурам стрептококков.
Чтобы результаты анализов были достоверны, врачи рекомендуют перед исследованием придерживаться определенных рекомендаций:
- Анализ сдавать только натощак;
- За 8-12 часов до забора крови ничего не есть;
- Стараться избегать интенсивных физических нагрузок;
- Отказаться от острой и жирной пищи.
Для диагностики ревматизма информационными являются пять основных исследований:
- Общий анализ крови, позволяющий выявить СОЭ и количество лейкоцитов;
- При биохимическом анализе исследуется уровень обычного и негликозилированного белка, а также степень ревматоидного фактора. Данный маркер применяется для мониторинга патологии и эффективности медикаментозной терапии. Помимо этого, анализ помогает обнаружить антитела, которые способствуют образованию ЦИК, провоцирующих повреждение суставов;
- Для выявления стрептококковых антител исследуют уровень антистрептозолина-О. Значительное повышение антител указывает на перенесенную ранее инфекцию;
- Присутствие ревмокардита и изменения в работе сердца выявляют с помощью электрокардиограммы;
- Эхокардиография позволят обнаружить порок сердца.
Лабораторные и инструментальные методы диагностики
Для выявления ревматоидного артрита используют следующие лабораторные методы диагностики:
- Ревматоидный фактор
Данное исследование показывает наличие аутоиммунных расстройств в организме пациента. К ревматоидным факторам относятся аутоагрессивные антитела иммуноглобулинов. Наибольшее скопление указанных антител выявляется в костном мозге и синовиальной жидкости. По наличию аутоагрессивных антител можно сделать вывод о степени сформировавшегося заболевания. Соответственно при большом присутствии данных элементов патология имеет запущенную степень, а при малом наличии диагностируется ранняя стадия заболевания.
Данные исследования проводят следующими способами: гистохимическими, нефелометрическими, реакция латексагглютинации и Валера-Роза.
Диагностирование заболевания осложнено наблюдением ревматоидных факторов как у здоровой части населения (около пяти процентов), так и у людей с присутствием вируса гепатита С.
Титры антител к циклическому цитруллинированному пептиду являются передовым лабораторным исследованием, которое может выявить болезнь в начальной стадии прогрессирования. Присутствие АЦЦП в крови заболевшего, возможно, обнаружить заблаговременно. Они формируются в период от двенадцати до восемнадцати месяцев, до начала образования первых болевых признаков. При этом за нормативный показатель берётся 3 Ед/мл АЦЦП. В случае превышения данного параметра, диагностируется воспалительное заболевание соединительной материи.
- Общий и биохимический анализ крови
При детальном рассмотрении общего анализа крови может фиксироваться повышенное содержание лейкоцитов. Что может свидетельствовать об инфекционной природе патологии. При увеличении числа эозинофилов повышается вероятность аллергического типа заболевания.
По данным биохимического анализа крови вероятны нижеследующие заключения:
- присутствие чрезмерной концентрации фибриногена и сиаловой кислоты означает протекание активной воспалительной реакции;
- нарушение белкового метаболизма возможно при различных видах артрита;
- излишнее содержание мочевой кислоты характерно наличию подагры.
- Изучение синовиальной жидкости
При наличии патологии, в синовиальной жидкости выделяются следующие изменения:
- повышено количество лейкоцитов;
- помутнение жидкости;
- приобретение излишней вязкости;
- формирование рагоцитов.
К основным показателям лабораторного диагностирования указанной патологии относятся ревматоидные факторы и антицитруллиновые антитела. На базе данных исследований можно сделать заключение о наличие или отсутствии патологии. Остальные показатели являются важными для оценки тяжести болезни и дальнейшего назначения лечения.
Для более тщательного анализа заболевания применяют нижеследующие инструментальные методы диагностики:
- Артроскопия
Данный способ представляет собой визуальное исследование поражённого сустава при помощи специализированного оборудования. По данным артроскопии делается вывод о необходимости хирургической коррекции диартроза.
В процессе исследования выявляются нижеследующие характерные признаки заболевания:
- формирование белка фибрина на поражённой хрящевой материи;
- разрастание синовиальной ткани;
- пролиферация ворсинок синовиальной ткани, которая пагубно влияет на жидкость находящуюся внутри диартроза.
- Рентгенография
Использование данной методики на начальных этапах заболевания практически неэффективно. При длительном течении патологии рентгенография способна обнаружить перемены в костной ткани. Что позволяет специалистам поставить диагноз и назначить требуемый курс терапии.
Для ревматоидного артрита характерно обнаружение на рентгене симметричного поражения сочленённых соединений. Также происходит сужение межсуставных щелей или их сращивание.
Относится к способам лучевого исследования. Осуществляется путём введения в организм радиоизотопов. Применяется для обнаружения патологических преобразований костной материи. Введённое вещество концентрируется в исследуемой области и явно визуализируется на рентгеновских снимках, при наличии воспалительной реакции в синовиальной поверхности.
Сцинтиграфия даёт возможность распознать патологию на ранних стадиях, но является более чувствительным способом инструментальной диагностики в сравнении с рентгенографией.
Магнитно-резонансная томография показывает результат, позволяющий структурно изучить состояние поражённого сочленённого соединения. За счёт применения электромагнитных волн является безопасным исследовательским методом, даже при неоднократном обследовании. Минусом данной методики является высокая стоимость.
Эффективность ультразвукового облучения наблюдается при исследовании больших диартрозов. Это обусловлено сложностью визуализации из-за высокой плотности костных тканей. Поэтому указанный метод диагностирования используется в качестве дополнительного.
Дифференциальная диагностика заболевания
Методика дифференциального подтверждения диагноза ревматоидного артрита требуется для исключения иных патологий соединительных материй суставов. Такое возможно при одновременном протекании различных болезней негативно воздействующих на поверхностную материю сустава.
Среди аналогичных по клиническим признакам болезней отмечаются:
- первичный остеоартроз;
- синдром Стилла;
- псориатический артрит;
- ревматизм;
- подагра;
- синдром Рейтера;
- инфекционные артриты;
- красная волчанка;
- склеродермия;
- реактивные артриты;
- болезнь Бехтерева.
Перечисленные выше заболевания, с различной степенью отрицательного воздействия, оказывают влияние на суставы. При этом каждая из патологий имеет свои характерные черты, которые можно выявить только дифференциальной диагностикой.
Общий анализ крови
Поражение суставов часто проходит в сопровождении лейкоцитоза (смещение лейкоцитарной формулы влево), который происходит за счет активной атаки палочкоядерных, реже – миелоцитов или метамиелоцитов. Подобные показатели в анализах присутствуют при интенсивно развивающемся инфекционном процессе.
При формах подострого полиартрита отмечают количество лейкоцитов в допустимых пределах или слегка повышенных. Как правило, их уменьшение происходит параллельно снижению температуры тела. Для суставной ревматоидной атаки не характерно присутствие анемии. Эта тенденция не свидетельствует о завершении ревматического процесса, а лишь является спадом острого воспалительного элемента.
Для продолжительного течения рецидивирующих форм ревматизма не характерны изменения в крови, как при суставном ревматизме. Однако встречается незначительное увеличение лейкоцитов и снижение нейтрофилов.
Тромбоцитопению отмечают не часто, обычно количество тромбоцитов находится в пределах нормы, лишь иногда выявляют критически высокие показатели.
Для длительных ревматических эндокардитов, с повторным обострением, характерно присутствие нормохромной или гипохромной анемии, что не является критическим. При эндокардите инфекционного типа важное значение имеют показатели пробы Битторфа-Тушинского, а также формоловой пробы.
На результаты анализов при ревматизме большое влияние оказывает лекарственная терапия, включающая бутадион и амидопирин. Употребление этих веществ способствует развитию лейкопении (снижению лейкоцитов), а прием стероидных препаратов содействует более продолжительному сохранению лейкоцитоза, а также нейтрофилеза.
Первичная диагностика ревматического заболевания по характерным симптомам
Заподозрить у пациента ревматическое заболевание позволяет осмотр. В ходе приема доктор выявляет подозрительную симптоматику:
- Повышенная температура (часто более 39 градусов) позволяет предположить наличие воспалительного процесса. Важно помнить — некоторые случаи заболевания протекают без температурных изменений.
- Воспаления соединительной ткани, области суставов проявляются болезненностью. Например, ревматическое поражение кистей рук выделяется нестерпимой болью в процессе сгибания пальцев.
- Припухлость области суставов позволяет предположить наличие патологического процесса (например, опухает локтевой сустав). Встречаются случаи покраснения кожи около воспаленной области.
- Нарушения работы сердца — последствия ревматической атаки (у пациентов нарушается ритм, возникают колющие боли, отмечается чувство тяжести в грудной клетке);
- Страдает общее самочувствие (больные резко устают, ощущают спад активности);
- Кожные покровы поражают кольцевидные пятна, под кожей локализуются маленькие узелки.
- Больные отмечают нарушения эмоциональной сферы. Особенно ярко симптомы проявляются у детей: повышается капризность, ухудшается запоминание, снижается внимание, нарушается сон.
- Двигательную активность затрагивают негативные изменения: трясутся руки, сложно держать предметы, непроизвольно подергивается голова.
Высококвалифицированный доктор не выносит заключение только по внешним признакам. Свои подозрения медицинский сотрудник записывает в карточку, высказывая диагноз в форме предположения. Для установления точного медицинского заключения проводится дифференциальная диагностика ревматизма, включающая дополнительные методы обследования (например, проведение анализа крови, электрокардиограммы).
Биохимические показатели
Более тщательный анализ можно получить при биохимическом исследовании. Для острого ревматизма характерно присутствие гипериноза, когда в крови наблюдается повышение фибриногена.
Не менее важным показателем также является увеличение в крови показателей альфа-глобулинов, свидетельствующих о развитии начальной фазы ревматоидного полиартрита или обострения ревмокардита. Более поздние степени ревматоидного полиартрита сигнализируют огромным количеством гамма-глобулинов, при достаточно низком уровне серумальбуминов. Поэтому, при анализах на ревматизм большое внимание уделяют конкретным пробам:
- Увеличение гамма-глобулинов распознает Таката-Ара;
- Популярная проба Вельмана выявляет уровень альфаглобулинов;
- Концентрацию альбуминов помогает определить кадмиева проба.
Немаловажную роль при исследовании играет присутствие в сыворотке крови негликозилированного белка, который не выявляется в сыворотке здоровых людей. Его наличие в крови не критично, однако благодаря этому факту, ревматизм и ревматоидный полиартрит можно диагностировать раньше, чем реакцию показателей СОЭ.
При каких симптомах показано обследование
Сдавать анализы на ревматоидный артрит необходимо при появлении следующих симптомов:
- Появление суставной скованности, которая наблюдается длительное время.
- Очаги воспаления проявляются симметрично.
- Появление подкожных уплотнений, которые являются ревматоидными узелками.
- Появление покраснения и отечности на пораженном участке.
Наличие одного или нескольких симптомов считается достаточным основанием для сдачи анализов для диагностики ревматоидного артрита.
Выводы
Исходя из исследуемых данных, стоит утверждать, что ревматизм имеет различную природу возникновения. Инфекционный характер патологии способна спровоцировать не только стрептококковая инфекция, а также другие виды возбудителей.
Нередко причиной его появления становится гиперергия – состояние при котором происходит перестройка организма, вследствие проникновения определенного вида аллергена. Сенсибилизация организма осуществляется при попадании в него продуктов распада белков. Чаще это отмечается в инкубационный период, когда раскрывается абсолютная картина ревматизма, на фоне выраженной стрептококковой чувствительности.
Хронический ревматизм, при любых факторах проявления, является серьезной патологией соединительных тканей.
Реактивная и хроническая форма заболевания, главный фактор которой – стрептококк, часто провоцирует развитие порока сердца. Однако своевременное лечение инфекционной природы ревматизма, гарантирует пациенту полное выздоровление, полностью избавляя его от беспокоящих симптомов.
Особенности ревматоидного артрита
Системное поражение суставов не имеет точно установленной причины возникновения. Однако медиками доказано, что наиболее частыми провоцирующими факторами являются аутоиммунные аномалии и генетическая предрасположенность.
Аутоиммунное поражение соединительной ткани обусловлено сбоем в работе иммунной системы. По неустановленным этиологическим причинам, иммунитет ошибочно принимает клетки собственного организма за патогенные и начинает атаковать органы и соединительные ткани защитными антителами и киллерными клетками. В результате возникает воспалительный процесс, который уничтожает здоровые ткани и провоцирует развитие анкилоза — сращение фиброзных, костных и хрящевых тканей.
При инфекционных возбудителях, болезнь может развиваться как реактивный симметричный артрит, реже в качестве разновидности ревматизма. Патогенная микрофлора при аутоиммунном признаке является провокатором защитной реакции организма и ложной атаки иммунитета.
Отличительной чертой ревматоидного артрита является симметричность в поражении парных групп костных сочленений. Это означает, что при поражении одной руки или ноги, боль и дискомфорт со временем должны проявиться в сочленениях другой конечности.
Чаще всего воспаление сначала поражает пальцы и кисть руки, коленные суставы, голеностопный отдел и стопы, а затем распространяется на более крупные.
Читайте также:


