С косолапостью к ортопеду
Косолапость – сложное заболевание, заключающееся в деформации стопы и голени и нарушении их функции. Патология затрагивает мышцы, сухожилия, костную ткань, суставы, часто – нервы и сосуды. Формируется эта болезнь во время развития плода еще на ранних сроках беременности по не до конца установленным причинам. Обычно деформация стоп – двухсторонняя.
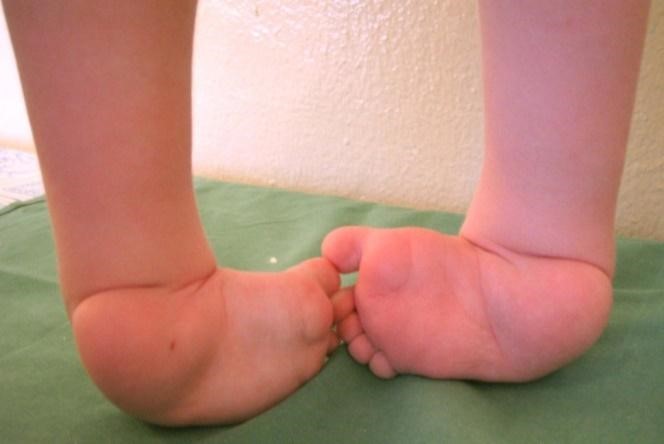
Косолапости в большей мере подвержены мальчики. Лечение врожденной косолапости должно начинаться у детей до достижения ими возраста одного года или вертикализации. В противном случае болезнь будет препятствовать нормальной ходьбе. Если же провести эффективное лечение врожденной косолапости в нормальные сроки, то в будущем стопа будет функционировать, ребенок сможет носить обычную обувь, не будет испытывать болей, сможет заниматься спортом.
Если вы заметили у ребенка признаки косолапости, обратитесь к ортопеду. Врач назначит диагностику (УЗИ или рентгенографию) и подберет оптимальный способ лечения.
Существует две основные методики терапии – оперативное исправление дефекта и консервативные способы.
Оперативное лечение косолапости
Традиционно у детей это заболевание лечилось методом гипсования, а при его неэффективности назначалась хирургическая операция. Она также показана, если нарушена анатомия стопы и снижена функция мышц. Вмешательство показано, когда ребенок достигнет возраста одного-двух лет. Для коррекции применяются релизы по Штурму, Зацепину и др., а также пластика связочного аппарата, сухожилий и апоневроза стоп. Сухожилия могут удлиняться и сшиваться, связки стопы – пересекаться. В некоторых случаях приходится корректировать также костные структуры. Операция может предполагать фиксацию стопы при помощи спиц или аппарата Илизарова. Однако чаще всего в периоде реабилитации на срок до шести месяцев показано ношение гипсовой повязки.

Хирургическая методика характеризуется большим процентом рецидивов – по мировой статистике, показатель достигает 64%.
Консервативное лечение косолапости
Терапия должна начинаться как можно раньше, быть постоянной и последовательной. Результат лечения во многом зависит от того, какова у пациента разновидность косолапости:
- идиопатическая – таранная кость уменьшена, пятка подтянута кверху, стопа изгибается по направлению к подошве, икроножная мышца укорочена, есть патологии развития большеберцовых сосудов;
- постуральная – суставные поверхности развиты в норме, но находятся в стадии подвывиха;
- врожденная, сочетающаяся с миопатией и нейропатией (тоже врожденного характера), – вторичное поражение стопы, спровоцированное нарушениями в развитии других мышц и костей;
- синдромологическая – сочетание предыдущего вида с внескелетными нарушениями.
Влияние на эффективность терапии оказывает и степень косолапости. При легкой степени возможно вылечить консервативно до 90% пациентов, а при тяжелой – только 10%.
Консервативное лечение должно проводиться с первых недель жизни, потому что в это время кости очень мягкие и без операции можно вернуть стопе правильное положение. Как правило, назначается массаж, лечебная гимнастика, мягкая фиксация специальными бинтами из фланели. Когда стопа принимает нужную форму, накладывают шину. Гипсовые повязки применяются при выраженной степени дефекта.
После лечения детям показан массаж, физиотерапия, лечебная гимнастика, ортопедическая обувь.
Лечение косолапости по методу Понсети
Преимущества этого способа терапии:
Методика Понсети позволяет корректировать косолапость с учетом особенностей строения костей и мышц ребенка, а также состояния соединительной ткани. Ее основные плюсы:
- высокая эффективность;
- атравматичность;
- полное восстановление функции стопы;
- гипсование – не дольше 2,5 месяцев.
Лечение включает три основных этапа. Рассмотрим их подробнее.
Наложение гипсовых повязок в первые недели жизни очень эффективно, благодаря мягкости и эластичности сухожилий ребенка, их способности растягиваться в нужном направлении. При этом отсутствует боль и существенный дискомфорт.
Повязки нужно менять раз в неделю, накладывать от пальцев до верха бедра. Каждый раз их накладывают в новом положении, благодаря чему стопа и исправляется. Обычно нужно от 4 до 7 повязок, в зависимости от тяжести болезни и возраста ребенка.
При косолапости ахиллово сухожилие укорочено и препятствует опусканию пятки. Из-за этого почти все дети при косолапости нуждаются в его удлинении. По методу Понсети применяется щадящая техника – закрытая ахиллотомия. Она проводится без наркоза детям в возрасте до 2 лет, длится несколько минут. После процедуры как само сухожилие, так и его функции полностью и максимально быстро восстанавливаются. Далее снова накладывается гипсовая повязка на срок три недели.
Закрепление результата – брейсы

Брейсы – это пара обуви на раздвигающейся планке, фиксирующая стопы в специальном положении, чтобы избежать рецидива заболевания. В первые три месяца после окончания лечения брейсы носят 23 часа в сутки, снимать их можно только для умывания и переодевания. Через некоторое время их надевают ребенку примерно на 15 часов в сутки, а затем – только на время сна (дневного и ночного). В последнем режиме брейсы ребенок должен носить до 2-4-х, иногда до 5-ти лет. В остальное время, кроме сна, ребенок может носить обычную обувь, играть, гулять, заниматься спортом без ограничений.
Если не уделить этому этапу лечения должного внимания, то вероятность рецидива составляет 80%.
Врождённая косолапость (эквиноварусная деформация стопы) считается одним из часто встречаемых пороков внутриутробного развития. Согласно статистике, косолапость наблюдается у 1–3 детей на 1000 новорожденных. При этом мальчики страдают данной патологией примерно в два раза чаще, чем девочки. К тому же случаев двустороннего поражения на порядок больше, чем одностороннего.
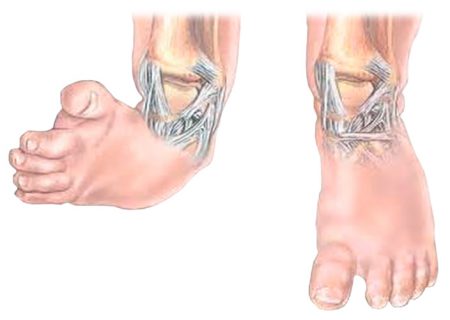
В 10% случаев косолапость у детей сочетается с вывихом бедра, кривошеей и сколиозом.
Причины развития косолапости у новорожденных
Возникновение эквиноварусной деформации стопы связывают либо с генетической аномалией и нарушением первичной закладки плода, либо с воздействием внешнего фактора на плод или с тем и другим одновременно. Наиболее распространенные причины появления врождённой косолапости:
- Сращение водной оболочки (амниона) с нижней конечностью эмбриона.
- Нарушение нормального формирования и развития нижних конечностей в первом триместре беременности.
- Механическое давление амниона или пуповины на стопу плода.
- При маловодии давление матки на наружную часть дистального отдела нижней конечности плода.
- Возможно механическое воздействие опухоли матки на стопу при нормальном количестве околоплодных вод.
- Патология спинномозговых нервов.
- Токсоплазмоз во время беременности.
Классификация косолапости
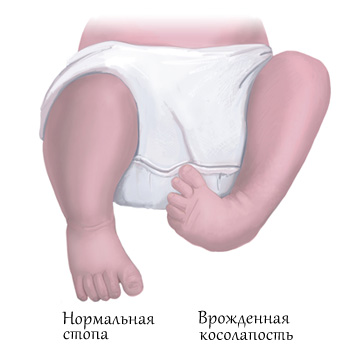
Существует несколько классификаций врождённой косолапости у детей. Однако с учётом последних данных принято выделять четыре формы эквиноварусной деформации стопы исходя из особенностей причины и патогенеза заболевания. Кроме того, отдельно акцентируют внимание на степенях тяжести.
Общепринятой является классификация на основе этиопатогенеза. В зависимости от причин и механизма развития порока различают следующие формы врождённой косолапости у детей:
- Типичная. Точная причина возникновения неизвестна. Характеризуется дисплазией и стойким нарушением расположения всех анатомических структур стопы. Эта патология возникает в период закладки органов и систем. Наблюдается задержка формирования и деформация костей стоп с нарушением формы и локализации их суставных поверхностей. При типичной врождённой косолапости даже у новорождённых детей невозможно осуществить полную одномоментную ортопедическую коррекцию суставов стопы.
- Позиционная. Рассматривается как эмбриональное нарушение развития нижней конечности, при котором наблюдается укорочение мышечно-связочных структур в заднемедиальной области голени и стопы без первоначального поражения костно-суставного аппарата.
- Вторичная. Развивается вследствие врождённых патологических изменений в нервно-мышечной системе. Клиническая симптоматика напрямую зависит от первичного заболевания.
- Артрогрипотическая. Возникает при тяжёлой патологии суставов артрогрипозе.

Симптомы заболевания напрямую зависят от тяжести и обширностии процесса. Выделяют следующие степени:
- Лёгкая форма характеризуется отсутствием ограничения движений в голеностопе и исправляется без приложения значительных усилий.
- При средней тяжести наблюдаются определённые ограничения движений. Вместе с тем при коррекции положения ступни чувствуется пружинистая податливость, но и также некоторое препятствие.
- Для тяжёлой формы характерны выраженные деформации костно-суставного аппарата стопы, которые в большинстве случаев не поддаются коррекции или исправлению при мануальном воздействии.
Клиническая картина косолапости
Независимо от причины и механизма развития эквиноварусной деформации стопы, будут присутствовать общие клинические признаки нарушения функции. Отчётливо определяется характерное положение дистальных отделов нижней конечности:
- подошвенное сгибание стопы в голеностопе;
- поворот вовнутрь подошвенной части ступни с провисанием наружного края;
- приведение переднего отдела ступни.
Ко всему прочему при ходьбе выявляется ограничение движения в голеностопе, атрофия группы мышц голени (больше всего страдает икроножная мышца) и своеобразная переваливающаяся походка.
Односторонне поражение при эквиноварусной деформации стопы может привести к укорочению соответствующей конечности на 1–2 см.
Рентгенодиагностика различных форм косолапости
На сегодняшний день самым информативным инструментальным методом обследования детей с врождённой косолапостью является рентгенодиагностика, позволяющая определиться с правильной тактикой при выборе лечения. Для объективной оценки костно-суставного аппарата применяют методику рентгенографии с установкой стоп в предельных функциональных положениях.
Информативность рентгенодиагностики существенно возрастает при сравнении результатов обследования в динамике.
Лечение различных форм косолапости у детей
Многие родители всерьез обеспокоены тем, как избавиться от косолапости у ребёнка раз и навсегда. Сразу следует отметить, что это дело не одного дня, недели или даже месяца. Лечение эквиноварусной деформации стопы требует немало усилий, терпения, времени и средств.
Начинать лечить врождённую косолапость у детей необходимо как можно раньше — уже с первых недель жизни. Учитывая выраженность деформации и нарушение функции, комплекс консервативных методов включает:
- редрессирующую гимнастику (принудительное постепенное исправление деформации стопы с последующей фиксацией эластичным бинтом);
- применение гипсовой повязки;
- ортопедическую обувь;
- ЛФК с выполнением специальных корригирующих упражнений;
- массаж.
При средней и тяжёлой формах заболевания с возраста 3 недель переходят на этапное использование гипсовых повязок, смену которых осуществляют 1 раз в 3 недели. Одновременно проводят принудительную коррекцию (исправление) деформаций стопы. В положении гиперкоррекции стопа должна находиться не менее 3–4 месяцев.
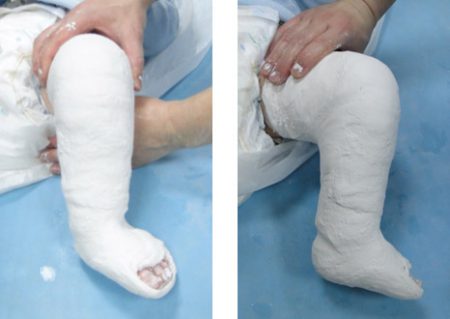
Как утверждает известный детский врач Комаровский, в настоящее время метод Понсети считается оптимальным видом консервативного лечения врождённой косолапости у детей. Если начать лечить до 9 месячного возраста, то шансы исправить большинство деформаций довольно высоки.
Лечение косолапости по методу Понсети оказывается эффективным в 80–90% случаев. Сама техника исправления врождённой косолапости состоит из 3 последовательных этапов:
- Коррекция деформаций стопы гипсовыми повязками. В общей сложности курс состоит из 5–6 гипсований.
- Ахиллотомия. Подкожное рассечение самого крупного сухожилия у человека — ахиллова для его удлинения.
- Ношение специальной обуви – брейсов с целью удержания коррекции и предотвращению рецидивов.
Закрепляют лечение занятиями ЛФК, регулярными физическими упражнениями, массажем и физиотерапией.

При всех видах приобретенной и врожденной косолапости у детей в качестве составной части лечения и профилактики заболевания применяется ортопедическая обувь. Для повышения эффективности рекомендуется использовать ортопедическую обувь вместе с другими видами консервативного лечения (ЛФК, лечебная гимнастика, корригирующие упражнения, массаж, ванны, фиксация стопы с помощью эластичного бинта и т. д.).
По мнению врача Комаровского, родителям следует помнить, что без чётких показаний и назначений врача-ортопеда приобретение и ношение специальной обуви не рекомендуется.
Использование антиварусной обуви позволяет малышу сохранять правильное положение стопы при ходьбе. При этом нагрузка на ножку распределяется предельно равномерно. Отличительная особенность такой обуви – это отсутствие супинатора. Кроме того, в обязательном порядке в детской ортопедической обуви для плотной фиксации ножки должны присутствовать шнурки, регулируемые застёжки или липучки.
Врач-ортопед обязан обучить родителей выполнению в домашних условиях специальной гимнастики, корригирующих упражнений, массажу и правильной фиксации стопы эластичным бинтом.
Ничто так не укрепляет мышечно-связочный и костно-суставной аппарат голени и стопы при косолапости, как лечебная гимнастика и комплекс специальных корригирующих упражнений. В обязанности врача-ортопеда входит подробно объяснить и показать родителям все упражнения для ребёнка, которые необходимо выполнять вне лечебного учреждения или реабилитационного центра.

Массаж при косолапости у детей является обязательным компонентом комплексного лечения детей, как ЛФК, гимнастика и корригирующие упражнения.
По возможности минимальными навыками массажа должны овладеть родители, чтобы сделать курс лечения непрерывным и повысить его эффективность.
При тяжёлых формах врождённой косолапости или отсутствии ожидаемого эффекта от консервативного лечения переходят к оперативному вмешательству. Основная задача хирургического лечения – максимально устранить имеющиеся деформации стопы.
В реабилитационный период после операции рекомендуют назначать ЛФК с силовыми упражнениями, массаж и физиотерапевтические процедуры (электрофорез, лазеротерапия, магнитотерапия).
Лечение косолапости у взрослых людей
Сегодня весьма актуальным остаётся вопрос, как исправить косолапость уже в более взрослом возрасте. Вопреки расхожему мнению, справиться с приобретенной или не до конца вылеченной в детстве косолапостью вполне возможно и без хирургической операции.
Прежде всего, для этого необходимо обратиться к опытному врачу-ортопеду, который сможет оценить степень костно-суставных деформаций и расписать оптимальную схему лечения, включающую мануальную терапию, физические упражнения, массаж и ношение ортопедической обуви.
Косолапость – это несколько элементов деформации стопы. Нарушения закладываются еще во внутриутробном развитии. Поэтому эта патология называется врожденной. Причины косолапости не может объяснить никто. В разных источниках приводятся разные теории, но все они сводятся к тому, что нарушения появляются на этапе формирования мягких тканей голени и стопы. А с чем это связано, никто объяснить не может. Ведь основы опорно-двигательного аппарата закладываются уже на второй неделе беременности, когда женщина еще сама не знает о ней.
Косолапость занимает второе место после врожденной патологии тазобедренного сустава при этом мальчики страдают в 2—3 раза чаще, чем девочки.
Причины развития косолапости остаются до настоящего времени недостаточно изученными. Чаще всего обсуждаются три гипотезы. Наиболее старой теорией возникновения этой патологии является механическая. Ее сторонники которой считают причиной деформации стопы механическое воздействие на плод в период внутриутробного развития. Другие связывают ее с нарушением закладки и задержкой формирования стопы и голени во внутриутробном периоде. Третьи, которых большинство — с пороком развития нервной системы. Однако многочисленные исследования последних лет показали, что в основе врожденной косолапости лежит диспластический процесс всего организма с преимущественным поражением стопы и голени, где в зависимости от тяжести деформации превалирует в разной степени недоразвитие костной, мышечной и нейро-сосудистой систем.
Формированию косолапости у плода может способствовать и неблагоприятная экологическая обстановка: электромагнитные поля, радиоактивное излучение, химические воздействия и т.п.
Да тот же самый грипп. Вирусные инфекции в разные сроки беременности могут оставить после себя очень тяжелые последствия. Об этом должны помнить будущие мамы. В первый триместр беременности, когда происходит закладка скелета, женщине с разрешения акушера-гинеколога нужно принимать кальциево-фосфорные препараты. Нехватка витаминов в питании беременной также может отрицательным образом сказаться на нормальном развитии плода.
Кроме того, одной из причин формирования врожденной косолапости может являться и наследственность. Однако строго сказать, что это заболевание передается по наследству, нельзя.
Косолапость относится к тем порокам развития, которые видны сразу после рождения ребенка.
Идеально было бы, если малыша еще в роддоме осмотрел опытный ортопед. Ведь лечение косолапости нужно начинать как можно раньше, чуть ли ни с 10—12 дня жизни крохи.
Как правило, данная патология выявляется уже в первый месяц: это настолько бросается в глаза, что родители сами видят, что с ножкой что-то не то. Особенно, это заметно, если у ребенка односторонняя косолапость.
Стопа смотрит внутрь, она повернута внутренним краем вверх и как бы вытянута вперед (элемент конской стопы). При многоплоскостной деформации стопы пятка подтянута вверх, стопа дугообразно изогнута и развернута к внутреннему краю вверх. Ее возможно вывести в нормальное положение.
Подобная деформация может быть и при различных неврологических заболеваниях — но в этих случаях стопа более или менее выводится в правильное положение.
При резко выраженной косолапости стопа повернута внутрь, наружный ее край обращен книзу и кзади, а внутренний вогнутый край — кверху. Тыльная поверхность стопы обращена вперед и вниз, а подошвенная — назад и вверх. Супинация стопы бывает столь значительной, что пятка может касаться внутренней поверхности голени. Кроме этих симптомов при врожденной косолапости часто наблюдаются скручивание костей голени кнаружи (торсия), поперечный перегиб подошвы (инфлексия), что сопровождается образованием идущей по внутреннему краю среднего отдела стопы поперечной борозды (борозды Адамса) и варусной деформацией пальцев стопы.
Лечение косолапости
Основным методом лечения врожденной косолапости в нашей стране остается консервативный. Большинством ортопедов признано, что именно с него следует начинать. Заключается он в этапном гипсовании. Вначале врач работает со стопой, разминая ее, пытаясь вывести ее в более правильное положение, без применения силы. Если удается чуть-чуть "улучшить" положение стопы, то это положение закрепляется гипсовым сапожком, который накладывается от стопы и выше колена. Через некоторое время сапожок снимается и снова проводится работа со стопой: специалист добивается более правильного ее положения, по сравнению с предыдущим разом и снова накладывает гипсовую повязку. И так в несколько этапов. В большинстве случаев, удается к концу первого года жизни ребенка привести стопу в норму.
После снятия гипса обязательно ношение жесткой ортопедической обуви. В противном случае во время активного роста ребенка, деформация стопы может возобновиться.
В разных клиниках по-разному относятся к срокам применения оперативного вмешательства. Некоторые врачи твердо стоят на сугубо консервативных позициях и готовы гипсовать детей чуть ли не до 14—15 лет. В итоге все детство ребенок проводит в гипсе.
За рубежом применяется и раннее оперативное лечение. Детей оперируют в возрасте 3—6 месяцев, для того, чтобы к тому времени, когда ребенок встанет на ноги, начнет ходить, он уже имел нормальную стопу.
В России чаще всего прибегают к сухожильной пластике по Зацепину. Прооперированная нога (или ноги) фиксируется в гипсовых повязках выше колена на 3 месяца. Затем это повязка снимается и проводится короткий блиц-курс реабилитации. Затем снова накладывается гипсовый сапожок, уже ниже колена, еще на 3 месяца.
После снятия гипса проводятся курсы реабилитации.
Существуют и другие методики коррекции положения стопы. Например, с помощью аппарата Илизарова. Но не всякая деформация может быть устранена при его помощи. Так, например, сильно деформированная стопа ему не поддается.
Квалифицированно выполненная операция практически всегда дает ощутимый положительный результат. Однако рассматривать операцию как полное излечение тоже нельзя. Это всего лишь этап лечения, без которого бывает нельзя обойтись.
После оперативного вмешательства важно четко выполнять рекомендации лечащего врача, иначе стопа может снова деформироваться. Тогда консервативно уже ничего нельзя будет сделать. Придется повторно оперировать. А повторная операция сложнее технически и дает менее благоприятные результаты.
Поэтому родители должны помнить, что поддерживающая терапия должна быть постоянной в течение всего периода роста ребенка.
Ничего не поделаешь, но после операции у крохи остаются некоторые косметические дефекты: рубцы и, что более заметно, прооперированная ножка будет всегда тоньше.
Зачастую детям с врожденной косолапостью, присваивается "звание" инвалида детства.
Лечение врожденной косолапости осуществляет ортопед в амбулаторных условиях. В некоторых случаях, при тяжелых деформациях, детей госпитализируют в ортопедические стационары или санатории.
Наиболее эффективна методика раннего функционального течения, которая включает направленное (активно-пассивное) воздействие на определенные мышечные группы для коррекции деформации в гипсовой повязке; применение туторов из полимерных материалов, фиксирующих нижнюю конечность и, позволяющих включать в комплекс лечебных мероприятий физиотерапию, лечебную гимнастику, массаж и физические упражнения в воде. Лечение начинают с первых дней жизни ребенка. Редрессации производят осторожно. Стопу фиксируют в положении достигнутой коррекции с помощью этапных гипсовых повязок со специальной клиновидной прокладкой. Для предупреждения рецидивов деформации назначают ортопедическую обувь, лечебную гимнастику и массаж. В первый год после окончания лечения ребенка осматривают каждые 2—3 мес., затем не реже 1 раза в год до окончания роста (до 18—21 года).
При неэффективности консервативного лечения врожденной косолапости или ее поздней диагностике проводят оперативные вмешательства на сухожильно-связочном аппарате (в раннем детском возрасте). В более старшем возрасте необходимы вмешательства на костях и суставах стопы.
Для устранения врожденной косолапости успешно применяют дистракционно-компрессионные аппараты (Волкова — Оганесяна, Илизарова). При своевременно начатом лечении прогноз для функции нижней конечности обычно благоприятный.

Врожденная косолапость – это дефект (аномалия) развития опорно-двигательного аппарата, при котором внутренний край подошвы подогнут вверх и чрезмерно внутрь, пальцы отклонены кнутри. Видна грубая внешняя деформация, движения стопы ограничены, походка напоминает утиную (переваливание). Лечит заболевание травматолог-ортопед.
О заболевании
Медицинское название – эквиноварусная деформация. Частота – около 3-х случаев на 1000 новорожденных. Чаще встречается двухсторонний вариант, причем среди мальчиков заболеваемость в 2 раза выше. Заболевание может сочетаться с другими аномалиями развития – кривошеей, врожденным вывихом бедра, сколиозом.
Односторонняя косолапость делает одну ногу короче другой. Выделяют следующие степени тяжести:
- легкая – движения в голеностопном суставе возможны в полном объеме;
- средняя – движения в суставе несколько ограничены, при попытке выровнять положение ощущается препятствие и пружинистость;
- тяжелая – деформированы кости и голеностопный сустав, вернуть стопу на место методами мануальной коррекции невозможно.
Тяжелая степень сопровождается нарушениями функции мышц и нервов ноги, могут быть другие аномалии развития.
Симптомы врожденной косолапости

Косолапость видна еще при рождении: подогнутая стопа развернута подошвой кнутри и кверху, движения в голеностопном суставе ограничены. Если ребенок уже ходит, то опирается только на наружный край стопы. Малыш перешагивает через ногу, на которую опирается. Походка получается раскачивающаяся, неровная.
Без лечения деформация костей усугубляется, в мелких суставах стопы возникают подвывихи. Огрубевает наружный край кожи стопы. Мышцы голени, которые не участвуют в процессе ходьбы, постепенно ослабевают и атрофируются. Следом нарушается функция коленных суставов, тазового сочленения. Чем позже начато лечение, тем нарушения тяжелее и хуже корректируются.
Общие признаки одинаковы для всех степеней:
- в голеностопном суставе видно подошвенное сгибание;
- подошва повернута вовнутрь, наружный край висит;
- передний отдел стопы приведен внутрь;
- мышцы голени развиты плохо, у детей старшего возраста атрофированы;
- отмечается переваливающаяся походка;
- при одностороннем поражении одна нога короче другой на несколько сантиметров.
Дети при ходьбе или стоянии быстро устают, натирают кожу, жалуются на тянущие боли в ноге.
Причины врожденной косолапости
Точную причину в каждом конкретном случае не всегда удается установить. Наиболее распространены следующие:
- воздействие неблагоприятных факторов на организм матери в первом триместре, когда идет закладка нижних конечностей;
- пагубные пристрастия матери – курение, употребление алкоголя и наркотиков;
- давление (механическое) пуповины или плодного мешка на стопу;
- малое количество околоплодных вод, при котором матка давит на ножки плода;
- врожденная патология спинного мозга или периферических нервов;
- бесконтрольное употребление медикаментов в высоких дозах;
- некоторые инфекции;
- опухоли матки.
Плод наиболее уязвим в первом триместре. Перенесенные в этот период повреждения впоследствии исправить крайне сложно. Особенно тяжелая ситуация создается, если сочетаются генетические проблемы с внешними факторами-агрессорами.
Диагностика врожденной косолапости

Задача диагностики – отграничить истинную косолапость от позиционной, когда все кости развиты нормально, но суставы находятся в состоянии подвывиха.
При осмотре врач пытается руками вернуть стопы в правильное положение. Это возможно только при постуральном (позиционном) варианте. При этом на тыле стопы определяются поперечные складки, подвижность голеностопа высокая.
Детям до 3-х месяцев выполняют УЗИ нижних конечностей, поскольку кости еще не видны на рентгеновском снимке. При сонографии (УЗИ) можно увидеть только одну проекцию.
С 3-х месяцев делают рентгенодиагностику в двух проекциях, при которой стопа устанавливается в положении максимального разгибания – подошвенного и тыльного. Сопоставление снимков дает полную клиническую картину.
Диагностика включает оценку четырех параметров:
- насколько вывернута вовнутрь пятка (варус);
- насколько пятка смещена вверх, увеличен свод, насколько изогнута стопа в сторону подошвы (эквинус);
- как развернут кверху внутренний край (супинация);
- насколько передняя часть стопы приведена к условной средней линии тела (аддукция).
По соотношению этих компонентов устанавливается диагноз. В особо сложных случаях выполняется МРТ, но информативность этого исследования не намного выше рутинной рентгенографии.
Лечение врожденной косолапости
Метод лечения выбирает детский травматолог-ортопед, ориентируясь на тяжесть заболевания и общую клиническую ситуацию. В подавляющем числе случаев достаточно упорного консервативного лечения, чтобы исправить положение.
Самое активное лечение проводится с первых дней жизни, пока окостенение неполное и имеется возможность без особого труда привести стопу в физиологически правильное положение. Назначается комбинация, состоящая из следующих методов:
- лечебная гимнастика для максимального увеличения подвижности голеностопа и профилактики мышечной атрофии;
- массаж стоп;
- мягкая фиксация в физиологическом положении бинтами из фланели;
- после выведения в правильное положение – тутор, отрез или поэтапная гипсовая иммобилизация;
- после гипсования – ношение особой антиварусной высокой ортопедической обуви (брейсы);
- физиотерапия – хвойные ванны, парафин.
Правильно подобранное консервативное лечение позволяет справиться с заболеванием на первом году жизни.
Если консервативными методами не удается избавиться от косолапости, выполняется хирургическая операция, но не ранее 1 года. План операции разрабатывается индивидуально, изменяется положение костей и суставов, а также корректируется связочный аппарат. Объем вмешательства определяется индивидуальными данными. После операции необходима гипсовая иммобилизация сроком до 6 месяцев.
Профилактика врожденной косолапости

Специфической профилактики не существует. Беременной важно избегать воздействия неблагоприятных факторов, вести здоровый образ жизни, выполнять назначения гинеколога. После рождения малыша нужно строго следовать рекомендациям ортопеда.
Читайте также:


