Рубцы на суставах при операции
Что таковое спайки и рубцы в коленном суставе

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
А начну я с сообщения, которое пришло мне от одной читательницы. Я бросил лишь то, что относится к нынешней теме.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
СПАСИБО за статьи! … Пережила уже три операции на коленный сустав. Опосля первой операции (удалили передний рог мениска) восстановилась сама. Опосля 2-ой (удаляли задний рог того же мениска) ставила плазмогель (по совету оперировавшего доктора). Пошла на третья частью операцию (образовались рубцы в переднем завороте коленного сустава) …
К огорчению, читательница больше не писала, и я не знаю четко её вариант, но неувязка, с которой она столкнулась, значима и знакома чрезвычайно почти всем. Мы разглядим процесс образования так именуемых послеоперационных рубцов (спаек) и проясним, почему опосля ортопедических операций (действие или их совокупность для достижения какой-либо цели) и остальных, верная реабилитация и верный подход к этому чрезвычайно принципиальны. Начнём с определения. Что таковое спайки?
Спайки – это ткань, которая наращивается меж органами и соединяет их. Спайки появляются при воспалительных действиях, которые могут быть последствием инфекционных болезней или хирургических вмешательств. Организм просто пробует локализовать воспаление или восстанавливает повреждения. Таковым образом, спайки могут возникать и при операциях на внутренних органах.
Спайки могут иметь разную форму, могут быть пронизаны кровеносными сосудами и образованы различными типами соединительной ткани. Они содействуют возникновению болей, блокад суставов, атрофии мускул, ограничению движений, внутрисуставному выпоту (скоплению излишней воды), отёку мягеньких тканей.
В варианте с ортопедическими операциями, спайки – это тоже естественный процесс восстановления организмом не лишь покоробленных травмой тканей (связок, кожи, сухожилий), но и восстановление, в первую очередь, фиброзной оболочки суставной сумки, которая, при манипуляциях доктора, повреждается. В этом варианте спайки принимают вид рубцов и чрезвычайно схожи на шрамы, которые мы лицезреем на коже. Это фиброзные сращения, возникающие при долгих послеоперационных периодах неподвижности (прошу направить внимание конкретно на эти слова). Таковая соединительная рубцовая ткань (текстильное полотно, изготовленное на ткацком станке переплетением взаимно перпендикулярных систем нитей) не имеет подходящей упругости и остальных нужных параметров, начинает ограничивать работу и подвижность сустава и остальных действий, происходящих в суставной сумке.
Но пагубное действие спаечного процесса не ограничивается лишь сиим. Сустав довольно непростая и обмысленная структура. Как было обрисовано в этой статье, сустав имеет завороты и бурсы, заполненные синовиальной внутрисуставной жидкостью. Эти завороты необходимы не просто так. Они устроены особым образом, а суставная жидкость не болтается в суставе как придётся.
Завороты и сумки образуют каналы, по которым, с помощью механического движения и внутреннего давления синовиальная жидкость циркулирует снутри сустава, омывая хрящи и неся (забирая) питательные вещества и продукты жизнедеятельности клеточек. Спайки и рубцы перекрывают эти потоки и каналы, лишая питания хрящи, что ведёт к их скорому разрушению. Ещё одна причина отнестись к послеоперационной реабилитации суровее.
Чем больше оперативное вмешательство, тем послеоперационных спаек (Спайка — деревня в Кормиловском районе Омской области России) больше и больше ограничения в работе сустава. Ежели пустить этот процесс на самотёк, то спайки стают твердыми, твердыми рубцами (Рубец — след от зажившего повреждения живой ткани) и удалить их можно лишь новеньким оперативным вмешательством, о чём и писала читательница. То есть, чтоб сустав сумел снова сгибаться и разгибаться по собственной амплитуде, а внутрисуставная жидкость верно циркулировать по суставу, приходится делать новейшую операцию по рассечению спаек и рубцов.
Единственный метод не допустить таковых проблем или сделать их наименее выраженными — верная реабилитация (Юридическая реабилитация Медицинская реабилитация Физическая реабилитация Реабилитация в ревматологии Социальная реабилитация). В зависимости от личных изюминок организма человека спайки могут при верном подходе или не образовываться, или стремительно рассосаться. Но для этого необходимо приложить некие усилия, а этими усилиями является верный процесс реабилитации, при этом как можно ранее.
Для предупреждения ненужных спаечных действий уже на последующий день опосля операций как на остальных органах (но тут мне огласить труднее), так и при ортопедических операциях нужно начинать двигаться и делать простые упражнения. Это подтверждено официальной медициной, а значимость этого подтверждается тем, что сходу опосля операции в поликлинике к пациенту приходит доктор или дежурный реабилитолог, давая и демонстрируя простые физические движения для оперированной конечности.
Ежели операция была на внутренних органах, то движения также нужны и вызывают естественный массаж, что не дозволяет образовываться спайкам. При операциях на суставах движение делает ту же роль. Движения сустава не разрешают спайкам образовываться, налаживают верный кровоток к мускулам и связкам, скорее происходит процесс заживления.
Артроскопия коленного сустава: что это таковое, техника выполнения операции
Артроскопия проводится для обследования внутренней части коленного сустава, а при необходимости и проведения исцеления. Эта мало инвазивная хирургическая манипуляция употребляется для выявления гонартроза, всех форм артрита, синовита, бурсита и их следующей терапии. Артроскопия малотравматична, а по ее окончании не требуется долгая реабилитация.
Опухоль на суставах или гигрома — что это таковое?
Гигрома (hygroma) или синовиальная киста (код МКБ 10-M67.4 Ganglion) – разновидность доброкачественной опухоли с локализацией на сухожилии, межсуставной части в виде желейной опухоли со скоплением густой серозной воды.
Форма болезни до конца не исследована и нет подробных отданных о степени угрозы, последствиях опосля оперативного вмешательства по удалению.
Протекает патология скрытно, не приводит к воспалительному течению. Только со временем приводит к неудобствам, болезненности при ходьбе, ношении обуви в варианте локализации опухоли (патологический процесс, представленный новообразованной тканью, в которой изменения генетического аппарата клеток приводят к нарушению регуляции их роста и дифференцировки) конкретно рядом с нервом, сосудами.
Рубцовые деформации стопы и голеностопного сустава составляют от 5 до 7% по отношению ко всем послеожоговым деформациям других локализаций [Повстяной Н. Е., 1973]. Чаще поражается тыл стопы и область лодыжек, на подошве ожоги носят обычно контактный характер.
Голеностопный сустав расположен поверхностно, окружающие его связки, сухожилия и мышцы покрыты тонкой кожей со слаборазвитой подкожной жировой клетчаткой. Поэтому глубокие ожоги в области голеностопного сустава возникают при меньшей экспозиции поражающего агента. Послеожоговые деформации в области голеностопного сустава возникают как в результате поражения кожи, так и первичного или вторичного повреждения глубжележащих тканей. В первом случае нередко формируются патологические рубцы, вызывающие кожно-рубцовые контрактуры, во втором — артрогенные контрактуры и анкилоз.
Кожные рубцы на тыле стопы и голеностопного сустава могут вызывать тяжелые уродства, а глубокие контактные ожоги — дефекты тканей.
Располагаясь на передней поверхности, стягивающие рубцы ограничивают подошвенное сгибание стопы и сгибание пальцев в плюснефаланговых суставах. Степень кожно-рубцовой контрактуры различна — от незначительно выступающего тяжа до приращения тыла стопы к голени. В результате травматизации рубец в зоне сустава постепенно грубеет, утолщается; появляются гиперкератоз и изъязвления, что мешает носить обувь, снижает трудоспособность и является существенным эстетическим дефектом.
Рубцовые тяжи от голеностопного сустава идут к каждому пальцу, поэтому рубцы на тыле стопы принимают веерообразную форму, переразгибая плюснефаланговые суставы до угла в 90°. Такая деформация, своевременно не устраненная, становится причиной вторичных деформаций стопы, отставания в росте, формирования подвывихов пальцев и др. Движения при этом в голеностопном и плюснефаланговых суставах сохранены, что обеспечивает благоприятный исход оперативного лечения.

Рис. 190. Устранение рубцовой контрактуры голеностопного сустава.
а, б - до и после операции; в - ромбовидная форма разреза.


Рис. 191. Ликвидация рубцовой контрактуры тыла стопы.
а — стягивающие рубцы тыла стопы и пальцев; б, в — рубцы иссечены, выкроены трапециевидные лоскуты, перемещены на тыл стопы и фиксированы швами; г — раны закрыты расщепленной кожей; д — результат лечения; е — схема выкраивания подошвенного трапециевидного лоскута.


При тыльной форме кожно-рубцовой деформации A. Capozzi (1979) рекомендует полностью иссекать стягивающие рубцы в области голеностопного сустава и тыла стопы и закрывать рану трансплантатом средней толщины. Наш опыт показывает, что иссекать следует только патологические и деформирующие рубцы, освобождая активную зону сустава. Если рубцы на тыле стопы и в области лодыжек мягкие, неизъязвленные, смещаемые, тонкие, то нет смысла их иссекать. Освобождая пространство между лодыжками, ране придают ромбовидную форму независимо от ширины рубца, в противном случае рубцы, образующиеся по краю трансплантата, вновь огрубевают и вызывают стяжение (рис. 190). Разгибательную контрактуру пальцев корригируют другим поперечным разрезом рубцов чуть проксимальнее плюснефаланговых суставов. Под рубцами сохраняется жировая прослойка, прикрывающая сухожилия на тыле стопы и в области голеностопного сустава. Поэтому лоскутной пластики не требуется.
Пальцам придается обычная позиция. Одновременно рассекают рубцы, вызывающие синдактилию. Как и на тыле кисти, здесь необходима пластика межпальцевых комиссур трапециевидным лоскутом, выкроенным на подошвенной поверхности межпальцевого промежутка. Рубцы на тыле стопы иссекают вместе с тыльным листком межпальцевой складки, из подошвенного листка выкраивают трапециевидный лоскут, который помещают в межпальцевой промежуток и свободным концом фиксируют тремя швами к подлежащим тканям на уровне головок плюсневых костей. Расщепленным трансплантатом кожи закрывают все раны, в том числе и по сторонам от трапециевидного лоскута (рис. 191). Такой метод придает комиссуре естественную форму, избавляет от рецидива синдактилии в отдаленные сроки и является операцией выбора.
Если стягивающий рубец на тыле стопы мягкий и не вызывает эстетического дефекта, то его не удаляют. Стяжение устраняют поперечным разрезом в проекции метатарзальных суставов. Разрез по концам раздваивают, придавая ему форму хвоста ласточки, затем формируют межпальцевые промежутки и рану закрывают свободным аутодермотрансплантатом толщиной 0,4 мм, который хорошо приживает. Из него вырастает полноценная кожа, устойчивая к механическим и физическим нагрузкам. Для удержания пальцев в согнутом положении в периоде приживления трансплантата (2 — 3 нед) концы пальцев через ногтевые пластинки прошивают, и нити в натянутом состоянии фиксируют к козырьку гипсовой лонгеты или шины. Нагрузка на стопу допустима после стабильного приживления трансплантата. Ношение мягкой обуви не менее 1 года предотвращает травматизацию и изъязвление пересаженной кожи. После свободной кожной пластики в области голеностопного сустава взрослым пациентам рекомендуется носить эластичные чулки.
Иногда стягивающие негрубые рубцы на тыле стопы занимают наружную или внутреннюю половину ее поверхности. В таких случаях хороший результат дает пластика местными тканями (рис. 192). Рядом с рубцом проводят продольный разрез, у проксимального конца его — в проекции сгиба голеностопного сустава — перпендикулярно рассекают рубцы и устраняют контрактуру. Вследствие расхождения краев рубца образуется рана, соответственно величине которой из здоровой кожи выкраивают языкообразный или трапециевидный лоскут. Ротированным лоскутом закрывают рану в области сустава, донорскую рану зашивают.
Послеоперационные рубцы: осложнения и лечение

Рубец представляет собой плотное образование, состоящее из соединительной ткани. Послеоперационные рубцы – побочный эффект любой хирургической операции, которая проходила с нарушением целостности кожи или внутренних органов. Для большинства мужчин рубцы на их теле не являются серьезной трагедией, а в народе даже существует поговорка, что шрамы украшают мужчину. А вот для женщин наличие шрама может стать настоящей катастрофой, поскольку общепринятые каноны женской красоты исключает наличие их на теле или лице.
Если после операции за раной ухаживали надлежащим образом, рубцы будут иметь светлый цвет и ровные края, благодаря чему их наличие будет не слишком бросаться в глаза. Со временем рубцы постепенно рассасываются, и через несколько лет становятся малозаметными или вообще незаметными. Если же в процессе заживления в послеоперационную рану проникла инфекция, попал инородный предмет или развилось воспаление, то возникают опасные осложнения, которые требуют немедленного лечения. Послеоперационный рубец в таком случае будет большим и деформированным.
Классификация осложнений послеоперационных рубцов
К деформированию послеоперационного рубца могут привести такие осложнения:
- гематома;
- инфильтрат;
- нагноение;
- гранулема;
- серома;
- эндометриоз.
Гематома может появиться из-за повысившегося сразу после проведения операции давления у пациента или же при наличии у него болезни, приводящей к пониженной свертываемости крови. Гематома характеризуется покраснением или посинением кожного покрова, появлением отека и болезненных ощущений.
Инфильтрат послеоперационного рубца проявляется скоплением гноя, воспалением и отечностью. Больного беспокоит ноющая боль в области рубца, поднимается температура тела. Из-за образования инфильтрата кровообращение в области послеоперационной раны нарушается, и процесс ее заживления сильно замедляется.
Нагноение – следствие запущенного инфильтрата, гематомы или инфекционного процесса. Проявляется нагноение болезненностью и отеками в пораженной области, головной болью, ознобом и лихорадкой. Чаще всего нагноение встречается через 5 суток после операции.
Гранулема послеоперационного рубца (образование грануляций в тканях) может появиться после операции в том случае, если шовный материал не рассосался в организме (чтобы этого избежать, можно использовать гипоаллергенный шовный саморассасывающийся материал). Также это осложнение может стать следствием проникновения в рану талька или крахмала, которыми обрабатываются медицинские перчатки (такое возможно, если врач строго не придерживается всех мер асептики).
Серомой называется аномальное скопление лимфатической жидкости. Образовывается серома в тех случаях, когда раневые поверхности располагаются неплотно относительно друг друга и смещаются при движении. В большей степени появлению этого осложнения подвержены мужчины. Очень часто серома появляется после процедуры липосакции.
Эндометриоз послеоперационного рубца – разросшаяся ткань во внутренних органах. В большинстве случаев это осложнение развивается при акушерских и гинекологических операциях вследствие имплантации кусочков эндометрия в края операционной раны. Также осложнение может возникнуть после резекции желудка, удаления аппендицита, удаления фиброаденомы молочной железы или пластической операции на лице. Попасть в область послеоперационных рубцов эндометрий может с током лимфы или крови, чему могут способствовать роды, аборты, диагностические выскабливания матки или месячные. Эндометриоз может развиться в рубце после гинекологической операции в течение 1-3 лет и гораздо позднее (в некоторых случаях даже через несколько десятилетий) после операций на органах, не относящихся к половой системе. Эндометриоз послеоперационных швов может отрицательно сказаться на течении беременности, спровоцировать выкидыш или разрыв матки.
Лечение осложнений

Лечение различных осложнений, приводящих к деформации послеоперационного рубца, производится при помощи хирургического вмешательства, но иногда могут помочь и консервативные методы лечения. Так, гематомы в большинстве случаев проходят самостоятельно, не оставляя никаких следов. Но в некоторых случаях их удаление может проводиться при помощи пункций (игла вводится в послеоперационный рубец и через иглу из него извлекается избыточная жидкость) или при помощи оперативного вмешательства (если гематома нарастает, но в ходе повторной операции выявляется и останавливается источник кровотечения). Для ускорения рассасывания гематомы можно после получения разрешения у врача использовать крем Арника.
Для лечения инфильтрата применяются методы физиотерапии, а также антибактериальная терапия и двусторонняя новокаиновая блокада по Вишневскому. Полное рассасывание инфильтрата при адекватном лечении должно наступить через 10-12 дней. Если этого не происходит, гнойник вскрывается, и из него при помощи двухпросветной трубки или ватного тампона удаляется гной.
Для того чтобы вылечить нагноение послеоперационного рубца, нужно снять с него швы и тщательно очистить рану от гноя и отмерших тканей, промыть и дренировать ее. Если нагноение успело сильно распространиться, нужно иссечь все отмершие ткани. После такой процедуры за раной необходим особо тщательный уход.
В случае образования гранулемы послеоперационного рубца ткань рубца иссекается, все гранулемы и не рассосавшийся шовный материал удаляется. В первые три месяца после удаления гранулемы необходимо следить, чтобы рана была чистой и сухой. Впоследствии после консультации с врачом можно применять крем Контрактубекс или Медерма, который ускорит рассасывание рубца.
Послеоперационные рубцы с серомой можно вылечить при помощи пункции, когда избыточная серозная жидкость отсасывается через введенную иглу. После этого на рубец накладывается повязка, а через 3-5 недель может потребоваться проведение повторных пункций.
Лечение эндометриоза послеоперационных рубцов может проводиться при помощи гормонов, операции или комбинированного способа. Для гормонального лечения используются синтетические прогестины. Оперативное лечение нередко сочетается с предоперационной гормональной терапией.
Лечение и профилактика

Развитие осложнений послеоперационных рубцов может быть спровоцировано различными факторами, которые связаны не только с соблюдением правил асептики и ухода за послеоперационной раной. Поэтому больной должен постоянно прислушиваться к своим ощущениям, и при возникновении любых симптомов осложнений послеоперационных рубцов обращаться за консультацией к врачу.
После того как послеоперационная рана заживет, можно проконсультироваться с врачом по поводу того, как быстрее убрать рубец. Для того чтобы убрать послеоперационные рубцы используют: кремы, мази, гели, силиконовые пластинки, косметологические процедуры (воздействие лазером, пилинги) или хирургическое иссечение. Выбирается средство в зависимости от размеров рубца, его вида и возраста.
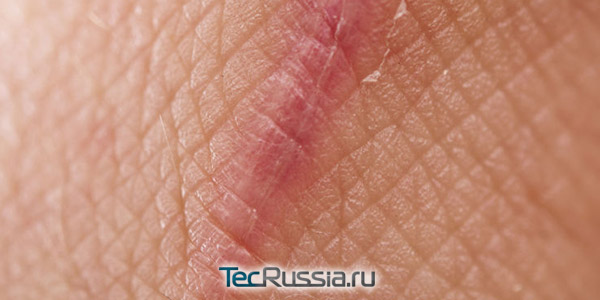 |
Каким бы аккуратным и опытным ни был хирург, какими бы современными шовными материалами он ни пользовался, на месте любого операционного разреза неизбежно остается рубец – особая структура из соединительной (фиброзной) ткани. Процесс его формирования делится на 4 последовательно сменяющих друг друга стадии, причем значимые внутренние изменения после сращения краев раны продолжаются еще как минимум год, а порой намного дольше – до 5 лет.
Что же происходит в это время в нашем организме? Как ускорить заживление, и что нужно делать на каждом из этапов, чтобы шрам остался максимально тонким и незаметным? TecRussia.ru рассказывает во всех деталях и дает полезные рекомендации:
Начинается сразу же, как только получено повреждение (в нашем случае – операционный разрез) и продолжается в течение 7-10 суток.
- Чрезмерный отек, гематома, присоединение инфекции, нарушают нормальное рубцевание и повышают риск образования грубых шрамов. Еще одна угроза в этот период – индивидуальная реакция на шовный материал, обычно она проявляется в форме местного отека.
- Всю необходимую обработку полеоперационной раны на этой стадии делает врач или медсестра под его контролем. Самостоятельно делать ничего нельзя, да и вмешиваться в естественный процесс заживления пока не имеет смысла. Максимум, что может порекомендовать специалист после снятия швов – зафиксировать края силиконовым пластырем.
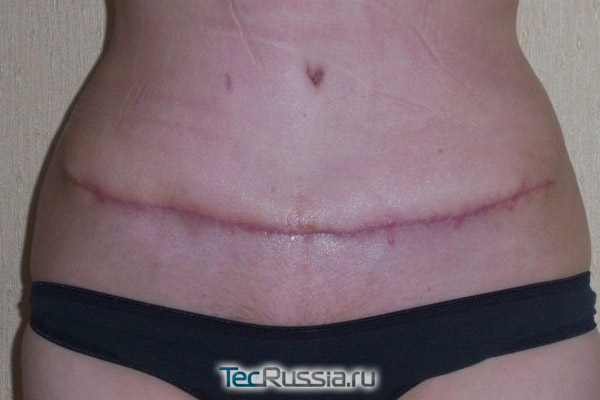 |
Протекает в период 10 – 30 суток после операции:
Основная опасность на этом этапе состоит в том, что уже срастающиеся швы все еще могут разойтись, если пациент чрезмерно активен. Поэтому так важно тщательно соблюдать все послеоперационные рекомендации, в том числе и те, что касаются образа жизни, физической активности, приема лекарств – многие из них направлены как раз на обеспечение условий для нормального, неосложненного рубцевания.
- По предписанию врача можно начинать использование наружных кремов или мазей для обработки формирующегося шва. Как правило, это средства, ускоряющие заживление: Солкосерил, Актовегин, Бепантен и тому подобные.
- Кроме того, хороший результат дают аппаратные и физиопроцедуры, направленные на снижение отечности и недопущение гипертрофии фиброзной ткани: Дарсонваль, электрофорез, фонофорез, магнитотерапия, лимфодренаж, микротоки и т.п.
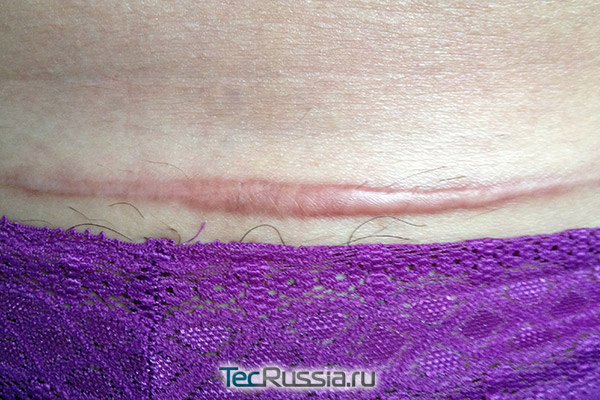 |
В этот период – на 30 – 90 сутки после операции – внешний вид шрама постепенно приходит в норму:
- Если на более ранних этапах коллагеновые и эластиновые волокна располагались беспорядочно, то в течение третьей фазы они начинают перестраиваться, ориентируясь по направлению наибольшего растяжения краев разреза. Фибробластов становится меньше, уменьшается и количество сосудов. Рубец уплотняется, уменьшается в размерах, достигает максимума своей прочности и бледнеет.
- Если в это время свежие соединительнотканные волокна подвергаются чрезмерному давлению, напряжению или иному механическому воздействию, процесс перестройки коллагена и удаления его излишков нарушается. В результате рубец может стать грубым, гипертрофическим, а то и вовсе приобрести способность к постоянному росту, превратившись в келоидный. В отдельных случаях такое возможно даже без воздействия внешних факторов – из-за индивидуальных особенностей организма.
На данном этапе стимулировать заживление уже незачем, пациенту достаточно избегать чрезмерных нагрузок на прооперированную зону.
- Если тенденция к излишнему фиброзу становится очевидной, врач назначает инъекции, уменьшающие активность рубцевания – как правило, препараты на основе кортикостероидов (гидрокортизон или подобные). Хорошие результаты дает электрофорез с Лидазой или коллагеназой. В менее сложных случаях, а также в профилактических целях используются нестероидные наружные средства – Контрактубекс, Дерматикс и др.
- Важно понимать, что такая терапия должна проводиться исключительно под наблюдением врача – дерматолога или хирурга. Если назначать себе гормональные мази или уколы самостоятельно, только потому, что внешний вид шва не соответствует ожиданиям или непохож на фото из интернета, можно существенно нарушить процесс восстановления тканей, вплоть до их частичной атрофии.
 |
Начинается через 3 месяца после операции и продолжается как минимум 1 год:
- Сосуды, пронизывавшие зреющую рубцовую ткань на предыдущих этапах, практически полностью исчезают, а волокна коллагена и эластина постепенно приобретают свою окончательную структуру, выстраиваясь в направлении основных действующих на рану сил.
- Только на этой стадии (как минимум через 6-12 месяцев после операции) можно оценивать состояние и внешний вид шрама, а также планировать какие-то коррекционные мероприятия, если они необходимы.
Здесь от пациента уже не требуется столь серьезных мер предосторожности, как на предыдущих. Кроме того, допускается возможность проведения широкого спектра дополнительных корректирующих процедур:
Кроме местных факторов, о которых было сказано выше, процессы заживления операционных разрезов во многом зависят от следующих обстоятельств:
- Возраст. Чем старше человек, тем медленней срастаются поврежденные ткани – но тем аккуратнее будет итоговый результат. Статистически, грубые гипертрофические и келлоидные рубцы чаще возникают у пациентов моложе 30 лет.
- Наследственность. Предрасположенность к формированию крупных, неконтролируемо растущих шрамов часто бывает семейной. Кроме того, люди со смуглой и темной кожей в большей степени склонны к избыточному делению клеток соединительной ткани.
Также, нарушить нормальные процессы заживления раны и ухудшить итоговое состояние рубца могут:
- ожирение или, наоборот, недостаток массы тела;
- болезни эндокринной системы (гипо-и гипертиреоз, сахарный диабет);
- системные коллагенозы (системная красная волчанка, системная склеродермия и т.д.);
- применение лекарств (кортикостероидов, цитостатиков, противовоспалительных).
В повседневной жизни наша кожа мужественно выполняет свою защитную функцию, спасая нас в тысячи случаях, но порой ее восстановительного резерва бывает недостаточно, и на нашем теле или лице появляются участки замещенные соединительной тканью, то что мы знаем под названием шрам, рубец, растяжка.
В этой статье мы хотели провести обзор современных методов коррекции уже сформированных рубцов, вне зависимости от их происхождения (травма, ожог, постакне или послеоперационный рубец) на разных стадиях рубцевания.
Если повреждение затрагивает только эпидермис, то следов практически не остается, так как клетки базального слоя эпидермиса сохраняют способность к полной регенерации в течение всей жизни. Если же повреждение затрагивает более глубокие слои кожи (дерму), то тканевый дефект заполняется грануляционной тканью, которая в дальнейшем формируется в рубец. При нормальном течении процесса рубцевания ткань рубца постепенно уплощается и приобретает цвет окружающих тканей (нормотрофический рубец). Если же течение процесса нарушается, то велика вероятность образования патологических рубцов.
Стадии формирования рубцов
В своем формировании рубец проходит 4 последовательно сменяющие друг друга стадии:
Протекает от 7 до 10 суток с момента возникновения травмы. Характеризуется постепенным уменьшением отека и воспаления кожи. Формируется грануляционная ткань, сближающая края раны, рубец пока отсутствует. Если не происходит инфицирования или расхождения раневой поверхности, то рана заживает первичным натяжением с формированием едва заметного тонкого рубца. С целью профилактики осложнений на данном этапе накладываются атравматичные швы, щадящие ткани, проводятся ежедневные перевязки с местными антисептиками. Ограничивается физическая активность, чтобы избежать расхождения раневых краев.
Охватывает период с 10-х по 30-е сутки с момента травмы. Характеризуется формированием в грануляционной ткани коллаген-эластиновых волокон. Рубец незрелый, рыхлый, легко растяжимый, ярко-розового цвета (из-за усиленного кровоснабжения раны). На этой стадии следует избегать вторичной травмы раны и усиленных физических нагрузок.
Длится с 30-х по 90-е сутки со дня травмы. Волокна эластина и коллагена разрастаются в пучки и выстраиваются в определенном направлении. Уменьшается кровоснабжение рубца, из-за чего он уплотняется и бледнеет. На этом этапе нет ограничений по физической активности, но повторная травма раны может вызвать формирование гипертрофического или келоидного рубца.
Начиная с 4 месяца после травмы и до года, происходит окончательное созревание рубца: отмирание сосудов, натяжение волокон коллагена. Рубец уплотняется и бледнеет.
Гистологическая классификация физиологического рубцевания включает три стадии и дает доктору дополнительную информацию о состоянии рубцевой ткани на различных сроках:
- 1-я стадия - фибробластическая - продолжается до 30 суток, она характеризуется появлением юных фибробластов, обилием сосудов.
- 2-я стадия - волокнистая - формируется к 33-м суткам с момента нанесения травмы; характеризуется присутствием зрелых фибробластов и накоплением в рубцовой ткани волокнистых конструкций, в первую очередь - коллагеновых волокон.
- 3-я стадия - гиалиновая - формируется к 42-м суткам; характеризуется уменьшением количества клеток и сосудов.
Изучив стадии рубцевания, можно провести тщательную диагностику и разработать эффективный план лечения.
Виды рубцов
Очень важно правильно определить тип рубца для определения срока и выбора метода лечения. Различают следующие виды рубцов:
Нормотрофические рубцы находятся на одном уровне с окружающей кожей, имеют бледный или телесный цвет и обладают эластичностью, близкой к нормальным тканям. Они чаще всего не беспокоят пациента. Как правило, их не рекомендуется лечить радикально, то есть прибегать к хирургии. Но это не значит, что ими не нужно заниматься. Здесь на помощь доктору приходят поверхностные( иногда срединные) химические пилинги. При своевременно начатой терапии нормотрофические рубцы можно сделать практически незаметными.
Гипертрофические и келоидные рубцы, напротив, являются избыточными. Их формирование связано с чрезмерно интенсивной работой клеточного матрикса. Такие рубцы образуются на месте нарушения целостности кожи: вследствие ран, ожогов, хирургических вмешательств, прокалывания ушей или сведения татуировок. Гипертрофические рубцы выступают над поверхностью кожи, ограничены травмированной областью и спонтанно регрессируют в течение двух лет, хотя регресс может быть и неполным. Лучший косметический результат достигается при хирургическом лечении - иссечении рубцовой ткани и дальше этот рубец ведется дерматокосметологами как нормотрофический. Если рубец небольшого размера, то прекрасно проходит лечение химическими пилингами. В последние годы все большую популярность завоевывает фракционный фототермолиз в устранении как атрофических, так и нормотрофических рубцов.
Келоидные рубцы появляются в результате индивидуальных патологических изменений в структуре рубцовой ткани. Келоидные рубцы могут иметь различную форму и размеры, часто не совпадающие с линиями операционного разреза или травмы. Такие рубцы доставляют много неприятностей. Они начинаются с небольшого узелкового уплотнения, затем быстро растут и увеличиваются в размерах, сохраняя склонность к росту в течение многих лет. Формирование и рост келоида сопровождается зудом, болезненностью, жжением и напряжением тканей. Поверхность келоидного рубца резко отграничена от здорового кожного покрова. Сам рубец выпуклый, блестящий, имеет багровый или синюшный цвет. В случае с келоидными рубцами процесс лечения длительный, требующий осторожного выбора метода коррекции. Тактику ведения келоидных рубцов имеет смысл рассмотреть отдельно.
Успешную коррекцию может гарантировать только максимально верная диагностика вида рубца, с анализом данных анамнеза, выбор адекватного метода коррекции и грамотным и тщательным домашним уходом. Выраженного результата всегда легче достичь при коррекции свежих рубцов (существующих до 1 года).
Определившись с тем, к какому типу относится рубец, на какой он стадии хронологического и гистологического развития, мы можем подобрать оптимальную лечебную программу.
Поговорим подробнее о методах коррекции.

Коррекция рубцов: обзор методов
Хирургическая коррекция рубцов позволяет заменить имеющиеся рубцы на более аккуратные и менее заметные. Зачастую хирургический способ коррекции рубцов – иссечение рубца с пластикой или без нее местными тканями, является единственным способом улучшения внешнего вида рубца, особенно если это касается уменьшения ширины рубца.
Хирургическое иссечение рубцов способствует:
- уменьшению ширины рубца;
- коррекции нарушений рельефа тканей в области рубца;
- удалению инородных частиц из ткани рубца (если есть);
- перемещению рубца в скрытую зону.
Хирургическая коррекция рубцов предполагает использование местной инфильтрационной анестезии (1% раствор лидокаина, 0,25%, 0,5% раствор новокаина), или эндотрахеального наркоза. Рубец иссекают скальпелем или лазером (лазерная коррекция рубцов). Выполняют мобилизацию (подъем) краев раны, с одновременной коагуляцией сосудов. Последним этапом хирургического иссечения рубцов является наложение швов.
В удалении рубцов очень важен послеоперационный период, в котором выделяют ряд ключевых моментов. После того как было проведено хирургическое удаление рубцов, на рану накладывают давящую повязку, которая способствует остановке кровотечения. Она накладывается на сутки. После операции нужно как можно дольше избегать воздействия солнечных лучей, а также травмирования и натяжения в области рубца.
Одним из осложнений является несоответствие результата операции ожиданиям пациента. Но если операция проведена правильно, пациент адекватен, информирован и имеет реалистические ожидания, практически всегда он будет доволен.
В первые дни после операции, может быть небольшой подъем температуры. Если температура поднимается до высоких показателей, возникает сильный отек, или появляется интенсивная боль в области раны надо немедленно обратиться в клинику, возможно, это воспаление. Хотя хирургическое иссечение рубцов воспаление вызывает крайне редко, тем не менее, всегда назначаются антибиотики в качестве превентивной меры.
Хирургический метод коррекции является вариантов выбора при обширных гипертрофических рубцах. Очень важно провести дифференциальную диагностику от келоидных рубцов перед иссечением.
Химические пилинги очень успешный инструмент для работы с рубцами уже на ранних этапах их формирования. Наилучшим образом для работы с рубцами и стриями зарекомендовали себя поверхностные и срединные пилинги.
Курс поверхностных химических пилингов при атрофических и гипертрофических рубцах условно может быть разделен на два этапа:
- Подготовительный этап
На первом этапе используются поверхностные химические пилинги с частотой раз в шесть-семь дней проводится две-четыре процедуры поверхностного пилинга( используются гликолевая, салициловая , молочная и пировиноградные кислоты). - Этап стимуляции естественных репаративных (восстановительных) процессов
На этом этапе проводят пять - десять процедур, увеличивая время экспозиции кислоты - для стимуляции естественных физиологических процессов, реорганизации капилляров дермы и коллагеновых волокон. Кроме того, пилинг оказывает дефиброзирующее воздействие, улучшая трофические процессы в окружающих здоровых тканях.
Один из наиболее частых вариантов срединного пилинга в коррекции рубцов предусматривает использование трихлоруксусной кислоты в сочетании с лимонной и аскорбиновой кислотами. Процедура срединного пилинга не ограничивается только удалением рогового слоя кожи, но и оказывает глубокое стимулирующее действие на все ее слои. Есть четкие критерии глубины проникновения кислоты. Глубина воздействия пилинга может быть от средне-поверхностной до средне-глубокой. Срединный пилинг это более серьезная процедура, чем поверхностный пилинг , однако в коррекции рубцов этот метод дает результат, во многом превосходящем все щадящие методики.
Химические пилинги применяются для работы как с атрофическими, так и гипертрофическими рубцами.
При выраженных гипертрофических рубцах пилинги проводятся через шесть-восемь месяцев после иссечения патологического рубца или проведенного курса физиотерапии (гальвано-, фонофорез) с гиалуронидазой и гепарином.
Современная дерматокосметология и пластическая хирургия очень широко использует фракционный (селективный) фототермолиз для работы с изменной рубцовой тканью. Итак, подробнее о лазерной коррекции рубцов.
Фракционный принцип воздействия лазерного излучения на кожу заключается в следующем: достаточно тонкий сфокусированный луч лазера формирует в коже микрозону повреждения, окруженную неповрежденной тканью. Клетки, находящиеся в вокруг микрозоны повреждения, активируются и начинают восстанавливать поврежденный участок. При операции важны как глубина так и диаметр микрозоны, поскольку от глубины зависит в ряде случаев эффективность лечения, а от диаметра - безопасность. В зависимости от длины волны лазера и от используемой энергии микрозона повреждения может представлять из себя столбик коагулированной ткани, зону абляции (выпаривания) ткани и зону абляции, окруженную коагулированной тканью. Всё зависит от способности лазера нагревать воду, поскольку в этом случае основным хромофором является вода. Удаление рубцов лазером достаточно популярно сегодня за счет надежности и эффективности.
Точечно (фракционно) воздействуя на поверхность кожи, проникая на глубину до 1 мм, лазерный луч запускает механизм естественного восстановления тканей с формированием нового коллагена. Коллаген, в свою очередь, буквально вытесняет соединительную ткань, из которой состоят рубцы, в этом и заключается лазерная коррекция рубцов. Результатом является сглаженность рельефа, улучшение текстуры рубцовой ткани. Положительный терапевтический результат достигается после курса процедур. Их количество индивидуально подбирает доктор на первичной консультации после оценки стадии и типа рубца.
Фракционный фототермолиз используется для лечения следующих видов рубцов: атрофических, гипертрофических рубцов, стрий. Помимо этого, удаление рубцов лазером применяется при лечении постакне.
Лазерная коррекция рубцов требует соблюдения определенных рекомендаций непосредственно после операции. Очень важным моментом реабилитации после процедуры является использование солнцезащитных средств и необходимость избегать избыточной инсоляции в течение трех недель.
Какими бы интенсивными и революционными не были современные методы коррекции, например, удаление рубцов лазером, ни в коем случае нельзя забывать об использование наружных (топических) средств.
Чем моложе рубец, тем меньше времени может понадобиться для его лечения. В домашний уход важно включить средства с компонентами, помогающие выравнивать поверхность кожи и наращивать ее. Например, ретинол и фруктовые кислоты. Чтобы ретинол оказывал должное воздействие, нужно использовать его не менее года. И в летнее время, то есть в период агрессивного воздействия солнечных лучей, препараты с ретинолом и фруктовыми кислотами нужно использовать в комплексе со средствами с защитой от УФ-лучей.
Во время проведения активных процедур в домашний уход назначается силиконовый дерматологический крем, с целью сглаживания рубцовой гипертрофии, который создает окклюзионную пленку, защищая кожу от потери влаги, снимает воспаление и эритему, стимулирует репарацию.
Сравнительно новым методом избавления от рубцов является применение специальных силиконовых пластин. Они сдавливают рубец, делают его более плоским и, что немаловажно, предупреждают его разрастание.
Учитывая тот факт, что люди не биороботы и все мы подвержены риску получить нежелательный участок соединительной ткани на нашем теле, произойдет ли это случайно или вполне сознательно в ходе операции, тем не менее, нам нужен четкий алгоритм действия, чтобы минимизировать риск развития грубой рубцовой ткани:
- Определиться с типом рубца и сроком эпителизации
- Избегать травматизации этой зоны на ранних сроках заживления
- Использовать силиконовый дерматологический крем или пластины на самых ранних сроках
- Определиться со своим косметологом и пластическим хирургом с дальнейшей тактикой коррекции рубцовой ткани и последовательностью выбора методик.
И надо обязательно помнить, что если еще несколько лет назад сама идея окончательно побороть рубцовую ткань казалась недостижимой, то в настоящее время постоянно совершенствующиеся технологии позволяют нам смотреть на эту проблему гораздо оптимистичнее.
Читайте также:


