Операция на венах и артрит

Содержание статьи
- Чего можно добиться при проведении операции по удалению вен?
- Виды операций
- Флебэктомия вен: ход операции
- Операция на вены лазером
- Склерозирование
- Радиочастотная операция
- Подготовка к операции на венах
- Противопоказания к операции на венах
- Восстановление после операции на венах
- Рекомендации по реабилитации
- Последствия и осложнения после операции


Выбор оптимального способа борьбы с варикозом представляет собой актуальную проблему, с которой сталкиваются пациенты и флебологи. На ранних этапах развития патологии в ход идут преимущественно консервативные методы лечения, позволяющие сохранить варикозно измененные вены. Однако если такая методика оказывается нерезультативной, единственным подходящим вариантом, способным изменить ситуацию к лучшему, становится операция по удалению вен на ногах. Хирургическое вмешательство является наиболее радикальным методом борьбы с варикозом, так как удаленные участки поврежденных сосудов попросту не могут повторно варикозно измениться.
Виды операций на венах ног
В данной статье мы рассмотрим разновидности операций по удалению вен при варикозе, которые может предложить современная сосудистая хирургия: их характеристики, плюсы и минусы, особенности подготовки и проведения, а также реабилитацию и возможные осложнения.
Чего можно добиться при проведении операции по удалению вен на ногах?
Хирургическое вмешательство при варикозе направлено на решение следующих проблем:
Устранение рефлюкса – патологического заброса крови, обусловленного несостоятельностью венозного клапана.
Удаление варикозно измененных вен. Рекомендовано в том случае, если вена подверглась серьезной трансформации и нет надежды на восстановление в ней нормального кровотока. В таком случае участок сосуда, который поразил варикоз, удаляется, а кровь из него перераспределяется по здоровым венам.
Борьба с косметическими дефектами. Так как ХВН (хроническая венозная недостаточность) и вызванный ею варикоз не лучшим образом изменяет внешний вид нижних конечностей, проведение операции должно быть направлено, в том числе, на устранение эстетических дефектов.
Операция на венах ног
Виды операций на венах
Разновидности хирургических вмешательств, которые способна предложить современная ангиохирургия для борьбы с варикозом, делятся на две группы:
Операции, направленные на механическую резекцию пораженных варикозной болезнью участков вен с последующей их перевязкой.
Операции, связанные с тепловым или химическим воздействием на варикозно измененный вены.
Выбор наиболее подходящей операции на вены на ногах зависит от стадии развития патологии, возраста и общего состояния здоровья пациента, а также целей, которые преследуются во время проведения процедуры.

Ултразвуковая диагностика вен
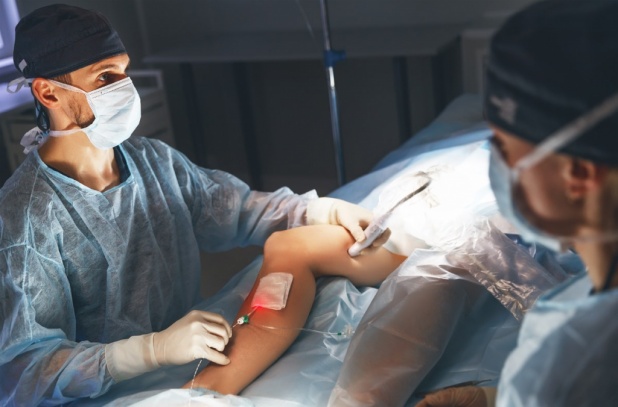
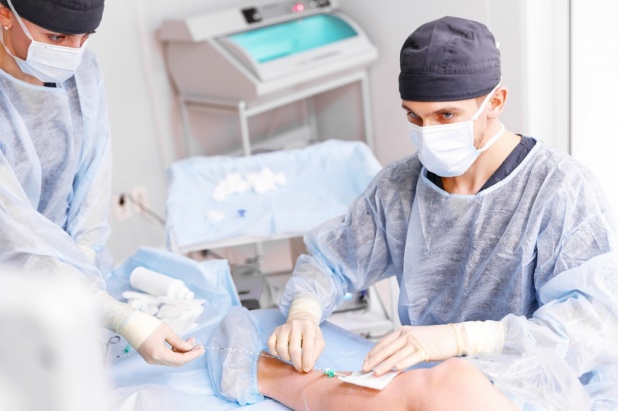
Флебэктомия вен нижних конечностей: ход операции
Операция имеет несколько разновидностей, каждая из которых названа по имени ее изобретателя: флебэктомия по Бебкокку, по Нарату, по Мюллеру, по Троянову-Тренделенбургу, которые проводятся под местным (при обширном поражении сосудов – под общим) наркозом.
Несмотря на различия, все эти операции по удалению вен на ногах имеют общую черту: они предусматривают выполнение на коже надрезов или проколов длиной от 1 мм до 5-6 см, через которые ангиохирург при помощи особых крючков вытаскивает пораженную вену на поверхность. Вены иссекают, перевязывают и удаляют, после чего на кожу накладывают швы или же специальный пластырь. Данная операция по удалению варикоза вен на ногах обладает высокой эффективностью и позволяет добиться положительных результатов в лечении венозной патологии.
Флебэктомия вен на ногах
Операция на вены лазером
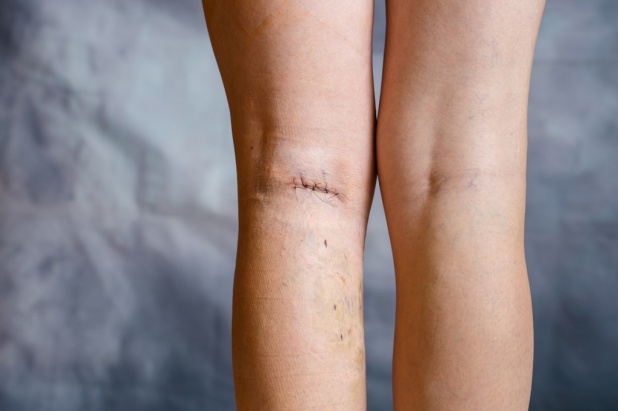
По мере развития медицины в арсенале сосудистых хирургов стали появляться более современные и менее травматичные методы проведения операции по удалению вен по сравнению с классическим оперативным вмешательством. С их помощью удается сократить время проведения процедуры, минимизировать послеоперационные рубцы, а также уменьшить вероятность развития осложнений и побочных эффектов. Один из таких методов – лазерная операция на венах нижних конечностей (эндовенозная, эндовазальная или эндоваскулярная лазерная коагуляция).
В полость пораженного сосуда вводится специальный лазерный световод, нагревающий кровь и стенки вены. Под воздействием высокой температуры до 120 градусов происходит склеивание стенок сосуда, в результате чего кровь перестает поступать в данный участок кровеносной системы.
Операция по удалению вен лазером является малотравматичной, дает хороший косметический эффект (после нее на коже не остается заметных рубцов и шрамов), не требует длительной госпитализации. Однако нужно учитывать, что данная методика не подходит для лечения на поздних стадиях варикозной болезни, когда диаметр вен значительно увеличен и имеются вариксы, чтобы их устранить, потребуется традиционное хирургическое вмешательство.
Ноги после операции на вены
Склерозирование
Это еще одна современная операция по удалению вен, позволяющая добиться заметных результатов при минимальной травматичности. В просвет расширенного сосуда вводится склерозант – особое жидкое или пенное вещество, склеивающее стенки пораженного участка вены. Проведение курса склеротерапии позволяет добиться быстрого косметического эффекта без возникновения рубцов, что делает ее весьма востребованной. Однако данная процедура подходит только для начальной стадии варикоза, а так же телеангиэктазий.

Склерозирование вен нижних конечностей
Радиочастотная операция на венах
РЧА (радиочастотная облитерация) представляет собой воздействие на пораженные участки сосудов радиосигналов определенной частоты, приводящих к разогреву стенок вен, разрушению эндотелия и последующему запаиванию просвета сосудов. Процедура является малоинвазивной и не требует госпитализации.
Подготовка к операции на венах
Перед хирургическим вмешательством необходимо проведение подготовительных мероприятий: УЗИ вен нижних конечностей, клинического анализа крови и коагулограммы. Накануне процедуры нужно побрить ногу без использования кремов, гелей и других косметических средств.
Как делают операции на венах: видео
Врач-хирург А.В. Красильников про операции на венах Вопрос врачу
Противопоказания к операции на венах ног
Данные хирургические вмешательства не рекомендованы во время беременности, при серьезных эндокринных и сердечно-сосудистых патологиях, в момент обострения хронических заболеваний, при наличии на ногах инфекционно-воспалительных процессов.
Восстановление после операции на венах
Длительность восстановительного периода зависит от количества удаленных вен, общего состояния здоровья пациента, соблюдения им рекомендаций флеболога.
В зависимости от вида хирургического вмешательства, на время восстановления пациенту может быть рекомендована ограниченная активность. Например, после проведения лазерной коагуляции и склеротерапии вставать и двигаться можно сразу, после склеротерапии нужно обязательно ходить пешком около часа, тогда как комбинированная флебэктомия требует некоторого периода ограничения подвижности.
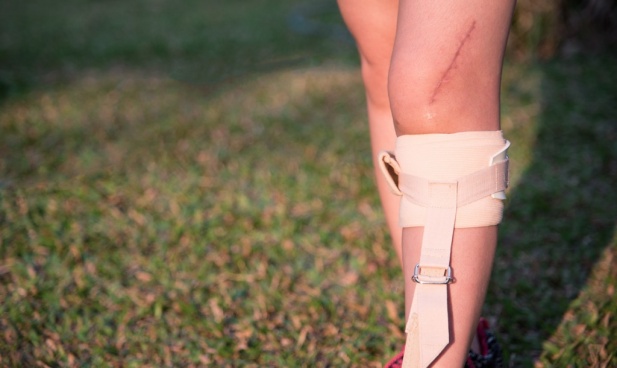
Восстановление ног после операции по удалению вен
Рекомендации по реабилитации после операции по удалению вен на ногах
Для снижения риска развития рецидивов и осложнений после хирургического вмешательства существуют некоторые ограничения и рекомендации, которые следует соблюдать:
Нужно носить трикотаж подходящего уровня компрессии. Колготки или чулки после операции на венах – обязательное условие нормального восстановления кровотока в нижних конечностях.
Не поднимать тяжести (во время восстановительного периода максимальным разрешенным весом является до 5 кг).
Не принимать горячую ванну, не париться в бане и сауне, избегать попадания на кожу в области удаленных вен прямых солнечных лучей некоторое время.
Носить просторные брюки или юбки, отказаться от узкой неудобной обуви (особенно – на каблуках).
Принимать назначенные врачом лекарственные препараты. Чаще всего назначают прием венотоников, антикоагулянтов, антиоксидантов.
Последствия и осложнения после операции на венах
Любое хирургическое вмешательство может иметь нежелательные последствия, и операция на венах нижних конечностей – не исключение. Среди потенциальных осложнений выделяют следующее:
Рецидивы варикоза. Если не устранить первопричину варикозного расширения вен, велика вероятность того, что болезнь вернется снова. Поэтому помимо операции на венах ног, необходимо провести комплексное лечение патологии и устранить провоцирующие факторы.
Подъем температуры. Незначительное повышение местной температуры в области удаленных вен является нормальным явлением в послеоперационном периоде. Также в течение 1-2 суток по окончании процедуры общая температуры тела может сохраняться на субфебрильных отметках.
Гематомы. Появление синяков после операции на венах – распространенное осложнение, возникающее после удаления вен. Оно обусловлено перфорацией сосуда. Небольшие гематомы чаще всего проходят без дополнительного лечения в течение пары недель. Однако если у вас появился большой болезненный синяк, который не исчезает около 2 недель, сообщите об этом флебологу.
Нарушение пигментации. Изменение цвета кожи в месте проведения хирургического вмешательства обычно сохраняется в течение нескольких недель, после чего проходит. Нужно учитывать, что гиперпигментация является весьма распространенным осложнением после склеротерапии.
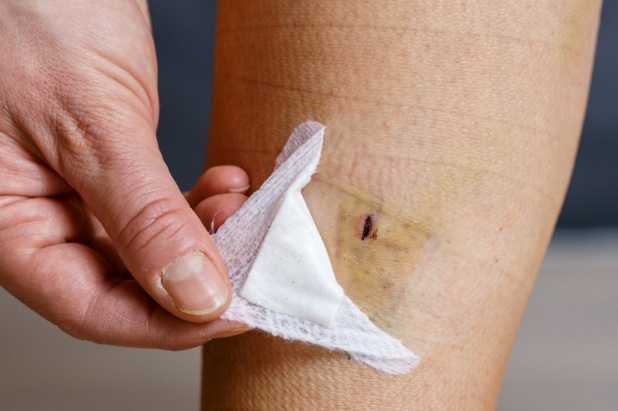
Нарушение пигментации кожи после операции как побочное действие
Чтобы избежать этих неприятных явлений, не пренебрегайте врачебными рекомендациями, обязательно носите компрессионный трикотаж и принимайте лекарства, рекомендованные флебологом. Помимо назначенных врачом препаратов, вы можете использовать средства из венотонизирующей линейки Нормавен®:Крем и Тоник для ног. В их составе присутствуют активные компоненты, оказывающие благотворное влияние на состояние сосудов: экстракты каштана, гамамелиса, иглицы, зеленого чая, витамины, пантенол, ментол и другие полезные ингредиенты. В результате регулярного применения данных средств наблюдается уменьшение сосудистого рисунка на ногах, пропадает отечность и чувство тяжести.
- Садриев О.Н., Калмыков Е.Л., Гаибов А.Д., Иноятов М.С. РЕЦИДИВ ВАРИКОЗНОЙ БОЛЕЗНИ ПОСЛЕ ФЛЕБЭКТОМИИ // Российский медико-биологический вестник имени академика И.П. Павлова. – 2016. – №1. – С. 86-90.
- Литынский А.В., Поляков П.И., Горелик С.Г. СОВРЕМЕННЫЕ ПРОБЛЕМЫ ВАРИКОЗНОЙ БОЛЕЗНИ НИЖНИХ КОНЕЧНОСТЕЙ (ЭПИДЕМИОЛОГИЯ, ДИАГНОСТИКА, ЛЕЧЕНИЕ) И ЕЕ ОСОБЕННОСТИ У ЛИЦ СТАРШИХ ВОЗРАСТНЫХ ГРУПП // Научные ведомости Белгородского государственного университета. Серия: Медицина. Фармация. – 2012.
- Ставер Е.В., Потапов М.П. ПРИЧИНЫ РЕЦИДИВА ВАРИКОЗНОЙ БОЛЕЗНИ ВЕН НИЖНИХ КОНЕЧНОСТЕЙ // Современные проблемы науки и образования. – 2012. – № 1.
- Российские клинические рекомендации по диагностике и лечению хронических заболеваний вен нижних конечностей. Флебология. 2009
- Флебология: Руководство для врачей /Савельев B.C., Гологорский В.А., Кириенко А.И. и др.: Под ред. B.C. Савельева. М.: Медицина. 2001
- Клиническая флебология / Под редакцией Ю.Л. Шевченко, Ю.М. Стойко—М.: ДПК Пресс, 2016.—256 с.
Для точной диагностики обращайтесь к специалисту.
Ранее считалось, что ожирение, ишемическая болезнь сердца, сердечная недостаточность и хроническая венозная недостаточность повышают риски при эндопротезировании крупных суставов. Однако последние научные исследования доказали обратное. Оказывается, нет четкой взаимосвязи между частотой развития тромбозов и наличием у пациентов сопутствующей патологии.
Это значит, что тромбоэмболические осложнения возникают отнюдь не потому, что человек страдает варикозом или имеет лишний вес.
Основным фактором риска является нарушение свертываемости крови, которое возникает в ходе операции. При этом адекватная своевременная профилактика позволяет предупредить развитие тромбоэмболических осложнений (ВТЭО).
В чем опасность операции при варикозе
Операции по замене крупных суставов (коленного, тазобедренного) сопряжены с высоким риском тромбозов. По данным разных авторов, вероятность развития тромбоэмболических осложнений у разных пациентов колеблется в пределах 3,4-50%. Причем в 0,7-30% случаев тромбоз сопровождается тромбоэмболией легочной артерии (ТЭЛА), которая в 1-3% случаев приводит к летальному исходу.
Основной причиной тромбоза являются функциональные изменения в системе гемостаза, а именно — преобладание свертываемости крови над процессами фибринолиза. Гиперкоагуляция развивается в результате массивного повреждения костных и мягких тканей в ходе хирургического вмешательства. Причем у пациентов с варикозом и хронической венозной недостаточностью она более выражена, чем у мужчин и женщин без сопутствующей сосудистой патологии.
В связи с этим пациенты с варикозом и ХВН относятся к группе высокого риска тромбоэмболических осложнений. По данным некоторых авторов, вероятность возникновения тромбоза у них составляет 40-70%. Однако причиной этого являются не сами болезни, а сопутствующие изменения в системе гемостаза, которые имеются у таких пациентов.
Фото ноги с тромбозом.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Можно ли делать эндопротезирование с варикозом
Варикоз и хроническая венозная недостаточность не являются противопоказаниями к эндопротезированию. Однако при их наличии могут возникнуть определенные сложности во время и после операции. Ведь пациенты с сосудистой патологией больше остальных рискуют получить тромбоэмболические осложнения в раннем послеоперационном периоде.
И тем не менее при варикозе и ХВН оперироваться можно.Главное — делать это в хорошей клинике, где используются адекватные алгоритмы обследования и тактики ведения данной категории пациентов.
Что делать, если отказали врачи
Перед операцией врачи обязательно обследуют каждого пациента и оценивают риски. При высокой вероятности осложнений в операции могут отказать. В таком случае следует искать клинику и специалиста, который согласится выполнить эндопротезирование. Но нужно быть готовым к тому, что перед операцией придется пройти курс лечения. А в послеоперационном периоде — курс сосудистой терапии и тромбопрофилактики по схеме высокого риска.
При индивидуальном подходе и адекватной профилактике риск тромбоэмболических осложнений будет сведен к минимуму. А послеоперационный период и восстановление пройдут максимально успешно.
Как исключить тромбоз
Чтобы провести эффективную профилактику тромбоза, врачам необходимо сначала оценить риск его развития. Как мы уже сказали, сопутствующие заболевания не являются факторами, определяющими появление осложнений. Так как же оценить возможные риски?
Большую роль в прогнозировании играют такие показатели:
- фибринолитическая активность крови;
- скорость оседания эритроцитов (СОЭ);
- количество эритроцитов в периферической крови;
- показатель гематокрита;
- этаноловый тест.
Большое значение в оценке рисков также имеет обследование ангиохирурга и ультразвуковое ангиосканирование (УЗАС) сосудов нижних конечностей. На основании результатов этих исследований можно с высокой вероятностью спрогнозировать послеоперационные осложнения еще на этапе подготовки к операции. После этого специалисты могут с большей эффективностью подобрать схему профилактики и тактику ведения больного.
Пациентам с патологией вен нижних конечностей требует особенно тщательная подготовка к эндопротезированию. Более того, в связи с высоким риском им необходим индивидуальный подход. Им подбирают оптимальную схему тромбопрофилактики (парентеральные + пероральные антикоагулянты), а также назначают курс сосудистой терапии. В некоторых случаях больным выполняют санирующую флебэктомию, что позволяет значительно снизить вероятность тромбоэмболии.
Отметим, что эндопротезирование коленных суставов сопряжено с большим риском, чем замена ТБС. И в этом случае требуются еще более тщательное планирование и подготовка.
Меры предосторожности после
Для профилактики тромбозов крайне важно ношение компрессионного белья подходящего класса компрессии. Чулки всегда подбирает специалист, учитывая степень варикоза и стадию венозной недостаточности. Компрессионное белье требуется носить в течение как минимум 30 дней после операции.
Итоги
Наличие варикоза и ХВН не должно быть поводом для отказа от эндопротезирования. Ведь операция является единственным способом, который позволяет избавиться от хронических болей и вернуться к привычному образу жизни. Так что оперироваться в любом случае необходимо.
Но, поскольку операция может быть сопряжена с рисками, делать ее следует только в хорошей клинике. При выборе учреждения следует поинтересоваться, как там оценивают возможные риски и какие схемы профилактики используют. Очень важно, чтобы в раннем послеоперационном периоде там проводилась адекватная тромбопрофилактика.
Не менее важно и ношение подходящего компрессионного белья после хирургического вмешательства.
По статистике, ревматоидным артритом (РА) страдает около 1% населения планеты, причем среди женщин заболеваемость в несколько раз выше, чем среди мужчин.
Каждому восьмому пациенту с РА через 13 лет с момента манифестации болезни требуется эндопротезирование. Причиной чаще всего является недостаточная эффективность консервативного лечения, позднее назначение базисных противовоспалительных (БПВП) и генно-инженерных биологических (ГИБП) препаратов. Необходимость делать операцию может возникать и в результате высокой активности самого заболевания.
Ревматоидный артрит пальцев рук
Что такое ревматоидный артрит
Ревматоидный артрит — одно из распространенных системных заболеваний соединительной ткани. Для болезни характерно образование в организме аутоантител к синовиальным оболочкам суставов. При этом в крови пациентов обнаруживают IgM и IgG к измененному Fc участку IgG (ревматоидные факторы). Практически у всех больных выявляют повышенный уровень антител к циклическому цитруллин-содержащему пептиду — АЦЦП (anti-CCP).
Образовавшиеся антитела атакуют синовиальную оболочку суставов и вызывают развитие воспалительного процесса в ней. Со временем воспаление распространяется на периартикулярные ткани, хрящи и даже кости. Это приводит к их постепенному разрушению. Со временем пораженные суставы деформируются и перестают справляться со своими функциями. Человека начинают беспокоить сильные боли, которые тяжело поддаются лечению и со временем усиливаются.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
На начальных стадиях РА проявляется такими симптомами:
- утренняя скованность в суставах, которая исчезает в течение дня;
- незначительное повышение температуры, периодическая бессонница и отсутствие аппетита;
- появление характерных ревматоидных узелков, чаще на разгибательной поверхности локтей;
- прогрессирующие боли и деформация пораженных суставов при отсутствии лечения.
Как правило, аутоиммунное воспаление сначала поражает мелкие суставы кистей. Позже воспаляться могут крупные суставы (коленные, тазобедренные) с развитием гонартроза и коксартроза. Их поражение в дальнейшем и приводит к необходимости в хирургическом вмешательстве.
Однако ревматоидный артрит не всегда является основанием для эндопротезирования. Потребность в замене суставов часто возникает у людей с асептическим некрозом, деформирующим артрозом и остеопорозом. Эти заболевания также могут стать причиной тяжелого повреждения колена/ТБС. РА в таком случае — только сопутствующая патология, которая затрудняет выполнение операции.
Установка эндопротеза при ревматоидном артрите
Ревматоидным артритом болеют в основном женщины старше 40-50 лет. Помимо массивного разрушения суставов у таких пациенток часто выявляют сопутствующий остеопороз, для которого характерно снижение плотности костной ткани. В таких условиях надежная фиксация эндопротеза возможна лишь при использовании костного цемента. Поэтому при РА в большинстве случаев устанавливают именно цементные эндопротезы. Установку бесцементных моделей выполняют только в молодом возрасте, при хорошем состоянии костной ткани.
У пациентов с высокоактивным РА обычно выявляют массивное поражение синовиальных оболочек и разрушение костной ткани (значительное истончение стенок и дна вертлужной впадины ТБС). В таком случае в ходе операции врачам приходится выполнять тотальную синовэктомию, проводить реконструкцию вертлужной впадины и пластику костных дефектов.
На поздних стадиях РА практически у всех больных нарушается кровообращение и микроциркуляция в мягких тканях конечностей, а также повреждаются околосуставные ткани. На фоне приема лекарственных препаратов у многих пациентов наблюдается иммуносупрессия. Все это повышает риск развития инфекционных и тромбоэмболических осложнений. Поэтому при эндопротезировании у таких больных крайне важна малотравматичность операции, минимальное повреждение мягких тканей, усиленная профилактика тромбозов и инфекции.
Залогом успешного эндопротезирования при РА является снижение активности заболевания перед планируемым хирургическим вмешательством и профилактика остеопороза. Если больной не получал базисную противовоспалительную и генно-инженерную терапию, ему сначала рекомендуют пройти курс лечения. Операцию планируют лишь по достижении низкой активности болезни.
Отметим, что выполнение эндопротезирования не требует отмены базисных и гормональных препаратов перед операцией. Однако ГИБП должны быть отменены как минимум за 4-6 месяцев до хирургического вмешательства. В противном случае у больного повышается риск развития туберкулеза и других оппортунистических инфекций, в том числе антибактериальных. В какие сроки после операции возобновлять прием ГИБП — врачи определяют в индивидуальном порядке.
Степень риска при проведении операции
У пациентов с активным ревматоидным артритом риск осложнений выше, чем у тех, кто оперируется из-за деформирующего артроза или асептического некроза. Причина этого — сопутствующее РА массивное поражение синовиальных оболочек и периартикулярных тканей, грубые дефекты костей, нарушение микроциркуляции, снижение иммунитета.
Распространенные осложнения эндопротезирования при РА:
- перипротезная инфекция;
- нестабильность эндопротеза и связочного аппарата сустава;
- периостальные и перипротезные переломы;
- тромбофлебит и тромбоэмболия.
Больным с РА после операции чаще остальных требуется длительная госпитализация и сложные ревизионные операции. Примечательно, что у таких пациентов увеличиваются сроки заживления послеоперационной раны. Если в среднем после операции на колене швы снимают через 14-15 дней, то в случае с ревматоидным артритом — только спустя 16-17 дней.
Шов на коленном суставе.
Долгосрочные перспективы
Тотальное эндопротезирование позволяет полностью устранить болевой синдром, улучшить функциональные способности сустава и повысить качество жизни пациента. При отсутствии осложнений после операции больной может вернуться к активному образу жизни. Вне зависимости от возраста, хирургическое вмешательство является эффективным методом как медицинской, так и социальной реабилитации.
После эндопротезирования всем пациентам требуется периодическое рентгенологическое обследование и КТ зоны оперированного сустава. Их выполняют с целью ранней диагностики нестабильности эндопротеза.
Замена колена/ТБС не является поводом для прекращения базисной противовоспалительной, гормональной и генно-инженерной терапии. Напротив, всем пациентам требуется дальнейшее консервативное лечение с назначением адекватных доз лекарственных препаратов. Это необходимо для подавления активности заболевания и предотвращения дальнейшей деструкции суставов.
Итоги
Потребность в замене крупных суставов у больных с РА возникает в двух случаях:
- при высокой активности болезни, которая привела к тяжелому поражению коленного/тазобедренного сустава;
- при сопутствующем асептическом некрозе, деформирующем остеоартрозе и остеопорозе.
Выполнение операции при ревматоидном артрите сопряжено с рядом трудностей. Чтобы добиться хороших результатов, врачам необходимо рационально комбинировать консервативные и оперативные методы лечения. Пациентам с РА требуется назначение гормональных, базисных противовоспалительных и генно-инженерных препаратов. Также им необходима усиленная профилактика тромбоэмболических и инфекционных осложнений.
Сегодня врачи стараются использовать рациональный подход к лечению ревматоидного артрита. Он заключается в раннем назначении адекватных доз БПВП, тщательном контроле ревматолога за эффективностью лечения, своевременном подключении к терапии ГИБП. С одной стороны, это позволяет уменьшить потребность в дальнейшем эндопротезировании, с другой — снизить активность заболевания и в целом улучшить результаты хирургического лечения.
Ревматоидный артрит – это тяжелое заболевание, которое может серьезно осложнить жизнь человека. Если больной обращается к врачу несвоевременно, если болезнь запущена, то медикаментозных мер уже недостаточно и приходится прибегать к хирургическим вмешательствам. В последнее время качество и количество инновационных хирургических технологий переживают бурный рост. Даже появилась в ортопедии такая специализация как ревмахирургия, которая занимается восстановлением разрушенных ревматизмом суставов. Пациенты после операции чувствуют себя значительно увереннее, разрушение сустава останавливается, качество жизни улучшается.

Показания к операции при ревматоидном артрите
- Деформации, значительно ограничивающие функцию сустава.
- Выраженные анкилозы.
- Боль.
- Синовиты, бурситы, которые не поддаются лечению лекарственными препаратами.
- Ревматические узелки, которые постоянно изъязвляются.
- Защемление нерва из-за синовита.
- Травматизация сухожилия.
- Асептический некроз.
В принципе для лечения артрита существуют разные возможности:
- Эндопротезирование
По мере увеличения износа кости и хряща следует учитывать возможность замены сустава или суставов. Цель состоит в том, чтобы позволить пациенту снова двигаться без боли и улучшить качество жизни. Ассортимент материалов для искусственных суставов разнообразен — титан, керамика, металл или полиэтилен. Иногда требуется полное эндопротезирование сустава, иногда достаточно заменить только один компонент.
Важно не пропустить подходящее время для эндопротезирования. Чем больше потеря функции до операции, тем больше вероятность того, что после нее не будет достигнута полная функциональность. Кроме того, ранее поврежденные и хрупкие кости могут не обеспечить качественную механическую поддержку протеза.
Эндопротезы имеют ограниченный срок годности. Возможны два хирургических вмешательства – цементная технология и бесцементная. Их главное отличие – в принципе фиксации искусственного сустава. По одному методу протез практически цементируется в кость, то есть фиксация имплантата происходит благодаря специальному медицинскому полимерному цементу. Нагрузка на соединение возможна через несколько дней. В бесцементном методе компоненты протеза благодаря своему уникальному покрытию буквально врастаются в здоровую кость, так что кость и протез становятся едины. Эти протезы обычно эксплуатируются более продолжительное время
Данное вмешательство происходит, когда замена суставов больше невозможна. Уничтоженные суставные поверхности удаляются, а кости фиксируются пластинами, винтами, проводами или гвоздями до тех пор, пока сустав станет неподвижен. На месте больного сустава образуется единая кость, которая сможет выдерживать серьезную нагрузку, так как ее положение будет закреплено в физиологически выгодной для тела позиции. Пациент избавится от боли, но будет вынужден передвигаться с помощью вспомогательных приспособлений. К данному способу прибегают редко, но в некоторых случаях – это единственный выход из сложившейся ситуации.
- Артропластика
В случае разрушенных суставных поверхностей, но все еще хорошо сохранившихся связочного аппарата, суставной капсулы и мышц, выбирается артропластика. После удаления разрушенных частей сустава суставные поверхности переставляются и заменяются собственной тканью тела (капсулярная ткань, жировая ткань, мышечная фасция) или искусственными гипоаллергенными прокладками.
- Коррекция суставной поверхности
В случае больших осевых отклонений цель коррекции поверхности сустава состоит в том, чтобы еще раз добиться равномерной нагрузки всех компонентов соединения или сдвинуть ограниченный хрящ из стрессовой зоны сустава. Затем кость отделяется и стабилизируется с помощью винтов, пластин, проводов и гвоздей в скорректированном положении. Процедура обычно проводится у более молодых пациентов и в сочетании с синовэктомией (удаление тонкой внутренней оболочки сустава).
Суставная синовэктомия или тендосиновэктомия могут рассматриваться, если суставные поверхности остаются неповрежденными, и болезнь продолжает прогрессировать более шести месяцев, несмотря на медикаментозную терапию. Воспаленная слизистая оболочка или воспаленная ткань оболочки сухожилия полностью удаляются хирургическим путем –синовэктомия и тендосиновэктомия соответственно. Процедура может быть открытой или выполняться с помощью артроскопии. Благодаря этому вмешательству воспаление и, следовательно, процесс разрушения хряща, разрушение кости, поражение сустава и перенапряжение связок уменьшаются, хоть сам артрит не излечивается.
Хирургическое вмешательство при ревматоидном артрите становится необходимым, если эффект от консервативных методов лечения уже недостаточен. Современные хирургические методы обычно гарантируют выздоровление пациента от артрита, но надо тщательно взвесить все плюсы и минусы последствий операции. Реабилитационный период после эндопротезирования очень сложный, и пациент должен настроиться на длительный процесс восстановления. Но, если операция – это единственный шанс на выздоровление, если пациент терпеливый и добросовестный, то не стоит сильно волноваться. Современное эндопротезирование, ревмахирургия достигли больших успехов и сегодня может гарантировать отличные результаты.
Читайте также:


