Ревматические болезни сердечно-сосудистой системы
Заболевания сердечно-сосудистой системы давно перестали быть проблемой пожилых. Молодые люди так же страдают от этих проблем, и всё чаще узнают, что такое ревматизм сердца, его симптомы и лечение. Данную болезнь важно своевременно диагностировать и обеспечить пациенту квалифицированную медицинскую помощь, иначе значительно возрастает риск развития осложнений.
Что это такое?

Воспалительный процесс отдельных слоёв или стенок сердца, развитый на фоне стрептококковой инфекции, называется ревматизмом или ревмокардитом. Патология имеет размытую локализацию, в запущенных случаях охватывает все оболочки органа. На поражённых тканях сердечной мышцы возникают ревматические узелки, которые со временем рубцуются. Одно из серьёзных осложнений — диффузный кардиосклероз. Иногда заболевание становится причиной развития пороков сердечных клапанов, нарушений кровотока, сердечной недостаточности. Подобные проблемы очень опасны и требуют неотложного лечения.
Причины патологии

Как правило, причиной ревмокардита становится стрептококковая инфекция. Чаще это заболевания носоглотки:
- гайморит
- фарингит
- тонзиллит
Согласно статистическим данным, острые формы перечисленных болезней становятся причиной ревматизма сердца у 3% пациентов. Чаще болеют подростки в возрасте от 7 до 16 лет, а также молодые женщины и пожилые люди.
Другие причины патологии:
- генетическая предрасположенность
- вирус герпеса
- цитомегаловирус
- корь
- паротит
- гепатит В
- т-лимфотропные вирусы
В соединительных тканях сердечной мышцы присутствуют клетки, которые иммунные антитела ошибочно принимают за болезнетворные бактерии во время борьбы с инфекцией. Таким образом, собственный иммунитет запускает патологический процесс. Из-за воспаления сердечные клапаны подвергаются необратимым изменениям: склеиваются и утолщаются. Риск развития ревматизма повышается при условии самолечения инфекций дыхательных путей, поэтому любые, даже самые простые болезни носоглотки рекомендуется лечить под контролем медика.
Классификация
Во время диагностики определяется степень тяжести заболевания согласно установленной классификации. Виды ревмокардита разделяют по фазам, степени тяжести, и распространению поражённых очагов.

Согласно медицинской классификации, существует 3 фазы ревматического кардита:
- 1 фаза (лёгкая) — симптомы слабо выражены
- 2 фаза (средняя) — умеренная симптоматика
- 3 фаза (тяжёлая) — ярко выраженная симптоматика, последняя степень заболевания

Ревматизм сердца может протекать в нескольких формах:
- Острая — стремительное развитие заболевания с наличием ярко выраженных симптомов. В данном случае пациенту необходима срочная медицинская помощь.
- Подострая — период развития болезни составляет около полугода, интенсивность проявлений низкая.
- Затяжная — болезнь длиться в период от полугода и более. В начале признаки ярко выражены, но, со временем, проявления ослабевают.
- Рецидивирующая — в эту форму недуг переходит после нескольких этапов ремиссии. Наблюдаются частые атаки и быстрое прогрессирование.
- Латентная — скрытое течение заболевания без каких-либо признаков. Как правило, недуг обнаруживается на последней стадии, когда уже присутствует порок сердца.

В зависимости от области поражения, различают следующие формы ревматизма сердца:
- Эндокардит — воспаление внутренней оболочки органа. Зачастую приводит к развитию дефектов клапана, и, как следствие — к пороку сердца. Симптомы крайне размыты. Заподозрить недуг можно по сильной потливости, повышению температуры, появлению шумов в верхней области сердца и аорте.
- Локальная — патологические изменения затрагивают мышечный средний слой сердца, который называется миокардом. Сопровождается болью в груди, ускорением сердцебиения, общей слабостью и повышенной утомляемостью. На заболевание указывают изменения в кардиограмме и общем анализе крови.
- Диффузная — тяжёлая форма, которая сопровождается сильной одышкой, бледностью, повышенным сердцебиением, слабостью. Систематически пациент впадает в полуобморочное или обморочное состояние, возникают застои в печени и лёгким, изменяется характер тонов при прослушивании.
- Эндомиокардит — воспалительный процесс, затрагивающий эндокард и миокард.
- Перикардит — воспаление наружных оболочек органа. Данная форма наблюдается редко, трудно диагностируется. Проявляется болью и шумами в сердце, появлением одышки, головокружением и слабостью.
- Панкардит — воспаление 3 оболочек, протекает довольно тяжело.
- Возвратный ревмокардит — имеет затяжное течение, сложно диагностируется. Проявления схожи с миокардитом и эндокардитом. Первые симптомы возникают после развития порока сердца.
Как распознать

Симптомы ревмокардита в каждом отдельном случае зависят от области поражения и тяжести заболевания.
Основные признаки ревматизма сердца:
- быстрая утомляемость и плохое самочувствие
- пониженная трудоспособность
- боль в груди
- учащённый пульс
- периодическая аритмия
- повышенная потливость
- в положении лёжа возникает одышка
- проявление кашля во время физических нагрузок
- отёки ног
- кожа на ногах приобретает синюшный, или наоборот, бледный оттенок
- скопление жидкости в брюшине, которое проявляется увеличением селезёнки, печени, объёма живота в целом
- наличие шумов при прослушивании
- расширение границ сердца влево
- нарушение ритма согласно электрокардиограмме
- хрипы в лёгких
- приступы удушья и нехватки кислорода
- тромбоэмболия — нарушение свёртываемости крови, развитие тромбов
На тяжёлой стадии ревмокардита симптомы ярко выражены, кровообращение затруднено. Прослушиваются характерные шумы, может развиться сердечная недостаточность. Пациент находится в тяжёлом состоянии, существует риск летального исхода.
Симптомы у детей

Как правило, у детей ревмокардит возникает на фоне инфекции верхних дыхательных путей, которая сопровождается повышением температуры тела. Также наблюдается одышка и боль в груди низкой интенсивности. Вскоре эти симптомы пропадают, но через какое-то время снова возвращаются. На втором этапе заболевания возникает ревматическая лихорадка, сопровождающаяся признаками:
- незначительное повышение температуры
- одышка
- слабость
- боли в голове и суставах
- повышенная потливость
Зачастую ревматическая лихорадка становится первым серьёзным симптомом, указывающим на развитие ревмокардита. В течение ближайших трёх лет после повторной лихорадки формируется поражение сердечных стенок, с дальнейшим развитием порока клапана.
Характерные симптомы болезни у детей:

- боль в районе сердца давящего, жгущего, колющего характера
- учащение сердцебиения
- отеки стоп и нижних конечностей
В отдельных случаях поражение сердца протекает бессимптомно. Со временем эта патология может привести к развитию порока сердца у ребёнка.
Диагностика

В случаях скрытого течения заболевания диагностика затруднена. Часто возможные проявления патологии больные принимают за обычную простуду, поэтому вовремя не обращаются к врачу.
Для диагностики ревматических болей используются лабораторные и инструментальные методы:
- Изучение врачом истории инфекционных недугов пациента.
- Визуальный осмотр.
- Электрокардиограмма — указывает на патологическое увеличение интервала Р-Q.
- Ультразвуковое исследование и рентген — позволяют увидеть увеличение размеров органа и другие важные диагностические показатели.
- Фонокардиография — позволяет выявить появление шумов, изменение тонов работы сердца.
- ЭхоКГ — помогает определить наличие изменений сердечных клапанов.
- Общий и биохимический анализы крови — помогают определить повышение уровня СОЭ и лейкоцитов, понижение гемоглобина, выявить наличие фибриногена и С-реактивного белка.
- Иммунограмма — указывает на повышение показателей противострептококковых антител и антикардиальных тел, изменение уровня некоторых иммуноглобинов.
На основании полученных данных ставится диагноз, определяется сложность заболевания, после чего назначается лечение. Терапия направлена на снятие воспаления, устранение сердечной недостаточности, улучшение функционирования сердечно-сосудистой системы.
Лечение

При своевременном обращении в медицинское учреждение курс лечения острой или подострой стадии недуга в условиях стационара составляет от 2 недель до 2 месяцев. Запущенную форму заболевания вылечить полностью не удастся, — время от времени симптомы патологии будут беспокоить пациента.
Методы лечения ревмокардита:
- медикаментозное лечение
- физиотерапия и санаторно-курортное лечение
- лечебная физкультура
- соблюдение диеты №1
- профилактические мероприятия: закаливание, проветривание помещения, частые прогулки на свежем воздухе, своевременное устранение очаговых инфекций, ограждение пациента от других больных, заражённых стрептококком, систематическое наблюдение у врача
Методы лечения острого и затяжного ревматизма отличаются. При сформированном пороке сердца может понадобиться хирургическое лечение.

Во время лечения показан постельный режим. Медикаментозная терапия предполагает введение инъекций пенициллин содержащих препаратов на протяжении 2 недель. Если у больного наблюдается индивидуальная непереносимость пенициллина, потребуется курс лечения эритромицином.
Также по усмотрению врача назначаются:
- ацетилсалициловая кислота или аналоги для снятия воспаления
- нестероидные противовоспалительные средства
- иммунодепрессанты
- гамма-глобулины
Терапия проводится исключительно под контролем врача, желательно в условиях стационара.

При наличии затяжной формы ревматизма пациенту назначаются курсы лечения препаратами хинолинового ряда: плаквенил, дилагил. Примерная длительность терапии — 1-2 года.
При необходимости назначаются:
- иммунодепрессанты при условии ежедневного контроля изменений состава крови
- гамма-глобулины в комплексе с десенсибилизирующими препаратами
- мочегонные средства
- гликозиды
- витамины
При лечении затяжной ревматической болезни сердца показаны физиотерапевтические процедуры для снятия воспаления и улучшения кровообращения: ванны из лечебных грязей, воздействие ультрафиолетом, массаж, электрофорез. После основного лечения в условиях стационара пациенту показано прохождение курсов санитарно-курортного лечения, а также профилактические мероприятия. В течение года после перехода болезни в неактивную фазу пациенту назначается дополнительная лекарственная терапия, которая включает нестероидные противовоспалительные препараты, десенсибилизирующие, антибактериальные средства, витаминные комплексы.
Возможные осложнения

Частое осложнение ревматизма — быстрое разрушение сердечных клапанов. Патологические изменения приводят к сужению отверстий между камерами, а также к недостаточности клапана. Вследствие этих проблем возникают тромбы, провоцирующие опасные заболевания: тромбоэмболию, инфаркт, инсульт. Во время прогрессирования ревматизма ухудшается функциональность сердечной мышцы. Со временем эта проблема может привести к сердечной недостаточности или склерозу мышцы. Опасность ревматического миокардита заключается в том, что он может вызвать острую аритмию, и, как следствие — остановку дыхания.
Прогноз

Если острый или хронический ревмокардит был своевременно выявлен, и пациенту оказана квалифицированная медицинская помощь, то прогноз благоприятен. В большинстве случаев после правильной терапии функциональность сердца и его отделов полностью восстанавливается.Существует вероятность развития порока сердца, который впоследствии будет давать о себе знать неприятными симптомами.
Возможность летального исхода от сердечной недостаточности, вызванной ревмокардитом, довольно низкая. Согласно статистическим данным, смерть наступает всего в 0,1-0,5% случаев. При наличии других сердечно-сосудистых патологий, а также по мере увеличения возраста, прогноз для пациента может ухудшаться.
Видео: Как предупредить болезни сердца
Ревматизм — системное воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, развивающееся у предрасположенных к нему лиц, главным образом молодого возраста, в связи с инфекцией β-гемолитическим стрептококком группы А.
Это определение болезни подчеркивает:
- преимущественное поражение сердечно-сосудистой системы;
- роль патологической наследственности;
- значение стрептококковой инфекции.
Сущность болезни заключается в поражении всех оболочек сердца, но главным образом миокарда и эндокарда с возникновением деформации клапанного аппарата — порока сердца и последующим развитием сердечной недостаточности. Поражение других органов и систем при ревматизме имеет второстепенное значение и не определяет его тяжести и последующего прогноза.
Отмечено, что заболевшие ревматизмом незадолго до начала болезни перенесли ангину, обострение хронического тонзиллита, а в крови у них определялось повышенное количество стрептококкового антигена и противострептококковых антител. Такая связь с предшествующей стрептококковой инфекцией особенно выражена при остром течении ревматизма, сопровождающемся полиартритом.
У больных ревматизмом имеется генетически обусловленный дефект иммунной системы и поэтому из организма недостаточно быстро элиминируются стрептококковые антигены и иммунные комплексы. Ткани таких больных обладают повышенной склонностью фиксировать эти антигены и комплексы. В ответ развивается воспаление на иммунной основе (по типу гиперчувствительности немедленного типа — ГНТ), при этом факторами, реализующими воспалительный процесс, являются лизосомные ферменты нейтрофилов, фагоцитирующих иммунные комплексы и разрушающихся при этом. Этот воспалительный процесс локализуется в соединительной ткани преимущественно сердечно-сосудистой системы и изменяет антигенные свойства ее и миокарда. В результате развиваются аутоиммунные процессы по типу гиперчувствительности замедленного типа (ГЗТ) и в крови больных обнаруживаются лимфоциты, реагирующие с сердечной тканью. Этим клеткам придают большое значение в происхождении органных поражений (прежде всего сердца). В крови выявляются также противомиокардиальные антитела, но они имеют меньшее значение в развитии поражения сердца.
Патологический процесс имеет аутоиммунный характер, поэтому заболевание течет волнообразно, обостряясь под влиянием инфекции или неспецифических факторов (переохлаждение, физическое напряжение, эмоциональный стресс и пр.) При поражении сердца воспалительный процесс распространяется на эндокард и миокард (эндомиокардит или ревмокардит), либо на все оболочки сердца (панкардит), либо поражает только миокард (при первой, реже при второй атаке). Морфологические изменения при ревматизме обнаруживаются прежде всего в миокарде, поэтому именно миокардит в ранние сроки определяет клиническую картину. Воспалительные изменения в эндокарде (вальвулит, бородавчатый эндокардит), поражение сухожильных нитей и фиброзного кольца выявляются в более поздние сроки атаки ревматизма — спустя 6 — 8 нед.
Наблюдается определенная закономерность поражения клапанов сердца: чаще всего поражается митральный клапан, затем аортальный и трехстворчатый. Клапан легочной артерии при ревматизме практически никогда не поражается.
Различные пороки сердца возникают в разные сроки после атаки ревматизма: недостаточность митрального клапана — спустя 6 мес. после начала атаки (недостаточность клапана аорты немного раньше), митральный стеноз — через 2 года после атаки; в еще более поздние сроки формируется стеноз устья аорты.
При ревматизме поражаются различные органы и системы, но клинически отчетливо проявляется поражение сердца; реже отмечается суставной синдром.
Острое течение — внезапное начало, яркая симптоматика, полисиндромность поражения и высокая степень активности патологического процесса. Лечение быстрое и эффективное.
Подострое течение — продолжительность атаки 3 — 6 мес, меньшая выраженность и динамика клинических симптомов. Умеренная активность патологического процесса. Эффект от лечения менее выражен.
Затяжное течение — длительность атаки более 6 мес, монотонное, преимущественно моносиндромное, с невысокой активностью патологического процесса.
Непрерывнорецидивирующее течение — волнообразное течение с четкими обострениями и неполными ремиссиями, полисиндромность, прогрессирующее поражение органов.
Латентное течение — по клиническим и лабораторно-инструментальным данным ревматизм не выявляется. О латентной форме говорят ретроспективно (после обнаружения сформированного порока сердца).
Как известно, при ревматизме преимущественно страдает сердечно-сосудистая система. Следует иметь в виду, что клиническая картина собственно ревматизма более отчетлива при первой его атаке, пока порок еще не сформирован. При рецидивах ревматизма, когда уже сформировался порок сердца, а тем более при наличии сердечной недостаточности, клиническую симптоматику активного ревматического процесса выявить труднее, так как она обусловливается сочетанием порока сердца и нарушением кровообращения. В связи с этим ниже рассматривается клиническая картина первичной атаки ревматизма.
В настоящее время наиболее частым, а у большинства больных единственным проявлением ревматизма является поражение сердца — ревмокардит. Под ревмокардитом понимают одновременное поражение миокарда и эндокарда
У взрослых ревмокардит протекает нетяжело. Больные предъявляют жалобы на слабые боли или неприятные ощущения в области сердца, легкую одышку при нагрузке, значительно реже отмечают перебои или сердцебиения. Эти симптомы не являются специфичными для ревматического поражения сердца и могут наблюдаться при других его заболеваниях. Природа таких жалоб уточняется на последующих этапах диагностического поиска.
Ревмокардит у отдельных больных молодого возраста (более часто у детей) может протекать тяжело: с самого начала болезни сильная одышка при нагрузке и в покое, постоянные боли в области сердца, сердцебиения. Могут появляться симптомы недостаточности кровообращения в большом круге в виде отеков и тяжести в области правого подреберья (за счет увеличения печени). Все эти симптомы указывают на диффузный миокардит тяжелого течения.
Перикардит, так же как внесердечные проявления ревматизма, в настоящее время встречается редко, обычно при остром течении у детей и лиц молодого возраста.
При развитии сухого перикардита больные отмечают лишь постоянные боли в области сердца. Экссудативный перикардит, который характеризуется накоплением в сердечной сумке серозно-фибринозного экссудата, имеет свою клиническую картину: боли исчезают в связи с разъединением воспаленных листков перикарда накапливающимся экссудатом. Появляется одышка, которая усиливается при горизонтальном положении больного. Вследствие затруднения притока крови к правому сердцу появляются застойные явления в большом круге (отеки, тяжесть в правом подреберье вследствие увеличения печени).
Изменения опорно-двигательного аппарата проявляются в виде ревматического полиартрита. Больные отмечают быстро нарастающую боль в крупных суставах (коленных, локтевых, плечевых, голеностопных, лучезапястных), невозможность активных движений, увеличение суставов в объеме.
Особенностью ревматического полиартрита является быстрое и полное обратное его развитие при назначении противоревматических препаратов. Иногда поражение суставов проявляется лишь полиартралгией — болями в суставах без развития артрита.
Ревматические поражения легких в виде пневмонии или плеврита наблюдаются крайне редко, их субъективные симптомы такие же, как и при обычных поражениях Ревматические поражения почек также крайне редки, выявляются лишь на III этапе диагностического поиска (при исследовании мочи).
Таким образом, на I этапе диагностического поиска при первичном ревматизме наиболее часты жалобы, связанные с поражением сердца, реже с вовлечением в патологический процесс суставов, а также жалобы общего порядка (утомляемость, потливость, повышение температуры тела).
В настоящее время диагностика ревматизма затруднена. При первичной атаке подозрение на ревматизм должно вызывать любое заболевание, развивающееся спустя 1 — 3 нед. после перенесенной ангины или другой носоглоточной инфекции либо переохлаждения и характеризующееся поражением сердца и суставов.
Распознавание активного ревматического процесса у больных с ранее сформировавшимся пороком сердца не представляет особенных трудностей. Гораздо сложнее выявление первичного ревмокардита, что связано с особенностями течения ревматизма.
Классическая картина первичного ревмокардита, включающая увеличение границ сердца, появление систолического шума, признаков сердечной недостаточности, может быть определена лишь в отдельных случаях непрерывнорецидивирующего или острого ревматизма. В значительном большинстве случаев, особенно при затяжном течении ревматического процесса, удается выявить нерезко выраженные изменения со стороны сердца в сочетании с умеренно измененными лабораторными показателями. В этой ситуации клиническая картина чрезвычайно напоминает таковую при инфекционно-аллергическом миокардите, от которого и приходится дифференцировать первичный ревмокардит.
В настоящее время при ревматизме лечение проводится в 3 этапа: 1) лечение в активной фазе в стационаре; 2) продолжение лечения больного после выписки в кардиоревматологических кабинетах поликлиники; 3) последующее многолетнее диспансерное наблюдение и профилактическое лечение в поликлинике.
Лечебные мероприятия включают:
- борьбу со стрептококковой инфекцией;
- подавление активного ревматического процесса (воспаления на иммунной основе);
- коррекцию иммунологических нарушений.
Больных ревматизмом ставят на диспансерный учет с целью проведения противорецидивной терапии, своевременного обнаружения рецидива, а при прогрессировании клапанного порока — для своевременного направления в кардиохирургическое учреждение.
Непосредственная угроза для жизни при ревматизме наблюдается крайне редко. Прогноз в основном определяется выраженностью порока сердца и состоянием сократительной функции миокарда.
Первичная профилактика заключается в санации очагов хронической инфекции и энергичном лечении острых заболеваний, вызванных стрептококком.

Рис. 8.1. Липосклероз аорты.
Фиброзная бляшки состоит из трех компонентов: клеточного, волокнистого и липидного.
расположены на периферии бляшки и представлены липоцитами, макрофагами, Т-М1.1МИ и отдельными лейкоцитами (1). Волокнистый компонент состоит из коллагено-яастических волокон и протеогликаноп (2). Третий компонент — скопления липидов (3).

Рис. 8.2. Атеросклероз аортыс аневризмойбрюшного отдела.
Стенка аорты деформирована,каменистой плотности, образует выпячивание. Интиманеровная,
С множеством плотных желтовато-белесоватых выступающих в просвет образований(бляшек).

Рис.8.3. Атеросклероз и тромбоз коронарной артерии сердца.
Интима утолщена за счет отложения жиро-белковых масс и разрастания соединительной ткани (фиброзная бляшка). В центре образования пенистые клетки, следы кристаллов холестери-НЛ шольчатой формы, некротический детрит (/). Поверхность бляшки представлена фиброзной покрышкой, выстланной эндотелием, под покрышкой — гладкомышечные клетки, макрофаги, лимфоциты (2). В одном участке покрышка бляшки изъязвлена, видна зона прикрепления смешанного тромба, обтурирующего просвет сосуда (3).

рис. 8.4. Атеросклеротический нефросклероз.
Почка уменьшена в размерах, ее поверхность бугристая за счет множества рубцовых втяжений «ездчатой формы.

Рис. 8.5. Спазм артериолы.
При электронно-микроскопическом исследовании просвет артериолы сужен (/), наблюдаются ПЖЛЯОСсмыкание эшютелиоцитов (2). гофрпрошнность и расщепление баэаяыгоймембраны (3).

Рис. 8.6. Артериолосклеротическиннефросклероз (нефрошфроз).
Размеры почек уменьшены, консистенция плотная, поверхность мелкозернистая исчепнападения большинства нефронов и выбухания сохранившихся нефронов.

Рис.8.7. Артериолосклеротический нефросклероч.
С гекки артериол утолщены, замешены гомогенными розовыми массами (гиапнном), просве 1 (начительно сужен (/). Клубочки спавшиеся (коллабированы). шмешенысоединительной тка ньюили гиатином (2). Канальцы атрофичны, эпителий уплощен <3). Количествомежуточной со единительной ткани увеличено (нефросклероз). Сохранившиеся нефроны гипертрофированы (4).

Рис.8.8. Артериолосклеротический нефросклероз(окраска по ваи Гизону).
В частиклубочков и стромепочки видны коллагеновыеволокна, окрашенные фуксином Кирпично-красный цвет (/). Структуры, не содержащие коллаген, окрашены пикриновой К1 слотом в желтый цвет (2).

Рис. 8.9. Трансмуральный нкфарю миокарда.
В облаетпередней стенки левого желудочка сердца участок неправильнойформы, западающий на разрезе,цвет
участка желтоватый стемно-красной каймой вокруг.

Рис. 8.10. Тромбоз коронарнойартерии сердца.
Просвет коронарной артерии обтурирован темно-красными тромботическими массами (стрелка).

рис. 8.11.Исчезновение гликогена из мышечных клеток в зоне ишемии миокарда (РА5-реакция).
В сохранных кардиомиоцитах выявляются зерна гликогена, окрашенные вмалиновый цвет(/). В зоне ишемии малиновая окраска отсутствует, гликоген не обнаруживается (2).

Рис. 8.12.Инфаркт миокарда (стадия некроза).
I — зона некроза мышечных клеток (кариолизис, плазмокоагуляция), образование некротиче СКого детрита. По периферииюны некроза отмечается демаркационное воспаление (2) — рас Ширенные полнокровные тонкостенные сосуды, инфильтрация полиморфно-ядерными лей коцитами.

Рис. 8.13.Инфаркт миокарда (стадия организации).
/ — небольшиегруппы некроти^ированных кардиомиоцитои спризнаками кариолизиса и плазмокоагуляцин; 2— зонагрануляционной ткани, замещающаятону демаркационного воспаления и представленнаяновообразованными сосудами, клеточныминфильтратом, состоящим ИЗлимфоцитов, макрофагов и большого количества фибробластов, атакже небольшим количеством коллагеновыхволокон.

Рис. 8.14. Трансмуралышйинфаркт миокарда с разрывомсердца. Тампонадаполости перикарда.
В области верхушки — неправильной формы щелевидноеотверстие (стрелка), н полости перикарда — свертки крови (тампонада полости перикарла).

Рис. 8.15.Хроническая аневризма сердца.
Стенка сердца в области левого желудочка и верхушки истончена, выбухает, представленаплотной белой тканью (рубец), Со стороны эндокарда видны серо-красные тромботические
Наложения. Миокард вокруг рубца утолщен
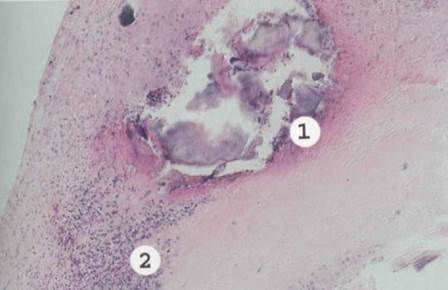
Рис. 8.16. Острый септический полипозно-язвенныйэндокардит.
Створка клапана некротизирована и изъязвлена. В участках изъязвления имеются тромботяче
Скиеналожения с колониями микробов (/). В основании клапана — диффузная Инфильтраци
полиморфно-ядерными лейкоцитами (2).

Рис.8.17. Полипозно-язвенный эндокардит склерозированных клапановаорты. Размеры ссрдш унеличены. Камеры расширены. Стенка левогожелудочка утолщена. Заслонки аортального клапана утолщены, склерозированы, гиалинизированы, деформированы и сращены. По наружному краю заслонок видны изъязвления и округлые дефекты. На понерхности заслонок видны массивные крошащиеся громботическис наложения ввиде полипов.

Рис. 8.18.Полипозно-язвенный эндокардит склероэированныхклапанов.
Заслонки клапана склероэированы, гиалинизированы, с очагами некрозаи изъязвлениями,
покрыты тромботическими массами с признаками организации и обызвествления ( /). В основании заслонок диффузная лим
Дата добавления: 2015-10-01 ; просмотров: 2585 . Нарушение авторских прав
Читайте также:


