Реактивное воспаление костного мозга
Внутри кости расположен костный мозг. При его воспалении начинает развиваться остеомиелит. Болезнь распространяется на губчатое и компактное вещество, а затем постепенно и на надкостницу. Воспаление костного мозга – опасное и сложное заболевание, которое тяжело выявить на первоначальных стадиях, именно поэтому зачастую развиваются различного рода осложнения. Подобное состояние опасно для жизни, обязательно требует срочной помощи и продолжительного лечения.
Особенности болезни
Воспаление костного мозга – инфекционная болезнь, которая сложно поддается терапии и может спровоцировать возникновение множества неприятных последствий. Болезнетворные микроорганизмы проникают в ткани кости по кровотоку или из рядом расположенных органов. Инфекция может изначально развиваться в кости при ее повреждении вследствие перелома или огнестрельного ранения.
У пациентов в детском возрасте болезнь поражает преимущественно длинные кости конечностей. У взрослого значительно возрастает частота возникновения патологического процесса. Если человек страдает от диабета, то болезнь может поражать кости стопы.

В случае, когда болезнетворные микроорганизмы ослаблены, а иммунитет высокий, воспаление костного мозга может принимать хронический характер без нагноения и изменения структуры кости. При протекании остеомиелита формируется омертвевшая ткань, которая через время отторгается. Вокруг нее постепенно образуется тромбоз сосудов, нарушается процесс кровообращения и питания кости.
Помимо этого, постепенно скапливаются клетки иммунной системы, создающие своего рода грануляционный вал. Он проявляется в виде утолщения надкостницы и называется периоститом. Такой вал четко разграничивает омертвевшие части ткани и здоровые. Периостит относится к одному из специфических признаков остеомиелита.
Основная классификация
В зависимости от причины воспаления костного мозга выделяют несколько форм протекания болезни, отличающихся по характеру протекания, а также методу диагностики и лечения. Среди основных видов поражения нужно выделить:
- туберкулезный;
- актиномикотический;
- бруцеллезный;
- гонорейный;
- сифилитический.
Туберкулезный вид протекания болезни встречается зачастую у детей, подростков.
Актиномикотический тип патологии сопровождается значительным повреждением надкостницы с последующим образованием свищей и отделением гнойного содержимого.
Бруцеллезный обуславливается поражением позвоночника в поясничном отделе и затрагивает рядом расположенные органы и нервные окончания.
Сифилитический вид болезни возникает при третичной форме и локализуется в шейном отделе. Он имеет хроническое протекание и сопровождается формированием абсцессов.
Гонорейный тип заболевания возникает на фоне имеющейся половой инфекции, локализуется в поясничном отделе и по своим признакам напоминает протекание радикулита. Кроме того, доктора выделяют неспецифическое воспаление костного мозга позвоночника, а именно:
- псориатическое;
- анкилозирующее;
- асептическое;
- реактивное;
- гематогенное.
Анкилозирующий тип патологии относится к группе ревматических заболеваний, зачастую встречается на фоне протекания ревматоидного артрита, приводит к нарушению двигательной активности и постепенно прогрессирует.
Реактивный образуется при различных сбоях иммунной системы после заражения кишечной или половой инфекцией. При этом затрагивается поясничный отдел позвоночника.
Псориатический тип заболевания возникает на фоне тяжелого протекания псориаза.
Гематогенный остеомиелит образуется в случае проникновения в организм стафилококковой инфекции.
Асептическое воспаление костного мозга не связано с протеканием инфекционного процесса, а развивается при травмах спины, что провоцирует некроз.
Учитывая имеющуюся симптоматику, выделяют такие формы остеомиелита, как:
- острая;
- первично-хроническая;
- хроническая;
- атипичная.
В основном патология начинается довольно остро и при самом неблагоприятном ее протекании переходит в хроническую форму. Острый период продолжается несколько дней. Хроническое поражение может продолжаться на протяжении нескольких лет.
Причины возникновения
Воспаление костного мозга позвоночника и суставов провоцируется различными инфекционными процессами. Болезнетворные микроорганизмы могут проникать по сосудам. Это гематогенный путь передачи инфекции и зачастую он возникает у детей и подростков.
Контактный вид образуется в случае инфицирования кости при воспалении мягких тканей. Асептическое протекание болезни наблюдается при операциях и закрытых переломах. В основном патологию провоцирует золотистый стафилококк, синегнойная или кишечная палочка, а иногда стрептококк.
Среди причин остеомиелита нужно выделить:
- переломы, язвы, раны;
- наличие очагов инфекции;
- снижение иммунитета;
- склонность к аллергии;
- физическое истощение;
- бесконтрольный прием психотропных средств и стероидов;
- диабет;
- сердечную и почечную недостаточность.
Существуют также и многие другие причины, в частности такие, как использование необработанных игл для инъекций, медицинских катетеров.
Какие могут быть признаки
Среди основных симптомов воспаления костного мозга позвоночника нужно выделить такие, как:
- боль в кости;
- озноб и лихорадка;
- отечность места поражения;
- нарушение функционирования пораженной конечности;
- образование свищей;
- плохое самочувствие.
В некоторых случаях болезнь протекает почти бессимптомно. Нужно обратиться за медицинской помощью при наличии болей в костях и лихорадки. Хроническая форма остеомиелита всегда возникает после протекания острого процесса. В костях образуется патологическая полость. Она содержит в своем составе частички отмершей ткани и жидкое гнойное содержимое, которое периодически выделяется через свищи на поверхности кожи.
Протекание болезни волнообразное, постепенно закрытие свищей сменяется новым периодом обострения и выделения гноя. При стихании острой стадии самочувствие человека быстро улучшается. Температура снижается, и боль постепенно проходит. Показатели крови при этом приближаются к норме. В этот период в костном веществе начинают постепенно накапливаться новые секвестры, которые со временем начинают отторгаться и провоцируют обострение. Продолжительность ремиссии может быть до нескольких лет.
Признаки рецидива во многом напоминают течение острого остеомиелита. При этом возникает острая боль и воспаление, развивается флегмона.
При воспалении костного мозга бедренной кости образуется одиночная полость округлой формы в костном веществе. Абсцесс содержит гной. Болезнь вялотекущая, и нет никаких особых признаков протекания воспалительного процесса. При обострении возникает сильная боль в ноге, особенно в ночное время. При этом свищи не образуются.
Склерозирующий остеомиелит сопровождается повышением плотности костной ткани, а также наслоением надкостницы. Кость при этом утолщается и становится похожей на веретено. Эта форма патологии довольно плохо поддается проведению терапии.
При остром воспалении костного мозга симптомы довольно ярко выражены. Подобное нарушение в основном наблюдается у мальчиков. При этом образуется флегмонозное воспаление.
Токсическая форма болезни протекает практически молниеносно и может привести к смерти больного. Заболевание начинается внезапно. При этом возникает ощущение сильного распирания и резкая боль в конечностях, зачастую возле плечевого, коленного или локтевого сустава. Болезненность и дискомфорт существенно усиливаются при движениях. Незначительно повышается температура.
Отмечается бледность кожных покровов, заторможенность, учащенное дыхание и пульс, сонливость. Над воспаленной областью возникает отечность и покраснение кожи. Рентгенологические изменения наблюдаются только через 2 недели с момента протекания болезни.
Проведение диагностики
При наличии признаков воспаления костного мозга сустава или позвоночника нужно обратиться к доктору, который проведет комплексное обследование и назначит терапию. Изначально врач осматривает область, расположенную около травмированной кости, чтобы определить наличие отечности, болезненности и покраснения тканей. Для исследования свищей применяется тупой зонд.
Выявить признаки протекания воспаления можно при проведении лабораторных исследований, результаты которых покажут повышение СОЭ и количества лейкоцитов. Кровь и отделяемое из свищей подвергаются тщательному микробиологическому исследованию для определения вида болезнетворных микроорганизмов и выбора антибактериальных средств.
Для определения некротизированных областей кости применяется рентгенография. Фистулография подразумевает под собой введение в свищевые проходы специального вещества, а затем проводится изучение внутреннего строения свища. Стоит отметить, что на первоначальных стадиях протекания болезни рентгенологическое исследование недостаточно информативно.
Томография подразумевает под собой выполнение целого ряда рентгеновских снимков с разных позиций. При проведении их анализа формируется трехмерное изображение пораженной кости. Это безопасный метод исследования, который позволяет максимально воссоздать также изображение окружающих мягких тканей.
Для подтверждения поставленного диагноза назначается биопсия кости. Она выполняется в период операции под общим наркозом. В таком случае хирург осторожно рассекает ткань и проводит забор кусочка исследуемого материала. Это позволяет определить тип болезнетворных микроорганизмов. В некоторых случаях биопсия выполняется тонкой длинной иглой под местным обезболиванием. Весь процесс контролируется при помощи рентгенографии.
Особенности лечения
При протекании острого воспаления костного мозга бедренной кости или позвоночника требуется госпитализация. Лечение выполняется при помощи операции и применения медикаментозных препаратов. Операция подразумевает выполнение отверстия в кости, очищение и последующее дренирование образовавшейся полости. При особо сложном протекании патологии вскрываются имеющиеся гнойные области в мышцах, и выполняется трепанация кости.
После полного очищения полости от гноя в нее через катетеры вводятся антимикробные средства. Лечение воспаления костного мозга позвоночника включает:
- антибактериальные средства в высоких дозировках;
- дезинтоксикацию;
- стимулирование восстановления тканей;
- средства для повышения иммунитета и витамины.
Если болезнь была спровоцирована стафилококком, то могут применяться методики специфической иммунотерапии. Обязательным условием является иммобилизация конечности при помощи лонгеты. После затихания острого воспаления назначают физиопроцедуры, в частности такие, как магнитное поле, УВЧ и многие другие.
При протекании хронической формы болезни лечение воспаления костного мозга подразумевает под собой проведение операции. При этом иссекаются свищи и очищается костная полость.
Медикаментозная терапия
Так как воспаление костного мозга коленного сустава и позвоночника провоцируется болезнетворными микроорганизмами, то рекомендуется проводить антибиотикотерапию. Однако стоит помнить, что далеко не все виды инфекции поддаются подобному виду лечения. Препарат подбирается на основе проведенного лабораторного исследования. При этом нужно определить, воздействию какого именно антибиотика наиболее подвержены болезнетворные микроорганизмы. Препарат вводится прямо в костные полости.
При сильной интоксикации организма показано применение капельниц с физраствором. Это позволяет вывести из организма накопленные токсические вещества. Особенно важное значение такая процедура имеет в случае, если образуется сепсис. Помимо этого, физраствор помогает организму справляться с антибиотиками.
Дополнительно назначаются иммуностимуляторы и пробиотики, так как при продолжительном приеме антибактериальных средств разрушается микрофлора кишечника, что приводит к снижению защитных сил организма. Учитывая то, что при протекании такой патологии поражаются также мягкие ткани, назначают человеку лекарственные препараты локального воздействия, в частности гели и мази. Обработка пораженных кожных покровов проводится ежедневно.
Проведение операции
При воспалении красного костного мозга показано проведение операции, так как такое состояние может быть очень опасным. Кроме того, есть другие показания для проведения вмешательства, а именно:
- гнойные воспалительные процессы;
- свищи;
- хроническая форма болезни.
Хирургическое вмешательство предполагает вскрытие надкостницы, так как это позволит добраться до источника гнойного воспаления. Изначально пораженная область обрабатывается антисептиком, делается разрез мягких тканей. Часть надкостницы удаляется, открывшийся внутренний канал очищается при помощи антибактериальных средств.
Возможные осложнения
Очень важно знать, чем опасно воспаление костного мозга и как именно предотвратить возникновение осложнений. Последствия могут быть местного и общего характера. К местным осложнениям нужно отнести такие, как:
- флегмона и абсцесс;
- самопроизвольные переломы;
- гнойный артрит;
- потеря подвижности суставов.
К осложнениям общего характера нужно отнести вторичную анемию, сепсис и аутоиммунные болезни.
Проведение профилактических мероприятий
Очень важное значение имеет профилактика остеомиелита, которая подразумевает под собой:
- полноценный сон и отдых;
- здоровый образ жизни;
- отсутствие стрессов;
- сбалансированное питание;
- укрепление иммунитета;
- своевременное лечение инфекций.

При малейшем ухудшении самочувствия рекомендуется сразу же обращаться к доктору, так как это позволит предотвратить возникновение воспаления и осложнений данной патологии.
Отек спинного или головного мозга – это собирательный термин. Все процессы, которые относятся к этой категории, являются определенной патологией. Она заключается в накоплении избыточной жидкости в организме – точнее, в его клетках и межклеточном пространстве. Это приводит к увеличению объема мозга.
Что такое отек костного мозга?
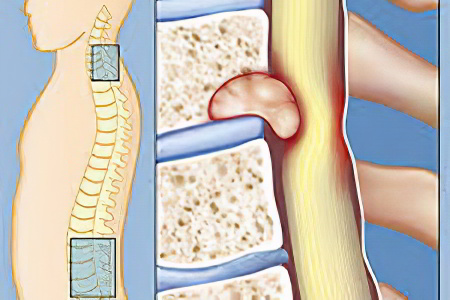
Отек костного мозга - это процесс увеличения жидкостей, находящихся в костной ткани. Неправильно считать отек костного мозга причиной проблем. Это – просто неспецифическое проявление, и выявить его можно с помощью МРТ. Данное образование появляется из-за любого патологического процесса, протекающего в самом очаге (о травматическом повреждении костных балок говорят, как о трабекулярном повреждении) или в достаточной близи с отеком. Так, он появляется в качестве следствия повреждения хряща сустава с нарушением субхондральной пластинки.
Относительно прогнозов и рекомендаций нужно отметить: здесь важен не сам отек, а его причины. Кроме того, важны функции сустава и другие его характеристики.
Отек костного мозга является скоплением жидкости в костной ткани. Это – одно из неспецифических проявлений какого-либо патологического процесса, которое идёт в очаге. Это явление может классифицироваться по нескольким признакам.
Среди них - прогноз патогенеза, по которому отеки бывают:
вазогенные, появляющиеся из-за повышения проницаемости капилляров, по причине чего начинается просачивание белков и воды в так называемое внеклеточное пространство с проникновением через стенки сосудов;
интерстициальные, появляющиеся из-за гидроцефалии;
Клиническая картина
Отеки бывают разных типов, но у них – стандартная клиническая картина. Так, пациент страдает от:
нарушения кровообращения, дыхания,
ухудшения реакции зрачков.
Все это – проявления, угрожающие жизни. Можно упомянуть о так называемых предварительных синдромах – они включают проявления синдрома внутричерепной гипертензии, которая развивается на фоне интенсивного увеличения объема жидкости в полости черепа. Учитывая, что череп – это закрытый вид пространства, давление жидкости на мозг получает все необходимые условия.
Симптомы опухоли костного мозга очень серьезны. Это важнейший орган, входящий в кроветворную систему без которого невозможно осуществление процесса создания новых клеток крови. Напомним, что они автоматически погибают. Его можно увидеть в губчатом веществе костей, и кроме того, в костномозговых полостях. Орган способствует иммунопоэзу, т.е. для созревания клеток иммунной системы, а также - костеобразованию. Если его состояние нормально – в нем содержится огромное количество клеток недифференцированного, низкодифференцированного и незрелого типа, которые принято сравнивать с эмбриональными клетками. Они уникальны, за их жизнь не отвечают другие органы.
Нетрудно представить себе, как важно здоровье этого органа. Так, по определенной очаговой симптоматике выясняют локализацию отека в отдельной части мозга, по причине появления которого появляются сбои в функционировании пораженного участка.
Виды отеков костного мозга:
Виды отеков костного мозга можно выделить по целому ряду признаков. Напомним, что от этого будет зависеть, какие меры будут выбраны для устранения этой патологии и её последствий.
Трабекулярный отек костного мозга является первым сигналом о переломе позвонка. Особо это возможно в случае снижения высоты тела позвонка с переломом. Если налицо только отек – наличие ушиба позвонка, перелома сомнительно. Наилучшим способом проявить ситуацию здесь будут такие методы диагностики, как рентген или КТ, а процедура МРТ поможет в качестве дополнительного метода. Это объясняется тем, что патология мягкотканных структур диагностируется именно по МРТ.
При трабекулярном отеке должно наблюдаться увеличение объемов жидкости в костной ткани, где речь – не только о травматическом генезе, но и о воспалительном процессе. Лечение здесь будет заключаться в приеме йодистого калия, обладающего противовоспалительным действием. Пока у протрузии размеры небольшие, нужно прибегать к лечению, независимо от её местонахождения. Нужно предупредить протрузию спинного мозга и развитие миелопатии, для чего помимо медикаментозного лечения и физиопроцедур прописывают иглорефлексотерапию и ЛФК.
Отек костного мозга бедренной кости может принимать достаточно серьезные формы. Большое значение здесь имеет причина её появления. Так, если он сопровождает заболевание остеомиелит, проявления отличаются достаточно тяжелой выраженностью. Это – сложный процесс с образованием гноя. Он захватывает кость и костный мозг, где также распространяются бактерии вредоносного характера, и требует комплексного лечения. В данном случае, отек является последствием самой болезни.
Также данное заболевание сопровождает остеохондроз, грыжи межпозвоночных дисков. Их устанавливают с помощью МРТ. Установить точный диагноз может хирург.
Такой отек может свидетельствовать о патологии костного выступа в бедренной кости. В данном случае, эта кость рассматривается как часть колена, и при расстройстве его функций имеет смысл побеспокоиться – нет ли у больного отека костного мозга данной кости.
Субхондральные изменения костного мозга можно определить с помощью МРТ и С - терминальных перекрестно-связанных телопептидов коллагена II типа (СТХ–II). Они берутся из мочи больных. Несомненно, анализы делают и с учетом состава крови, поскольку хрящи имеют прямое отношение к состоянию костного мозга, участвующего в кровообразовании.
Динамика костномозговых нарушений порой происходит всего за 3 месяца. Чем меньше эта патология – тем меньше скорость распада хряща.
Асептический отек костного мозга начинается с таких частей тела, как головка и шейка бедренной кости. Это – так называемый ранний (обратимый) этап. Его выявляют задолго до распечатки рентгенологических симптомов.
Если же смотреть МР-томограммы, то можно увидеть следующие проявления. Он принимает форму участков сниженной интенсивности МР-сигнала по отношению к Т1-ВИ и более высокой - для Т2-ВИ. Это хорошо видно в сравнении с нормальным изображением жирового костного мозга. Чтобы особо полно разъяснить ситуацию с данным симптомом, нужно использовать последовательность с подавлением жировой ткани.
Асептическую патологию можно отличить по гиперемии, повышению местной температуры, припухлости, болям, нарушению функции. Она сопровождается выработкой серозной, серозно-фибринозной, фибринозной разновидности экссудата. Воспалительный отек данного вида может сигнализировать о развитии асептическом воспалении.
Реактивный отек костного мозга развивается в ткани в виде реакции, причиной которой становится какое-либо вмешательство. К такому можно отнести, к примеру, послеоперационное поле.
Реактивный отек вместе с болевым синдромом часто появляется после редрессации. Такие пациенты в течение 3-10 дней проходят физиотерапевтические процедуры.
Чтобы снять подобный отек, часто рекомендуют курс контролируемой нагрузки. Реабилитации помогает ряд упражнений – таких, как чередование положения. Если налицо ярко выраженный болевой синдром – имеет смысл назначить аналгетики. В частности, это помогает при подобном отеке, возникшем из-за перелома кости бедра в условиях СЦР.
Отек костного мозга большеберцовой кости редко сопровождается выявленными костно-деструктивными изменениями.
Зоны отека костного мозга данного типа выявляются в областях медиальных мыщелок бедренной и большеберцовой костей. Их размер зависит от причины их появления. Так, при спортивной нагрузке они появляются из-за травм и бывают в размерах 2,Ох 1,0 см, и т.д. Их внешняя симптоматика схожа с остеосклерозом. При этом, в суставной щели патологии выявляются далеко не всегда.
Как мы уже говорили, такой симптом, как отек костного мозга, часто сопровождает другие болезни, особенно при отсутствии лечения. Так, он сопровождает контузию зон костного мозга, синовит. Подобные травмы появляются при определенных обстоятельствах – например, резких поворотах туловища. Острых болей может не быть, особенно при оперативном лечении и несильной травме. Нога разгибается и сгибается с разной степенью сложности.
Контузионный отек костного мозга выявляется стандартными методами, такими, как МРТ. Диагностика строится из нескольких шагов, среди которых - личная консультация ортопеда, чьим профилем являются проблемы коленного сустава. Потребуется сопоставление данных клинического обследования и результатов МРТ. Возможно, при наличии симптомов:
Отека коленного сустава
Нужно учитывать, при каких ситуациях актуально образование контузионного отека костного мозга мыщелков бедренной и большеберцовой костей. Часто они сопровождают МР картину с разрывом передней крестообразной связки, и не только.
Рекомендации по лечению бывают различными. Если случай серьезен – рекомендуют артроскопическую аутопластику передней крестообразной связки и процедуру по резекции латерального мениска. Чем тяжелее травма, из-за которой появился данный отек, тем сложнее лечение. Часто к лечению отека приступают, к примеру, после снятия гипса. Нужно помнить, что если кости после перелома срослись неправильно – то придется заниматься одновременно решением нескольких проблем.
Перифокальный отек костного мозга образуется в силу увеличения внеклеточного пространства из-за накопления в нем жидкости. Её поступление идёт из поврежденных глиальных клеток. Клеточная мембрана обладает проницаемостью, это касается мембраны эндотелия капилляров в зоне, находящейся вокруг очага поражения.
Для определения распространенности зоны перифокального отека измеряют не только степень увеличением содержания в ней воды. На это образование влияет регионарная демиелинизация волокон белого мозгового вещества.
В зависимости от степени демиелинизации определяется содержание липидов в упомянутой перифокальной зоне. Это говорит о выражении нарушений процессов окисления и фосфорилирования с образованием отека мозга. Данный вид отека может формироваться при поступлении в белое вещество мозга определенного количества белков плазмы и образовании их связи с глиальными элементами. Происходит рост дальнейшего поступления жидкости – она заполняет перивазальное пространство из-за осмотического градиента. Схожий механизм характерен для поступления жидкости из ликворной системы. Благоприятной средой для развития опухолей являются поражения. Отек может возникать вокруг очагов с разными размерами, до 1 см. В зависимости от сложности болезни, хирургическое вмешательство требуется не всегда.
Лечение отека костного мозга
Лечение отека костного мозга базируется на ряде важных факторов:
причина его возникновения;
степень проявлений патологического процесса;
характер и степень роли и влияния образования на функционирование сустава.
Устранение отека костного мозга – достаточно сложная задача. К её решению с большой осторожностью подходят даже высококвалифицированные специалисты. Самолечение исключено.
Особо ситуация усложнена тем, что любое неправильное действие часто приводит к летальному исходу. Когда наступает период обострения – врач должен заботиться о восстановлении уровня церебрального перфузионного давления. Его принято называть ЦПД. Тогда удастся обеспечить нормальное кровообращение и поступление требующихся веществ нервным клеткам. Нормальным сопровождением для отека костного мозга является повышение внутричерепного давления, а следом резко спадает уровень ЦПД.
Чтобы снизить высокий уровень давления, прибегают к помощи:
Устранению и предупреждению болевого синдрома.
Поддержанию температуры тела в пределах нормы.
Назначению больному диуретики, чтобы вывести излишки жидкости.
Устранению причин, которые привели к нарушению нормального оттока жидкости.
Нормализации объема спинного мозга, в чем поможет курс препаратов форсированного диуреза, необходимых для регулирования электролитного обмена.
Все это - составляющие консервативного лечения. Что нужно, чтобы оно принесло желаемый результат? Возможно, потребуется оперативное лечение. С отеком мозга борются посредством трепанации черепа, это поможет понизить уровень внутричерепного давления. Посредством трепанации черепа добиваются успеха в декомпрессионном оперативном вмешательстве. Оно заключается в устранении костного лоскута хирургическими методами.
Отек костного мозга – это серьезная проблема. При его лечении придется справляться со сложными задачами. Методика лечения должна быть выбрана быстро. Недопустимо задерживаться в решении данного вопроса, это может стоить больному жизни.

Автор статьи: Кузьмина Вера Валерьевна | Эндокринолог, диетолог
В связи с доступностью современных методов исследования (магнитно-резонансная и компьютерная томография) люди стали чаще проводить их в профилактических целях. Заключение после прохождения диагностики может удивить простого обывателя – туда включается подробное описание изменений. Так как самая распространённая проблема в последнее время – это остеохондроз позвоночника, то люди часто сами себе назначают рентгенологическое обследование позвоночного столба.
Что такое отёк костного мозга?

Сам по себе такой механизм возникнуть не может, поэтому в его основе всегда лежит другое заболевание. Но патологические процессы в костной ткани проходят по одному сценарию, так как являются защитной реакцией организма:
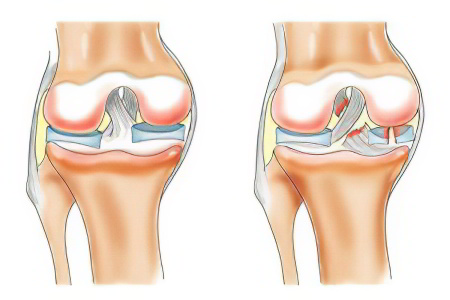
- Позвонок состоит из губчатой костной ткани в центре, и окружающей её компактной и плотной оболочки. Вместе они придают позвоночнику необходимую прочность и жёсткость, сочетающуюся с гибкостью. Губчатое вещество играет роль амортизатора, не позволяя позвонку разрушаться при прыжках и падениях.
- Различные патологические процессы, возникающие в этом отделе, приводят к ослаблению этой функции кости. Костные балки начинают разрушаться, что приводит к повреждению мелких сосудов, проходящих в промежутках между ними.
- Из их просвета начинает выходить кровь, которая вне сосудистого русла сразу вызывает местный воспалительный процесс. Он может проходить без участия микробов, так как травма стенки сосуда запускает реакции воспаления.
- В тело позвонка начинает поступать тканевая жидкость, содержащая лейкоциты и защитные белки. Они начинают постепенно уничтожать повреждённую кость, чтобы заменить её рубцом.
- Процессы роста соединительной ткани и провоцируют отёк костного мозга, который наблюдается весь период болезни и восстановления.
Губчатая костная ткань тела позвонка является органом кроветворения, содержащим красный костный мозг, поэтому важно своевременно выяснить причину болезни.
Причины отёка костного мозга
Так как процесс является типичным для поражения позвоночника, то в его основе могут лежать несколько заболеваний. Все они в итоге приводят к повреждению сосудов, что провоцирует отёк губчатой сердцевины позвонка. Исход и последствия состояния также зависят от причины, вызвавшей этот симптом.
Например, травма вызывает внезапное повреждение, которое человек может перенести без неприятных симптомов. Произойдёт лишь небольшое сотрясение ткани – контузия, признаки которой исчезнут уже через несколько недель. А воспаление или остеохондроз имеет неуклонно прогрессирующий характер. Изменения при них с течением времени будут лишь прогрессировать, вызывая появление новых рентгенологических изменений.

После прекращения воспалительного процесса жидкость начинает интенсивно рассасываться, что приводит к исчезновению признаков на рентгеновских снимках.
Это заболевание имеет возрастной характер – с течением лет позвоночный столб человека постепенно изнашивается. Первоначально повреждаются лишь мягкие ткани – хрящевые межпозвоночные диски и связки. Сначала дефекты замещаются соединительной тканью – рубцом, но она оказывается не подходящей для позвоночника. Разрушительный процесс постепенно приводит к её замещению плотной костной мозолью.
Изменение подвижных качеств позвоночника приводит к развитию вялого воспаления в поверхностных слоях кости. Это происходит в результате последовательных механизмов, происходящих в позвонке:
- Постепенное разрушение межпозвоночного диска приводит к резкому повышению нагрузки на костную ткань.
- В норме мягкий хрящ принимает на себя все удары, происходящие во время движений человека.
- На поздних стадиях он замещается плотной рубцовой и костной тканью, что приводит к уменьшению его толщины.
- После этого всю нагрузку берёт на себя губчатая кость позвонка, которая длительно не выдерживает эту функцию.
- Её поверхностные слои начинают разрушаться, что приводит к развитию воспаления. Оно вызвано самим организмом, чтобы быстрее восстановить повреждённую ткань.
- Так как человек постоянно двигается, то процессы восстановления не успевают закончиться. Это приводит к формированию отёка, который в этом случае является признаком хронического воспаления.
В отличие от микробного отёка костного мозга, поражающего центр позвонка, в этом случае изменения располагаются в поверхностных слоях кости.
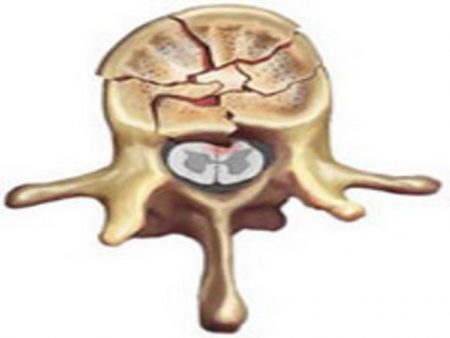
Любое повреждение позвоночника вызывает ответное действие со стороны организма. Чаще всего на практике встречаются межпозвоночные грыжи, вывихи и компрессионные переломы позвонков. Из перечисленных повреждений только последнее поражает именно губчатую костную ткань. При этой травме происходит сильное давление на тело позвонка, что приводит к его раздавливанию.
В отличие от других причин, при травме сразу появляются острые симптомы, заставляющие человека обратиться к врачу. Быстрое развитие признаков не позволяет развиться стойким изменениям в кости:
- Резкое сжимание позвонка, возникающее в результате травмы, в первую очередь повреждает его внутреннюю часть. Губчатое вещество кости менее прочное, поэтому удар приводит к разрушению его перегородок.
- Кровеносные сосуды проходят через эти перегородки, поэтому их повреждение вызывает развитие кровоизлияния.
- Излившаяся кровь начинает сворачиваться, что приводит к развитию воспалительной реакции. Организм пытается уничтожить тромб, заменив его соединительной тканью – рубцом.
- Одновременно начинается восстановление травмированной кости – тоже с образованием мягкого рубца.
- Сочетание этих процессов приводит к распространению воспаления на окружающие ткани, что способствует появлению симптомов. Возникает боль, отёк и повышение температуры в области перелома.
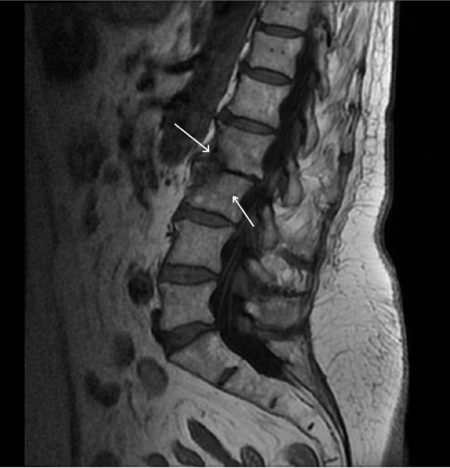
Отёк костного мозга в этом случае является важным диагностическим признаком при отсутствии видимого перелома, так как указывает на повреждение кости.
Диагностика и лечение
Чтобы заподозрить наличие отёка костного мозга позвонка, врачу необходимо найти связь хотя бы с одной из перечисленных причин. Для этого доктор использует методики осмотра, которые включают функциональные пробы с нагрузкой. Когда повреждение позвоночника подтверждается, то используются лучевые методы диагностики. Они позволяют оценить характер заболевания, а также выбрать правильную тактику лечения:
- Обзорная рентгенография даёт представление о соотношении костей в позвоночнике, но выявить она может лишь грубые повреждения. На обычном рентгеновском снимке порой сложно увидеть даже трещину в кости. Для повышения эффективности метода используют разные положения больного – проекции.
- Компьютерная томография (КТ) идеально подходит для выявления повреждений костного аппарата позвоночника. Серия спиральных снимков создаёт трёхмерную модель позвоночного столба, что позволяет увидеть даже минимальные переломы. Но отёк тканей на КТ увидеть очень сложно, так как она почти не отражает состояние мягких тканей.
- Магнитно-резонансная томография является самым информативным методом исследования, так как позволяет описать свойства мягких тканей. Так как отёк вызван воспалительной реакцией, то он будет отлично виден в различных режимах этого исследования. МРТ позволяет описать его размеры и расположение, чтобы назначить адекватное лечение в будущем.
После подтверждения диагноза (вне зависимости от причины) осуществляется разгрузка позвоночника. Это позволяет уменьшить давление на повреждённую кость, чтобы создать оптимальные условия для её восстановления. Для этого используются различные лечебные корсеты – они поддерживают определённый участок позвоночника, уменьшая нагрузку на него. Их жёсткость выбирается в зависимости от объёма травмы, а также от активности пациента.
Завершают лечение методами физиотерапии, которые позволяют улучшить кровообращение. Электрофорез и лазер на область позвоночника ускоряют рассасывание отёка в костной ткани.
Читайте также:


