Разрыв передней крестообразной связки у детей
а) У детей повреждения передней крестообразной связки (ПКС) встречаются как в виде отрывов межмыщелкового возвышения, так и в виде разрывов связки на протяжении:
• Переломы межмыщелкового возвышения обычно встречаются в более раннем возрасте ( 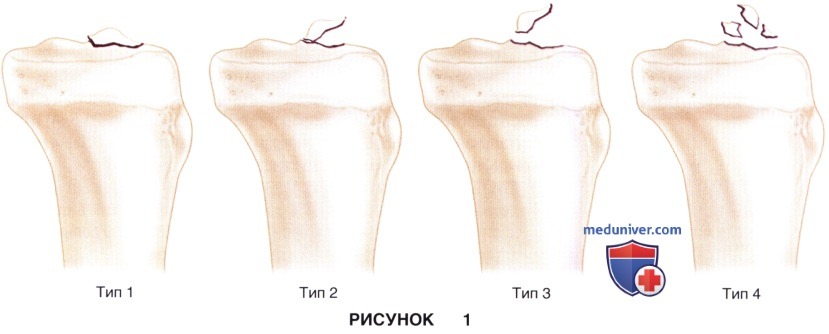
в) Ранее считалось, что разрывы ПКС на протяжении являются редкими для детского возраста повреждениями, однако с увеличением числа организованно занимающихся спортом детей и круглогодичных тренировок число этих повреждений также резко возросло:
• Для восстановления стабильности коленного сустава и предотвращения прогрессирующего повреждения менисков и/или суставного хряща в таких случаях показана ранняя реконструкция ПКС
г) Ошибки при выборе показаний:
• Стратегии лечения повреждений ПКС у детей постепенно развиваются, однако четких клинических рекомендаций на этот счет до сих не существует
• Консервативное лечение может выглядеть заманчивым и оправдываться высокими репаративными возможностями детского организма и стремлением избежать повреждения ростковой зоны, однако в многочисленных исследованиях показано, что клинические результаты такого лечения неудовлетворительные
• Выбор тактики лечения до сих пор остается предметов оживленных дебатов, что опять же связано с рисками повреждения ростковой зоны и нарушения роста кости
Обследование и лучевая диагностика перед операций по поводу повреждения передней крестообразной связки у ребенка:
а) При сборе анамнеза необходимо максимально подробно уточнить всю возможную информацию, позволяющую оценить, сколько еще ребенок будет расти. Эта информация включает оценку роста родителей, братьев и сестер, сроки последнего скачка роста, стадию созревания по шкале Таннера и возраст начала месячных у девочек
б) В ходе первичного обследования ребенка необходимо исключить другие сопутствующие травмы костно-мышечной системы
в) Обследование коленного сустава аналогично таковому у взрослых пациентов и включает осмотр коленного сустава на предмет свежего гемартроза, тест Лахма-на, тест переднего выдвижного ящика в положении сгибания 90°, тест смещения точки опоры:
• Также необходимо оценить зрелость костной системы, исключить системную гипермобильность суставов, разницу в длине конечностей, клинически выраженные деформации и оценить состояние тазобедренных суставов
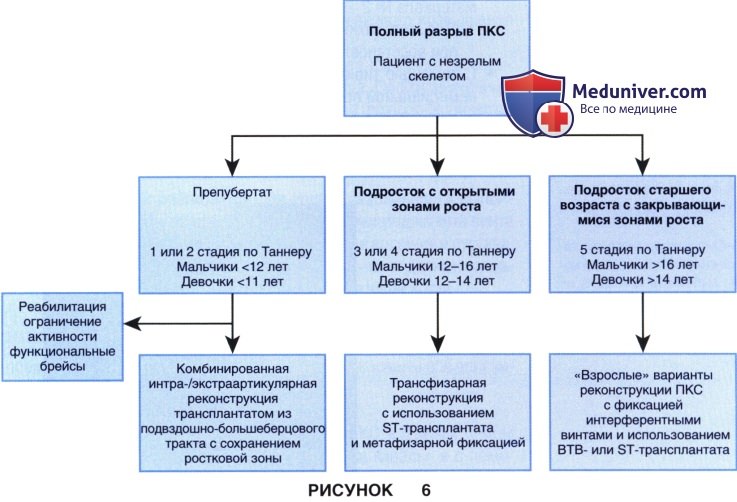
г) Переломы межмыщелкового возвышения видны на стандартных рентгенограммах в прямой (рис. 2, А) и боковой (рис. 2, Б) проекциях
• Наличие на рентгенограммах признаков перелома Segond позволяет заподозрить повреждение ПКС на протяжении
д) Магнитно-резонансная томография (МРТ) остается наиболее чувствительным и специфичным методом диагностики разрывов ПКС у детей (рис. 3)
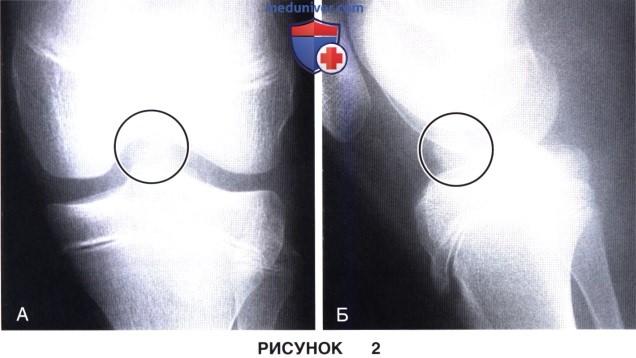
е) Дополнительные рентгенологические обследования, используемые при реконструкциях ПКС у детей, включают:
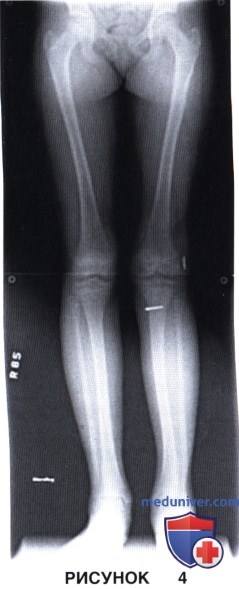
• Рентгенографию обеих нижних конечностей целиком с захватом тазобедренных и голеностопных суставов для выявления даже минимальной разницы в длине конечностей или угловой деформации (рис. 4)
• Рентгенография левой кисти в заднепередней проекции для оценки зрелости костной системы
• Рентгенографию противоположного коленного сустава
• Рентгенографию тазобедренных суставов/таза
• Стресс-рентгенографию при выявлении клинических признаков варусной или вальгусной нестабильности коленного сустава.
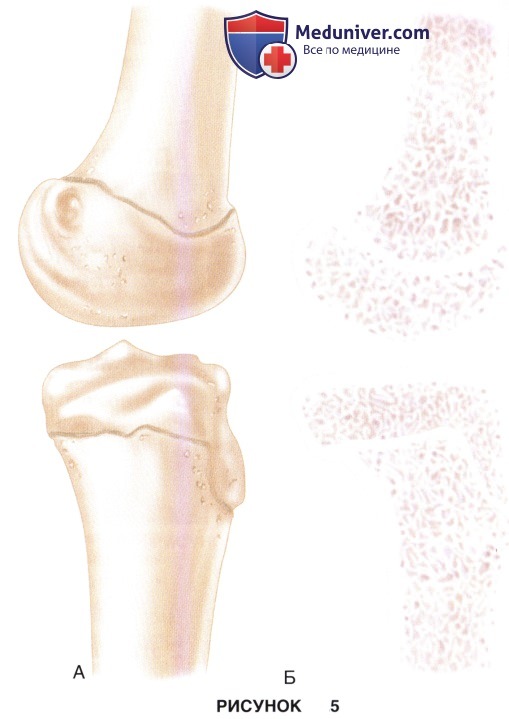
ж) Основной проблемой при любой детской травме коленного сустава является ростковая зона. На рис. 5 представлены боковая (рис. 5, А) и срединно-сагиттальная (рис. 5, Б) рентгенограммы нормальных ростковых зон дистального конца бедра и проксимального конца большеберцовой кости:
• Дистальная ростковая зона бедренной кости обеспечивает до 70% роста бедренной кости в длину и 37% роста нижней конечности в целом, дистальная ростковая зона большеберцовой кости — до 55% роста большеберцовой кости в длину и 25% роста нижней конечности в целом
• Также при планировании траектории введения металлоконструкций необходимо помнить, что дистальная ростковая зона бедренной кости по медиальной и латеральной поверхности бедра изгибается в проксимальном направлении.
Хирургическая анатомия:
- Аналогична реконструкциям ПКС у взрослых пациентов
- Особое внимание должно уделяться локализации и ширине ростковых зон
- Известно, что нарушение роста кости вероятно только при повреждении не менее 6-7% общей площади ростковой зоны.
Положение пациента:
- Аналогично реконструкции ПКС у взрослых.
Редактор: Искандер Милевски. Дата публикации: 29.3.2020
Крестообразные связки стабилизируют весь коленный сустав и не дают ему смещаться назад и вперед. Разрыв этих связок чрезвычайно тяжелая травма, которая требует длительного лечения.
Как происходит разрыв коленных связок?
Коленный сустав поддерживает довольно сложный связочный аппарат. Среди прочего выделяют 4 крестообразных связки:
Передняя крестообразная связка (ACL). Связка, расположенная в центре колена, управляет вращением и движением голени вперед.
Задняя крестообразная связка (PCL). Связка, расположенная в центре колена, которая контролирует обратное движение голени.
Медиальная коллатеральная связка (MCL). Связка, которая придает стабильность колену с внутренней стороны.
Боковая коллатеральная связка (LCL). Связка, которая стабилизирует колено с внешней стороны.
Именно поэтому разрыв крестообразных связок коленного сустава считается типичной травмой футболистов, баскетболистов, теннисистов и легкоатлетов. Ученые из Университета Сан-Паоло в Бразилии подсчитали , что до 50% случаев травм или разрывов передних крестообразных связок приходится именно на футбол.
Ученые из Огайо, проанализировав частоту травматичных случаев среди детей-спортсменов, пришли к выводу, что у девочек-футболисток разрыв коленных связок встречается чаще, чем у мальчиков.
Прочие возможные причины:
Падение с высоты с приземлением на ногу;
Прямой удар в подколенную область.
Симптомы разрыва коленных связок
-
Резкая боль сразу после травмы, которая усиливается при движениях ногой;
Ограниченное движение, скованность сустава;
Невозможность перенести вес на поврежденную ногу, согнуть или повернуть ее;
При полном разрыве связок полностью утрачивается двигательная функция;
Гематома, отек в районе колена;
Местная гиперемия (повышение температуры) в колене.
Лечение разрыва крестообразных связок коленного сустава
Травмы, которые сопровождаются полным разрывом сухожилий, приходится лечить хирургическими методами.
Если подобного не произошло и имеет место надрыв (микроразрыв) связки, то достаточно консервативных методов:
Покой и снятие нагрузки с ноги во время перемещений с помощью костылей или ходунков;
Фиксация колена тугой повязкой (бандажем);
Придание ноге возвышенного положения во время сна и отдыха;
В первые дни после травмы противопоказаны любые физические нагрузки. Пострадавшему предписывается никоим образом не нагружать ногу и по возможность не сгибать её в коленном суставе
Как только болевой синдром уйдет и связки немного восстановятся, рекомендована физиотерапия:
Лечебная физкультура на укрепление связок и мышц;
Ношение защитного бандажа, фиксатора при ходьбе;
Ограничение физической активности до полугода и более.
К сожалению, у подобных травм почти всегда неблагоприятный исход. Повреждения связок, будь то растяжения или надрывы, ухудшают функциональность коленного сустава. Примерно половина пациентов при сопоставимых нагрузках получает повторную травму в течение следующих 5 лет.
Хирургическое лечение разрыва крестообразных связок коленного сустава – терапия выбора, поскольку серьезное повреждение зачастую приводит к тяжелой инвалидности. Если не провести операцию вовремя возможны серьезные осложнения, такие как заедание колена, прогиб в обратную сторону, а затем потеря функциональности сустава.
Риски операции на крестообразных связках
Нужно понимать, что любое хирургическое вмешательство подразумевает риски. Наиболее опасным считается тромбоэмболия легкого или тромбоз глубоких сосудов.
В среднесрочной перспективе пациенты часто жалуются на болевой синдром, проблемы со сгибанием, периодическое опухание колена. Другие напротив отмечают излишнюю подвижность сустава, поскольку трансплантат со временем растягивается сильнее здоровых связок.
В зависимости от вашего конкретного состояния могут существовать и другие риски, такие как кровотечение. Обязательно обсудите любые проблемы и возможные осложнения с хирургом перед операцией.
Как подготовиться к операции на крестообразных связках?
Пройдите полное обследование, включая анализы крови и проверку сосудов на тромбы;
Обязательно сообщите врачу, есть ли у вас гиперчувствительность к определенным лекарствам или анестезирующим средствам, аллергия на резину, латекс и т.п.;
Подробно расскажите обо всех препаратах и биологически активных добавках, которые вы принимали за последние несколько дней;
Сообщите о сопутствующих заболеваниях, если о них нет записей в медицинской карте, в особенности о болезнях системы кровообращения;
Отдельно следует сообщить о приеме любых антикоагулянтов (разжижающих кровь), включая аспирин, и в целом о препаратах, влияющих на свертываемость крови;
Для женщин: при подозрении на беременность или подтвержденной беременности, даже на малых сроках, уведомите об этом медицинского работника.
Как правило, операция на крестообразных связках проводится под общим наркозом, либо с помощью спинальной анестезии. Поэтому вам предстоит как минимум на 8 часов отказаться от пищи и пить меньше жидкости.
Как происходит операция на крестообразных связках
Процедура, как правило, малоинвазивная и производится при помощи артроскопа – специального инструмента, который вводится в коленный сустав через небольшой разрез. Однако при обширном разрыве связок возможно традиционная операция с иссечением поврежденной ткани.
Для аутотрансплантата обычно берется кусок подколенного сухожилия (позади бедра), либо иные ткани.
Далее хирург сверлит два небольших отверстия в берцовой и бедренной кости в местах крепления разорванной связки. Трансплантат будет прикреплен к ним при помощи хирургических скоб, анкеров или винтов.
Реабилитация после операции на крестообразных связках
После выписки из больницы уделите внимание чистоте прооперированного колена до того, как срастется шов. Не мочите его во время водных процедур, не чешите и не прикасайтесь к пораженной зоне. Чтобы уменьшить отек, держите ногу в чуть приподнятом положении.
Разумеется, вам понадобится программа физической реабилитации при помощи упражнений. Чем раньше вы приступите к ней и чем регулярнее будут тренировки – тем легче будет разработать больную ногу.
Тренировочную программу для вас должен составить квалифицированный физиотерапевт. Следуйте всем его указаниям. К тренировкам можно приступать, как только снимут швы и спадет послеоперационный отек.
Помните, что не следует возвращаться к активным тренировкам без одобрения лечащего врача.
Вы только вернулись из травмпункта. Вы или ваш ребенок подвернули ногу и почувствовали щелчок. Обратиться в травмпункт, если вы не можете нормально ходить, вполне нормальное решение. Там вам сказали, что это может быть повреждение связок или разрыв передней крестообразной связки (ПКС). Наверняка у вас появится много вопросов.
- Насколько это неотложная ситуация?
- Нужна ли операция?
- Какая нужна операция?
- Что нужно делать, чтоб быстрей вернуться в строй?
- Как это повлияет на дальнейшую жизнь?
В подобной ситуации среди ваших друзей, которые далеки от медицины, может оказаться много экспертов в этих вопросах. И каждый вам обязательно посоветует, что делать.
Вы обратитесь и к интернету, и вскоре вопросов станет еще больше, чем тогда, когда вы только начали свое онлайн-расследование. К сожалению практичные, простые для понимания и подкрепленные доказательствами ответы не всегда можно найти в Google.
Риск разрыва ПКС наиболее велик при неконтактных спортивных травмах, например, в результате резкого подворачивания коленного сустава, изменения направления движения. Если спортсмен при этом ощущает щелчок, колено начинает отекать, появляется ощущение нестабильности, вероятность разрыва еще выше. Если в результате травмы у вас появилась боль, отек, вы не можете ходить, наиболее вероятно, что у вас одно из трех следующих повреждений:
Бывают и другие травмы, но именно эти три чаще всего встречаются в описанных обстоятельствах.
Разрывы ПКС сегодня встречаются все чаще. Причиной увеличения частоты разрывов ПКС у взрослых является тот факт, что все больше людей продолжают заниматься спортом уже в зрелом возрасте. У детей частота разрывов ПКС также растет ввиду наличия определенных проблем в занятии одиночными видами спорта, отсутствия сезонности в занятиях и отсутствия адекватных программ профилактики.
Так, если ваш маленький спортсмен круглый год играет в футбол или работает с тренером, не пропуская ни одного сезона или не меняя характера нагрузок, чтобы дать организму восстановиться, риск разрыва ПКС значительно возрастает. Как мышцам после тяжелой работы, так и связкам требуется определенное время для восстановления.
Если вы получили серьезную травму коленного сустава, рекомендуем как можно скорее обратиться в травмпункт. Если нет возможности сделать это сразу, можно это сделать на следующий день. Фиксация коленного сустава не обязательна, если вы пользуетесь костылями, однако с зафиксированным коленным суставом вам может быть легче. Атрофия и слабость четырехглавой мышцы развиваются достаточно быстро. Поэтому начинать движения в коленном суставе и тренировать четырехглавую мышцу нужно как можно раньше. Физиотерапия сразу после травмы является очень важным компонентом лечения. Контрактура после травмы ПКС является весьма значимой проблемой, поэтому мы не рекомендует фиксировать коленный сустав слишком долго.
НЕТ. Не все разрывы ПКС требуют операции. Многие пациенты с поврежденной ПКС не испытывают вообще никаких проблем. Когда к нам впервые обращается пациент с разрывом ПКС, мы обсуждаем с ним целый ряд вопросом, чтобы понять, будет ли в его случае эффект от операции или можно обойтись без нее. Важными с этой точки зрения вопросами являются:
- Ваш возраст
- Ваша физическая активность
- Вид спорта, которым вы занимаетесь
- Ваши цели и ожидания
- Испытываете ли вы ощущение нестабильности в коленном суставе
- Результаты вашего обследования
Если вы смотрели Зимние олимпийский игры 2017 года, то может быть видели выступление одной горнолыжницы, у которой разорвана ПКС. Многие из нас не будут испытывать проблем, если сохранена стабильность коленного сустава. Консервативное лечение включает интенсивную программу физиотерапии, направленную на восстановление силы мышц, стабильности коленного сустава, ну и, если так можно сказать, веры с себя. Пациентам, работающим на высоте, скалолазам и т.д. возможно лучше будет рекомендовать операцию, поскольку даже единственный эпизод нестабильности коленного сустава у этих людей может привести к катастрофическим последствиям.
Большинство пациентов, получающих консервативное лечение, возвращаются к нормальному активному образу жизни. Вы сможете бегать, кататься на велосипеде, плавать, играть в парный теннис, может быть кататься на лыжах, играть с детьми. Вам можно практически все, если вы чувствуете, что ваше колено стабильно.
Если мы выбираем консервативное лечение, будут ли у вас какие-либо ограничения? Возможно. Может быть вы не сможете заниматься такими видами спорта, как горные лыжи, футбол или баскетбол.
Существует несколько типов операций при разрывах ПКС. Ранние результаты шовного восстановления ПКС весьма многообещающи, однако окончательного мнения в этом вопросе пока нет. Золотым стандартом на сегодня остается реконструкция ПКС. Чтобы сформировать новую связку, мы используем трансплантат.
Число имеет значение. Чем больше хирург делает таких операций, тем меньше у него осложнений. Хирург должен делать эти операции постоянно, а не от случая к случаю.
Долгая! Намного дольше, чем вы думаете. Большинство спортсменов возвращаются к тренировкам только по истечении 8-9 месяцев после операции или даже дольше. Может случиться так, что к занятиям спортом вы сможете вернуться только через год. Если позволить спортсмену вернуться к тренировкам слишком рано, риск разрыва новой ПКС крайне высок. Большинство детей и их родителей слишком рано начинают считать, что они уже готовы вернуться к занятиям спортом. Однако необходимо потерпеть еще немного, ведь слишком много крови, пота и слез вы вложили в эту реабилитацию. Если вы начнете заниматься слишком рано, все усилия могут оказаться напрасными.
Если вам ответят, через полгода или раньше, значит вы не в том месте.
Есть четкие критерии, когда можно вернуться к тренировкам. Если вы соответствуете всем этим критериям, значит риск повторной травмы минимален. Если нет, то риск можно оценить, как 50/50, и это неправильно.
Как и любая другая операция, реконструкция ПКС не лишена рисков. Риски эти невысоки, но и не равны нулю. Есть риск, что результат операции будет не таким, как ожидается. Есть риск инфекции. Некоторые инфекционные осложнения требуют удаления новой ПКС. Есть риск тромбоза. С тем, чтобы минимизировать этот риск, многие из нас назначают в послеоперационном периоде антикоагулянты. Многие хирурги перед имплантацией обрабатывают трансплантат ПКС раствором антибиотика. У детей существует риск повреждений ростковой зоны кости. Всегда существует риск развития остеоартроза, и операция нисколько не уменьшает этот риск.
Инфекция, контрактура, несостоятельность связки, сохранение ощущения нестабильности, риск повторного повреждения, тромбоз глубоких вен.
Я надеюсь, что теперь вы владеете некоторой исходной информацией о повреждениях ПКС, и понимаете, что вас должно интересовать при беседе с хирургом. Эти вопросы можно даже записать и затем обсудить со своим хирургом. Это немаловажный пункт.
В нашей клинике мы широко применяем артроскопию и другие малоинвазивные методы лечения патологии коленного сустава. Операции проводятся на ультрасовременном медицинском оборудовании с использованием качественных и зарекомендовавших себя расходных материалов и имплантов от крупных мировых производителей.
Однако результат операции зависит не только от оборудования и качества имплантов, но и от навыка и опыта хирурга. Специалисты нашей клиники имеют большой опыт лечения травм и заболеваний данной локализации в течении многих лет.
A post shared by Ортопед-травматолог,к.м.н.🎓 (@dr.bessarab) on Aug 28, 2017 at 12:46pm PDT
Возможно лечение по квотам!
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Артроскопическая реконструкция передней крестообразной связки коленного сустава — 89500 рублей
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная)
- Артроскопическая операция
- Расходные материалы
- Импланты (биодеградируемые винты или пуговицы) от ведущих зарубежных производителей
* Анализы для госпитализиации и послеоперационный ортез в стоимость не входят
PRP-терапия, плазмолифтинг при заболевании и травмах коленного сустава — 4000 рублей (одна инъекция)
- Консультация специалиста, к.м.н.
- Взятие крови
- Приготовление обогащенной тромбоцитами плазмы в специальной пробирке
- Введение обогащенной тромбоцитами плазмы в пораженную область
Внутрисуставное введение препарата гиалуроновой кислоты (без стоимости препарата Дьюралан) — 1000 рублей
- Местная анестезия
- Введение препарата гиалуроновой кислоты Дьюралан
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Пункция коленного сустава
- Внутрисуставное введение препарата гиалуроновой кислоты (при необходимости)
- Снятие послеоперационных швов
Содержание
- 1 Разрыв передней крестообразной связки у детей
- 2 Профилактика
- 3 Жалобы и физикальные признаки
- 4 Лучевая диагностика
- 5 Дифференциальный диагноз
- 6 Лечение
- 6.1 Консервативное лечение
- 6.2 Хирургическое лечение
- 6.3 Осложнения
- 6.4 Расположение каналов для фиксации
- 6.5 Виды трансплантатов и фиксация
- 7 Частичный разрыв передней крестообразной связки
- 8 Реабилитация и возвращение к спорту
- 9 Читайте также
Разрыв передней крестообразной связки у детей [ править | править код ]
Из-за незрелости опорно-двигательного аппарата у детей и подростков травмы передней крестообразной связки происходят очень часто. Особенно распространены эти травмы у детей младшего возраста, причем средний возраст больных постоянно уменьшается. Большинство травм (около 70%) возникают при занятиях неконтактными видами спорта. Как правило, травма проводит, когда нога в момент резкого изенения направления движения, остановки или приземления практически разогнута в коленном суставе. Травмы, возникающие при занятии контактными видами спорта, чаще всего связаны с насильственным сгибанием и поворотом внутрь. Риск травмы передней крестообразной связки особенно высок при занятиях американским и европейским футболом, баскетболом, волейболом, лакроссом и лыжным спортом.
Профилактика [ править | править код ]
Целенаправленная профилактика может снизить частоту травм передней крестообразной связки у детей. Для этого предусмотрены специальные профилактические программы. Хорошим примером может служить комплекс мер, разработанный центром спортивной медицины Питтсбургского университета. Подобные программы могут значительно уменьшить количество травм передней крестообразной связки, особенно у девочек. Специальные тренировки уменьшают время реакции, подготавливают мышцы к нагрузке, улучшают проприоцептивную чувствительность и общий тонус. Программы включают также элементы, специфичные для отдельных видов спорта. Обязательные компоненты программы: силовые, функциональные, прыжковые тренировки и тренировка баланса.
Жалобы и физикальные признаки [ править | править код ]
Последние две пробы следует проводить под анестезией, так как они могут оказаться довольно болезненными.
Лучевая диагностика [ править | править код ]
- Рентгенография (главным образом для исключения переломов).
- МРТ: эталонный метод диагностики разрыва передней крестообразной связки; признаки разрыва те же, что и у взрослых.
Дифференциальный диагноз [ править | править код ]
- Перелом Салтера—Харриса.
- Перелом межмыщелкового возвышения большеберцовой кости.
- Разрыв мениска у детей.
- Разрыв других связок.
- Остеохондральный перелом.
- Вывих надколенника у детей.
Лечение [ править | править код ]
Существует несколько вариантов лечения данной травмы у детей и подростков. Первый —хирургическое восстановление связки тем же способом, что и у взрослых, или с помощью методик, щадящих ростковый хрящ. Другой подход — ждать окончания формирования опорно-двигательной системы и лишь затем восстанавливать переднюю крестообразную связку. Ребенку можно разрешить заниматься спортом, определив предварительно необходимость носить наколенник для защиты от дальнейших повреждений. В некоторых случаях можно позволить только некоторые виды нагрузки, исключив или ограничив остальные.
Консервативное лечение включает ношение наколенника, проприоцептивные тренировки и укрепляющие упражнения — все эти меры направлены на профилактику дальнейших травм сустава. Однако сам по себе наколенник, без ограничения нагрузки, не исключает возможность дальнейших травм. Относительно безопасны в плане прогрессии травмы такие виды физической активности, как академическая гребля, силовые тренировки с небольшим весом, езда на велосипеде, бег или тренировки на эллиптическом тренажере. Плавание также безвредно, за исключением брасса.
Теоретически всем детям с травмой передней крестообразной связки, желающим поддерживать прежний уровень физической активности, следует восстановить связку хирургическим путем. С другой стороны, результаты операции у детей все еще хуже, чем у взрослых, а процент неудачных и повторных вмешательств выше.
На практике выбирать приходится из двух вариантов: восстанавливать связку или ограничивать активность, стараясь устранить все возможные движения, увеличивающие риск дополнительной травмы ослабленного сустава. Если родители настаивают на продолжении спортивных занятий, требующих резких движений, поворотов, изменения направления движения, вращений и быстрых остановок, целесообразно восстановить связку, но перед операцией надо обсудить с членами семьи плюсы и минусы хирургического лечения.
Кроме обычных хирургических осложнений восстановление передней крестообразной связки у детей и подростков может быть чревато нарушениями роста конечности, такими как укорочение или искривление, а также отторжением трансплантата и сохранением симптомов при неизометрическом восстановлении.
Вероятность осложнений после реконструкции передней крестообразной связки у детей и подростков зависит от таких факторов, как перфорация росткового хряща, вид трансплантата и способ фиксации, натяжение тканей в области росткового хряща, расположение отверстий для фиксирующих элементов по периферии или в центре росткового хряща. Перфорация хряща фрезой уже может привести к нарушению роста и образованию костной перемычки. По экспериментальным данным, безопасный размер отверстия в хряще составляет 10% ее диаметра. Расположение отверстий для фиксации по периферии росткового хряща сопряжено с большим риском образования костной перемычки, чем центральное расположение отверстии. По этой причине риск значительных нарушений роста бедренной кости выше, чем большеберцовой. Пластика мягкотканным трансплантатом в этом отношении безопаснее, чем костным блоком. К нарушению роста может привести расположение фиксирующего винта вдоль росткового хряща. Даже натяжение тканей трансплантата, расположенных вблизи хряща, способно замедлить рост конечности. В одном исследовании трансплантат, установленный с натяжением вне эпифиза, вызвал угловую деформацию конечности без формирования костной перемычки. В другой работе отмечено Х-образное искривление ног после наложения трансплантата в проекции росткового хряща. Все возможные последствия необходимо обсудить с больным и его родителями до операции. После того как решение об операции принято, надо выбрать наиболее надежный и в то же время безопасный для роста способ реконструкции. Трансплантат располагают с учетом биомеханики сустава. Стандартный ход операции при необходимости изменяют в соответствии с индивидуальными особенностями. Прежде всего необходимо принять во внимание биологический и костный возраст больного и потенциал роста. Темпы развития детей индивидуальны. Для определения стадии развития больного следует учитывать возраст, пол, рост, стадию полового развития по Таннеру, возраст менархе, рост родителей и старших братьев и сестер, костный возраст, ранний или поздний скачок роста у членов семьи, общее распределение членов семьи по росту. Широкий ростковый хрящ — признак значительного потенциала роста. Дополнительную информацию о степени зрелости дает форма росткового хряща. Проксимальный ростковый хрящ большеберцовой кости на ранних этапах представляет собой единое целое с ростковым хрящом бугристости и слегка наклонен вперед и дистально. По мере роста ребенка проксимальный ростковый хрящ отделяется и занимает более горизонтальное положение. Обычно разделение ростковых хрящей происходит за 1 —2 года до завершения созревания скелета. В бугристости зона роста закрывается раньше.
Степень нарушения роста после операции пропорциональна потенциалу роста: если он не превышает 1 —2 см, то деформация вряд ли будет значительной. Рассчитать потенциал роста можно по методу Грина и Андерсона, графическому методу Мозли или методу коэффициентов Пейли. В клинической практике удобнее использовать метод Менелая и Уэста, основанный на следующих данных.
- Проксимальная часть большеберцовой кости удлиняется на 6 мм в год.
- Дистальная часть бедренной кости удлиняется на 10 мм в год.
- Рост девочек завершается к 14 годам.
- Рост мальчиков завершается к 16 годам. Так, 13-летний мальчик имеет потенциал роста около 3 см для дистальной части бедренной кости и 1,8 см для проксимальной части большеберцовой кости.
Взрослый, трансфизарный, тип реконструкции требует высверливания каналов в дистальных бедренных и проксимальных большеберцовых метафизах и ростковых хрящах. Это подходит для старших подростков, но в младшем возрасте повышает риск повреждения росткового хряща. Трансплантат не должен нарушать функцию хряща. Именно такое расположение трансплантата обеспечивают внесуставная, экстрафизарная и полная или частичная трансэпифизарная реконструкции. Внесуставные методы утратили свою популярность, так как не позволяют добиться изометричного расположения передней крестообразной связки. Кроме того, при этом внесуставное расположение трансплантата не исключает нарушений роста. Более полноценно восстановить биомеханику связочного аппарата, не нарушая развитие конечности, можно с помощью экстрафизарных методов и полного или частичного трансэпифизарного метода. Эти методы особенно актуальны на 1—2 стадии полового развития по Таннеру, когда конечность еще сохраняет значительный потенциал роста. При экстрафизарной реконструкции трансплантат проводят в сустав через неглубокую борозду под поперечной связкой колена и фиксируют над ростковым хрящом со стороны бедренной кости. Метод относительно щадящий, но не обеспечивает полной изометрии, а также стабильности трансплантата, особенно у края большеберцовой кости.
Для полной трансэпифизарной реконструкции необходимо просверлить каналы в эпифизе большеберцовой кости в проекции бугристости и в эпифизе бедренной кости в области наружного мыщелка. Этот метод особенно целесообразен при широком ростковом хряще и значительном потенциале роста, но очень сложен технически: каналы следует сверлить под контролем рентгеноскопии с применением электронно-оптического преобразователя. Канал в бедренной кости начинают от центра наружной стороны латерального мыщелка и заканчивают на 10:30— 11 ч условного циферблата для правого коленного сустава и на 1—1:30 ч—для левого коленного сустава. Канал должен проникать в сустав чуть дистальнее росткового хряща. В большеберцовой кости канал начинают между краем кости и дистальным краем ростковой пластики бугристости и выводят в 5 мм от переднего края задней крестообразной связки. Размер трансплантата может быть ограничен диаметром канала, так как эпифиз бугристости узкий и тонкий. У маленьких детей при попытке расширить канал более 6— 7 мм можно повредить ростковый хрящ и получить переразгибание коленного сустава. В бедренной кости расположение росткового хряща позволяет просверлить канал практически любого диаметра, вплоть до 12 мм. Трансэпифизарный метод дает возможность разместить трансплантат изометрично. Стабильность сустава при этом очень высока, а процент осложнений, судя по ранним результатам, приемлем. В литературе нет сообщений о нарушении роста конечности после операции, однако долгосрочные ее результаты пока отсутствуют.
В старшем подростковом возрасте, когда зоны роста все еще открыты и потенциал роста составляет 1—2 см, оптимальным может быть частичный трансэпифизарный метод. В этом случае канал в большеберцовой кости сверлят через ростковый хрящ, но так как он идет более вертикально и по центру хряща, вероятность нарушений роста меньше. Проксимально трансплантат проводят либо поверху, либо трансэпифизарно.
У девочек старше 14 лет и у мальчиков старше 16 лет (4-я стадия по Таннеру и минимальный потенциал роста) реконструкцию можно проводить трансфизарным методом. Перед тем как принять решение, хирург должен проверить костный возраст, семейный анамнез, стадию полового развития по Таннеру и рост членов семьи.
При экстрафизарном и трансэпифизарном методах переднюю крестообразную связку обычно восстанавливают мягкотканными трансплантатами. У детей и подростков для этого используют преимущественно аутотрансплантаты из сухожилий подколенной ямки. Используют трансплантаты, состоящие из двух или четырех пучков, как правило, свободные. При экстрафизарной реконструкции сухожилия оставляют прикрепленными к большеберцовой кости, отделяя их только с проксимальной стороны для перемещения внутрь сустава. У детей младшего возраста, однако, эти сухожилия могут оказаться очень тонкими, и приходится искать другой источник. Аутотрансплантат из связки надколенника с костными фрагментами безопасно использовать только в том случае, если костные фрагменты не контактируют с ростковым хрящом. Стандартное расположение костных фрагментов, как при операциях у взрослых, приводит к преждевременному закрытию зоны роста. У детей и подростков фрагмент большеберцовой кости обычно полухрящевой, что снижает прочность фиксации.
Довольно безопасны и аутотрансплантаты из широкой фасции бедра (подвздошно-большеберцового тракта). Во избежание осложнений при неполноценности аутотрансплантата либо из косметических соображений можно использовать трупные сухожилия задней или передней большеберцовой мышцы или ахиллово сухожилие. Важно не повредить ростковый хрящ фиксирующими элементами. Фиксацию в области бедренной кости выполняют с помощью скобы, накладываемой на штифт, сквозной спицы или пластины EndoButton с пуговицей или без нее. Внутрисуставные скобы для реконструкции передней крестообразной связки использовать нежелательно.
Со стороны большеберцовой кости трансплантат можно фиксировать штифтом или скобой (скобами), подшить к надкостнице, а сухожилия подколенной ямки можно и не отделять от кости. Стягивающие винты, широко применяемые у взрослых для фиксации в обоих каналах, можно использовать в старшем подростковом возрасте для закрепления тканей со стороны большеберцовой кости при частичном трансэпифизарном методе. В литературе, исключением описания одного клинического случая, нет данных об использовании стягивающих винтов при работе на бедренной кости у детей.
Частичный разрыв передней крестообразной связки [ править | править код ]
Частичный разрыв передней крестообразной связки можно не оперировать, особенно если сустав стабилен. Однако членов семьи следует предупредить о том, что в последующем вероятность полного разрыва составляет 30%. Надорванная часть связки иногда ограничивает объем движений, в таком случае ее необходимо иссечь. Может потребоваться удлинение передне-медиального или заднелатерального пучков связки.
Реабилитация и возвращение к спорту [ править | править код ]
Длительность реабилитации после операции на передней крестообразной связке составляет 5—9 мес. Разработаны специальные рекомендации для инструкторов ЛФК. В первые дни, как правило, разрешаются сгибание ноги в положении лежа на спине, подъем прямых ног и статические упражнения для четырехглавой мышцы. Наступать на пораженную ногу разрешается сразу же, как только больной сможет это сделать. При одновременной реконструкции мениска следует обеспечить покой конечности приблизительно на 6 нед. Рывки (от защитника), повороты, при которых одна нога остается на месте, быстрые остановки и смены направления движения разрешают через 4 мес после операции. К этому времени инструктор ЛФК может включать в программу тренировок элементы, специфичные для конкретного вида спорта. Широко распространено мнение, что операция на передней крестообразной связке повышает вероятность травм, но достоверных данных о частоте повторных повреждений у детей и подростков нет.
Если в ходе операции обнаруживают разрыв мениска у детей, то его реконструкцию проводят немедленно.
Читайте также:


