Разрыв глазной мышцы как это
Глазной миозит – это заболевание, во время которого воспаляется одна или несколько наружных глазных мышц. Это редкий недуг, чаще всего от которого страдает один глаз. Болеют молодые люди и люди в среднем возрасте. Чаще болеют мужчины. Развивается такое заболевание у людей, работа которых сидячая (это работа представителей музыкальной сферы, людей, связанных с работой за компьютерами).

Будьте бдительными – если недуг не вылечить вовремя, то могут быть разного рода осложнение. Никто не говорит о хирургическом вмешательстве, но то что придется ложиться на стационарное излечение в больницу – вполне возможно, особенно если начнутся осложнения с областями тела которые находятся на лице.
Помните, первая медицинская помощь может понадобиться каждому. Всегда обращайтесь при любых изменениях на лице к опытным специалистам.
Миозит глаз – что влияет и каким образом?
На возникновение воспаления мышц влияет наличие:
- инфекционных болячек,
- инфекционных заражений, которые отличаются паразитарным характером,
- хронического процесса, что способствует появлению отравления организма,
- недугов больного, связанных с работой, что появляются из-за длительного мышечного напряжения или неудобного положения тела во время пребывания на рабочем месте,
- предварительного получения травмы или не специфических физических нагрузок, нередкого пребывания на холоде, мышечных судорог, которые могут способствовать развитию миозита на фоне травмы,
- переохлаждения (из-за этого воспаление нередко развивается у детей),
- психического перенапряжения или стрессовых ситуаций, что вызывают возникновение ответных реакций определенного характера в организме больного, перманентного мышечного напряжения.
Если говорить о течении болезни, то все воспалительные процессы могут быть острыми или хроническими.
| Острые формы характеризуются стремительным развитием, после того, как был перенесен инфекционный недуг или травмировались мышцы. Интенсивность его также определяется факторами, которые сопровождают, переохлаждением и мышечным напряжением. | Хронические формы недуга могут развиваться у человека из-за того, острая форма была вылечена плохо. Его характеризуют боли после того, как мышцы были перенапряжены, переохлаждение или резких изменений метеоусловий во внешней среде. |
Какие симптомы миозита глазной мышцы?
Есть главные симптомы миозита, сопровождающие любую его форму и вид. Обычно болят мышцы. Усиление неприятных ощущений происходит при смене метеоусловий, а также ночью. Также есть и такие симптомы: напрягаются участки мышц, вовлеченные в воспалительный процесс, суставы ограничиваются в движении. Мышцы болят больше.

Миозит глаз может быть острым экзофтальмическим, хроническим олигосимптоматическим. Также есть нейромиозиты. Все эти факторы если ними не заниматься приведет к очень тяжелым болячкам.
Первая наиболее распространена. Ее характеризуют особые симптомы. Начало острое, когда глаз двигается, наблюдается продромальная болезненность. Также эту форму отличают другие симптомы, она отличается светобоязнью человека, возможно наличие слезливости. К последним присоединяются экзофтальмы, они появляются из-за утолщения воспалившихся мышц. Чем больше мышц участвуют в процессе, тем сильнее они выражаются.
Подвижность глазных яблок в сторону больных мышц болезненна и ограничена. Из-за перифокального отека ему трудно переместиться в орбиту. Раздражения глаз ведут к появлению хемоза, птоза, периорбитальных болей. Они влияют на то, что состояние называют как миопатический болевой экзофтальм.
Чаще всего симптомы выражаются умеренно. Через пару недель симптомы устраняются. Если течение экзофтальмологического миозита вялое, то его могут считать орбитальной опухолью, поскольку рентгенограмма показывает орбитное затемнение.
При второй форме воспаление мышц глаз симптомы выражаются не очень сильно (боли поламывающего характера, наличие диплопии, пареза мускул глаз). Процесс протекает медленно.
Окулярный нейромиозит характеризуется острым двусторонним экзофтальмом, отеком век, хемозом, множественными параличами мускул глаз.
- Боль в мышцах и температура , причины и лечение миозита
- Как вылечить миозит плеча: медикаментозные и народные способы
- Какими мазями можно вылечить миозит
Как вылечить миозит глаза?
Диагностировать данное заболевание несложно. Специалист может поставить точный диагноз, при помощи анамнеза больного.
Чтобы увидеть детальную картину, можно проходить электромиографию. Таким образом исследуются биоэлектрические импульсы больного. Еще сдают общий анализ крови, чтобы можно было выявить воспалительный процесс.
До определения методов терапии, в каждой индивидуальной ситуации, специалист ознакомляется с природой возникновения болезни или неприятных подобного рода ощущений.
Само лечение миозита разделяется на патогенетическую и симптоматическую. Патогенетическое лечение занимается излечением причины формирования заболевания. Симптоматическое лечение облегчает состояние больного.
Среди главных методов при терапии миозита глаз называют:
- лечение физиотерапией,
- лечение физкультурой,
- массаж (подходят при любых формах болезни, если форма заболевания не гнойная),
- лечение белковой диетой,
- лечение противовоспалительными средствами,
- лечение медикаментами (обезболивающие и сосудистые препараты).
Чтобы избежать повторного развития миозита, следует проводить санацию инфекционного очага и закаливать организм.

Для профилактики миозита каждому человеку следует хорошо беречь свое здоровье. Не стоит забывать уделять внимание организму. Все это будет полезным в исключении ряда факторов. Это факторы, которые могут способствовать появлению подобного воспаления. Иначе недуг может иметь очень серьезные последствия для организма (мышцы попросту могут атрофироваться).
Мышцы не должны перенапрягаться, когда выполняется любая работа. То же касается ситуации, когда имеет место физическая активность (спорт, например). Надо избегать переохлажденя. Нежелательны сквозняки. Работа не должна выполняться в холодных помещениях. Следует подпирать оптимальные температуры.
Простудные и инфекционные процессы специалисты рекомендуют лечить правильно и своевременно. Это тоже будет профилактикой недуга. Не стоит пренебрегать предписаниями врача. Обратившись к специалистам вовремя, можно начать эффективное лечение. Тогда лечить недуг будет проще и легче. Выздоровление наступит быстро.
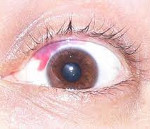
Механические повреждения глаз включают ранения и тупые травмы глазного яблока, его придаточного аппарата и костного ложа. Механические повреждения могут сопровождаться кровоизлияниями в мягкие ткани и структуры глаза, подкожной эмфиземой, выпадением внутриглазных оболочек, воспалением, снижением зрения, размозжением глаза. Диагностика механических повреждений глаз основывается на данных осмотра пострадавшего офтальмохирургом, нейрохирургом, отоларингологом, челюстно-лицевым хирургом; рентгенографии орбиты, биомикроскопии, офтальмоскопии, ультразвуковой эхографии и биометрии, пробы с флюоресцеином и др. Способ лечения механических повреждений глаз зависит от характера и объема травмы, а также развившихся осложнений.
- Классификация
- Причины
- Симптомы
- Тупые травмы глаза
- Ранения глазного яблока
- Повреждения орбиты
- Диагностика
- Лечение
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Ввиду своего поверхностного расположения на лице, глаза чрезвычайно уязвимы к различного рода повреждениям – механическим травмам, ожогам, внедрению инородных тел и пр. Механические повреждения глаз довольно часто влекут за собой осложнения инвалидизирующего характера: ослабление зрения или слепоту, функциональную гибель глазного яблока.
Тяжелые травмы глаз чаще случаются у мужчин (90%), чем у женщин (10%). Около 60% повреждений органа зрения получают взрослые в возрасте до 40 лет; 22% травмированных составляют дети до 16 лет. По статистике, среди травм органа зрения первое место занимают инородные тела глаза; второе - ушибы, контузии глаза и тупые травмы; третье – ожоги глаз.

Классификация
В офтальмологии механические повреждения глаз классифицируются по механизму возникновения, локализации, степени тяжести. По механизму травмирующего действия различают ранения, тупые травмы глаза (контузии, сотрясения). В свою очередь, ранения глаза могут быть непроникающими, проникающими и сквозными; неинфицированными и инфицированными; с внедрением или без внедрения инородного тела; с выпадением и без выпадения оболочек глаза.
По локализации повреждений выделяют травмы защитного аппарата глаза (век, орбиты, слезного аппарата), глазного яблока, сочетанные повреждения придатков и внутренних структур глаза, комбинированные механические повреждения глаз и других областей лица.
Степень механических повреждений глаз зависит от вида травмирующего объекта, а также силы и скорости воздействия. По тяжести глазной травмы выделяют:
- легкие повреждения, обусловленные попаданием инородных тел на конъюнктиву или поверхность роговицы, ожогами I—II ст., несквозными ранениями и гематомами век, временной офтальмией и др.
- повреждения средней тяжести, характеризующиеся явлениями резко выраженного конъюнктивита и помутнениями роговицы; разрывом или частичным отрывом века; ожогами век и глазного яблока II—IIIA ст.; непрободным ранением глазного яблока.
- тяжелые повреждения, сопровождающиеся прободным ранением глазного яблока; ранениями век со значительными дефектами ткани; контузией глазного яблока с повреждением более 50% его поверхности; снижением зрения вследствие разрыва внутренних оболочек, травмы хрусталика, отслойки сетчатки, кровоизлияний в полость глаза; повреждением костей глазницы и экзофтальмом; ожогами IIIБ—IV ст.
По обстоятельствам и условиям возникновения механических повреждений глаз различают промышленный, сельскохозяйственный, бытовой, детский и военный травматизм.
Причины
Поверхностные травмы глаза часто происходят при повреждениях век, конъюнктивы или роговой оболочки ногтем, контактной линзой, частями одежды, ветками деревьев.
Тупые механические повреждения глаз могут возникать при ударе по глазному яблоку или лицевому скелету объемным предметом (кулаком, мячом, палкой, камнем и др.), при падении на твердый предмет. Тупые травмы нередко сопровождаются кровоизлияниями в ткани век и глаза, переломами стенок орбиты, контузией глаза. Тупые механические повреждения глаз часто сочетаются с закрытой черепно-мозговой травмой.
Проникающие ранения глаз обусловлены механическим повреждением век или глазного яблока острыми предметами (канцелярскими и столовыми приборами, деревянными, металлическими или стеклянными осколками, проволокой и т. д.). При осколочных ранениях нередко отмечается внедрение инородного тела внутрь глаза.
Симптомы
Субъективные ощущения при механических повреждениях глаз не всегда соответствуют реальной тяжести травмы, поэтому при любых глазных травмах необходима консультация офтальмолога. Тупые травмы глаза сопровождаются различного рода кровоизлияниями: гематомами век, ретробульбарными гематомами, субконъюнктивальными геморрагиями, гифемой, кровоизлияниями в радужку, гемофтальмом, преретинальными, ретинальными, субретинальными и субхориоидальными кровоизлияниями.
При контузии радужки может развиться травматический мидриаз, обусловленный парезом сфинктера. При этом утрачивается реакция зрачка на свет, отмечается увеличение диаметра зрачка до 7-10 мм. Субъективно ощущается светобоязнь, понижение остроты зрения. При парезе цилиарной мышцы развивается расстройство аккомодации. Сильные механические удары могут привести к частичному или полному отрыву радужки (иридодиализу), повреждению сосудов радужной оболочки и развитию гифемы – скоплению крови в передней камере глаза.
Механическое повреждение глаза с травмирующим воздействием на хрусталик, как правило, сопровождается его помутнениями различной степени выраженности. При сохранности капсулы хрусталика происходит развитие субкапсулярной катаракты. В случае травмы связочного аппарата, удерживающего хрусталик, может возникнуть сублюксация (подвывих) хрусталика, который приводит к расстройству аккомодации и развитию хрусталикового астигматизма. При тяжелых травмах хрусталика происходит его люксация (вывих) в переднюю камеру, стекловидное тело, под конъюнктиву. Если сместившийся хрусталик затрудняет отток водянистой влаги из передней камеры глаза, может развиться вторичная факотопическая глаукома.
При кровоизлияниях в стекловидное тело (гемофтальме) в дальнейшем может возникать тракционная отслойка сетчатки, атрофия зрительного нерва. Нередко следствием тупого механического повреждения глаза служат разрывы сетчатки. Достаточно часто контузионные травмы глаза приводят к субконъюнктивальным разрывам склеры, для которых характерны гемофтальм, гипотония глазного яблока, отеки век и конъюнктивы, птоз, экзофтальм. В постконтузионном периоде нередко возникают ириты и иридоциклиты.
При непроникающих ранениях глазного яблока целостность роговой и склеральной оболочек глаза не нарушается. При этом чаще всего происходит поверхностное повреждение эпителия роговицы, что создает условия для инфицирования – развития травматического кератита, эрозии роговицы. Субъективно непроникающие механические повреждения сопровождаются резкой болью в глазу, слезотечением, светобоязнью. Глубокое проникновение инородных тел в роговичные слои может приводить к рубцеванию и образованию бельма.
К признакам проникающего ранения роговицы и склеры относят: зияющую рану, в которую выпадают радужка, цилиарное или стекловидное тела; наличие отверстия в радужке, наличие внутриглазного инородного тела, гипотонию, гифему, гемофтальм, изменение формы зрачка, помутнение хрусталика, понижение остроты зрения различной степени.
Проникающие механические повреждения глаз опасны не только сами по себе, но и их осложнениями: развитием иридоциклита, нейроретинита, увеита, эндофтальмита, панофтальмита, внутричерепных осложнений и др. Нередко при проникающих ранениях развивается симпатическая офтальмия, характеризующаяся вялотекущим серозным иридоциклитом или невритом зрительного нерва неповрежденного глаза. Симптоматическая офтальмия может развиваться в ближайшем после ранения периоде или спустя месяцы и годы после него. Патология проявляется внезапным снижением остроты зрения здорового глаза, светобоязнью и слезотечением, глубокой конъюнктивальной инъекцией. Симптоматическая офтальмия протекает с рецидивами воспаления и, несмотря на лечение, в половине случаев заканчивается слепотой.
Травмы орбиты могут сопровождаться повреждением сухожилия верхней косой мышцы, что приводит к косоглазию и диплопии. При переломах стенок глазницы со смещением отломков может увеличиваться либо уменьшаться емкость орбиты, в связи с чем развивается западение (эндофтальм) или выпячивание (экзофтальм) глазного яблока. Травмы орбиты сопровождаются подкожной эмфиземой и крепитацией, затуманиванием зрения, болью, ограничением подвижности глазного яблока. Обычно встречаются тяжелые сочетанные (орбитокраниальные, орбито-синуальные) травмы.
Механические повреждения орбиты и глаза часто заканчиваются внезапной и необратимой слепотой вследствие обширных кровоизлияний в глазное яблоко, разрыва зрительного нерва, разрывов внутренних оболочек и размозжения глаза. Повреждения орбиты опасны развитием вторичной инфекции (флегмоны орбиты), менингита, тромбоза кавернозного синуса, внедрением инородных тел в придаточные пазухи носа.
Диагностика
Распознавание характера и степени тяжести механических повреждений глаз производится с учетом анамнеза, клинической картины травмы и дополнительных исследований. При любых травмах глаза необходимо проведение обзорной рентгенографии орбиты в 2-х проекциях для исключения наличия костных повреждений и внедрения инородного тела.
Обязательным диагностическим этапом при механических повреждениях является осмотр структур глаза с помощью различных методов (офтальмоскопии, биомикроскопии, гониоскопии, диафаноскопии), измерение внутриглазного давления. При выпячивании глазного яблока проводится экзофтальмометрия. При различных нарушениях (глазодвигательных, рефракционных) исследуется состояние конвергенции и рефракции, определяется запас и объем аккомодации. Для выявления повреждений роговицы применяется флюоресцеиновая инстилляционная проба.
Для уточнения характера посттравматических изменений на глазном дне выполняется флюоресцентная ангиография сетчатки. Электрофизиологические исследования (электроокулография, электроретинография, зрительные вызванные потенциалы) в сопоставлении с клиникой и данными ангиографии позволяют судить о состоянии сетчатки и зрительного нерва.
С целью выявления отслойки сетчатки при механических повреждениях глаз, оценки ее локализации, величины и распространенности проводится УЗИ глаза в А и В режимах. С помощью ультразвуковой биометрии глаза судят об изменении размеров глазного яблока и соответственно - о постконтузионной гипертензии или гипотоническом синдроме.
Пациенты с механическими повреждениями глаз должны быть проконсультированы хирургом-офтальмологом, неврологом, нейрохирургом, отоларингологом, челюстно-лицевым хирургом. Дополнительно может потребоваться проведение рентгенографии или КТ черепа и придаточных пазух.
Лечение
Многообразие факторов возникновения механических повреждений глаза, а также различная степень тяжести травмы определяют дифференцированную тактику в каждом конкретном случае.
При травмах век с нарушением целостности кожных покровов производится первичная хирургическая обработка раны, при необходимости - иссечение размозженных тканей по краям раны и наложение швов.
Поверхностные механические повреждения глаз, как правило, лечатся консервативно с помощью инстилляций антисептических и антибактериальных капель, закладывания мазей. При внедрении осколков производится струйное промывание конъюнктивальной полости, механическое удаление инородных тел с конъюнктивы или роговицы.
При тупых механических повреждениях глаз рекомендуется покой, наложение защитной бинокулярной повязки, инстилляции атропина или пилокарпина под контролем внутриглазного давления. С целью скорейшего рассасывания кровоизлияний могут назначаться аутогемотерапия, электрофорез с йодистым калием, субконъюнктивальные инъекции дионина. Для профилактики инфекционных осложнений назначаются сульфаниламиды и антибиотики.
По показаниям осуществляется хирургическое лечение (экстракция вывихнутого хрусталика с последующей имплантаций ИОЛ в афакичный глаз, наложение швов на склеру, витрэктомия при гемофтальме, энуклеация атрофированного глазного яблока и др.). При необходимости в отсроченном периоде производятся реконструктивные операции: рассечение синехий, пластика радужки, реконструкция переднего отрезка глаза, восстановление иридохрусталиковой диафрагмы.
При постконтузионных отслойках сетчатки осуществляются различные хирургические вмешательства: склеропластика, баллонирование, лазерная коагуляция, введение силикона и др. При развитии посттравматической катаракты обязательно ее удаление одним из принятых методов.
В случае атрофии зрительного нерва производится медикаментозная и аппаратная терапия, направленная на стимуляцию сохранившихся нервных волокон (ультразвуковая терапия, электро- и фонофорез лекарственных веществ, микроволновая терапия, гипербарическая оксигенация, лазеро-, электро- и магнитостимуляция). При факогенной глаукоме требуется проведение антиглаукоматозного хирургического вмешательства.
Хирургическое лечение травм орбиты осуществляется совместно с отоларингологами, нейрохирургами, хирургами-стоматологами.
Прогноз и профилактика
Неблагоприятными исходами механических повреждений глаз могут быть образование бельма, травматической катаракты, развитие факогенной глаукомы или гипотонии, отслойка сетчатки, сморщивание глазного яблока, снижение зрения и слепота. Прогноз механических повреждений глаз зависит от характера, локализации и тяжести ранения, инфекционных осложнений, своевременности оказания первой помощи и качества последующего лечения.
Профилактика механических повреждений глаза требует соблюдения техники безопасности на производстве, осторожности в быту при обращении с травмоопасными предметами.
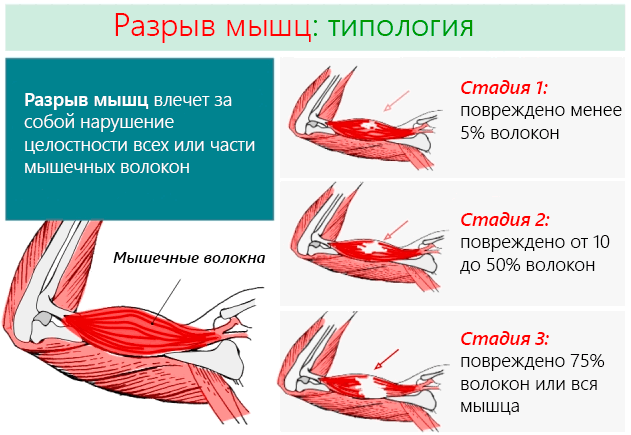
Разрыв мышц – это повреждение мышечных волокон, вызванное сильным сокращением или чрезмерным использованием мышц. Часто возникает у спортсменов и может быть разделен на три стадии: мягкая, промежуточная и тяжелая.
Давайте рассмотрим, какие мышцы наиболее часто страдают и какими симптомами проявляется разрыв мышц.
Что такое разрыв мышцы
Разрыв мышц – это патологическое состояние, которое возникает при перегрузке скелетной мышцы, что приводит к разрыву мышечных волокон, образующих мышцу.
Обычно возникает, когда мышца подвергается чрезмерной нагрузке, например, подъем очень тяжёлого груза, когда длительно находится в состоянии сокращения или подвергается насильственному и внезапному растяжению.
Разрыв мышцы может возникнуть у любого человека, но более подвержены люди, которые занимаются спортом (дети и взрослые), как на профессиональном, так и на любительском уровне.
Типы разрывов мышц
Разрывы мышц можно разделить на несколько типов, в зависимости от степени тяжести и способа возникновения.
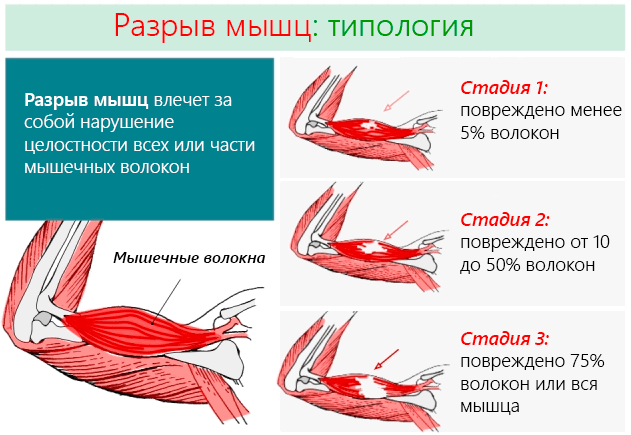
В зависимости от тяжести и количества пострадавших мышечных волокон, мы имеем:
- 1 степени: наименее серьезная травмам мышц, когда повреждено не более 5% мышечных волокон. Не приводит к ограничениям в движениях и сильной боли, беспокоят только пораженные участки. Не наблюдается какого-либо снижения мышечной силы.
- 2 степени: травмы промежуточного класса, при которых повреждается от 10 до 50% мышечных волокон. Пострадавший чувствует острую боль, а некоторые движения могут быть ограничены. Например, в случае повреждения мышц нижних конечностей, субъект ещё в состоянии ходить, но делает это с большим трудом.
- 3 степени: самая серьёзная форма, когда повреждены 3/4 мышечных волокон или происходит полный разрыв мышцы. Боль острая и интенсивная, движения даются с большим трудом. Например, в случае повреждения мышц ног субъект не в состоянии ни ходить, ни удерживать вертикальное положение.
В зависимости от причины возникновения, различают две формы разрыва мышц:
- Острая: разрыв происходит внезапно. Характерно для травм полученных во время напряженной и интенсивной работы, когда мышцы слишком быстро растягиваются.
- Хроническая: разрыв образуется постепенно, по мере увеличения количества поврежденных волокн. Присуще травмам, возникающим при повторяющихся движениях.
Разрыв мышц может включать любые мышцы человеческого тела, но чаще происходит на уровне верхних и нижних конечностей:
Эти два состояния, на самом деле, являются другими типами явлений, в частности:
Причины и факторы риска
Причина большинства разрывов мышц – чрезмерное напряжение мышц во время движения или во время повторяющихся движений.
Однако, существуют факторы риска , которые могут предрасполагать к разрыву мышц:
- Отсутствие адекватной подготовки мышц к ожидаемой нагрузке.
- Чрезмерное утомление мышц, до такой степени, что они не в состоянии выдерживать усилие.
- Тяжелые тренировки после длительного отдыха от тренировок.
Другая возможная причина разрыва мышц – это косвенные травмы или кровоподтёки, то есть когда мышцу чем-то сильно ударяют. Например, когда во время футбола игрок получает от другого партнера сильный удар ногой, что приводит к повреждению мышечных волокон.
Симптомы разрыва мышцы
Разрыв мышцы в первое время может проявляться даже без боли. Однако, позже появляется сильная острая боль, как основной симптом, к которому могут присоединиться другие симптомы, среди которых:
- Отёк, покраснение и сильное жжение пораженного участка.
- Наличие отёка, то есть скопления жидкости на уровне поврежденной мышцы.
- Образование гематомы из-за разрыва сосудов мышцы.
- Появление провалов при полном разрыве мышцы.
- Иногда наличие лихорадки.
Симптомы разрыва мышц иногда могут быть проявлениями других заболеваний (например, покраснение, отёк и наличие лихорадки могут возникнуть из-за тромбоза) и, следовательно, необходимо выполнить правильную диагностику.
Диагностика – как определить разрыв мышцы
Врач может диагностировать разрыв мышц с помощью:
- Истории болезни пациента, чтобы понять, когда возникла боль и как.
- Обследования пострадавшей части, чтобы проверить наличие кровоподтёка, отёчности и острой боли.
- УЗИ мышц, чтобы определить тип повреждения и тяжесть.
- МРТ, используют, если УЗИ не дает четкой картины о тяжести травмы.
Как лечить разрыв мышцы
Разрыв мышц заживает по-разному, в зависимости от степени повреждения. Разрыв мышц 1 степени заживает за пару недель, на восстановление после разрыва 2 степени требуется от 15 дней до одного месяца.
Лечение разрыва мышц 3 степени занимает не менее одного месяца, а иногда требует хирургического вмешательства, которое предусматривает наложение швов.
Для первичной помощи при разрывах мышц используют такие средства, как холод или тепло, реализуется, так называемый, метод REST (Rest, Ice, Compression, Elevation).
В частности, первичная помощь должна состоять из следующих этапов:
- Отказ от любой спортивной деятельности, чтобы обеспечить мышцам состояние покоя.
- Наложение льда на пострадавший район, по крайней мере, на двадцать минут, с повторением через каждые четверть часа.
- Наложение сдавливающего бинта на пораженные участки, чтобы уменьшить приток крови в поврежденную область и избежать появления гематомы.
- Если речь идёт о нижней конечности, положите под неё подушку, так чтобы сохранить её положение выше тела, чтобы избежать скопления жидкости и уменьшить отёк.
- Через 72 часа после разрыва мышца можно сменить лёд на источник тепла, которое помогает растворять сгустки крови. До 72 часов не рекомендуется применять тепло, так как это может ухудшить отток крови из сосудов, вызвав вазодилатацию.
Для лечения разрывы мышц 1 степени можно использовать травяные средства:
Готу кола содержит пентациклические тритерпеноиды, которые укрепляют кровеносные сосуды и уменьшают явления накопления жидкости, такие как отёк. Рекомендуется принимать в виде капсул, по две капсулы утром и вечером.
Черная смородина: используется как естественное противовоспалительное средство, благодаря таким активным компонентам, как флавоноиды, антоцианы и витамин C. Можно принимать в виде таблеток, по одной в день – утром и вечером, или в виде капель, дозировка 50 капель несколько раз в день.
Коготь дьявола: содержит в качестве активного ингредиента арпагозиды, которые являются мощными противовоспалительными веществами. Следует принимать несколько таблеток в день, желательно после еды, или в виде мази непосредственно в месте повреждения.
Арника: содержит сесквитерпеновые лактоны, флавоноиды, астрагалин и другие активные ингредиенты, которые обладают противовоспалительными свойствами. Можно применять в виде мази непосредственно на место повреждения.
Имбирь: содержит гингерол и эфирные масла, которые уменьшают выработку медиаторов воспаления. Режим приема и дозировка отличаются в зависимости от случая к случаю, можно принимать в виде капсул или травяного чая.
Для лечения болезненных симптомов разрыва мышц ваш врач может прописать некоторые лекарства (как правило, противовоспалительные нестероидные препараты или миорелаксанты), которые могут быть введены перорально, внутримышечно или применяться местно в виде мази.
В числе наиболее активно используемых:
- Тиоколхикозид: это лекарство расслабляет мышцы, что предотвращает непроизвольные мышечные контрактуры, которые могут усугубить повреждение. Применяется, как правило, вместе с диклофенаком, как орально, так и ввиде раствора для инъекций.
- Диклофенак: это препарат относится к категории противовоспалительных средств. Вместе с тиоколхикозидом используется ввиде раствора для инъекций, также может быть принята в форме таблеток или местно в виде мази.
- Кетопрофен: противовоспалительное средство, которое помогает уменьшить чувство боли. Можно применять и местно в виде мази или устно.
- Ибупрофен: противовоспалительное средство, использующееся для снятия боли. Применяется перорально в виде таблеток.
- Парацетамол: это противовоспалительное и обезболивающее средство, которое можно использовать в больших дозах, поскольку он не вызывает проблем желудочно-кишечного тракта. Существует в виде шипучих таблеток и свечей.
Читайте также:


