Проксимальный межфаланговый сустав воспаление
Причины развития заболевания
Хотя процесс разрушения хрящевых тканей может начаться у любого человека, существуют категории людей, у которых риск развития патологии значительно выше. К ним относят:
- людей, у родственников которых наблюдается артроз межфаланговых суставов обеих кистей 2 стадии,
- лиц, занимающихся профессиональным спортом,
- тех, чья профессиональная деятельность связана с высокими физическими нагрузками.
Ещё одним фактором, ускоряющим развитие артроза, является недостаток витаминов, минералов в организме, а также нарушение обменных процессов. Если в межфаланговые суставы стопы перестало поступать достаточное количество жидкости, начинается разрушение из-за обезвоживания.
Считается, что женщины подвержены артрозу в большей степени, чем мужчины. Отчасти это связано с тем, что многие из них носят обувь на высоком каблуке или с узким носом. Это увеличивает нагрузку на опорно-двигательный аппарат, а также с юного возраста приводит к деформации пальцев на ногах. А эти факторы, в свою очередь, увеличивают риск развития артроза.
Рекомендация специалиста
Начавшемуся процессу дегенерации сочленений нельзя противостоять. Окончательно от него избавиться можно только хирургическим способом. Однако необходимо приложить максимум усилий, чтобы процесс разрушения суставов начался как можно позже.
Все, что нужно – это активная жизненная позиция и соблюдение простых правил лечебной профилактики:
- Избегать инфицирования и переохлаждения организма, в частности, суставов стоп.
- Носить удобную обувь, соответствующую погодным условиям.
- Соблюдать диетические нормы питания (не голодать), не злоупотреблять сладкой, соленой, жирной, копченой пищей. Активно насыщать свой организм витаминами и полезными минералами.
- Заниматься физкультурой и следить за собственным весом. Чаще всего проблема артроза стоп – это лишние килограммы жира.
- При первых болевых признаках сразу обращаться к профильному специалисту.
Все болезни начинаются с детства, поэтому лечебной профилактикой занимайтесь вместе с детьми. Берегите себя и будьте здоровы!
Основные симптомы
К основным признакам артроза относят боли в пальцах на ногах и руках, отекают проксимальные межфаланговые суставы, происходит их деформация, а также недостаточная свобода в движении.
Чаще всего от патологии страдают большие пальцы ног. На них появляется характерная косточка. Особенно явно симптомы проявляют себя в утренние часы. Однако шансы выявить их во многом зависят от стадии заболевания.
На начальном этапе патология не приносит сильного дискомфорта. Боли в пальцах могут быть эпизодическими, слабо выраженными, сменяющимися на периоды без ярко выраженных признаков. Начало сужения суставной щели на данном этапе может быть обнаружено лишь на рентгеновском снимке.
Вторая фаза патологии характеризуется постоянными болями. Уже визуально можно наблюдать припухлость пальцев и начавшуюся деформацию. Поскольку сужение суставной щели продолжается, это приводит к состоянию, когда фаланги начинают задевать друг друга.
Все это сказывается на подвижности стопы. При сгибании пальцев руки суставы могут хрустеть, наблюдается отечность. А рентгеновский снимок покажет большое количество остеофитов.
При наступлении третьей стадии артроза болезнь начинает переходить на другие части стопы, руки. Боль начинает сказываться на походке, появляется хромота. Формирующиеся косточки на ногах и пальцах рук становятся более очевидными. Эта фаза патологии считается самой тяжёлой, выход из которой видят только в хирургическом вмешательстве.
Эндопротезирование пястно-фаланговых суставов
Анатомические протезы (пирокарбон, металл/полиэтилен): при выпрямленных, но разрушенных суставных поверхностях и болезненных или туго-подвижных пястно-фланговых суставах со здоровыми мягкими тканями.
Силиконовые импланты: при разрушенных суставах и плохом соотношении суставных поверхностей с источенными мягкими тканями. Удерживает положение мягких тканей после реконструкции, действуя как распорка. Слегка сгибается, но также как поршень двигается в костном канале при движениях в суставе.
Техника операции (анатомические имплантаты)
Продольный или поперечный разрез (при эндопротезировании нескольких суставов). Расщепляют сухожилие и капсулу по средней линии. Продолжают по инструкции. Сохраняют места прикрепления коллатеральных связок проксимально и дистально. Контролируют соотношение в суставе и размер с помощью ЭОП. Аккуратно восстанавливают капсулу по тылу сустава и сухожилие разгибателя, чтобы обеспечить возможность ранней мобилизации.
Техника операции (силиконовые протезы)
Подобно реконструкции мягких тканей.
Определяется видом протеза.
Анатомические имплантаты: следует рано начинать мобилизацию, как при эндопротезировании коленного и тазобедренного сустава, так как мягкие ткани стабильны и кинематика в суставе должна быть относительно нормальной.
Силиконовые протезы: реконструкция мягких тканей вынуждает к иммобилизации до заживления, несмотря на нарушение кинематики кисти.
- Две шины (одна с разгибанием в запястье, согнутыми пястно-фаланговыми суставами и межфаланговыми суставами в нейтральном положении; другая, удерживающая запястье в положении разгибания и пястно-фаланговые и межфаланговые суставы в нейтральном положении)
- Шины надевают попеременно на ночь и для защиты в течении дня
- Шину снимают днем на час для упражнений:
- Сгибание в пястно-фаланговых суставах с разгибанием в межфаланговых суставах
- Разгибания в пястно-фаланговых суставах и сгибания в межфаланговых суставах
- Активное сгибание всех суставов
- Пассивное разгибание/сгибание с активным удержанием
- Упражнения для межкостных мышц
- Лучевое отклонение пальцев
- Активное сгибание и разгибание в запястье
Динамическая разгибательная шина для поддержания пястно-фаланговых суставов в разгибании с лучевой тягой для коррекции и предупреждения локтевой девиации
Дополнительную шину надевают на ночь для удержания пальцев в разгибании и для защиты
Шины носят постоянно в течение четырех недель
- Активное сгибание в пястно-фаланговых суставах и разгибание в межфаланговых суставах
- Активное разгибание в пястно-фаланговых суставах со сгибанием в межфаланговых суставах
- Активное сгибание всех суставов
- Пассивное разгибание
Через четыре недели после операции:
Шину надевают только на ночь
Шину надевают только для защиты
- Сгибание в пястно-фаланговых и разгибание в межфаланговых суставах
- Разгибание в пястно-фаланговых и сгибание в межфаланговых суставах
- Полное сгибание всех суставов
- Пассивное разгибание с активным удержанием
- Лучевое отклонение пальцев
- Сгибание в запястье и разгибание
- Пронация и супинация
- Легкая повседневная активность начинается в режиме усиленной защиты суставов
Через шесть недель после операции:
Через восемь недель после операции:
Начинают движения, соблюдая принципы защиты суставов
- Рубцовые спайки
- Несостоятельность разгибателя
- Отек
- Локтевая девиация
- Боль
- Уменьшение амплитуды движений
- Снижение функции (особенно, при малой амплитуде движений в проксимальном межфаланговом суставе)
Методы диагностики
На поздней стадии заболевания его признаки можно обнаружить при визуальном осмотре. Клиническая картина патологии представлена узелками Гебердена и Бушара, которые расположены на дистальных, фаланговых сочленениях. При этом нарушение не касается других суставов.
Для получения подтверждения, а также выявления болезни на более ранней стадии применяется рентген. Он позволяет выявить начинающееся разрушение хрящевой ткани.
Поскольку данная патология не имеет инфекционной природы, для выяснения состояния пациента не требуется анализ крови. Но на поздних стадиях заболевания больному могут назначить МРТ или УЗИ. На основании полученных данных производится подбор лечебного комплекса.
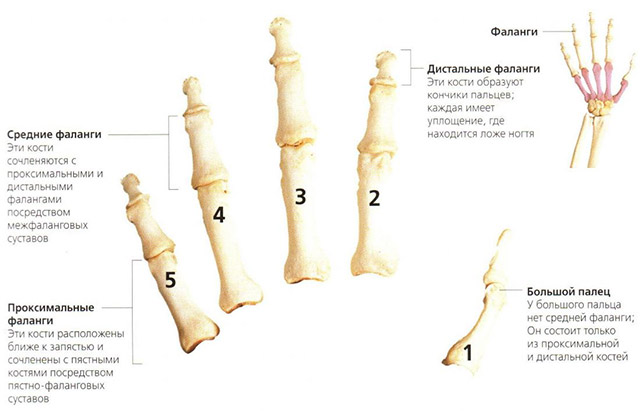
Строение пальцев, или отчего возникает боль
Межфаланговые суставы имеют шаровидную форму. Движения в них происходят вокруг единственной оси и имеют одну степень свободы (так называют плоскость, в которой может двигаться сустав).
Активное разгибание в проксимальном отделе полностью отсутствует. На дистальном участке оно ничтожно мало и возможно только под воздействием внешней силы (пассивное разгибание).
Поскольку межфаланговые сочленения имеют лишь одну степень свободы, их активные движения вбок ограничены и равны нулю. Однако, возможны незначительные пассивные боковые отклонения в дистальных суставах.
Боль при ДОА появляется при активном разрушении хряща, когда суставная щель сужается до минимума и фрагменты сочленения начинают соприкасаться в процессе сгибания. Формируются костные разрастания (остеофиты), которые могут разрушаться при движениях, что вызывает сильнейший дискомфорт.
Если лечение межфалангового остеоартроза не начато вовремя, происходит полное разрушение суставов и, как результат, потеря подвижности в них.
Как лечить артроз межфаланговых суставов пальцев ног и рук
Разрушение суставов относят к заболеваниям, требующим системного подхода. Чтобы остановить развитие патологии, а на начальных фазах —, обратить процесс вспять, потребуется использование нескольких средств в комплексе.
Если деформация суставов не приобрела запущенный характер, будет достаточно медикаментозного лечения в сочетании с гимнастикой, физиопроцедурами и народными средствами.
Деформирующий артроз дистальных межфаланговых суставов кистей рук третьей стадии требует уже хирургического вмешательства. Чтобы добиться эффекта в борьбе с артрозом, не стоит назначать лечение самостоятельно. Лучше доверить эту задачу опытному специалисту.
Важной составляющей комплекса, назначаемого при артрозе, становится гимнастика. За счёт регулярного выполнения простых упражнений можно улучшить подвижность сочленений, снять отечность сустава, стимулировать кровообращение и укрепить мышцы.
Для работы с суставами рук эффективным считается сжимание и разжимание резинового шарика. Немалую пользу принесет постукивание пальцами по твердой поверхности. А для тех, кто предпочитает сочетать приятное с полезным, стоит освоить вязание или вышивание.
Если необходимо бороться с артрозом межфаланговых суставов на ногах, на помощь может прийти массаж. При назначении подобных манипуляций врач предупредит, что движения рук должна отличать мягкость и осторожность, иначе велик риск сильнее повредить воспаленный сустав.
Добиться большего эффекта от процедуры можно, параллельно используя лечебный крем.
Традиционная терапия при артрозе межфаланговых суставов включает в себя применение нескольких групп препаратов:
Поскольку все эти препараты имеют свои особенности использования и ограничения, применять их необходимо в соответствии с инструкцией и назначением врача.
Снять неприятные симптомы артроза можно, используя народные средства. В этот комплекс входят настои, компрессы и мази, основанные на натуральных растительных компонентах.
Полезными для суставов считаются свойства лаврового листа. Поэтому настойку на его основе используют для лечения артроза. Для приготовления лекарства потребуется 10 граммов растительного компонента на стакан кипятка. Полученный состав требуется прокипятить не более 5 минут, а после настаивать в течение 5 часов. Курс лечения данным средством для приёма внутрь рассчитан на 3 дня.
Важную роль в лечении артроза народными средствами играет компресс. Для этого можно использовать листья папоротника. Это растение прикладывается к больному месту на ночь. Для фиксации компресса используется марля.
В качестве средства для наружного применения допускается использование овсяных хлопьев. Несколько ложек хлопьев заливается небольшим количеством жидкости. Всё это требуется проварить в течение 5 минут до получения густой каши. Приготовленное таким образом средство нужно остудить, прежде чем приложить к больным суставам. Процедура производится перед сном, а компресс снимается утром.
Снять боль в суставах можно, стимулируя кровоснабжение. Этой цели достигают путем растирок медом. Средство перед применением необходимо растопить на водяной бане. Затем его используют для растирания большого пальца в течение 15 минут. Чтобы закрепить полученный результат, обработанную поверхность требуется обернуть тканью и оставить на пару часов. После этого остатки средства нужно смыть.
Эта часть комплекса по борьбе с артрозом применяется как в период обострения, так и во время ремиссии. В первом случае эффективными признаны аппликации с использованием озокерита или парафина. Эти вещества при контакте с пораженным органом способствуют восстановлению микроциркуляции жидкости внутри него, что приводит к снижению интенсивности боли и снятию воспаления.
Как только болезнь перешла в стадию ремиссии, пациенту будут показаны сеансы магнитотерапии, УВЧ-лечения, воздействия лазером, акустическо-волновой терапии и восстановление посредством холода. Все эти методы применяются с целью закрепления достигнутого результата, а также для снижения риска рецидива в будущем.
Вам все еще кажется, что вылечить суставы невозможно
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с воспалением хрящевой ткани пока не на вашей стороне…
И вы уже думали о стационарном лечении? Оно и понятно, ведь боли в суставах — очень опасный симтом, который при несвоевременном лечении может закончиться ограниченной подвижностью. Подозрительный хруст, скованность после ночного отдыха, кожа вокруг проблемного места натянута, отеки на больном месте… Все эти симптомы знакомы вам не понаслышке.
Когда требуется хирургическое вмешательство
- если зафиксирована третья стадия заболевания,
- если проводимая ранее терапия не дала должного эффекта.
В этом случае проводится эндопротезирование сустава. Хотя после подобного вмешательства следует длительный восстановительный период, оно позволяет человеку жить полноценно в течение следующих 13-15 лет.
Нетрадиционное лечение
Профилактика
Чтобы не появился остеоартроз, необходимо позаботиться о здоровье суставов. Нельзя перегружать суставные сочленения. При длительных нагрузках стоит делать перерывы и зарядку.
Питание должно быть сбалансированным, включать все необходимые для организма вещества. Женщинам стоит следить за гормональным фоном, особенно в период менопаузы.
К сожалению, добиться полного выздоровления в запущенных случаях проблематично. Но с помощью консервативной терапии можно остановить прогрессирование болезни и добиться длительной ремиссии.
Межфаланговый деформирующий остеоартроз (ДОА) — это довольно распространенное заболевание, поражающее дистальные, проксимальные сочленения пальцев, пястно-фаланговые суставы кистей рук, мелкие суставы стопы. Дегенеративно-дистрофический процесс в них наблюдается несколько реже артроза крупных сочленений и составляет примерно 20% от всех случаев ДОА.
Как правило, патологические изменения в суставах развиваются у женщин, находящихся в постклимактерическом возрастном периоде. Прогрессирование болезни нередко приводит к деформации пальцев и может окончиться ограничениями трудоспособности и самообслуживания.
Строение пальцев, или отчего возникает боль
Межфаланговые суставы имеют шаровидную форму. Движения в них происходят вокруг единственной оси и имеют одну степень свободы (так называют плоскость, в которой может двигаться сустав).
Активное разгибание в проксимальном отделе полностью отсутствует. На дистальном участке оно ничтожно мало и возможно только под воздействием внешней силы (пассивное разгибание).
Поскольку межфаланговые сочленения имеют лишь одну степень свободы, их активные движения вбок ограничены и равны нулю. Однако, возможны незначительные пассивные боковые отклонения в дистальных суставах.
Боль при ДОА появляется при активном разрушении хряща, когда суставная щель сужается до минимума и фрагменты сочленения начинают соприкасаться в процессе сгибания. Формируются костные разрастания (остеофиты), которые могут разрушаться при движениях, что вызывает сильнейший дискомфорт.
Субхондральный склероз и смещение оси движений пальцев нередко сопровождают этот дегенеративный процесс, что еще больше усугубляет болевые ощущения.
Если лечение межфалангового остеоартроза не начато вовремя, происходит полное разрушение суставов и, как результат, потеря подвижности в них.
Причины заболевания
Остеоартроз чаше всего носит первичный характер, то есть развивается безо всяких видимых причин. Однозначных факторов, вызывающих его формирование, до сих пор не обнаружено. Существует предположение, что поражение сустава может иметь наследственный характер, особенно по женской линии.
Межфаланговый артроз почти всегда появляется в среднем возрасте. При этом провоцирующее влияние оказывают следующие факторы:
- нарушения обмена веществ (ожирение, сахарный диабет, недостаточность щитовидной железы);
- различные травмы (ушибы, переломы дистальных отделов конечностей);
- переохлаждение кистей рук и стоп;
- однообразные, монотонные движения, связанные с профессиональной деятельностью;
- климактерический период;
- заболевания инфекционного происхождения.
У пациентов, страдающих артрозом, нередко наблюдается нарушение выработки коллагена и другие сопутствующие расстройства метаболизма.
Симптомы и стадии
Поражение пястно-фаланговых или проксимальных межфаланговых суставов развивается медленно, ничем себя не проявляя в начальной фазе заболевания. Первые признаки недуга появляются лишь при разрушении сустава. Поэтому чем раньше выявлена патология, тем лучше для пациента. Своевременная диагностика повышает эффективность проводимого лечения и позволяет избежать операции.

Артроз межфаланговых суставов стопы и пальцев рук имеет несколько степеней развития:
- Начальная стадия. Для нее характерны слабовыраженные болевые ощущения в сочленениях, появляющиеся после нагрузки, и хруст при движениях. Уже на этой стадии появляются внешние признаки ДОА в форме узелков с тыльной стороны пальцев.
- Через несколько лет патология переходит во II стадию. Пациента начинают беспокоить постоянная боль в пальцах, хруст в суставах. Симптомы усиливаются в ночное время и могут сопровождаться чувством жжения и ощущением пульсации. Также отмечает отечность периартикулярных тканей, повышение местной температуры. Возможно развитие общего недомогания, появление лихорадки. Узелки становятся более заметными, палец отклоняется от оси и деформируется, начинают формироваться остеофиты.
- На III стадии симптомы становятся более отчетливыми. Болевой синдром носит постоянный характер, значительно усиливается при минимальных нагрузках. Пораженный сустав почти полностью разрушается, что приводит к искривлению пальцев, выраженному ограничению объема движений в них. В субхондральныъ костях появляются кисты, постепенно развивается склероз.
На третей стадии консервативная терапия практически не дает результатов. Единственным способом лечения становится операция.
Диагностика артроза межфаланговых суставов стопы и кистей рук
Межфаланговый ДОА имеет настолько яркую клиническую картину, что спутать его с другими заболеваниями сложно. Узелки Гебердена-Бушара формируются только в области проксимальных и дистальных межфаланговых сочленений. Другие суставы при этом не страдают.
Более точную картину заболевания можно получить с помощью рентгенологического обследования. Именно оно считается основным диагностическим методом при артрозе мелких костей стопы и кистей рук.
Показатели общего и биохимического анализов крови при ДОА чаще всего бывают близки к норме, поскольку остеоартроз не является воспалительным заболеванием.
Несмотря на то, что артроз межфаланговых суставов вызывает серьезные деформации, он способен в течение долгих лет находиться в вялотекущем состоянии и не влиять на активность и работоспособность пациента. Однако, для защиты сочленений и предупреждения их дальнейшего разрушения следует ограничить нагрузку на суставы, отказаться от однообразной физической деятельности и заняться лечением.
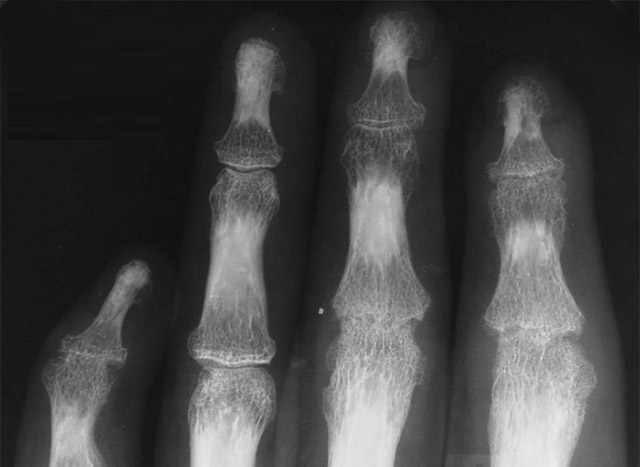
В запущенных случаях, особенно при наличии сопутствующих заболеваний, пациенту могут быть назначены дополнительные обследования. Особенно информативными являются магнитно-резонансная томография или ультразвуковое исследование. Такая диагностика позволяет получить более детальную информацию о состоянии внутрисуставных структур, в том числе, костей и поверхностей хряща.
Методы терапии
Лечение ДОА следует начинать с консультации специалиста, который на основании собранного анамнеза, осмотра и анализа результатов рентгенограммы,назначит необходимые лекарства и процедуры.
Терапия межфалангового артроза должна быть комплексной и включать в себя как лекарственные препараты, так и физиотерапию, лечебную гимнастику, диету и рецепты нетрадиционной медицины.
Начиная борьбу с заболеванием, необходимо помнить, что остеоартроз, сколько ни лечи, окончательно ликвидировать не удается. Ведь эта болезнь сопровождается изменениями в суставных структурах, которые исправить невозможно. Но с помощью правильно подобранной терапии можно уменьшить выраженность симптомов и повысить качество жизни человека.
При назначении лекарственных препаратов доктора учитывают множество моментов: причину развития артроза, наличие или отсутствие сопутствующих заболеваний, степень разрушения суставов.
Как правило, в схему специфического лечения включают следующие группы препаратов:
- Нестероидные противовоспалительные средства (НПВС) — Вольтарен, Метиндол, Кетонал, Мовалис, Ибупрофен, Индометацин. Эти лекарства быстро уменьшают боль, снимают отек и воспаление.
- Сосудорасширяющие средства. В эту группу входят Агапурин, Трентал, Пентилин, Флекситал, Теоникол. Лекарства улучшают кровообращение в суставной области, снимают напряжение мышц, расположенных вблизи. Сосудистые препараты назначаются с осторожностью людям с низким артериальным давлением, при повышенной кровоточивости.
- Хондропротекторы. Предназначены для восстановления пораженных суставов и профилактики их дальнейшего разрушения. Для получения стойкого результата лекарства необходимо принимать длительно — не менее 4—6 месяцев. Общий курс лечения занимает несколько лет. В аптеках представлен большой выбор хондропротекторов: Терафлекс, Хондроксид, Структум, Дона. Сделать правильный выбор поможет лечащий врач.
Отдельно нужно упомянуть Гиалуроновую кислоту. Это средство также используется в виде инъекций в область сустава, но только в период ремиссии болезни. - Средства для местного применения — Димексид, Бишофит, Вольтарен, Финалгель, Никофлекс, Апизатрон.
- Глюкокортикостероидные гормоны. Наиболее эффективны из всех препаратов, обладающих противовоспалительным действием, поэтому назначаются только в период обострения. При межфаланговом остеоартрозе применяются в виде внутрисуставных инъекций. Чаще всего назначают уколы Дипроспана или Гидрокортизона.
В период обострения хороший результат показали аппликации озокерита, парафина на пальцы рук и стоп. Процедуры восстанавливают микроциркуляцию, уменьшают боль и устраняют воспаление.
В период ремиссии эффективны следующие физиотерапевтические процедуры:
- магнитотерапия;
- УВЧ-лечение;
- лазерное воздействие;
- акустическо-волновая терапия;
- воздействие холодом.
Все эти мероприятия направлены на закрепление результатов лечения и предотвращение рецидивов.
ЛФК является одним из вспомогательных методов терапии остеоартроза межфаланговых суставов. Она улучшает кровообращение, устраняет отеки и восстанавливает подвижность сочленений. Кроме того, зарядка укрепляет мышцы и препятствует развитию контрактур.

Для упражнений можно использовать резиновый мячик, который сжимают/разжимают в кулаке. Помогает постукивание кончиками пальцев по столу, вязание, вышивание.
Для мелких суставов стопы идеальным вариантом будет легкий массаж. Процедура также улучшает кровоснабжение и устраняет застойные явления в тканях. Массажные движения должны быть мягкими и аккуратными, чтобы дополнительно не повредить больной сустав. Мануальное воздействие лучше выполнять с нанесением лечебного крема.
Правильное питание способствует устранению признаков остеоартроза мелких суставов конечностей. В продуктах должно быть достаточное количество витаминов и микроэлементов. При их дефиците рекомендуется принимать аптечные поливитаминные комплексы.

При составлении рациона рекомендуется обратить внимание на следующие моменты:
- обязательно снизить количество соли и маринадов;
- ограничить употребление жирной пищи, углеводов и консервантов;
- исключить алкоголь.
Диета должна способствовать снижению массы тела, поскольку ожирение является одним из факторов, провоцирующих развитие ДОА.
Рецепты нетрадиционной медицины эффективны только в том случае, если они дополняют назначенное врачом медикаментозное лечение и физиопроцедуры. Особенно хорошо народные средства помогают на ранней стадии недуга.
Отличный обезболивающий и противовоспалительный эффект дают ванночки из отвара лекарственных трав. Для лечения можно использовать березовые почки, собранные ранней весной, ветки калины. Из овсяных хлопьев готовят густой отвар, который не процеживают. В него опускают кисти рук или стопы и держат до полного остывания. Делать процедуру лучше вечером.
При выраженных болях хорошо помогают спиртовые растирания. Лекарство готовят из цветков сирени, одуванчика или каштана. Можно использовать корень лопуха или траву сабельника. Лечение должно быть длительным.

Приготовленные спиртовые настойки можно использовать для компрессов. Хорошим обезболивающим и противовоспалительным эффектом обладает кашица из сырого позеленевшего на солнце картофеля.
Очень популярны компрессы из листьев капусты или лопуха. Приготовление ингредиентов не занимает много времени, а эффект от процедур всегда очень хороший.
Неплохой результат дает массаж с использованием подогретого меда. Такое лечение устраняет боль и отек, улучшает кровообращение и напитывает пораженные ткани суставов витаминами и микроэлементами. Для этого мед смешивают с солью в пропорции 5 : 1 и аккуратными движениями втирают в пальцы кистей рук или стопы. Состав оставляют на 15 минут и смывают теплой водой.
При ДОА третьей степени, когда консервативная терапия не приносит облегчения, пациенту рекомендуется операция. Эндопротезирование позволяет на 13–15 лет забыть о проблемах с суставами и вести полноценный образ жизни.
Меры предупреждения остеоартроза
Чтобы не допустить развитие ДОА, рекомендуется соблюдать следующие простые правила:
- Ежедневно выполнять гимнастику и легкий массаж для пальцев.
- Вести здоровый образ жизни.
- Добавить в меню витамины, продукты с повышенным содержанием кальция и коллагена (холодцы).
- Избегать стрессовых ситуаций и переохлаждений.
Диагностировать и лечить межфаланговый остеоартроз необходимо на ранних стадиях. Чем позже начата терапия, тем сложнее будет справиться с недугом. Пациент должен быть готов в течение многих лет выполнять все рекомендации врача. Только тогда можно гарантировать улучшение самочувствия и предотвращение дальнейшего разрушения суставов.
Методика инъекций в проксимальные межфаланговые суставы такая, как и методика инъекций в пястно-фаланговые суставы. Особенностью является то, что проксимальный межфаланговый сустав имеет искривленную суставную поверхность, поэтому пытаться вводить иглу прямо в центр сустава нельзя. Больного необходимо усадить и дать возможность расслабиться, затем найти линию сустава, согнуть его под углом 45 и слегка растянуть. Иглу вводят сбоку тангенциально суставу под сухожилие разгибателя (рис.23). Смесь для инъекции состоит из 0,25 мл кеналога и 0,5 мл лидокаина или 0,3 мл дипроспана. Необходимо помнить, что зачастую проксимальный межфаланговый сустав сообщается с влагалищем сухожилия сгибателя и поэтому после введения желательно обеспечить суставу неподвижность в течение 24 ч.
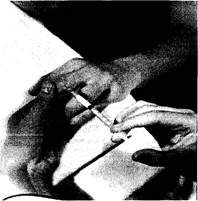
Рис. 23. Инъекция в проксимальный межфаланговый сустав
Дистальные межфаланговые суставы
Инъекция может быть выполнена таким способом, какой использовался для проксимальных межфаланговых суставов, но вводить нужно препараты еще меньших объемов с использованием тонкой иглы и шприца объемом 1 мл. Не следует пытаться выполнить инъекцию до тех пор, пока абсолютно точно не определится линия сустава, а иногда это выполнить бывает крайне трудно. Линия сустава лучше пальпируется при переразгибании дистальной фаланги. Необходимо помнить, что корень ногтя расположен очень близко к дистальному межфаланговому суставу и может быть поврежден неточно выполненной инъекцией. Это в свою очередь может привести к постоянной деформации ногтя. Ошибкой является проведение инъекции в кистозные расширения в области сустава, геберденовские узелки. Кисты, расположенные в области сустава, сообщаются с его полостью посредством клапанного аппарата, и инъекция в полость кисты не приводит к изменениям в суставе.
Сухожильные влагалища
Узелки, расположенные на сухожилиях сгибателей пальцев, можно инфильтрировать смесью из 0,3 мл дипроспана и 0,5 мл 1 % раствора лидокаина. Альтернативой может быть попытка провести инфильтрацию смеси вокруг узелка, но в большем ее объеме. Если сухожильное влагалище распухшее на всем своем протяжении, лучше попытаться ввести смесь внутрь самого влагалища. Инъекция обычно выполняется в положении больного сидя, ладонная поверхность кисти повернута вверх. Врач выполняет инъекцию, направляя иглу к запястью больного. Иглу продвигают медленно до тех пор, пока она не найдет пространство, где введение препарата осуществляется без сопротивления. Для тех, кто не владеет техникой введения, может быть проще проводить манипуляцию иглой, отсоединенной от шприца. Иглу надо продвигать медленно, пока она не достигнет точки, в которой будет наклоняться при сгибании пальца. Затем иглу слегка выводят в обратном направлении, надевают на нее шприц и делают инъекцию.
Тендовагинит, возникший на разгибательной поверхности запястья, хорошо поддается инъекционной терапии, но так как сухожильное влагалище само по себе редко бывает болезненным, то обычно направленного лечения не требуется.
"Защелкивающийся", или "пружинящий" палец
Инъекционная терапия показана главным образом при начальных проявлениях "защелкивающегося , или "пружинящего" пальца. Для введения используют тонкие иглы. Иглу вводят у основания "защелкивающегося" пальца, в области припухания по ходу сухожилия под углом 30°- 40°. При попадании иглы в просвет синовиального влагалища лекарственная смесь, состоящая из 0,3 мл ПГКС и 1 мл лидокаина, вводится практически без усилия. После инъекции рекомендуется создать покой кисти путем наложения шины на 24 — 48 ч.
Тазобедренный сустав
Анатомия
Тазобедренный сустав — сфероидальное сочленение, образованное круглой головкой бедренной кости и чашеобразной вертлужной впадиной. Вертлужная впадина образуется слиянием трех костей: подвздошной, седалищной и лобковой. По краю вертлужная впадина окружена углубляющей ее волокнисто-хрящевой складкой — губой, которая уменьшает диаметр выхода из впадины, образуя хрящевой ободок, охватывающий головку бедра. Нижняя часть губы разомкнута и образует вертлужную вырезку, которая перекрывается поперечной связкой, превращая вырезку в отверстие, через которое в сустав проходят кровеносные сосуды.
Суставная капсула крепкая, плотная, прикрепляется проксимально к краю впадины, к губе и поперечной связке. Дистально капсула окружает шейку бедра и впереди прикрепляется к межвертельной линии, а сзади — к шейке бедренной кости.
Тазобедренный сустав фиксируется рядом связок (рис.24).
Подвздошно-бедренная связка, пересекая переднюю поверхность капсулы, тянется от передней нижней ости подвздошной кости к передней поверхности основания шейки бедра и межвертельной линии. При выпрямленном туловище связка препятствует повороту таза назад вокруг головки бедренной кости, сильно вдавливая бедренную головку во впадину.
Лобково-бедренная и седалищно-бедренная связки охватывают тазобедренный сустав соответственно по медиально-нижней и задней поверхности, ограничивая отведение, вращение и приведение бедра. Лобково-бедренная связка тянется от лонной кости книзу, к малому вертелу, и вплетается в суставную капсулу. Седалищно-бедренная связка начинается сзади сустава от хрящевого ободка вертлужной впадины в области седалищной кости, идет латерально и кверху, сливаясь с круговыми волокнами капсулы у внутренней поверхности большого вертела.
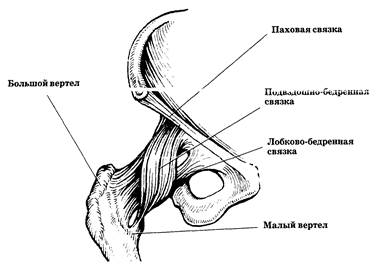
Рис. 24. Тазобедренный сустав (вид спереди): связочный аппарат
Круглая связка бедра является внутрикапсулярной связкой, которая проходит от головки бедра к нижней части суставной впадины. Она представляет собой канал, по которому в головку бедренной кости проходят кровеносные сосуды.
Синовиальная оболочка выстилает глубокую поверхность суставной капсулы и окружает круглую связку в виде влагалища.
В области тазобедренного сустава располагается ряд синовиальных сумок: подвздошно-гребешковая, вертельная, седалищно-ягодичная (рис.25).
Подвздошно-гребешковая сумка лежит между задней поверхностью подвздошно-поясничной мышцы и передней поверхностью сустава в промежутке между подвздошно-бедренной и лобково-бедренной связками.
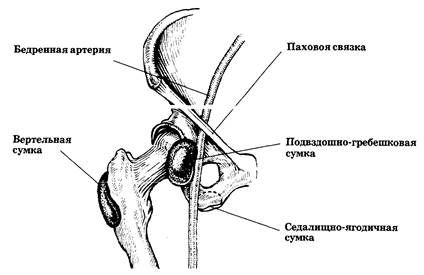
Рис. 25. Тазобедренный сустав (вид спереди): расположение слизистых сумок
В норме она сообщается с полостью сустава в 15% случаев.
Вертельная сумка расположена между большой ягодичной мышцей и заднебоковой поверхностью большого вертела. Сумка отделяет глубокую поверхность большой ягодичной мышцы от седалищного бугра и от наружной широкой мышцы бедра.
Седалищно-ягодичная сумка лежит на седалищном бугре.
Костные ориентиры
Гребень подвздошной кости спереди оканчивается передней верхней остью, а сзади — задней верхней остью. Седалищный бугор лежит под ягодичной мышцей и легко пальпируется при согнутом бедре. Большой вертел расположен ниже подвздошного гребня на расстоянии, равном ширине ладони, на полпути, лежащем между седалищным бугром и передней верхней остью.
Особенности диагностики
Тазобедренный сустав — это наиболее глубоко расположенный под мягкими тканями сустав, поэтому экссудативные изменения, припухлость и болезненность при пальпации удается выявить в исключительно редких случаях. Иногда информативна глубокая пальпация над серединой паховой связки и несколько дистальнее ее. В основном же при диагностике поражений тазобедренного сустава приходится ориентироваться на жалобы, болезненность и ограничение подвижности при пассивных движениях, рентгенологические данные. Типичными являются жалобы на боль при ходьбе, нередко и в покое, в ягодичной и паховой областях, а также в проксимальном отделе нижней конечности по ходу бедренной кости. Подвижность в тазобедренном суставе исследуется в положении больного лежа на жесткой кушетке. Разгибание в суставе выполняют в положении больного на боку, все остальные виды движений — на спине. Угол сгибания, равный в норме 115°, определяют, максимально притягивая согнутую в коленном суставе конечность к животу. При этом необходимо следить, чтобы таз не принимал участия в сгибании. Разгибание бедра (20°) проверяют при оттягивании выпрямленной ноги кзади, неподвижном тазе и позвоночнике. Амплитуду отведения и приведения (соответственно 45° и 40°) определяют также при разогнутой конечности, одной рукой охватив лодыжку и двигая ногу в соответствующем направлении, а второй — фиксируя таз надавливанием на гребень противоположной подвздошной кости. Целесообразно также производить отведение при согнутых на 90" тазобедренном и коленном суставах. Одним из наиболее ранних признаков поражения тазобедренного сустава являются ограничение и болезненность ротационных движений, которые выполняются конечностью, согнутой на 90° в тазобедренном и коленном суставах. Вариант этого исследования — ротация при умеренном надавливании на коленный сустав по направлению к тазобедренному. У здоровых лиц угол внутреннего и наружного вращении составляет 45°. Следует также помнить о необходимости сравнительного измерения истинной длины конечностей (от передней верхней ости подвздошной кости до медиальной лодыжки). Если она с обеих сторон одинакова, а различается только видимая длина ног (от пупка до медиальной лодыжки), то это может быть связано с перекосом таза, обусловленным в ряде случаев другими причинами (например, изменениями в позвоночнике).
При ревматоидном артрите тазобедренный сустав обычно безболезненный или слегка болезненный до тех пор, пока весь хрящ, несущий нагрузки, не будет разрушен. В данном случае боль прежде всего будет связана с механическим повреждением, что характеризует позднюю стадию процесса. При нарушении конгруэнтности суставных поверхностей трение головки бедренной кости о вертлужную впадину при ходьбе часто производит громкий, слышимый на расстоянии характерный скрип. Аналогичная ситуация наблюдается при вовлечении в процесс тазобедренного сустава при псориатическом артрите, болезни Бехтерева, синдроме Рейтера и других видах артрита.
Вместе с тем в ряде случаев боль и ограничение движений в суставе опережают выраженные нарушения анатомических взаимоотношений между головкой бедренной кости и вертлужной впадиной. Эти проявления могут быть обусловлены асептическим некрозом головки бедренной кости, остеофитами при остеоартрозе, а при анкилозирующем спондилоартрите — оссификацией капсулы. Вышеназванные причины могут быть диагностированы клинически и подтверждены при рентгенологическом исследовании.
Однако в области тазобедренного сустава есть места, где могут возникать болевые ощущения, не связанные с самим суставом. Это область большого вертела, где источником боли могут быть поражение сумок больших вертелов или энтезопатии, седалищная бугристость, зона иннервации латерального кожного нерва бедра.
Область большого вертела
Зачастую невозможно дифференцировать боль, возникающую в сумке большого вертела, с болью, возникающей в местах прикрепления мышц и сухожилий к большому вертелу (энтезопатии). Это область прикрепления мощного фиброзного пласта, ягодичной фасции к верхушке большого вертела. Место прикрепления средней ягодичной мышцы также тесно связано с фасцией в этой области. Латеральней и ниже располагается место прикрепления большой ягодичной мышцы и лежащей под ней сумки. Где бы ни локализовался источник боли,метод,используемый для ее купирования,один.
Боль в области большого вертела наблюдается при различных видах полиартрита (чаще ревматоидном, анкилозирующем спондилоартрите), а также при синдроме "щелкающего бедра", который возникает после сложного (комбинированного) движения в тазобедренном суставе. Больной обнаруживает, что при одновременном приведении и сгибании бедра в области сустава возникает щелкающий звук, обусловленный прохождением подвздошно-бедренной связки над верхушкой большого вертела. Это может раздражать подлежащие структуры и впоследствии являться постоянным источником боли при ходьбе, которую больной пытается облегчить дальнейшим щелканьем.
Читайте также:


