Пластина для остеосинтеза вертлужной впадины
Переломы вертлужной впадины со смещением приводят, как правило, к развитию посттравматического артроза сустава, если не была выполнена точная репозиция открытым методом и внутренняя фиксация (ORIF, open reduction and internal fixation). Для хирурга-травматолога переломы вертлужной впадины являются одной из наиболее сложных технических проблем. К этим сложностям относятся:
Правильное определение типа перелома.
Выбор хирургического доступа.
Выполнение именно тех специальных хирургических доступов, которые необходимы.
Достижение удовлетворительной репозиции и фиксации.
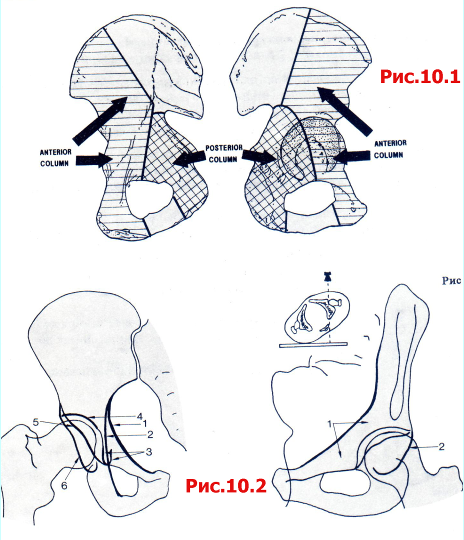
Рентгенограмма таза в прямой проекции должна быть выполнена всем пациентам с тяжелой травмой (рис. 10.1). При подозрении на перелом вертлужной впадины или его выявлении необходимо дополнительно выполнить следующие рентгенологические исследования:
Поврежденный тазобедренный сустав в прямой проекции (рис. 10.2).
Таз в косой проекции 45° с поврежденным тазобедренным суставом, ротированным по направлению к излучателю (эту проекцию называют косой запирательной или косой обтураторной) (рис. 10.3).
Таз в косой проекции 45° с поврежденным тазобедренным суставом, ротированным по направлению от рентгеновской трубки (эту проекцию называют косой подвздошной) (рис. 10.4).
Компьютерная томография (КТ) таза после оценки рентгеновских снимков в четырех стандартных проекциях. В большинстве случаев это помогает еще более точно определить расположение линий перелома и диагностицировать наличие свободных фрагментов, расположенных в полости сустава. Объемная трехмерная реконструкция компьютерных томограмм создает целостную картину перелома и облегчает планирование.
Часто сочетанные повреждения характеризуются значительным внутритазовым кровотечением, повреждением мочеполовой системы, нервных структур, а также разрывами тазового кольца и переломами нижней конечности с той же стороны. Все тяжелые переломы таза в подавляющем большинстве случаев сопровождаются легочной эмболией, и необходима ее профилактика.
Рис. 10.1 Передняя и задняя шейки вертлужной впадины и их границы, проецированные на внутреннюю и наружную поверхности подвздошной кости.
Рис. 10.3 Косая проекция (запирательная) таза: 1 передняя колонна; 2 задняя колонна.
Рис. 10.4 Косая подвздошная проекция таза: 1 задняя колонна; 2 передняя стенка.
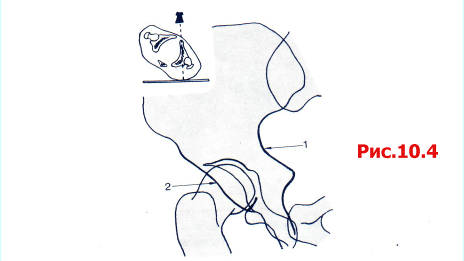
Классификация, первоначально предложенная Letournel была модифицирована для соответствия группам А, В, и С по классификации АО (рис. 10.5).
Тип А Повреждена лишь одна колонна вертлужной впадины, другая колонна интактна.
А1 Перелом задней стенки и его разновидности.
А2 Перелом задней колонны и его разновидности.
A3 Перелом передней стенки и передней колонны.
Тип В Характеризуется поперечным переломом, когда часть крыши остается прикрепленной к интактной подвздошной кости.
Поперечный перелом суставной поверхности с переломом или без перелома зад
ней стенки.
Т-образный перелом и его разновидности.
Перелом передней стенки или колонны и задний полупоперечный перелом.
Тип С Переломы обеих колонн; характеризуется линиями переломов, проходящими через переднюю и заднюю колонны, однако отличается от переломов типа В тем, что все суставные сегменты, включая крышу, отделены от оставшегося сегмента интактной подвздошной кости.
С1 Перелом передней колонны, распространяющийся до Christa iliaca.
С2 Перелом передней колонны, распространяющийся до передней границы подвздошной кости.
СЗ Переломы распространяются до крестцово-подвздошного сочленения.
Рис. 10.5 Классификация АО переломов вертлужной впадины.
Тип А: переломы с вовлечением лишь одной из двух колонн вертлужной впадины.
Тип В: имеется поперечный перелом, часть крыши остается прикрепленной к интактной подвздошной кости.
Тип С: вовлечены передняя и задняя колонны. Ни один из фрагментов крыши не прикреплен к интактной подвздошной кости (переломы обеих колонн).
Ни один из хирургических доступов не является идеальным для всех переломов вертлуж-ной впадины. Однако в большинстве случаев через один доступ можно и репонировать и фиксировать перелом. Хирург должен быть знаком с несколькими доступами и выбрать из них тот, который лучше отвечает индивидуальным особенностям конкретного перелома. Существуют четыре хирургических доступа, отвечающих требованиям хирурга, опытного в вопросах лечения переломов вертлужной впадины:
доступ по Kocher-Langenbeck (пациент на животе или на боку), подвздошно-паховый доступ (пациент на спине), прямой боковой доступ (пациент на боку), расширенный подвздошно-бедренный доступ (пациент на боку).
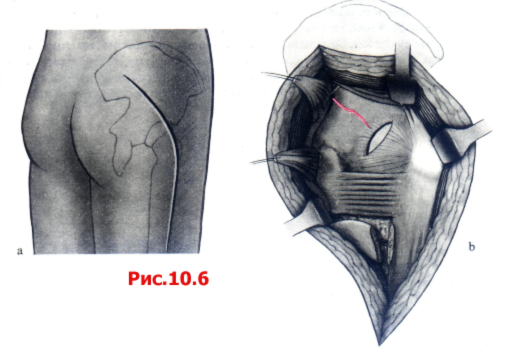
Доступ Кохера-Лангенбека обеспечивает, в первую очередь, подход к задней колонне. Тем не менее он может быть также очень полезен в качестве ограниченного доступа к передней колонне через большую седалищную вырезку (рис. 10.6).
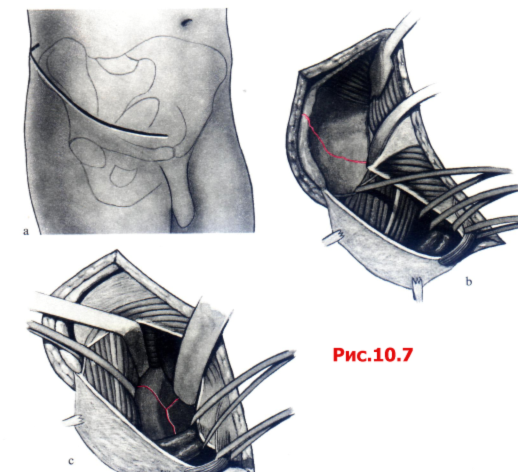
Подвздошно-паховый доступ позволяет, в первую очередь, выделить переднюю колонну и внутреннюю поверхность подвздошной кости. Задней колонны можно достичь также по ее внутренней стенке по Linea terminalis (рис. 10.7).
Рис. 10.6 Доступ по Кохеру-Лангенбеку.
B Выделение задней поверхности вертлужной впадины путем отведения М. glutens medius кпереди и проксимально, а М. ghiteus maximus, M. piriformis и М. obturatorius intemus кзади.
Рис. 10.7 Подвздошно-паховый доступ ,
B Боковое окно доступа с обзором Fossa Шаса вследствие отведения М. iliopsoas и мышц брюшной стенки в медиальном направлении.
С Второе окно доступа, обнажающее linea arcuata и внутреннюю часть крыши вертлужной впадины путем отведения М. iliopsoas и N. femoralis в латеральном направлении и подвздошных сосудов — в медиальном.
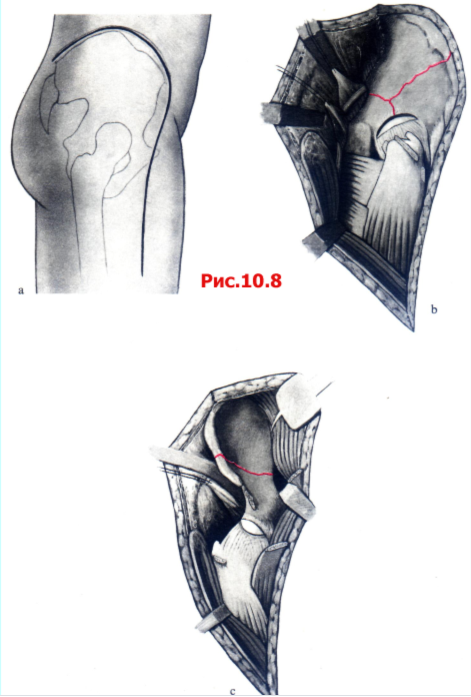
Расширенный подвздошно-бедренный доступ позволяет, прежде всего, обнажить наружную поверхность подвздошной кости и Fossa Iliаса и одновременно выделить переднюю и заднюю колонны. Подход к передней колонне, в отличие от подвздошно-пахового доступа, не столь удобен. Однако после отделения мышц от Fossa Iliаса можно осмотреть спереди и сзади всю подвздошную кость. Расширенный подвздошно-бедренный доступ с широким выделением костей таза часто является необходимым в случаях, когда нужно резецировать мощную костную мозоль или выполнить коррегирующую остеотомию (рис. 10.8).
Рис. 10.8 Расширенный подвздошно-бедренный доступ,
B Выделение наружной поверхности кости путем отведения Mm. gluteus, pirifonnis et obturatorius кзади, с выделение внутренней поверхности кости путем отведения М. iliopsoas и мышц брюшной стенки медиально.
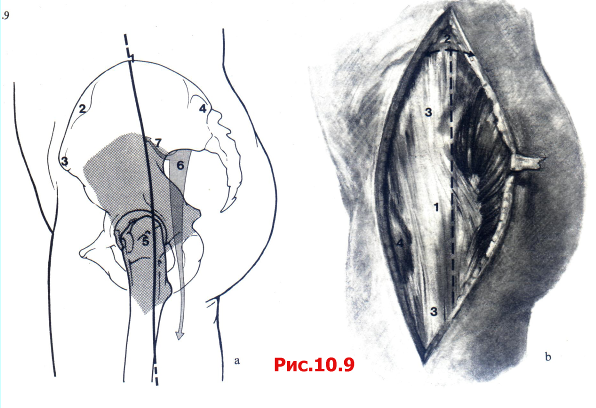
Прямой латеральный доступ позволяет выделить заднюю колонну, всю крышу и половину крыла подвздошной кости, а также предоставляет ограниченный подход к передней колонне (рис. 10.9).
Рис. 10.9 Прямой боковой доступ. Разрез кожи и доступ к кости.
А 1 Punktum suprakriste (Haивысшая точка Christa iliaca);2Tuberculum gluteum; 3 Spina iliaca anterior superior; 4 Spina iliaca posterior superior; 5 Trochanter major; 6 N. ischiadicus; 7 N. gluteus superior.
B 1 Trochanter major; 2 Punctum supracristale; 3 Tractus iliotibialis; 4 M. tensor fasciae latae.
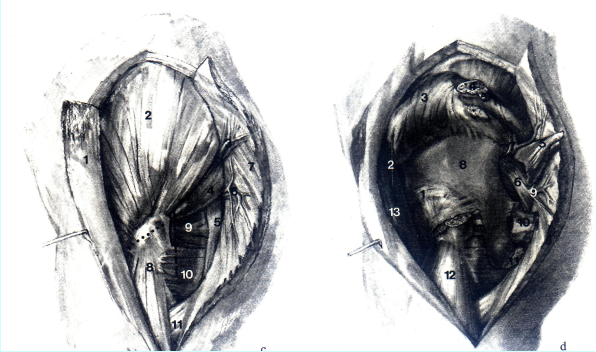
С 1 Tractus iliotibialis; 2 M. ghiteus medius; 3 Vasa glutea superiors (ramus superficialis); 4 M. piriformis; 5 N. ischiadicus; 6N.gluteusinferioretvasagluteainferiora;7M.glutexismaximus;8M.vastuslateralis; 9M.„tricepscoxae"(Mm. gemelli et obturatorius internus); 10 M. quadratus femoris; 11 M. gluteus maximus (сухожилие).
D 1 M. rectus femoris, Caput reflexum; 2 N. tensor fasciae latae (N. gluteus superior); 3 Mm. gluteus medius et minimus (отвернута кверху); 4 Trochanter major (выполнена остеотомия); S M. piriformis (пересечена); 6 N. ischadicus; 7 N. ghiteus superior et vasa glutea superiora; 8 начало M. gluteus minimus; 9 N. ghiteus inferior et vasa gtutea inferiors; 10 M. triceps coxae (пересечена); 11 M. quadratus femoris; 12 M. vastus lateralis; 13 M. tensor fasciae latae.
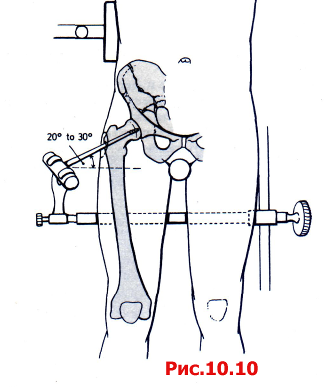
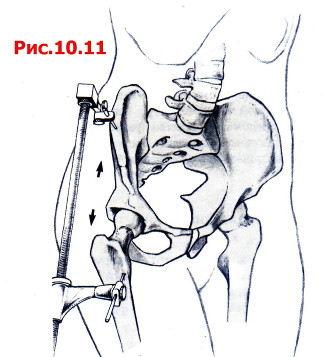
Использование ортопедического (травматологического) операционного стола дает целый ряд преимуществ при укладке конечностей и дистракции головки бедренной кости из вертлужной впадины. Этим значительно облегчается репозиция и осмотр суставной поверхности (рис. 10.10). В качестве альтернативы хирург может оперировать на стандартном операционном столе и для вытяжения использовать бедренный дистрактор, который фиксируют к Christa Iliaca и диафизу бедренной кости (рис. 10.11). Во время операции колено должно быть согнуто на 45-60 градусов для предотвращения повреждения N. ischiadicus. Все четыре хирургических доступа обеспечивают обзор как передней, так и задней колонны, однако у каждого из них есть определенные преимущества и недостатки.
Рис. 10.10 Укладка пациента не травматологическом операционном столе для создания тракции в дистальном и латеральном направлениях.
Рис. 10.11 Использование бедренного дистрактора.
Обычно лучше отложить выполнение операции на несколько (от 2 до 10) дней после травмы, локальная кровоточивость значительно снижается, а состояние больного стабилизируется. Спустя три недели после травмы образуется костная мозоль, что значительно усложняет репозицию.
Предоперационное вытяжение имеет минимальные преимущества и его ни в коем случае не следует накладывать за проксимальный отдел бедренной кости.
Вывих головки бедренной кости кзади следует устранять немедленно. Нерепонируе-мое или нестабильное смещение кзади является показанием к экстренной операции.
Антибиотики должны быть назначены в ближайшем пред- и послеоперационном периоде (24-48 часов).
Для различных типов перелома рекомендованы следующие хирургические доступы:
А1 Доступ Кохера-Лангенбека.
А2 Доступ Кохера-Лангенбека или прямой боковой.
A3 Подвздошно-паховый доступ.
При этих переломах в подавляющем большинстве случаев могут быть эффективно использованы доступы Кохера-Лангенбека или прямой боковой . Расширенный подвздошно-бедренный доступ полезен для изолированных поперечных переломах крыши вертлужной впадины (В 1.2) и тяжелых сочетанных переломах с вовлечением задних отделов крыши и обеих колонн (В1.3).
Эти переломы можно, как правило, оперировать из доступа Кохера-Лангенбека. При необходимости следует использовать сочетанный подвздошно-паховый доступ в случае, если передняя колонна не репонирована. В качестве альтернативы может быть применен прямой боковой доступ, однако, если значительные сложности вызывают у хирурга сомнения, лучше использовать сначала расширенный подвздошно-бедренный доступ.
С1 Эти переломы можно оперировать из подвздошно-пахового доступа. Однако, если они сочетаются с повреждением задней стенки, то должен быть использован расширенный подвздошно-бедренный доступ.
С2 Оперативное лечение этих переломов возможно либо из доступа Кохера-Лангенбека, либо через прямой боковой доступ. Однако необходимо учитывать, что лучший обзор области перелома достигается при использовании подвздошно-пахового и расширенного подвздошно-бедренного доступов.
СЗ Расширенный подвздошно-бедренный доступ.
Наиболее полезными инструментами для хирургии вертлужной впадины являются тазовый репозиционный зажим, репозиционный зажим Фарабефа и различных размеров заостренные репозиционные зажимы (рис. 10.12). Инструмент с шаровидным утолщением на конце используют для подталкивания фрагментов друг к другу, а для предотвращения ротации задней колонны используют введенные в Os ischii винты Шанца с рукояткой или имеющий резьбу экстрактор головки бедренной кости.
Рис. 10.12 Инструменты для репозиции переломов вертлужной впадины.
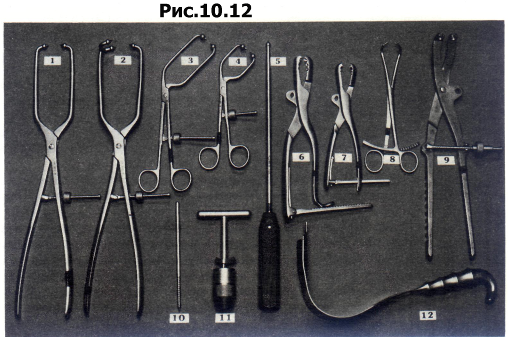
Тазовый репозиционный зажим и зажим Фарабефа фиксируют 4,5-мм кортикальными шурупами к различным костным фрагментам. Остроконечные репозиционные зажимы могут быть приложены непосредственно к кости, к просверленным углублениям в кортикальном слое кости или же к пластмассовым кольцам или крючкам. Репозицию перелома вертлужной впадины часто приходится выполнять поэтапно: сначала сопоставление и фиксацию единичных фрагментов, а затем добавление других фрагментов к уже соединенным частям. Для реконструкции рекомендуется использовать все внесуставные фрагменты. Иногда их находят вдоль Linea arcuata или Inzisura ischiadica. Использование этих фрагментов может значительно облегчить возможность репозиции и улучшить качество стабилизации. Качество репозиции суставной поверхности лучше всего проверить визуально. В случаях, когда для этого требуется нежелательное рассечение мягких тканей и капсулы сустава, качество репозиции можно проверить по точности сопоставления кортикального слоя безымянной кости. Вывих в крестцово-подвздошном сочленении или или перелом крестца со смещением необходимо, как правило, репонировать и фиксировать еще до сопоставления перелома вертлужной впадины. Первичная фиксация стягивающими шурупами (3,5-мм, 4,5-мм или 6,5-мм) обычно позволяет удалить репозиционные инструменты так, что при необходимости могут быть наложены пластины. Наиболее подходящими для этих целей являются прямая 3,5-ммреконструкционная пластина и изогнутая 3,5-мм тазовая пластина. Обязательным является точное моделирование пластин.
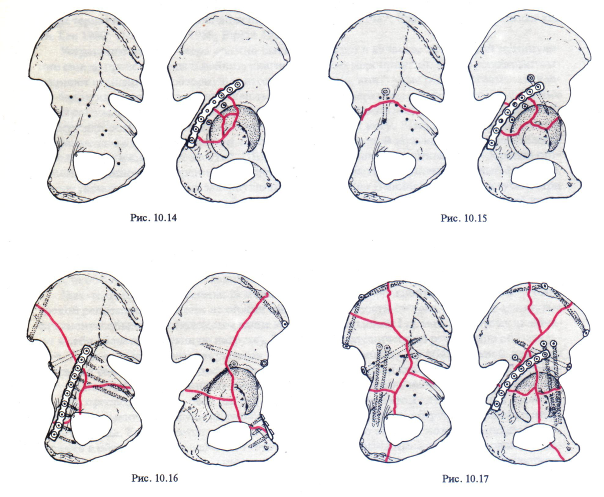
Пластины, как правило, накладывают по задней поверхности вертлужной впадины из разреза Кохера-Лангенбека. Эту же методику применяют и при использовании расширенного подвздошно-бедренного и прямого бокового доступов, когда пластины также накладывают на крыло подвздошной кости. При использовании подвздошно-пахового доступа пластины чаще всего располагают по верхнему краю входа в таз. Иногда перелом удается стабилизировать лишь стягивающими шурупами, однако в большинстве случаев фиксация шурупами должна быть дополнена наложением одной или нескольких пластин. Длинные стягивающие шурупы чрезвычайно эффективны в случаях, если они расположены между внутренним и наружным кортикальными слоями подвздошной кости либо вдоль длинной оси передней или задней колонны (рис. 10.14-10.17).
После тщательного восстановления мягкотканного покрова и закрытия раны обычно оставляют вакуумные дренажи на 24-48 часов. Пассивную мобилизацию тазобедренного сустава можно начать через несколько дней. Когда пациент почувствует себя достаточно комфортно, обычно через 5-10 дней после операции, начинают тренировки с активной мобилизацией тазобедренного сустава и частичной нагрузкой (15 кг) весом тела на поврежденную конечность. В обычных условиях полная нагрузка весом может бытьразрешена через 8 недель после внутренней фиксации.
Рис. 10.13 Имплантаты для фиксации переломов вертлужной впадины, 3,5-мм и 4,5-мм изогнутые и прямые реконструк-ционные пластины, сверхдлинные 3,5-мм, 4,5-мм и 6,5-мм шурупы.
Рис. 10.14 Внутренняя фиксация перелома задней стенки (А1.2) из доступа Кохера-Лангенбека.
Рис. 10.15 Внутренняя фиксация сочетаннога поперечного переломай перелома задней стенки (В1.3) из доступа Кохера-Лангенбека.
Рис. 10.16 Внутренняя фиксация сочетанного перелома передней колонны и заднего полупоперечного перелома (В3.2) из подвздошно-пахового доступа.
Рис. 10.17 Внутренняя фиксация перелома обеих колонн (С 1.3) из расширенного подвздошно-бедренного доступа.

Epstein НС (1980) Traumatic dislocations of the hip. Williams & Wilkins, Baltimore
Judet R, Judet J, Letournel E (1964) Fractures of the acetabulum. Classification and surgical approaches for open reduction. J Bone Joint Surg [Am] 46:1615
Knight RA, Smith H (1958) Central fractures of the acetabulum. J Bone Joint Surg 40:1
Letournel E (1979) The results of acetabular fractures treated surgically : twenty-one years experience. In: The hip: proceedings of the Seventh Open Scientific Meeting of The Hip Society. Mosby, St. Louis
Letournel E (1980) Acetabulum fractures: classification and management. Clin Orthop 151:81 Letournel E (1981) Fractures of the acetabulum. Springer, New York Berlin Heidelberg Matte JM, Merritt PO (1988) Displaced acetabular fractures. Clin Orthop 230:83
Matte J, Anderson L, Epstein H, Hendrick P (1986) Fractures of the acetabulum: a retrospective analysis. Clin Orthop 205:230
Matte J, Letournel E, Browner В (1986) Surgical management of acetabular fractures. Mosby, St. Louis (American Academy of Orthopaedic Surgeons Instructional Course Lectures, No.35, p.38)
Malta J, MehneD, Roffi R (1986) Fractures of the acetabulum: early results of a prospective study. Clin Orthop 205:241 Mears DC, Rubash H (1986). Pelvic and acetabular fractures. Slack, Thorofare, NJ Tile M (1984) Fractures of the pelvis and acetabulum. Williams & Wilkins, Baltimore
Остеосинтез металлическими пластинами и винтами до сих пор является методом выбора при некоторых переломах, например когда требуется точное сопоставление отломков или характер и локализация перелома таковы, что, кроме пластины, ничего применить нельзя. Примерами этого служат внутри- и околосуставные переломы, переломы плоских костей (ключица, лопатка, таз), переломы позвоночника, челюстей. Конструкции пластин усовершенствованы до деталей, и для каждой локализации и типа перелома есть своя пластина и винты. Благодаря работам АО-группы эти операции стали высокотехнологичными и требуют хорошего оснащения. Конструкции пластин и винтов постоянно совершенствуются и в настоящее время наиболее оптимальными являются следующие.
• Винты (шурупы) могут быть самостоятельным видом фиксации, например, при переломе шейки бедра, но чаще их используют для прикрепления пластин к кости. Подавляющее большинство винтов несамонарезающие, и для их введения вначале просверливают отверстие в кости диаметром, равным диаметру тела винта, затем нарезают резьбу метчиком и после этого завинчивают винт. Винты делятся на кортикальные, спонгиозные и специальные. Кортикальные винты предназначены для кортикальной (пластинчатой) кости, составляющей диафизы трубчатых костей, и характеризуются относительно неглубокой наклонной резьбой по всей длине винта. Для крупных костей (бедро, большеберцовая кость, плечо) используют винты диаметром 4,5 мм под сверло 3,2 мм, для более мелких (кости предплечья, ключица) — винты диаметром 3,5 мм под сверло 2,5 мм. Винты диаметром 2,7, 2,0 и 1,5 мм применяют для остеосинтеза костей кисти и стопы и в детской практике.
Спонгиозные винты предназначены для губчатой кости и характеризуются глубокой, более плоской резьбой. Резьба может быть по всей длине винта или только в его концевой части длиной 16 и 32 мм. Винты диаметром 6 мм используют под сверло 3,2 мм. Маллеолярные винты более тонкие (диаметр 4,5 мм) и имеют самонарезающее острие.
К специальным винтам относятся канюлированные спонгиозные винты с отверстием по всей длине винта, которые вводят по предварительно установленной тонкой спице. Диаметр их может быть 6,5 мм, но для остеосинтеза шейки бедра используют винты диаметром 7,4 мм. При остеопорозе под головку винта подкладывают шайбу. Винты с угловой стабильностью имеют дополнительную резьбу на головке, что препятствует их смещению в отверстии пластины LCP.
Они являются составной частью нового поколения пластин с угловой стабильностью, которые повысили эффективность остеосинтеза околосуставных переломов и остеосинтеза при остеопорозе.
• Пластины бывают нескольких видов. Прямые пластины предназначены для остеосинтеза диафизарных переломов длинных костей, Т- и L-образные - для остеосинтеза плато большеберцовой кости, головки и шейки плеча, реконструктивные пластины - для остеосинтеза лобкового симфиза, вертлужной впадины. Выпускается много специальных пластин для остеосинтеза вертельных переломов, шейки бедра, мыщелков бедра, пилона большеберцовой кости, пяточной кости, которые будут рассмотрены ниже при описании лечения переломов на профильном клиническом этапе в ОМСТ. Интрамедуллярный остеосинтез штифтом с рассверливанием костномозгового канала (рис. 2-3)
Преимуществом данного способа является простота и непродолжительное время операции при остеосинтезе простых переломов бедра и голени (тип А), которые локализуются в средней трети диафиза.
Рис. 2-3. Стандартный открытый остеосинтез штифтом с рассверливанием.
а - остеосинтез оскольчатого (тип В1) перелома бедра;
б — остеосинтез сложного (тип С2) перелома большеберцовой кости.
При локализации переломов в нижней трети бедра, где костномозговой канал расширяется или в случае оскольчатых или сложных (типы В2, ВЗ, CI, C3) переломов, для достижения стабильной фиксации приходится дополнять остеосинтез винтами, серкляжными лентами или другими способами, что значительно повышает травматичность вмешательства за счет увеличения времени операции и интраоперационной кровопотери. При этом способе остеосинтеза, так же как и при остеосинтезе пластиной, необходимо учитывать состояние кожных покровов оперируемой конечности. Он не требует специального дополнительного оборудования, поэтому, так же, как при остеосинтезе пластиной, доступен большинству клиник нашей страны. В раннем периоде сочетанной травмы это способ остеосинтеза можно применять у больных с простыми переломами средней трети диафиза бедренной и большеберцовой костей.
В.А. Соколов
Множественные и сочетанные травмы
Вертлужная впадина, капсула, связочный аппарат, головка бедренной кости составляют тазобедренный сустав. Помимо различных болезней, при которых происходит дегенеративно-дистрофическое поражение тканей, сустав может пострадать и при переломе. Риск возникновения перелома возрастает, если имеются следующие факторы:
- нарушения обменных процессов в тканях костей;
- опухоли;
- инфекции.
При несвоевременном и неграмотном лечении сросшийся даже с незначительным смещением отломков перелом в конечном итоге способен привести к инвалидизации человека, поскольку тазобедренный сустав несет большую нагрузку и отвечает за ее равномерное перераспределение на ноги. В некоторых случаях перелом срастается плохо и медленно, у пожилых людей сращение уже может и не произойти. В таком случае подвижность существенно ограничивается, часто приводит в летальному исходу из-за того, что человек оказывается прикованным к постели. Ситуацию может исправить только замена сустава на искусственный.
Вертлужная впадина: виды переломов и способы лечения
Порядка 20% случаев механического нарушения целостности тазовых костей касаются вертлужной впадины. Травмирование может произойти прямо (например, при боковом столкновении в автоаварии) и косвенно (например, при падении). В анатомическом строении вертлужной впадины выделяют переднюю, а также заднюю колонны. Первую образуют передняя часть подвздошной кости в совокупности с лонной, вторую – задняя часть подвздошной кости и седалищная кость. Задняя колонна более прочная, однако при авариях ломается чаще именно она.
Переломы могут быть:
- Простые. К ним относятся переломы заднего и переднего края, задней колонны, поперечные переломы.
- Сложные. При данном типе происходит одновременный перелом задней стенки и колонны, перелом задней стенки вкупе в поперечным, перелом передней колонны совместно с поперечным переломом задней или повреждение одновременно обеих колонн. Сложные переломы обычно многооскольчатые.
Точно определить тип перелома можно только при помощи обзорной рентгенографии области таза. Часто при поступлении пациента с переломами рентгеновский снимок делается не слишком высокого качества, не всегда можно рассмотреть мелкие детали. Поэтому для наиболее четкой картины рекомендуется КТ (поперечная или трехмерная).
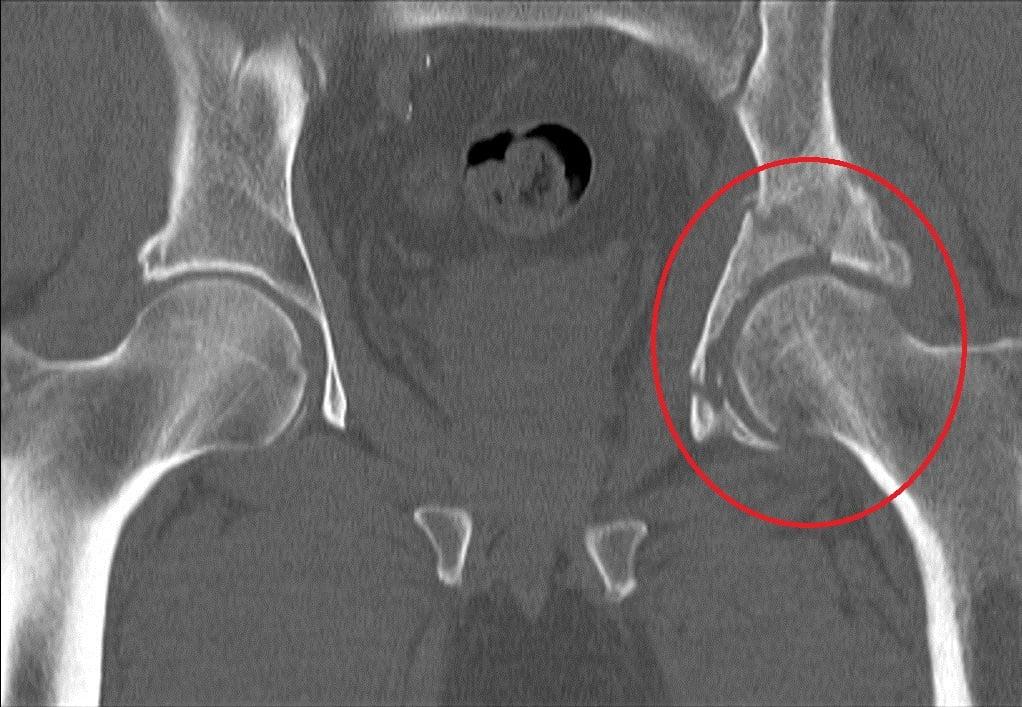
После точной диагностики при помощи КТ выявляется степень смещения тазовых костей. Если смещение минимально, то применяется тракция (вытяжение) и заживление в течение реабилитационного периода. Если же смещение существенное, а также присутствует вывих, то после вправления используется скелетное вытяжение. После вытяжения делается анализ состояния сустава: при удачном совпадении осколков производится тракция и реабилитация, при оставшемся смещении решается вопрос об оперативном вмешательстве. Если перелом в данный момент времени неоперабельный, то через 4-6 месяцев проводится эндопротезирование. В случае возможности проведения операции применяются следующие методы: артротомия, репозиция, стабильная фиксация.
Неоперабельным считается многооскольчатый перелом. При этом может возникнуть некроз головки, а также деформирующий артроз сустава. Остеосинтез не рекомендован, оптимальным вариантом является замена сустава. Свободные костные частицы необходимо удалить, поскольку они вызывают боль и деформируют суставные ткани.

Консервативное лечение возможно в следующих случаях
- если смещения не произошло;
- сломано не более 25% заднего края вертлужной впадины;
- низкий поперечный перелом;
- низкий перелом передней колонны;
- перелом двух колонн при сохранности объединяющего их свода впадины.
Если по истечении заданного периода времени сращения не происходит, то перелом считается несрастающимся. В таких случаях выходом является полная или частичная замена сустава на имплантат. При необходимости применяется дополнительный костный материал.
Аппарат обеспечивает закрытую репозицию и стабильную фиксацию отломков тазовых костей при лечении центрального переломовывиха вертлужной впадины. Указанный эффект достигается за счет того, что шарнирно соединенные между собой посредством стержней бедренные и тазовые опоры, выполненные в виде дуг и колец, закрепленные на опорах фиксаторы кости, а также элементы крепления, дополнительно соединены балкой с резьбовым хвостовиком, при этом последний установлен в сквозном пазу закрепленной на дуге опорной планки и соединен с ней резьбовой тягой, а минимум два фиксирующих стержня закреплены на балке с возможностью осевого смещения.
Полезная модель - аппарат для остеосинтеза центрального переломовывиха вертлужной впадины - относится к медицинской технике, в частности, к устройствам для внеочагового остеосинтеза, применяемым для лечения повреждений и заболеваний костей конечностей.
Известен аппарат для репозиции и фиксации тазовых костей содержащий соединенные телескопическими стержнями дуговые опоры с закрепленными на них фиксаторами кости, а также элементы крепления (Свидетельство РФ №5917, опубл.: 16.02.98., бюл. №2).
Однако данное устройство предназначено для лечения, преимущественно, травматических смещений тазовых костей и не обеспечивает возможности лечения центрального переломовывиха вертлужной впадины.
Известен аппарат для хирургического лечения тазобедренного сустава, содержащий шарнирно соединенные между собой посредством телескопических стержней бедренные и тазовые опоры, выполненные в виде дуг и колец, закрепленные на опорах фиксаторы кости, а также элементы крепления (Свидетельство РФ №23231 опубл.: 10.06.02., бюл. №16).
Однако данный аппарат также не позволяет осуществлять закрытую репозицию и фиксацию отломков тазовой кости при лечении центрального переломовывиха вертлужной впадины.
Задачей полезной модели является разработка конструкции аппарата, обеспечивающего возможность закрытой репозиции и стабильной фиксации фрагментов тазовых костей при лечении центрального переломовывиха вертлужной впадины.
Указанная задача решается тем, что в аппарате для остеосинтеза центрального переломовывиха вертлужной впадины, содержащем шарнирно соединенные между собой посредством стержней бедренные и тазовые опоры, выполненные в виде дуг и колец, закрепленные на опорах фиксаторы кости, а также элементы крепления, кольца и прилежащая дуга дополнительно соединены балкой с резьбовым хвостовиком, при этом последний установлен в сквозном пазу закрепленной на дуге опорной планки и соединен с ней резьбовой тягой, а минимум два фиксирующих стержня закреплены на балке с возможностью осевого смещения.
Полезная модель поясняется описанием и схемой, на которой изображено:
Фиг.1 - аппарат для остеосинтеза центрального переломовывиха вертлужной впадины, общий вид.
Аппарат содержит бедренные и тазовые опоры, выполненные, соответственно, в виде имеющих отверстия колец 1, 2 и дуг 3, 4, на которых с помощью фиксаторов 5 закреплены спицы 6 и фиксирующие стержни 7.
Кольца 1 и 2 жестко соединены резьбовыми стержнями 8, а дуги 3 и 4 - взаимосвязанными между собой кронштейнами с резьбовыми хвостовиками 9. Одновременно, кольцо 2 соединено с дугой 3 телескопическими стержнями 10 и 11, а с дугой 4 - телескопическим стержнем 12, причем концы этих стержней закреплены на указанных опорах с помощью шарниров 13, 14, 15, 16, 17 и 18.
Кроме того кольца 1, 2 и дуга 3 соединены балкой 19 с резьбовым хвостовиком 20, на которой с возможностью осевого смещения установлены фиксирующие стержни 21, закрепленные с помощью втулок 22 и стабилизирующих стержней 23, взаимосвязанных с балкой 19 и фиксирующими стержнями 21 посредством, соответственно, втулок 22 и шарниров 24. Причем с кольцами 1 и 2 балка 19 жестко соединена винтообразными планками 25, а с дугой 3 - пластиной 26 с отверстиями и сквозным продольным пазом 27, в котором установлен ее резьбой хвостовик 20, соединенный с указанной пластиной посредством резьбовой тяги 28.
Отдельные детали и узлы аппарата соединены с помощью крепежных гаек 29 и болтов 30.
Аппарат используют следующим образом.
После анестезии и обработки операционного поля дистальную треть бедра фиксируют чрескостно проводимыми на двух уровнях спицами 6, а в крыло подвздошной кости вводят фиксирующие стержни 7, которые с помощью фиксаторов 5 крепят, соответственно, на кольцевых опорах 1, 2 и дугах 3, 4.
Кольца 1 и 2 жестко соединяют резьбовыми стержнями 8, а дуги 3 и 4 - взаимосвязанными между собой кронштейнами с резьбовыми хвостовиками 9. Одновременно, кольцо 2 соединяют с дугой 3 телескопическими стержнями 10 и 11, а с дугой 4 - телескопическим стержнем 12, причем концы этих стержней крепят на указанных опорах с помощью шарниров 13, 14, 15, 16, 17 и 18. Дополнительно кольца 1, 2 и дугу 3 по латеральной стороне соединяют балкой 19, которую к кольцам 1 и 2 жестко крепят винтообразными планками 25, а с дугой 3 соединяют пластиной 26 с отверстиями и сквозным продольным пазом 27. При этом резьбовой хвостовик 20 балки 19
устанавливают в пазу 27 пластины 26 и соединяют его с закрепленной на пластине 26 резьбовой тягой 28.
Вслед за этим в вертельную область бедра вводят фиксирующие стержни 21, которые с возможностью осевого смещения с помощью втулок 22 и стабилизирующих стержней 23 крепят на балке 19. При этом одними концами стабилизирующие стержни 23 посредством втулок 22 фиксируют на дуге 19, а другими с помощью шарниров 24 - на фиксирующих стержнях 21.
Затягиванием крепежных гаек 29 и болтов 30 положение деталей и узлов аппарата стабилизируют.
Для вправления центрального вывиха вертлужной впадины первоначально осуществляют разведение подвздошной и седалищной костей на стороне повреждения. Для этого ослабляют затяжение крепежных гаек 29 и болтов 30, фиксирующих положение резьбового хвостовика 20 балки 19 в пазу 27 пластины 26 и шарниров 13-18, соединяющих телескопические стержни 10-12 с кольцом 2 и дугами 3 и 4. Затем по телескопическим стержням 10-12 создают условия дистракции с темпом 1,0-1,5 мм в сутки и поддерживают его до разведения указанных костей на необходимую величину исходя из возможности последующей репозиции центрального фрагмента вертлужной впадины. При этом, последовательно варьируя темп дистракции по разным телескопическим стержням 10-12, добиваются оптимального взаиморасположения подвздошной и седалищной костей относительно друг друга.
Вслед за этим производят репозицию центрального фрагмента впадины. Для этого ослабляют фиксацию втулок 22 и шарниров 24, при помощи которых стабилизирующие стержни 23 закреплены на балке 19 и фиксирующих стержнях 21. Путем вращения гаек 29, фиксирующих стержни 21 в закрепленных на балке 19 втулках 22, производят смещение указанных стержней кнаружи. Одновременно, в этом же направлении, при помощи резьбовой тяги 28 по пазу 27 пластины 26 смещают резьбовой хвостовик 20 балки 19 в сочетании с осевым смещением последней за счет вращения гаек 29 фиксирующих ее хвостовик 20 в пазу 27. В результате выполнения указанных манипуляций происходит смещение центрального фрагмента впадины в направлении кнаружи книзу, что позволяет вывести его в анатомически правильное положение.
По завершении репозиции между центральным фрагментом впадины и прилежащими участками подвздошной и седалищной костей с помощью соединяющих кольцевую опору 2 с дугами 3 и 4 телескопических стержней 10-12 создают условия компрессии, которые поддерживают до полной консолидации перелома. Демонтаж аппарата осуществляют в обратной последовательности.
Аппарат для остеосинтеза центрального переломовывиха вертлужной впадины, содержащий шарнирно соединенные между собой посредством стержней бедренные и тазовые опоры, выполненные в виде дуг и колец, закрепленные на опорах фиксаторы кости, а также элементы крепления, отличающийся тем, что кольца и прилежащая дуга дополнительно соединены балкой с резьбовым хвостовиком, при этом последний установлен в сквозном пазу закрепленной на дуге опорной планки и соединен с ней резьбовой тягой, а минимум два фиксирующих стержня закреплены на балке с возможностью осевого смещения.
Читайте также:


