Первичный генерализованный остеоартроз формулировка диагноза
Генерализованный остеоартроз (ОА) – это хроническое заболевание суставов, которым страдают преимущественно люди пожилого возраста. Среди лиц старше семидесяти лет патологию выявляют более чем в 90% случаев.
Заболевание имеет прогрессирующее течение и со временем приводит к массовому повреждению суставов. По статистике, заболевание – одна из частых причин потери трудоспособности у пожилых людей. Как показала практика, он ухудшает все показатели качества жизни и приводит к значительным затратам на лечение.
Чем больше суставов поражено, тем ниже качество жизни человека и тем хуже его психоэмоциональное состояние.
Общие сведения
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Первичный генерализованный остеоартроз – самая распространенная форма заболевания. Болезнь возникает спонтанно, без конкретной причины. Она обычно поражает межфаланговые, I запястные, I плюснефаланговые, коленные и тазобедренные суставы. Страдать могут межпозвонковые диски и суставы.
При генерализованном типе в процесс патологии вовлекается менее трех суставов или групп суставов. Проксимальные межфаланговые суставы представляют собой одну группу, дистальные – вторую, пястнофаланговые – третью.
Одним из факторов, провоцирующих развитие ОА, является дисплазия соединительной ткани (ДСТ). Она приводит к гипермобильности и дальнейшему повреждению суставных хрящей.
Принципы диагностики
Диагноз выставляют на основе анамнестических данных, клинических признаков поражения, как минимум, трех групп суставов, результатов лабораторных и инструментальных методов исследования.
Лабораторная диагностика
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Стандартные лабораторные методы исследования не представляют ценности в диагностике деформирующего остеоартроза.
Однако недавно ученые выявили любопытную связь между повышением окисленных липопротеинов низкой плотности в крови и развитием остеоартроза. Повышенный уровень оЛПНП обычно выявляют у лиц с моно- и олигоартрозом. А у людей с высоким уровнем антител к оЛПНП чаще диагностируют генерализованный артроз с быстропрогрессирующим течением или сопутствующим синовитом.
Липопротеины низкой плотности оказывают атерогенное действие, играют одну из ключевых ролей в развитии метаболического синдрома. Их уровень повышается у лиц с ожирением, атеросклерозом, ишемической болезнью сердца, сахарным диабетом ІІ типа.
Возможности ранней диагностики
Сегодня ученые начинают разрабатывать методы ранней диагностики остеоартроза. Их суть заключается в выявлении генетических маркеров ОА и ДСТ. Исследования позволяют спрогнозировать риск развития болезни различной локализации. Но пока что в клинической практике генетическую диагностику практически не применяют.
Дефекты в генах GDF5 и VDR сопряжены с повышенным риском развития генерализованного артроза. Это еще раз подтверждает: деформирующий остеоартроз относится к заболеваниям с генетической предрасположенностью.
Лечение первичного генерализованного остеоартроза
Первым шагом в борьбе с артрозом должна быть разгрузка пораженных сочленений. Больному человеку необходимо избегать тяжелых физических нагрузок, бега, ходьбы на длительные расстояния. При вовлечении в патологию межфаланговых суставов нужно отказаться от выполнения монотонной ручной работы.
Медикаментозное лечение необходимо для купирования болевого синдрома, торможения дегенеративных процессов. Основные цели такой терапии – стимуляция метаболических процессов, улучшение внутрикостного и регионарного кровообращения, угнетение воспаления суставов.
Препараты, которые назначают при болезни:
- немедленного действия (НПВС, кортикостероидные гормоны). Помогают быстро купировать боль и воспаление, убрать скованность, улучшить функции суставов. Эти лекарства оказывают только симптоматическое действие, но никак не влияют на развитие самого заболевания;
- структурно-модифицирующего действия (хондропротекторы). Стимулируют синтез протеогликанов и гиалуроновой кислоты, замедляя прогрессирование остеоартроза. Оказывают ощутимый эффект лишь при длительном применении.
Для борьбы с остеоартрозом крупных сочленений также используют препараты гиалуроновой кислоты. Их вводят интрасиновиально, то есть непосредственно в суставную полость. Эти лекарства называют протезами синовиальной жидкости.
Остеопенический синдром
В пожилом возрасте остеоартроз нередко ассоциируется с малосимптомной или бессимптомной остеопенией. Развитие последней связано с повышенной потерей кальция, активной резорбцией костной ткани. Выявить остеопенический синдром можно с помощью денситометрии. В случае массивного остеопороза патологические изменения видны на обычных рентгенограммах.
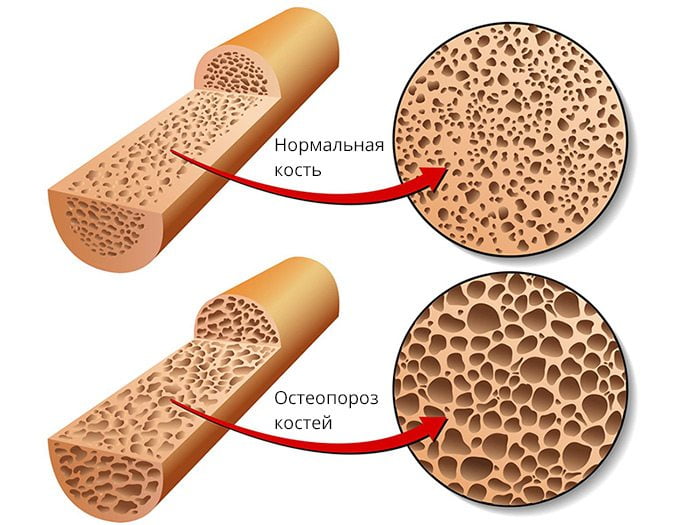
Поскольку остеопения усугубляет течение патологии, борьба с ней — важная часть лечения и профилактики последнего. Поэтому больным с ОА назначают препараты, которые подавляют патологическую резорбцию костей. Наиболее широко в клинической практике используется Алендронат.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2013
Общая информация
Название протокола: Остеоартроз
Остеоартроз — гетерогенная группа заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава, в первую очередь хряща, а также субхондральной кости, синовиальной оболочки, связок, капсулы, околосуставных мышц.
Код протокола:


Классификация
Диагностика
Диагностические критерии ОА. Для постановки диагноза ОА ревматолог или ортопед- травматолог должен использовать критерии Американской коллегии ревматологов ( по Altmanet al.,1991). Необходимо собрать сведения о сопутствующей патологии, предшествующей терапии, наличие вредных привычек.
Жалобы и анамнез:
Ведущий клинический признак остеоартроза - боль в области пораженного сустава (суставов). Усиление боли в положении стоя или при нагрузке. Утренняя скованность длится менее 30 минут, присоединение воспалительного компонента приводит к удлинению утренней скованности.
Лабораторные исследования: При первичном (идиопатическом) остеоартрозе обнаружение патологических изменений стандартных лабораторных показателей в целом не характерно. Следует иметь ввиду, что у больных пожилого возраста (большинство больных остеоартрозом) небольшое увеличение СОЭ и титров ревматоидного фактора может быть связана с возрастом и не является основанием для исключения диагноза остеоартроза. При исследовании синовиальной жидкости выявляют ее незначительное помутнение, повышение вязкости, количество лейкоцитов менее 2000 в 1 мм3 , нейтрофилов менее 25%.
Инструментальные исследования: рентгенологическое исследование суставов - для подтверждения диагноза ОА, стадии и оценки прогрессирования дегенеративных изменений в суставах; стадию заболевания определяют преимущественно по классификации KellgrenLawrence. Новые инструментальные методы (спектроскопия ядерно- магнитного резонанса, КТ, остеоцинтиграфия, УЗИ суставов) применяют для изучения характера поражения всех составляющих сустава, но не для оценки эффективности лечения.
Показания для консультации специалистов:
· При поражении межпозвонковых суставов - невропатолога
· Для исключения опухолевых заболеваний, метастазов в кости позвоночника и таза (множественная миелома, опухоли простаты, гипернефрома и т.д.) - онколога.
Дифференциальный диагноз: Диагностика OA с учётом диагностических критериев трудностей не вызывает. Тем не менее каждую клиническую ситуацию необходимо проанализировать с точки зрения возможности вторичного происхождения OA.
Перечень основных и дополнительных диагностических мероприятий
Перечень основных диагностических мероприятий:
Общеклинические тесты: общий анализ крови, общий анализ мочи.
Биохимические тесты: активность печеночных ферментов (АЛТ, АСТ), содержания креатинина, общего белка, глюкозы.
Перечень дополнительных диагностических мероприятий:
1. Пункция сустава, исследование синовиальной жидкости
2. Консультация невропатолога
3. ФГДС
4. УЗИ ОБП и почек
5. Рентгенография вовлеченных суставов
6. МРТ суставов – при подозрении на травматическое повреждение
7. Денситометрия (по показаниям)
Необходимый объем обследований перед плановой госпитализацией:
- ОАК
- Биохимический анализ крови (креатинин, АЛТ, АСТ, общий и прямой билирубин, общий холестерин, глюкоза, мочевая кислота, СРБ, РФ)
- Микрореакция
- ОАМ
- Ревматоидный фактор (IgM, IgG, IgA)
- Определение антител IgG к двухцепочной ДНК (Anti-dsDNA)
- Определение IgG антител к циклическому цитруллинсодержащему пептиду (anti-CCP)
- РИФ/ПЦР на ИППП (хламидии, гонорею, трихомонады), при положительном результате требуется предварительная санация очага инфекции до госпитализации
- Флюорография
- ЭКГ
- Рентгенография вовлеченных суставов, рентгенография кистей при первичном установлении диагноза
- ФГДС
- Осмотр гинеколога/уролога
- Консультация травматолога-ортопеда (при ОА 3-4 стад).
Перечень основных диагностических мероприятий в стационаре
- СРБ, РФ, фибриноген, белковые фракции, креатинин, триглицериды, липопротеиды, АЛТ, АСТ
- R-графия коленных суставов
- УЗИ коленных суставов
Перечень дополнительных диагностических мероприятий в стационаре
- R-графия других суставов – по показаниям
- Анализ синовиальной жидкости
Лечение
Цели лечения:
- Замедление прогрессирования процесса,
- Уменьшение выраженности боли и воспаления,
- Снижение риска обострений и поражения новых суставов,
- Улучшение качество жизни и предотвращение инвалидизации.
Тактика лечения пациентов с ОА:
Немедикаментозное лечение:
- Физические упражнения при OA способствуют снижению боли и сохранению функциональной активности суставов. Кроме того, физические упражнения необходимы больным с точки зрения профилактики сердечно- сосудистых заболеваний.
- Диета. В отличие от первичной профилактики OA, специальных исследований, подтверждающих роль снижения массы тела в задержке прогрессирования уже имеющегося OA, не проводили. Следует ориентировать больных на поддержание нормальной массы тела с позиции механической разгрузки суставов, а также профилактики сердечно- сосудистой патологии.
- Ортезы для коленных суставов применяются при начальных стадиях заболевания, а также специально при деформациях – варус и вальгус вариантах с биомеханической коррекцией до 20º (EVERYDAY, MEDIAL, LATERAL (RT,LT)).
Медикаментозное лечение:
Основные:
НПВП плюс анальгетики (парацетамол до 1,5 г/сутки)
Синтетические анальгетики центрального действия ( трамадол 100 мг/2 мл)
Ацеклофенак 100 мг табл
Мелоксикам 15 мг, таб.
Диацереин 50мг, капс.
ГКС (локально) пролонгированного действия (при поражении крупных суставов):
1. Бетаметазона ацетат 4 мг/мл;
2. Метилпреднизолона ацетат 20,40,80 мг/мл
Внутрисуставные иньекции гиалуроната натрия (при поражениях крупных и мелких суставов)
Вязкоупругий имплантат 10 мг -1,0мл (остенил мини), внутрисуставно, для мелких суставов кисти и стоп 1 раз в неделю №3 (в течении 3 недель), вязкоупругий имплантат 20 мг-2.0 мл (остенил средний ) внутрисуставно для крупных суставов № 3, цикл из 3-5 иньекции, вводимых 1 раз в неделю, вязкоупругий имплантат 40 мг-2.0 мл (остенил плюс) в крупные суставы №1- 1 раз в неделю.
Хондропротекторы:
1. Хондроитин сульфат 1000 мг/сутки в течение 6 месяцев
2. Хондроитина сульфат мазь/гель для наружного применения 5% 30г. 3 раза в день 2-3 месяца.
3. Глюкозамин+ хондроитин сульфат (терафлекс 500мг, артра 500мг)
Перечень дополнительных медикаментов:
Дополнительные:
Антидепрессанты
1. Амитриптилин 25 мг, табл
2. Флуоксетин 10мг и 20мг, кап.
3. Венлафаксин 75 мг, 150 мг, капсулы пролонгированного действия, таблетки
Миорелаксанты центрального действия (толперизон 50-150 мг -3 раза в сутки, или внутримышечно 100 мг - 2 раза в сутки)
СИМПТОМАТИЧЕСКИЕ ЛЕКАРСТВЕННЫЕ СРЕДСТВА БЫСТРОГО ДЕЙСТВИЯ
•Парацетамол показан при умеренных болях (при OA без признаков воспаления ) с целью уменьшения боли. Дозу парацетамола подбирают индивидуально, но не более 2,0 г/сут, так как более высокие дозы сопровождаются развитием осложнений со стороны ЖКТ. В указанной дозе доказана безопасность применения парацетамола при OA в течение 2 лет.
•НПВП показаны при OA в случае неэффективности парацетамола, а также при наличии признаков воспаления. Преимущества по эффективности какого-либо НПВП над другим не выявлено. Выбор НПВП определяется прежде всего его безопасностью в конкретных клинических условиях. Например, среди клинико-фармакологических свойств индометацина следует принять во внимание его отрицательное воздействие на метаболизм суставного хряща при OA. ♦Селективные ингибиторы ЦОГ-2 следует назначать при наличии следующих факторов риска развития нежелательных явлений: возраст старше 65 лет, наличие в анамнезе язвенной болезни или желудочно- кишечного кровотечения, одновременный приём ГК или антикоагулянтов, тяжёлые сопутствующие заболевания.
♦Приём неселективных НПВП в сочетании с синтетическим простагландином мизопростолом в дозе 200— 800 мг/сут, несмотря на наличие положительного эффекта в отношении ЖКТ, имеет значительно более высокую стоимость лечения.
♦НПВП при OA применяют только в период усиления болей, в отличие от их систематического приёма при воспалительных артритах. Доза НПВП при OA ниже, чем при артритах. Неселективные ингибиторы ЦОГ: лорноксикам 12-16 мг/сут; ибупрофен по 400—600 мг 3 раза в сутки, кетопрофен по 100 мг/сут, диклофенак по 50 мг 2 раза в сутки, лорноксикам 12-16 мг/сут. Селективные ингибиторы ЦОГ-2: ацеклофенак 200 мг/сут, мелоксикам 7,5 мг/сут, нимесулид по 100 мг 2 раза в сутки, целекоксиб по 100 мг 1 —2 раза в сутки
•лекарство из группы наркотических обезболивающих средств (анальгетиков). Трамадол (опиоидный анальгетик, в первые дни по 50 мг/сут с постепенным увеличением дозы до 200—300 мг/сут) применяют в течение короткого периода для купирования сильной боли при условии неэффективности парацетамола или НПВП, а также невозможности назначения оптимальных доз этих ЛС.
СИМПТОМАТИЧЕСКИЕ ЛЕКАРСТВЕННЫЕ СРЕДСТВА МЕДЛЕННОГО ДЕЙСТВИЯ
•Колхицин. Применяют в случае множественного поражения суставов при OA с признаками воспаления и выраженными болями, резистентным к другому лечению. Применение колхицина основано, с одной стороны, на обнаружении в указанных случаях OA кристаллов пирофосфата кальция в синовиальной жидкости, а с другой стороны — на свойстве колхицина тормозить дегрануляцию нейтрофилов, стимулированных кристаллами. Колхицин назначают в дозе 1 мг/сут.
Внутрисуставное введение глюкокортикоидов. Введение ГК в полость сус- тава показано при OA с симптомами воспаления. При OA ГК вводят только в коленные суставы. Эффект лечения, выражающийся в уменьшении боли и симптомов воспаления, длится от 1 нед до 1 мес. Применяют триамцинолон (20-40 мг), метилпреднизолон (20-40 мг), бетаметазон (2-4 мг). Частоту введения не следует превышать более 2—3 в год. Более частое введение не рекомендуют ввиду прогрессирования разрушения хряща.
• Хондроитина сульфат, глюкозамина гидрохлорид назначают внутрь по 500 мг глюкозамина гидрохлорида, 400 мг хондроитина сульфата 3 раза в сутки первые 3 недели, затем по 500 мг глюкозамина гидрохлорида, 400 мг хондроитина сульфата 2 раза в сутки. Минимальный курс приема – 2 месяца. Курсы лечения повторят с интервалами в 3 месяца.
• Препараты, содержащие хондроитин сульфат и глюкозамина сульфат, уменьшают боли в суставах при ОА; эффект сохраняется в течение нескольких месяцев после их отмены, хорошо переносятся больными (принимаются перорально и парентерально). Получены данные об их возможном структур- но-модифицирующем действии (замедление сужения суставной щели, образования остеофитов) при OA коленных суставов (хондроитин сульфат, глюкозамина сульфат), мелких суставов кистей (хондроитин сульфат), при остеоартрите у женщин постменопаузального возраста (глюкозамина сульфат).
♦Хондроитин сульфат применяют по 750 мг 2 раза в сутки - первые 3 нед, затем по 500 мг внутрь 2 раза в сутки, длительность курса — 6 мес.
♦Глюкозамина сульфат назначают внутрь по 1500 мг/сут (однократно) или в/м 2—3 раза в неделю, общий курс 4-12 нед, курсы повторяют 2— 3 раза в год.
• Производные гиалуроната (остенил) применяют для внутрисуставного введения с оптимальной молекулярной массой гиалуроната. Лечение хорошо переносится, очень редко при их введении боли в суставе могут усиливаться по типу псевдоподагрической атаки. Получены данные об их структурно-модифицированном эффекте (восполнение синовиальной жидкости в суставе, действующее как амортизирующее средство, смазочное вещество и фильтр, предотвращая проникновение вредных веществ и клеток, вызывающих воспаление).
Ингибитор интерлейкина 1 (диацереин) применяют для уменьшения боли, улучшения функции суставов и, вероятно, замедления прогрессирования ОА. Диацереин уменьшает боль, эффект сохраняется в течение нескольких месяцев после завершения лечения при ОА коленных и тазобедренных суставов. Диацереин применяют по 50 мг 1раз в сутки, затем по 50мг 2 раза в сутки; длительно.
Неомыляемые соединения авокадо и сои (НСАС) – пиаскледин применяют для уменьшения боли, улучшения функции суставов и, вероятно, замедления прогрессирования ОА. НСАС повышают уровень стимуляторов тканевой продукции и оказывают хондропротективный эффект при индуцированном ОА. НСАС уменьшает боль, снижает потребность в НПВП и обладает последействием в течение нескольких месяцев после завершения лечения. Пиаскледин применяют по 300 мг 1 раз в сутки, длительно.
Другие виды лечения. Хирургическое лечение. Эндопротезирование суставов показано у больных ОА с выраженным болевым синдромом, не поддающимся консервативному лечению, при наличии серьёзного нарушения функций сустава (до развития значительных деформаций, нестабильности сустава, контрактур и мышечной атрофии). Наилучшие результаты эндопротезирования отмечены у больных в возрасте 45–75 лет, с массой тела
Экстренная медицина
 |  |  |
Этиология. Выделяют две большие этиологические группы:
Клинические симптомы деформирующего остеоартроза
Клинические варианты деформирующего остеоартроза
Диагностические критерии остеоартроза (Институт ревматологии АМН СССР, 1983, 1986)
Лабораторные данные
Программа обследования
Примеры формулировки диагноза
Диагностический справочник терапевта. Чиркин А. А., Окороков А.Н., 1991 г.
Деформирующий остеоартроз
Варианты болевого синдрома:
При наличии синовита возможны увеличение объёма сустава (припухлость), болезненность при пальпации, местное повышение температуры.
1-я степень. Незначительные ограничения подвижности в каком-либо направлении.
2-я степень. Значительные ограничения подвижности сустава, хруст при движении, умеренная атрофия регионарных мышц.
3-я степень. Значительная деформация суставов с резким ограничением объёма движений. Почти полное исчезновение хрящевой ткани.
- Ассиметричное сужение межсуставной щели из-за исчезновения хряща. Скорость сужения суставной щели при остеоартрозе составляет приблизительно 0,3 мм в год, поэтому важно оценивать этот показатель в динамике.
- Субхондральный остеосклероз и субхондральные кисты (последние возникают в результате переноса нагрузки с хряща на кость).
- Краевые костные разрастания — остеофитоз.
Стадия I. Суставная щель уменьшена менее, чем на 2/3. Незначительные краевые костные разрастания.
Стадия II. Суставная щель уменьшена более, чем на 2/3, остеофиты, субхондральный остеосклероз.
| Деформирующий остеоартроз, 1964 г. (США) и 1984 г. (Россия) | |
|---|---|
| Критерий | Балл |
| 1. Боль к концу дня или в первой половине ночи | 1 |
| 2. Боль имеет механический характер и проходит в покое | 2 |
| 3. Деформации, в том числе костные узелки | 4 |
| 4. Сужение суставной щели на R-грамме | 2 |
| 5. Остеосклероз на R-грамме | 4 |
| 6. Остеофитоз на R-грамме | 6 |
| Заключение (в диагноз не выносится) | Сумма баллов |
| Деформирующий остеоартроз определённый | 8 |
| Деформирующий остеоартроз вероятный | 4-7 |
| Деформирующий остеоартроз отсутствует | 1-3 |
Например: Первичный деформирующий остеоартроз коленных суставов, ФНС-1, R-II
• Жалобы, осмотр, диагностика. Классификация и формулировка диагноза.
 |
содержание файла
Деформирующий остеоартроз
Пример формулировки диагноза. Остеоартроз первичный, полиостеоартроз с преимущественным поражением коленных и голеностопных суставов
Лечение
Лечение ОА должно быть комплексным и включать нефармакологические, фармакологические и хирургические методы.
Медикаментозное лечение
Прогноз и профилактика
Контрольные вопросы
1. Дайте определение остеоартроза.
2. Охарактеризуйте классификацию остеоартроза.
3. Опишите клинические критерии остеоартроза.
4. Перечислите рентгенологические критерии остеоартроза.
5. Перечислите принципы лечения остеоартроза.
6. Перечислите базисные препараты лечения остеоартроза.
7. Охарактеризуйте принципы профилактики остеоартроза.
Тестовые задания
Дата добавления: 2016-11-18 ; просмотров: 1368 | Нарушение авторских прав
Классификация остеоартроза
Много нерешенных проблем в классификации остеоартроза. Рассмотрим основные из них.
Классификация остеоартроза согласно МКБ-10
Артрозы (Ml5-М 19)
Исключен: остеоартрит позвоночника (М47.-)
Включен: артроз более чем одного сустава
Исключено: двустороннее поражение одних и тех же суставов (M l6-М19)
М15.0 Первичный генерализованный (остео)артроз
М15.1 Узлы Гебердена (с артропатией)
М15.2 Узлы Бушара (с артропатией)
М15.3 Вторичный множественный артроз
М15.4 Эрозивный (остео)артроз
М15.8 Другой полиартроз
М15.9 Полиартроз неуточненный
Генерализованный остеоартрит БДУ
М16 Коксартроз [артроз тазобедренного сустава]
М16.0 Первичный коксартроз двусторонний
М16.1 Другой первичный коксартроз
Ml6.2 Коксартроз в результате дисплазии двусторонний
М16.3 Другие диспластические коксартрозы
М16.4 Посттравматический коксартроз двусторонний
М16.5 Другие посттравматические коксартрозы
М16.6 Другие вторичные коксартрозы двусторонние
М16.7 Другие вторичные коксартрозы
М16.9 Коксартроз неуточненный
М17 Гонартроз [артроз коленного сустава]
М17.0 Первичный гонартроз двусторонний
М17.1 Другой первичный гонартроз
М17.2 Посттравматический гонартроз двусторонний
М17.3 Другие посттравматические гонартрозы
М17.4 Другие вторичные гонартрозы двусторонние
М17.5 Другие вторичные гонартрозы
М17.9 Гонартроз неуточненный
M18 Артроз первого запястно-пястного сустава
M18.0 Первичный артроз первого запястно-пястного сустава двусторонний
М18.1 Другие первичные артрозы первого запястно-пястного сустава
Первичный артроз первого запястно-пястного сустава:
М18.2 Посттравматический артроз первого запястно-пястного сустава двусторонний
М18.3 Другие посттравматические артрозы первого запястно-пястного сустава
Посттравматический артроз первого запястно-пястного сустава:
M18.4 Другие вторичные артрозы первого запястно-пястного сустава двусторонние
М18.5 Другие вторичные артрозы первого запястно-пястного сустава
Вторичный артроз первого запястно-пястного сустава:
М18.9 Артроз первого запястно-пястного сустава неуточненный
М19 Другие артрозы
- артроз позвоночника (М 47.-)
- ригидный большой палец стопы (М20.2)
- полиартроз (М15.-)
М19.0 Первичный артроз других суставов
Первичный артроз БДУ
М19.1 Посттравматический артроз других суставов
Посттравматический артроз БДУ
М 19.2 Вторичный артроз других суставов
Вторичный артроз БДУ
М19.8 Другой уточненный артроз
М19.9 Артроз неуточненный
М47 Артроз позвоночника
Классификация остеоартроза Аmerican Сollege of rheumatology (ACR)
I. Идиопатический (первичный)
- hallux valgus
- hallux rigidus
- сгибательная/разгибательная контрактура пальцев
- остеортроз пяточно-ладьевидного сустава
3. Коленного сустава:
4. Тазобедренного сустава:
- эксцентрический (верхний)
- концентрический (аксиальный, медиальный)
- диффузный (coxae senilis)
5. Позвоночника (главным образом шейного и поясничного отделов):
6. Других локализаций:
Б. Генерализованный (включает три или более групп суставов, описанных выше)
- Острый
- Хронический (связанный с некоторыми профессиями, видами спорта)
Б. Врожденные болезни и патология развития
а) болезни тазобедренного сустава:
- болезнь Легга-Калве-Пертеса
- врожденная дисплазия тазобедренного сустава
- соскальзывание эпифиза бедренной кости
б) локальные и механические факторы:
- укорочение нижней конечности
- вальгусная/варусная деформация
- гипермобильный синдром
- сколиоз
а) костные дисплазии
б) метаболические болезни:
- гемохроматоз
- охроноз (алкаптонурия)
- болезнь Вильсона-Коновалова
- болезнь Гоше
В. Болезни отложения солей кальция
- Болезнь отложения кристаллов пирофосфата кальция
- Болезнь отложения кристаллов гидроксиапатита кальция
Г. Другие болезни костей и суставов
- Переломы
- Аваскулярный некроз
- Инфекции
- Подагрический артрит
- Ревматоидный артрит
- Болезнь Педжета
- Остеопетроз
- Остеохондрит
Преимущества классификации ACR:
Недостатки классификации ACR:
Классификация остеоартроза итальянского общества ревматологов (SIR)
I. Первичный остеоартроз
- узелки Гебердена и Бушара
- остеоартроз ладьевидно-пястного сустава
- эрозивный остеоартроз межфаланговых суставов кистей и др.
II. Вторичный остеоартроз
- Дисплазии и дисморфизм
- Травматический
- Функциональная перегрузка
а) ожирение, сколиоз, укороченная нижняя конечность и др.
б) связанный с некоторыми профессиями и видами спорта
- Артриты
- Врожденные болезни соединительной ткани
- синдром Марфана
- синдром Моркио
- мукополисахаридоз
6. Простые хондропатии
- суставной хондроматоз
- рассекающий остеохондрит
7. Эндокринно-метаболические хондропатии:
- сахарный диабет
- хондрокальциноз
- охроноз и др.
- болезнь Педжета
- асептический некроз
III. Дегенерация межпозвоночных дисков (дискартроз)
IV. Дисметаболическая гиперостозная артропатия
V. Акромегалическая артропатия
VI. Хондромаляция коленной чашечки
Недостатки классификации SIR:
Клиническая классификация остеоартроза
I. Патогенетические варианты
II. Клинические формы
III. Преимущественная локализация
1. Межфаланговые суставы (узелки Гебердена, Бушара)
- Тазобедренные суставы (коксартроз)
- Коленные суставы (гонартроз)
- Другие суставы
IV. Рентгенологическая стадия (по Kellgren J.H. и Lawrence J.S.): I, II, III, IV
VI. Функциональная способность больного
- Трудоспособность временно ограничена (ФН*-1)
- Трудоспособность утрачена (ФН-2)
- Нуждается в постороннем уходе (ФН-3).
* ФН — функциональная недостаточность.
Рабочая классификация остеоартроза
I. Идиопатический (первичный)
1. Коленного сустава:
2. Тазобедренного сустава
- эксцентрический (верхний)
- концентрический (аксиальный, медиальный)
- диффузный (coxae senilis)
- hallux valgus
- hallux rigidus
- остеоартроз других суставов стопы
6. Других локализаций
Рентгенологическая стадия (PC)* (no Kellgren J.H. и Lawrence J.S.)
0, I, II, III, IV Функциональная способность больного
- Трудоспособность временно ограничена (ФН-1)
- Трудоспособность утрачена (ФН-2)
- Нуждается в постороннем уходе (ФН-3)
*Для ОА коленных, тазобедренных суставов и суставов кистей обязательно указание PC
Примеры формулировки диагнозов
Классификационные критерии остеоартроза
- Боль, ригидность или скованность в кистях, чаше всего днем в течение прошедшего месяца и
- Плотное утолщение двух суставов или более * и
- Менее трех припухших пястно-фаланговых суставов, либо
- твердое утолщение двух дистальных межфаланговых суставов или более либо
- неправильное положение одного или нескольких суставов*.
Чувствительность составляет 86%, специфичность — 75%.
Клинические и рентгенологические симптомы
Боль в тазобедренном суставе и, по меньшей мере, наличие 2 из 3 следующих признаков:
Чувствительность — 89%, специфичность — 91%.
- Боль в коленном суставе
- крепитация в течение большинства дней предшествовавшего месяца и
- утренняя скованность при активном движении менее 30 мин и
- возраст свыше 37 лет или
- крепитация и
- утренняя скованность менее 30 мин и
- костная деформация (вздутие).
- отсутствие крепитации и
- костная деформация.
Чувствительность — 89%, специфичность — 88%.
Клинические и рентгенологические симптомы
Чувствительность — 94%, специфичность — 88%.
Критерии диагноза остеоартроза (Беневоленская Л.И. и соавт., 1993)
- Сужение суставной щели.
- Остеосклероз.
- Остеофитоз.
Остеоартроз.
Классификация остеоартроза (ОА).
I. Идиопатический.
1. Кисти: узелки Гебердена и Бушара.
2. Вальгусный большой палец стопы.
3 Коленные суставы.
4. Тазобедренные суставы.
6. Другие суставы.
Б. Генерализованный (включает три группы суставов и более).
II. Вторичный.
1. Травма: острая, хроническая (профессиональная, спортивная).
2. Врожденные, приобретенные заболевания: болезнь Кальве-Пертеса, врожденный вывих тазобедренного сустава, смещенный эпифиз.
3. Заболевания обмена веществ.
— Болезнь Уилсона — Коновалова.
5. Заболевания с нарушением отложения кальция:
6. Другие заболевания костей и суставов: трещины, аваскулярный некроз, инфекции, подагра, болезнь Педжета, остеопороз, остеохондроз.
7. Нейропатии: (болезнь Шарко).
8. Эндемические расстройства (болезнь Кашина-Бека).
9. Другие состояния: обморожение, кессонная болезнь, гемоглобинопатия.
Диагностические параметры верификации диагноза ОА представлены в таблице 1.
Диагностические параметры верификации диагноза оа
Диагностические параметры верификации диагноза ОА
Типичные для ОА рентгенологические изменения: сужение суставной щели, субхондральный остеосклероз, наличие остеофитов
Отсутствие внесуставных проявлений
Диагноз остеоартроза ставят на основании клинических и рентгенологических критериев (Альтман и др., 1991) (табл. 2.).
Диагностические критерии остеоартроза (по Altman et., 1991).
Клинические, лабораторные и рентгенологические критерии
2. Остеофиты или
26. Утренняя скованность 38 лет или
36. Утренняя скованность 115°) или
2в. Сужение суставной щели
3а. Внутренняя ротация 50 лет
3г. Боль при внутренней ротации
1. Боль продолжительная или скованность
2. Костные разрастания двух и более суставов из 10 оцениваемых*
3. Менее двух припухших пястно-фаланговых суставов
4а. Костные разрастания, включающие 2 и более дистальных межфаланговых суставов
(2-й и 3-й дистальные межфаланговые суставы могут приниматься во внимание в двух критериях: 2 и 4а) или
46. Деформация одного и более суставов из 10 оцениваемых*
* 2-й и 3-й дистальные межфаланговые суставы; 2-й и 3-й проксимальные межфаланговые суставы; 1-й запястно-пястный сустав обеих кистей.
Читайте также: