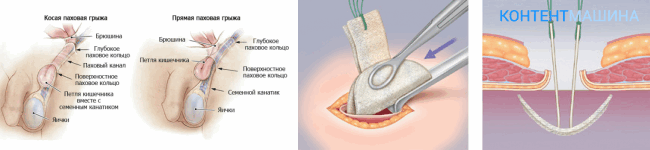
Осложнения пластики паховых грыж

- Разновидности операций при грыжах
- Когда проводится герниопластика
- Противопоказания к герниопластике
- Предоперационная подготовка
- Самостоятельная подготовка
- Виды операций и способы пластики
- Метод Лихтенштейна
- Метод Бассини
- Метод Мейо
- Метод Постемского
- Метод Сапежко
- Послеоперационный период
- Осложнения после герниопластики
Герниопластика или пластика грыжи это операция по удалению грыжи или грыжесечению. Грыжа – это патологическое состояние, при котором внутренние органы выходят из полости через аномальные или естественные расхождения тканей.
Для лечения грыж применяют оперативные методики, т.к. консервативные стратегии не дают результата и являются лишь профилактикой.
Разновидности операций при грыжах
Существует два способа коррекции грыжевых выпячиваний:
- ненатяжная герниопластика;
- натяжная герниопластика.
При оперативном вмешательстве натяжного типа врач для перекрытия грыжевых ворот использует ткани пациента. Стягивая и сшивая края в области с патологическим расхождением и выпячиванием.
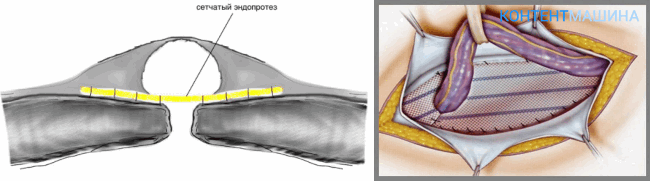
Операции ненатяжного типа подразумевают использование искусственных барьеров (сеток). Которые перекрывают грыжевые ворота и препятствуют выходу органов из полости.
Со временем вживленный барьер покрывается фиброзной тканью, создавая надежное препятствие для грыжи и сводя риск рецидивов к минимуму.
Хирург может сочетать натяжную и ненатяжную технику.
Разновидности герниопластики по доступу:
- лапароскопическая;
- открытая.
Лапароскопическая герниопластика относится к малоинвазивным методикам. Хирург формирует несколько проколов (от 5 до 12 мм) в области локализации грыжи. Затем в проколы водят инструменты, удаляют деформированные ткани (грыжевой мешок), вправляют выпяченную часть органа и блокируют грыжевые ворота.
Открытая герниопластика проводится через разрез в брюшной стенке. Хирургический разрез не превышает 10 см. Врач производит манипуляции по иссечению грыжевого мешка, вправлению органа, перекрывает грыжевые ворота и послойно ушивает ткани.
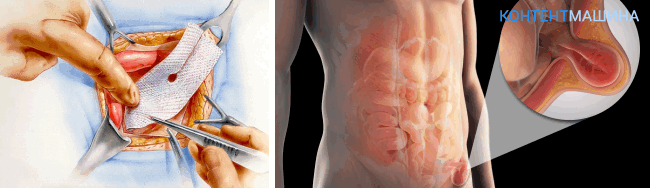
Когда проводится герниопластика
Оперативная методика рекомендована в обязательном порядке пациентам, у которых течение болезни осложняется прочими факторами:
- защемление грыжевого мешка;
- повторные грыжи после ранее перенесенной операции по коррекции грыжевых выпячиваний;
- грыжи в области ранее наложенных швов (в т.ч. в зарубцевавшемся состоянии);
- опасность разрывов грыжи;
- спайки в брюшной полости;
- нарушения функций кишечника.
Противопоказания к герниопластике
Перед назначением операции лечащий врач должен оценить целесообразность хирургического вмешательства и вытекающие риски.
При наличии относительных противопоказаний операцию переносят до момента, пока состояние пациента не стабилизируется:
- инфекционные поражения;
- шоковые состояния;
- беременность;
- терминальные состояния.
- возраст от 70 лет (пожилым пациентам операции по иссечению грыжевых выпячиваний проводят только при ущемлении);
- тяжелые заболевания легких и сердечно-сосудистой системы;
- цирроз печени;
- сахарный диабет;
- грыжи, возникшие после паллиативного лечения злокачественных опухолей.
Предоперационная подготовка
Процедура подготовки к герниопластике включает в себя сдачу анализов и осмотр у специалистов (хирург, анестезиолог и терапевт).
Список обязательных анализов:
- анализ мочи и крови (общий);
- биохимический анализ крови;
- флюорография;
- электрокардиограмма;
- анализ на ВИЧ, сифилис и гепатиты;
- анализ на группу и резус крови, свертываемость;
- ультразвуковой анализ органов брюшной полости.
ВНИМАНИЕ! Пациент в обязательном порядке должен рассказать врачу о приеме лекарственных средств, чтобы исключить осложнения на фоне употребления антикоагулянтов и кроверазжижиющих препаратов.
Не позднее чем за сутки до назначенной операции, больной должен предоставить врачу результаты анализов. За ночь до процедуры необходимо принять гигиенический душ. Крайний прием пищи разрешен вечером, накануне перед операцией.
ВНИМАНИЕ! При крупных вентральных грыжах больному могут назначить клизму.
Виды операций и способы пластики
Независимо от метода хирургического вмешательства ход операции включает в себя основные этапы:
- Введение наркоза или обезболивающего средства.
- Обработка кожных покровов.
- Организация хирургического доступа (рассечение тканей или формирование проколов).
- Изучение грыжи и определение радиуса удаления тканей (удаляют, как правило, нежизнеспособную ткань и воспаленные элементы).
- Вправление органа.
- Пластика грыжевых ворот.
- Сшивание рассеченных тканей.
Существует несколько способов пластики грыжевых ворот. Зачастую хирург отдает предпочтение ненатяжному способу. Правильно подобранная стратегия коррекции ворот выпячивания позволяет избежать рецидивов и облегчить послеоперационный период.
Методика достаточно проста и не подразумевает сложной предварительной подготовки. Способ подходит для коррекции бедренной, паховой и пупочной грыжи, грыж белой линии.
Хирург перекрывает место выпячивания органа с помощью сеточного материала, устанавливая его под мышечный апоневроз. Фасцию и мышцы не травмируют.
Герниопластика по Лихтенштейну может проводиться через открытый и через лапароскопический доступ.
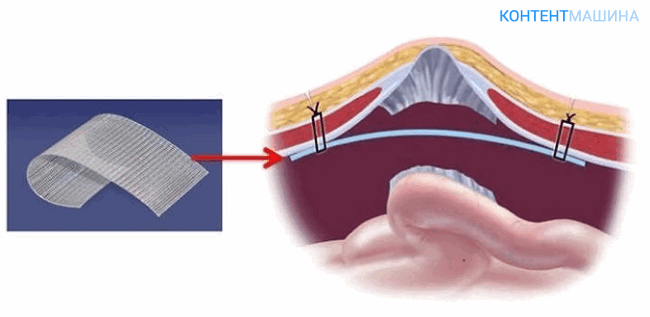
Метод используют при прямых и косых грыжах пахового отдела. Хирургический доступ формируют непосредственно над грыжей, затем производят вправление и иссечение тканей.
На финальном этапе края косых мышц пресса сшивают с паховой связкой.
Грыжесечение по Мейо – это натяжная операция. Метод применяют в случаях, когда у пациента диагностирована пупочная грыжа и грыжа белой линии живота. Хирург рассекает кожные покровы, обходя пупок.
После этого кожу и клетчатку отделяют от грыжи и разрезают пупочное кольцо поперечным разрезом. Часть грыжевого мешка вправляют в полость, а часть удаляют.
Поэтапно подшиваются верхний и нижний края прямой мышцы. Врач накладывает ткани послойно, создавая прочный барьер.
Натяжная операция подразумевает полное удаление пахового канала и его искусственное дублирование.
Семенной проток размещают в физиологичном положении.
Грыжесечение по Сапежко применяют при пупочных грыжах. Кожу над грыжей и пупок удаляют, а грыжевой мешок частично иссекают (его содержимое при этом вправляют внутрь).
Грыжевые ворота рассекают горизонтальным разрезом. На финальном этапе операции хирург создает дупликатуру.
Послеоперационный период
Строгий послеоперационный период длится 12 часов. В течение этого времени больному показан постельный режим. Вечером в день операции можно начинать употреблять жидкости, приподниматься и поворачиваться из положения лежа.
Ходить разрешено уже через сутки после операции. Привычный режим питания можно возобновить через неделю после герниопластики.
Снятия швов не требуется, а обработку швов больной проводит самостоятельно. В качестве средства для обработки применяется слабый раствор йода или марганцовки.
Осложнения после герниопластики
Осложнения после операции по коррекции грыж встречаются редко, но возможны:
- инфицирование раны;
- рецидив;
- повреждение органов и тканей брюшной полости;
- образование спаек;
- миграция и отторжение имплантата.
Могут развиваться ранние и поздние послеоперационные осложнения. Осложнения со стороны послеоперационной раны (нагноения, гематомы, серомы и лигатурные свищи) составляют от 1 до 4% (М.И. Кузин и соавт, 1986; Н. Stone et al, 1976). Случайные повреждения мочевого пузыря, крупных сосудов, тонкой и толстой кишки наблюдаются суммарно у 0,8% больных (К.Д. Тоскин и соавт., 1983).
В позднем послеоперационном периоде рецидивы заболевания наблюдаются у 10% больных с паховыми грыжами и у каждого четвертого с бедренными (Н.Н. Каншин, 1973; Ю.Н. Нестеренко, 1980; В.В. Жебровский, 19841, достигая 30—32% при таких сложных формах грыж, как скользящие, комбинированные, обширные, гигантские, рецидивные и многократно рецидивирующие (И.М. Горелик, 1974; К.С. Такуев, 1987).
Причинами возникновения послеоперационных осложнений в большинстве случаев служат ошибки, допускаемые на различных этапах оперативного вмешательства. При операциях, выполняемых по поводу паховых грыж, при рассечении передней стенки пахового канала могут быть повреждены подвздошно-паховый и подвздошно-подчревный нервы, проходящие под апоневрозом наружной косой мышцы живота. Это происходит иногда и в момент выполнения пластики пахового канала, когда нервы захватывают в шов вместе с мышцами.
Повреждение подвздошно-пахового и подвздошно-подчревного нервов приводит к развитию болевого синдрома в послеоперационном периоде и атрофии мышц (Ц.А. Саакян и соавт., 1973; А.Г. Зусман, 1973), что, в свою очередь, способствует возникновению рецидива.
Для предотвращения данного осложнения рекомендуется после рассечения апоневроза наружной косой мышцы живота обнажить нервы и осторожно отодвинуть их в сторону, а при пластике пахового канала следить за тем, чтобы они не лопали в шов.
Следующим осложнением является повреждение семенного канатика. Это осложнение встречается в 0,03 % наблюдений (А.И. Барышникова, 1970). Оно происходит обычно в момент выделения грыжевого мешка. Для предотвращения этого осложнения рекомендуется при выполнении операции по поводу прямой паховой грыжи сразу после рассечения передней стенки пахового канала выделить семенной канатик, взять его на держалку и отвести в сторону. Этот прием не только предотвращает травму семенного канатика, но и значительно облегчает обнаружение грыжевого мешка, позволяет четко ориентироваться в ране.
В послеоперационном периоде иногда наблюдаются нарушение трофики яичка и стойкие отеки мошонки, что является результатом сдавления семенного канатика при пластике пахового канала.
Показано (Б.В. Петровский и соавт., 1985; Ф.И. Стехун, 1985), что паховое грыжесечение, перенесенное в любом возрасте, приводит к нарушению сперматогенной и гормональной функции яичек, а также секреторной функции предстательной железы вследствие послеоперационных морфологических и гормональных изменений. А это в свою очередь приводит к снижению половой и детородной функций, а нередко и к полной утрате способности к оплодотворению.
При грыжесечении нередко повреждают и даже иссекают семявыносящие протоки (Б.В. Петровский и соавт., 1985). Это происходит обычно в момент выделения и отсечения грыжевого мешка и приводит к частичной или полной аспермии. В связи с изложенным вопрос о повреждениях семенного канатика и нервов приобретает значительную важность.
При рассечении брюшины возможно повреждение кишечника. Это осложнение, по данным литературы, встречается у 0,06 % больных (О.Б. Милонов и соавт., 1990). Опасность такого осложнения нарастает при скользящих грыжах слепой кишки и других отделов толстой кишки. Для предотвращения подобной ошибки рекомендуется производить пальпацию стенок грыжевого мешка. Сигналом опасности при этом может служить их утолщение, тестоватая консистенция, а иногда урчание.
Повреждение кишечника иногда происходит во время перевязывания шейки грыжевого мешка, поэтому рекомендуется чаще использовать кисетный шов, постепенно затягивая его под контролем глаза.
Из осложнений операции при паховой грыже следует отметить повреждение мочевого пузыря. Оно может произойти во время рассечения грыжевого мешка, при его высокой перевязке, когда стенка пузыря попадает в культю, а также при выполнении пластики пахового канала, если мочевой пузырь прошивают вместе с мышцами верхней стенки пахового канала.
Наиболее часто мочевой пузырь повреждают при скользящих грыжах и их сочетании с дивертикулом пузыря. Такая опасность существует и при грубом выполнении манипуляций в медиальном отделе пахового промежутка, особенно при остановке кровотечения из сосудов околопузырной клетчатки, захватывании в шов надкостницы симфиза или лобкового бугорка, использовании для пластики фасции мышцы, поднимающей яичко (фасция Купера) и т.д.
Существуют определенные признаки, по которым можно распознать мочевой пузырь во время операции и избежать этого осложнения. К этим признакам относятся: близость околопузырной клетчатки, мясистость стенок, трабекулярное строение мышечной оболочки, диффузная кровоточивость при ее надсечении, позыв к мочеиспусканию при подтягивании стенки пузыря, отсутствие увеличения при натуживании больного. В сомнительных случаях в мочевой пузырь нужно ввести катетер.
В случае повреждения мочевого пузыря необходимо тщательно отграничить окружающие ткани влажными салфетками и ушить отверстие двухрядным швом, не захватив в шов СО.
Во время пластики пахового канала при наложении глубоких швов на паховую связку возможно повреждение бедренных сосудов. Во избежание возникновения подобного осложнения рекомендуется прошивать стенку поверхностно, широко по плоскости (Н.В. Воскресенский и соавт., 1965). Авторы рекомендуют после наложения первого, наиболее медиального шва в верхнем углу паховой связки каждый последующий шов накладывать и завязывать при подтягивании кверху предыдущего. При этом связка немного приподнимается над бедренной артерией, что уменьшает опасность ранения сосудов.
В тех случаях, когда для пластики используют фасцию мышцы, поднимающей яичко (например, способ Мак-Вэя), рекомендуется бедренные сосуды обнажить, а при наложении швов отодвинуть шпателем.
Если при прошивании паховой связки возникает обильное кровотечение, то рекомендуется иглу извлечь, а кровоточащее место плотно прижать пальцем или тупфером на 3-5 мин.
Опасным осложнением, приводящим к рецидиву грыжи, является нагноение раны. Этому способствует небрежный гемостаз, излишняя травматизация тканей, неумение хирурга предохранять ткани от высыхания и случайное загрязнение раны в момент вскрытия грыжевого мешка (при ущемленной грыже, ранение органов). Необходимо помнить и о возможности наличия в толще рубцов очагов инфекции при рецидивных и многократно рецидивирующих грыжах.
Осложнения (нагноение ран, образование скоплений серозной жидкости, свищи, инфильтраты) встречаются и при аллопластике стенок пахового канала. Такие осложнения ликвидируют пункциями, применением дренажей, антибиотиков, а иногда и повторным оперативным вмешательством для удаления имплантата.
Одной из причин рецидива паховой грыжи является стандартный подход к операциям, отсутствие индивидуального подхода в выборе рационального метода операции, выполнение ее без учета особенностей топографии пахового канала, вида грыжи, возраста больного, размеров грыжевых ворот, состояния тканей, особенно задней стенки (И.М. Горелин, 1974). Такой подход к пластике пахового канала является причиной частого возникновения рецидивов.
Особенно плохие результаты наблюдаются при сложных паховых грыжах, когда для их лечения применяют способы Жирара—Спасокукоцкого, Мартынова, Кимбаровского. В этом случае при прямых паховых грыжах рецидивы наблюдаются у 18-24% больных (А.И. Барыпшников, 1961), при больших размерах грыжи — у 18-25% (М.К. Бобков, 1965), при скользящих грыжах — у 43% больных (П.С. Кахидзе, 1956). Это обусловлено применением традиционных способов укрепления передней стенки пахового канала и недостаточно надежным укреплением слабой задней стенки — основной причины образования грыжи, недостаточным ушиванием глубокого отверстия до нормального диаметра. В связи с этим основное внимание хирурга при прямых паховых грыжах и сложных формах грыжи (косые с прямым каналом, скользящие, надпузырные, комбинированные, рецидивные) должно быть направлено на укрепление задней стенки пахового канала.
Технические ошибки иногда допускаются и при выполнении операций по поводу бедренной грыжи. Эти ошибки нередко приводят к тяжелым послеоперационным осложнениям.
Наиболее часто наблюдается повреждение мочевого пузыря, реже — ранение крупных сосудов, большой подкожной вены и запирательной артерии. Причиной этих осложнений могут стать некоторые аномалии расположения сосудов в зоне бедренного канала. В этом отношении определенную опасность представляет латеральная стенка бедренного канала, где проходит бедренная вена. Последнюю можно повредить, прошить, сдавить как при выделении шейки грыжевого мешка, так и при зашивании грыжевых ворот.
Чтобы предотвратить опасное кровотечение, связанное с повреждением запирательной артерии, требуется внимательное и анатомическое оперирование, а при необходимости следует даже заранее пересечь эту артерию.
Аннотация научной статьи по клинической медицине, автор научной работы — Александренков Николай Владимирович, Мухин Алексей Станиславович, Ребцовский Владимир Альбертович, Леонтьев Андрей Евгеньевич
Пластика по Лихтенштейну на настоящий момент признана оптимальной при паховых грыжах. Эта методика широко применяется в России и мире в связи с низким количеством рецидивов. Однако количество осложнений со стороны раны при её использовании по данным литературы достигает 5,4%. В своей работе мы проанализировали результаты применения в клинике разработанного многорядного непрерывного возвратного шва подкожно-жировой клетчатки при плановых грыжесечениях по методике Лихтенштейна на 106 пациентах. Шов применяется для снижения раневых осложнений в герниотомной ране после использования полипропиленовой сетки. При наложении шва ликвидируются полости между слоями в подкожно-жировой клетчатке, в которых возможно образование сером и гематом с последующим их нагноением. Так как шов проходит параллельно сосудистой сети и нервным волокнам, уменьшается ишемизация ткани, а, следовательно, создаются хорошие условия для её заживления. При применении шва удалось уменьшить количество осложнений в опытной группе в 3,2 раза по сравнению с контрольной (до 1,8%).
Похожие темы научных работ по клинической медицине , автор научной работы — Александренков Николай Владимирович, Мухин Алексей Станиславович, Ребцовский Владимир Альбертович, Леонтьев Андрей Евгеньевич
The prophylaxis of wound complications in case of plastics of groin hernias according to Liechtenstein
Plasticity of Liechtenstein at present moment recognized an optimal for inguinal hernias. This technique is widely used in Russia and in the world, due to the low number of relapses. However, the number of complications from the wound when this technique is use coming up to 5.4% according to literature. In our work we have analyzed the results of application in clinic the developed multi-row continuous returnable stitch with routine herniotomy to technique by Liechtenstein in 106 patients. Stitch is used to reduce wound complications in the wound after using polypropylene mesh. When suturing the cavity between the layers in which can be formed the gray and the hematoma with subsequent suppurationare are remove. As the stitch runs parallel to the vascular and nerve fibers then tissue ischemia is diminish, and thus created the good conditions for its healing. In applying the stitch are managed to reduce the number of complications in the experimental group in 3.2 times compared with control group (1.8%).
ПРОФИЛАКТИКА РАНЕВЫХ ОСЛОЖНЕНИЙ
ПРИ ПЛАСТИКЕ ПАХОВЫХ ГРЫЖ ПО ЛИХТЕНШТЕЙНУ
Н.В. Александренков, А.С. Мухин, В.А. Ребцовский, А.Е. Леонтьев,
Александренков Николай Владимирович - e-mail: Aleksandrenkov@mail.ru
Пластика по Лихтенштейну на настоящий момент признана оптимальной при паховых грыжах. Эта методика широко применяется в России и мире в связи с низким количеством рецидивов. Однако количество осложнений со стороны раны при её использовании по данным литературы достигает 5,4%. В своей работе мы проанализировали результаты применения в клинике разработанного многорядного непрерывного возвратного шва при плановых грыжесечениях по методике Лихтенштейна на 106 пациентах. Шов применяется для снижения раневых осложнений в герниотомной ране после использования полипропиленовой сетки. При наложении шва ликвидируются полости между слоями, в которых возможно образование сером и гематом с последующим их нагноением. Так как шов проходит параллельно сосудистой сети и нервным волокнам, уменьшается ишемизация ткани, а следовательно создаются хорошие условия для её заживления. При применении шва удалось уменьшить количество осложнений в опытной группе в 3,2 раза по сравнению с контрольной (до 1,8%).
Ключевые слова: грыжесечение, Лихтенштейн, раневые осложнения.
Plasticity of Liechtenstein at present moment recognized an optimal for inguinal hernias. This technique is widely used in Russia and in the world, due to the low number of relapses. However, the number of complications from the wound when this technique is use coming up to 5.4% according to literature. In our work we have analyzed the results of application in clinic the developed multi-row continuous returnable stitch with routine herniotomy to technique by Liechtenstein in 106 patients. Stitch is used to reduce wound complications in the wound after using polypropylene mesh. When suturing the cavity between the layers in which can be formed the gray and the hematoma with subsequent suppurationare are remove. As the stitch runs parallel to the vascular and nerve fibers then tissue ischemia is diminish, and thus created the good conditions for its healing. In applying the stitch are managed to reduce the number of complications in the experimental group in 3.2 times compared with control group (1,8%).
Keywords: herniotomy, Liechtenstein, wound complications.
В России около 200 тыс. плановых операций ежегодно
проводится по поводу паховых грыж [1]. Герниопластика при паховых грыжах является наиболее часто выполняемой операцией в хирургических отделениях и составляет 10-12% от общего числа оперативных вмешательств [2].Частота рецидивов паховых грыж при пластике местными тканями достигает 12,5-36% [3]. После операции Лихтенштейна частота рецидивов составляет 0,6% [4]. Европейская ассоциация герниологов считает операцию Лихтенштейна под местной анестезией операцией выбора при паховых грыжах. У данной методики, однако, есть и свои недостатки. Частота раневых осложнений достигает по данным различных авторов от 3,0 до 5,4% [4].
В хирургическом отделении МЛПУ ГКБ № 39 г. Нижнего Новгорода 9 из 10 операций по поводу паховых грыж (89,7%) производится этим методом. При ретроспективном анализе медицинской документации за последние 5 лет не зарегистрировано ни одного случая обращения за медицинской помощью по поводу рецидивной паховой грыжи после оперативных вмешательств, выполненных по методу Лихтенштейна, что может свидетельствовать о наилучших результатах данной пластики.
Целью исследования было изучение влияния разработанного и используемого на базе МЛПУ ГКБ № 39 шва, применяемого для закрытия поверхностных слоев операционной раны при грыжесечении по методике Лихтенштейна (рационолизаторское предложение № 2031 от 8 мая 2009 г.,
Материалы и методы
Были выделены две группы плановых больных:
1-я группа (контрольная): 68 пациентов, оперированных по поводу паховых грыж по методике Лихтенштейна. Закрытие раны у них осуществлялось обычным методом: швы на апоневроз, узловые швы на подкожно-жировую клетчатку с подхватом апоневроза, швы на кожу.
2-я группа (основная): 106 пациентов, также оперированных по методике Лихтенштейна, но закрытие подкожножировой клетчатки в ране осуществлялось модифицированным швом Хальстеда.
В обе группы включены только мужчины с впервые возникшими паховыми грыжами (прямыми и косыми). Средний возраст в контрольной группе составил 53,3+8,14 лет. В опытной 57,2+11,7 лет.
При плановых грыжесечениях по поводу паховых грыж уже в течение 15 лет осознанно избегали каких-либо методов дренирования раны, будь то трубчатые дренажи или резиновые выпускники, так как, по мнению ряда авторов [7, 8, 9], они способствуют контаминации стерильной раны. А 1 БоЬпеп [10] на основании анализа литературы утверждает, что дренирование раны способствует уменьшению частоты сером, но достоверно увеличивает частоту нагноений в ране. Никогда не зондируют раны на перевязках, так как при данной манипуляции рана может инфицироваться.
Операция в обеих группах состояла из следующих этапов:
- Проводился адекватный кожный разрез на 2 см выше паховой складки. Избегали маленьких разрезов, так как это способствует травматизации подкожной клетчатки при ее оттягивании крючками.
- Выполняли остановку кровотечения методом электрокоагулирования. Обкладывали клетчатку салфетками, смоченными теплым физиологическим раствором, вскрывали апоневроз.
- Далее выполняли типичную пластику по методу Лихтенштейна, подробно описанному Егиевым В.Н. [11]. По желобоватому зонду рассекали апоневроз наружной косой мышцы по ходу ее волокон от внутреннего пахового кольца до наружного. Обрабатывали грыжевой мешок и погружали его содержимое после вскрытия в брюшную полость. Прошивали у основания. Аллотрансплантат моделировали таким образом, чтобы полностью закрыть заднюю стенку пахового канала и перекрыть на 2-3 см внутреннюю косую и поперечную мышцы. Сетка также должна перекрывать внутреннее паховое кольцо с выходящим через него канатиком. Фиксацию сетки производили наложением отдельных узловых швов капроном 2/0. Апоневроз ушивали отдельными узловыми швами.
- Следующий этап операции в контрольной группе заканчивали наложением 2-3 узловых швов на фасцию Томпсона и ушивали кожу отдельными узловыми швами. Рану не дренировали.
апоневроза (4). Этим рядом щелевидная полость делится на две, достигается более плотная фиксация лоскутов к апоневрозу, что исключает условия для образования сером и гематом с последующим их нагноением. Иглу проводили на противоположную сторону параллельно кожной поверхности. Достигнув угла раны, направление менялось на противоположное, и следующий ряд проводился более поверхностно (5). Всего в подкожной клетчатке накладывали от одного до четырех (при особо выраженной клетчатке) рядов непрерывного шва. Концы нитей 1 и 6 связывали между собой. Этими рядами также исключается образование полостей в ране. Следующий ряд швов (7) накладывали на границе дермы и подкожной клетчатки, последний (8) - внутрикож-но, с погружением узла (9) под кожу в углу раны. Операцию заканчивали наложением асептической повязки, перевязки делали на следующий день после операции, затем раз в 2-3 дня. При данной методике дренирования раны снятия швов не требуется. Отличие поверхностного ряда от шва Хальстеда-Золтона заключается в том, что шов не съемный.
Модифицированный шов Хальстеда-Золтона
(объяснения в тексте).
Количество раневых осложнений в зависимости от способа ушивания подкожной клетчатки
Результаты и их обсуждение
Группы больных Серома/(%) Гематома/(%) Нагноение/(%) Всего/(%)
Группа 1, п=68 2 / (2,9%) 0 / (0%) 2 / (2,9%) 4 / (5,8%)
Группа 2, п=106 0 / (0%) 1 / (0,9%) 1 / (0,9%) 2 / (1,8%)
В качестве раневых осложнений учитывали случаи, потребовавшие разведения раны. Пункции не проводили. В контрольной группе процент осложнений со стороны раны составил 5,8%, что приближается к данным других авторов [4], выявлено и дренировано две серомы и два абсцесса. В опыт-
ной группе - 1,8%, обнаружена одна гематома и выявлено поверхностное нагноение в медиальном углу раны (таблица). После разведения ран во всех вышеуказанных случаях произошло вторичное заживление ран в течение 10-12 дней.
методики удалось добиться снижения количества раневых осложнений в 3,2 раза.
Анатомофизиологическим обоснованием и положительным свойством данного шва является то, что нить проходит параллельно сосудистой сети и нервным волокнам, что не вызывает ишемизации тканей и болевых ощущений. При наложении шва ликвидируются полости между слоями подкожно-жировой клетчатки, в которых возможно образование сером и гематом с последующим их нагноением. Шов также является внутрикожным и не требует снятия. Заживление происходит с хорошим косметическим эффек-
Описанный метод закрытия раны после герниопластики по методу Лихтенштейна позволит снизить количество местных осложнений.
1. Десяткин В.Б., Павленко В.В., Старченков С.Б., Ооржак О.В., Подтяжкина Т.А. Результаты лечения больных с паховыми грыжами различными способами пластики. Медицина в Кузбассе. 2010. № 3. С. 12-16.
2. Тимербулатов В.М., Ямалов Р.А., Фаязов Р.Р., Кунафин М.С., Тимербулатов Ш.В., Труханов О.Г. Герниопластика по лихтенштейну при паховых грыжах. Медицинский вестник Башкортостана. 2010. Т. 5. № 6. С. 16-19.
3. Федоров И.В., Воронин В.Н., Воронин А.В., Кочнев А.В. Отдаленные результаты пластики грыж собственными тканями. Казанский медицинский журнал. 2006. Т. 87. № 3. С. 226.
4. Подолужный В.И., Павленко В.В., Краснов О.А., Котов М.С., Старченков С.Б. Результаты девятилетнего применения полипропиленовых сетчатых эксплантатов в хирургии грыж живота. Медицина в Кузбассе. 2006. № 1. С. 31-34.
5. Липшульц Л., Клайман И. Руководство по урологии. СПб.: Питер, 2000. С. 256.
6. Фурманов Ю.А. Создание и применение рассасывающихся нитей для наложения хирургических швов. Клин. хирургия. 1998. № 2. С. 71-75.
7. Simchen T., Rozln R., Wax Y. The Israel study of surgical infection of drains and risk of wound infection in operations for hernia. Surg Gynecol Obstet. 1990. № 170. № 4. C. 331-337.
8. White T.J., Santos M.C., Tompson J.S. Factors aftecting wound complications in repair of ventral hernias. Am Surg. 1998. № 64 (3). Р. 276-280.
9. Краснов О.А. Лечение гигантских и рецидивных послеоперационных грыж передней брюшной стенки с использованием полипропиленового эксплантата. Автореф. дис. . канд.мед.наук. Кемерово. 2000. С. 25.
10. Bohnen J.V.F. Antibiotics in hernia surgery. In. Bendavid R. et al. (eds). Abdominal wall hernias: principles and management - New York, Springer-Verlad. 2001. Р. 324-334.
11. Егиев В.Н. Атлас оперативной хирургии грыж. М.:ИД Медпрактика-М, 2003. 228 с.
Читайте также: