Операция при поломке кости
Остеосинтез – хирургическая операция, проводимая для крепления и фиксацию отдельных костных обломков после тяжелых переломов.
Процедура назначается, когда консервативные способы не дали (или точно не дадут) должного результата. Существует несколько видов (техник) выполнения остеосинтеза, различающихся по сложности исполнения и вероятности возможных послеоперационных осложнений.
1 Что такое остеосинтез: общее описание
Во время операции производится репозиция (сбор и скрепление на нужных местах) обломков, которые фиксируются при помощи пластин, проволоки и нескольких других элементов. Для таких целей изначально может применяться консервативная терапия, но в случае ее неудачи остается лишь хирургический остеосинтез.
Ход операции контролируется под микроскопом, поэтому при правильном исполнении осложнения после нее случаются редко.

Металлические конструкции для осуществления остеосинтеза
Основным показанием является сломанная кость (чаще нижних конечностей – обычно именно с ними возникают проблемы при попытках консервативной репозиции). Для скрепления осколков используются специальные металлоконструкции (шурупы, винты, для предупреждения отторжения организмом – обычно титановые).
к меню ↑
Чаще всего процедура проводится для сращения костей бедра, голени, лодыжки, лучевой кости, ключицы. Большая часть операций связана со сращением осколков при переломах ноги, особенно при травме бедренной кости и костей таза. Несколько реже – при травмах лодыжки или голени.
Переломы руки реже нуждаются в подобной процедуре, очень часто дело обходится консервативной репозицией. Для верхних конечностей чаще всего операция требуется для сращения осколков локтевой кости, предплечья, плечевой кости, гораздо реже – кисти.
Процедуру проводят с применением специальных фиксирующих инструментов. Комплект применяемых деталей: винты, штифты, проволока, спицы и титановые пластины, стержни, биологические инертные импланты.
к меню ↑
Если консервативная терапия оказалась безуспешной, сращение костных отломков возможно только с помощью хирургических процедур. Остеосинтез в этом плане крайне эффективная процедура, дающая положительный результат в более чем 90% случаев.
После остеосинтеза есть вероятность осложнений, но встречаются они сравнительно редко. Обычно проблемы возникают у людей старше 60 лет (из-за замедленной регенерации и истонченной костной ткани, особенно если у пациента есть остеопения или остеопороз).

Результат остеосинтеза на рентгенографическом снимке
- тромбоэмболия из-за длительной неподвижности конечности, жировая эмболия;
- развитие гнойного поражения в области крепления металлоконструкции;
- развитие остеомиелита (гнойное поражение кости);
- несращение костных обломков;
- в ранние сроки после процедуры возможны достаточно сильные боли, температура (вплоть до лихорадки), отек;
- поломка фиксатора с последующим повреждением мягких тканей;
- некротизация краев раны, загноение шва.
Все перечисленные проблемы развиваются в основном из-за неправильных действий врача или неправильном уходе за раной. Если процедуру проводили правильно и аккуратно, пациент младше 55-60 лет, и у него нет проблем с иммунитетом и костным аппаратом, риск осложнений минимален.
2 Показания к проведению остеосинтеза
Существуют прямые и второстепенные показания к проведению остеосинтеза. Первые проводятся обычно при сложных переломах с нерезультативной консервативной терапии (если обломки нельзя или не получилось срастить без пластин). Вторые применяются и при обычных незаживающих переломах.
Основные показания:
- Переломы, сращение которых невозможно при помощи консервативной терапии. К примеру: сложные переломы без возможности консервативного лечения (перелом локтевого отростка, перелом коленного сустава со смещением).
- Травмы с потенциальным риском перфорации кожных покровов.
- Повреждение кости с ущемлением мягких тканей костными обломками, или переломы, приведшие к травме крупных нервных узлов или сосудов.

Проведение остеосинтеза пальца руки
- рецидивы расхождения костных обломков (если их попытались соединить, но они не держатся на месте);
- невозможность проведения закрытой репозиции;
- несросшиеся простые переломы;
- псевдоартрозы.
Противопоказания к процедуре:
- общее плохое состояние больного, кахексия;
- внутренние кровотечения;
- инфекционное заражение пострадавшей части тела;
- венозная недостаточность нижних конечностей (если операцию надо проводить на ногах);
- тяжелые системные заболевания костной ткани;
- тяжелые патологии внутренних органов.
3 Виды операции и краткое описание разных техник
Остеосинтез проводится двумя методами – погружным либо наружным. Погружная методика делится на 3 подвида по технике проведения: накостная, чрескостная и внутрикостная техника выполнения.
Основные методы операции:
- Погружной остеосинтез – фиксирующий элемент ставится прямо в область перелома, а сама конструкция подбирается с учетом специфики травмы.
- Наружный остеосинтез – проводится компрессионно-дистракционное воздействие, обнажение участка перелома не делается. Фиксирующими элементами выступают спицы (по технике Илизарова), которые проводятся через поврежденные костные сегменты.
Ниже рассмотрим погружные методики более подробно.
к меню ↑
Накостный погружной остеосинтез подразумевает установку фиксаторов по внешней стороне поврежденных костей. Процедура проводится лишь в случае неосложненных переломов и переломов без смещения.
Для фиксации используются металлические пластины, которые скрепляются винтами. Также нередко используются другие фиксирующие и упрочняющие устройства:
- проволока;
- полукольца и кольца;
- уголки.
Чаще всего скрепляющие компоненты делаются из титана, реже – нержавеющей стали и композитных материалов.
к меню ↑
Методика позволяет скрепить костные отломки, не нарушив подвижность суставной связки в месте травмы. Так можно упростить и ускорить регенерацию костной и хрящевой ткани в послеоперационный период.

Интрамедуллярный остеосинтез часто проводится на костях верхних конечностей
Проводится при переломах большеберцовой кости, а также при открытых переломах голени и плеча. Для процедуры применяются аппараты Илизарова, Ткаченко, Акулича или Гудушаури, которые представляют собой фиксирующие стержни с кольцами и перекрещенными спицами.
Эти элементы предотвращают отхождение отломков, прочно стыкуя их на время сращивания. Для травматолога процедура закрепления сложна, так как требуется высочайшая точность движений и правильный расчет сборки аппарата.
Предоперационная подготовка не требуется, а ее эффективность при правильном исполнении крайне высока. Период восстановления занимает не больше месяца.
Фиксация отломков требует применения винтов с размером, который позволяет соединительному элементу немного выступать за пределы диаметра кости. Шляпка шурупа закручивается для плотного соединения костных фрагментов друг с другом, и за счет этого можно добиться небольшого компрессионного воздействия.
При косом переломе с крутой линией излома используется методика создания костного шва. В этом случае обломки связывают с помощью фиксирующей ленты (обычно это круглая проволока, реже – гибкая лента из нержавейки).
Создание костного шва чаще всего используется при повреждениях мыщелка плеча, а также при переломах надколенника и локтевого отростка. Процедура используется очень часто, так как в случае переломов локтя и колена консервативная терапия практически неэффективна.
Чрескостный погружной остеосинтез делается после серии рентгеновских снимков поврежденной кости. Если травма простая – используется техника по Веберу (применяют титановые спицы и проволоку), при сложной травме применяют металлические пластины с винтами.
к меню ↑
к меню ↑
Внутрикостный (интрамедуллярный) остеосинтез проводится 2 способами: закрытым и открытым.
Закрытая методика делается в 2 этапа:
- Проводится сопоставление костных отломков с направляющим аппаратом.
- В костномозговой канал вводится металлический стержень.
Установку фиксирующего элемента проводят под постоянным контролем с помощью рентгеновского аппарата. В конце процедуры на операционную рану накладываются швы.
Открытый способ подразумевает обнажение кости в месте перелома и сопоставление костных обломков с помощью хирургических инструментов, никакая аппаратура не используется. Процедура проще, чем закрытая, но сопряжена с большими рисками – кровотечением, развитием гнойных заражений, повреждением мягких тканей.
После операции на бедренной кости гипс не накладывается, при оперировании костей предплечья, лодыжки или голени после операции накладывается иммобилизационная шина. Послеоперационные осложнения встречаются сравнительно редко.
к меню ↑
4 После остеосинтеза: как проходит реабилитация?
После удаления фиксирующих элементов, ограничивающих двигательные возможности конечности, пациента направляют на восстановление.
Восстановительный период проходит для каждого пациента индивидуально, в зависимости от места и сложности травмы (самые главные факторы), возраста и состояния здоровья. Пациенту обязательно назначается лечебная физкультура, также могут назначаться физиотерапевтические процедуры. Также рекомендуется соблюдать высококалорийную диету и высыпаться, чтобы организму было проще восстанавливаться.

После остеосинтеза пациенту назначают препараты для стимуляции регенерации и болеутоляющие средства (на несколько дней)
В послеоперационный период при оперировании локтевого сустава нередко у пациентов очень сильно болит место операции. Сильные боли могут длиться несколько дней. Но даже на фоне болей нужно проводить реабилитационные мероприятия, разрабатывать руку.
Из медикаментов могут назначаться:
- Обезболивающие (в случае сильной боли).
- Витамины (курс на протяжении всего периода реабилитации).
- Иммуномодуляторы.
- Препараты с кальцием.
- НПВС (при воспалении раны).
- Стероиды.
Разработка тазобедренных или коленных суставов проводится с применением тренажеров, обязательно проводится лечебный массаж.
Продолжительность реабилитации в среднем составляет 3-6 месяцев (если проводился погружной остеосинтез). При чрескостном наружном остеосинтезе реабилитация обычно занимает 1-2 месяца от снятия фиксаторов.
5 Сколько стоит операция?
Сколько стоит процедура – зависит от способа проведения и какую именно кость необходимо оперировать. Также имеет значение серьезность повреждения, количество и размер костных обломков.
- Оперирование надколенника под ЭОП – 38000 рублей.
- Оперирование проксимального сегмента плечевой кости под ЭОП – 29000 рублей.
- Оперирование диафиза и головки лучевой кости под ЭОП – 26000 рублей.
- Оперирование диафиза и головки плечевой кости под ЭОП – 37000 рублей.
- Оперирование проксимального эпиметафеза большеберцовой кости – 39000 рублей, малоберцовой – 25000 рублей.
- Оперирование мелких костей стопы и кисти под ЭОП – 29000 рублей.
- Оперирование ключицы – 26500 рублей, надколенника – 31000 рублей.
- Коррегирующий остеосинтез мелких трубчатых костей – 15000 рублей за одну кость.
В государственных медицинских учреждениях процедуру можно пройти по полису ОМС (бесплатно). Стоимость операции в частных клиниках может быть примерно на 30-50% дороже, чем в государственных.
Для лечения переломов в современной травматологии используются различные металлоконструкции. Они могут быть установлены как внутрь кости (спицы и интрамедуллярные стержни) так и на кости (пластины и винты). Для каждого вида перелома предпочтительно использование определенного вида металлофиксаторов.
Выполняемое хирургически соединение сломанных костей с использованием внутренних металлофиксаторов позволяет избавить пациента от громоздких гипсовых повязок, обеспечивают больному мобильность, уменьшает сроки его реабилитации, позволяет быстрее вернуться к повседневной трудовой и спортивной активности.
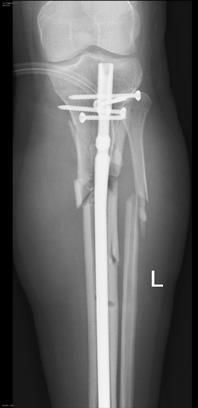
Так нужно ли удалять металлоконструкции после сращения перелома или это необязательно?
Есть случаи, когда без удаления пластины или стержня с винтами обойтись невозможно. К таким ситуациям можно отнести наличие гнойного процесса в области металлоконструкции при неудовлетворительной фиксации костей (остеосинтезе), непереносимость больным импланта или возникновение аллергии на металл, из которого изготовлена металлоконструкция. В этих случаях без удаления имплантов не обойтись и сделать это нужно как можно быстрее.
При повреждении связок, например, в области акромиально-ключичного сочленения или дистального межберцового синдесмоза голеностопа кости фиксируются в правильном положении друг относительно друга винтами или пластинами на время сращения поврежденных связок. Как только связки срастаются, обычно через 2-3 месяца, металлоконструкции обязательно следует удалить, иначе возможны осложнения такие, например, как поломка винта или пластины.
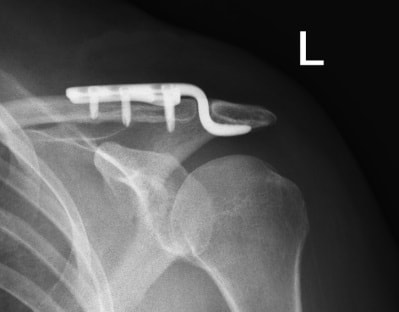
При вывихе ключицы, акромиально-ключичное сочленение фиксируется крючковидной пластиной. Часто пациенты по каким-либо причинам забывают удалить пластину в срок. Организм незамедлительно отвечает на это развитием значительного артроза в области сустава. Образующиеся костные разрастания (остеофиты) повреждают мышцы и сухожилия плечевого сустава и вызывают даже у молодых пациентов значительные боли в плече.
Некоторые пациенты по роду своей деятельности имеют высокий риск получить повторную травму после операции, например, профессиональные спортсмены особенно экстремальных видов спорта. У этой группы пациентов металлоконструкцию следует удалять сразу после сращения. При повторном переломе, наличие металлического фиксатора на кости значительно усложнит лечение, особенно хирургическое.
Имплантированные металлофиксаторы также могут быть преградой для прохождения пациентом службы в армии или на флоте. Для того чтобы работать по некоторым специальностям, необходимым условием является отсутствие в организме металлических имплантов. Вышеназванным группам пациентов также требуется удаление металлоконструкций после операций.
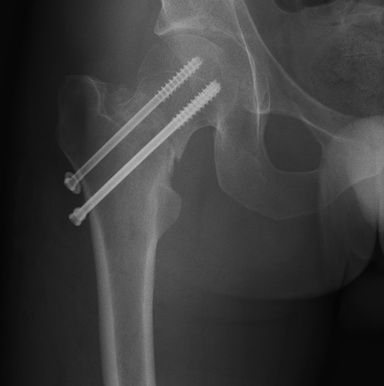
Во время операций по фиксации костей, в процессе сверления, нередко ломаются и остаются в кости спицы или сверла. Также в былые годы, при операциях на костях, использовали самодельные пластины и винты, изготовленные из сплавов, запрещенных к применению в медицине. Такие металлофиксаторы и обломки инструментов из костей лучше удалять.
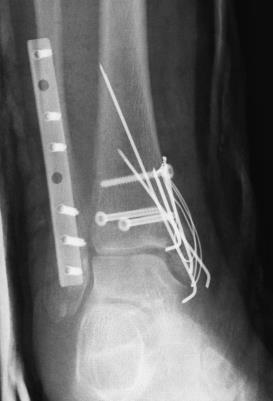
У худых пациентов наличие подкожно расположенной пластины, например, в области голеностопного сустава может вызывать неприятные ощущения при ношении обуви. Некоторые девушки, планирующие беременность беспокоятся о влиянии металла в организме на плод. Существую пациенты, для которых просто наличие инородного тела в организме является непереносимым. Всем этим группам пациентам предпочтительнее удалять металлофиксаторы после сращения перелома.
Решение по удалению металлоконструкции принимает врач травматолог-ортопед на основании собранного анамнеза заболевания, клинического осмотра и изучения рентгенограмм. На рентгенограммах или компьютерных томографиях должны быть четкие признаки сращения перелома. В тех случаях, когда пластина или винты расположены в области важных нервов или сосудов, удаление металлоконструкции сопряжено с риском повторного перелома в этой зоне. Если пациент страдает серьезными, сопутствующими заболеваниями, в удалении металлофиксатора могут отказать.
Операции по удалению производятся в плановом порядке после предоперационного обследования и подготовки. При миграции фиксатора, например, спицы в область жизненно важных органов или перфорация проволокой кожи удаление выполняется экстренно.
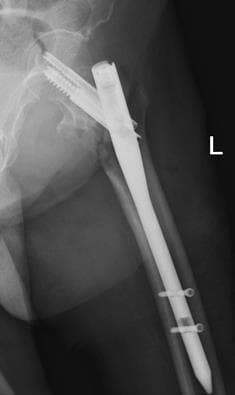
Хирургическая операция по удалению пластин, винтов, стержней и даже спиц не такая простая, как может показаться. На некачественных, чаще отечественных винтах, при откручивании на шляпке повреждаются шлицы, в результате чего удаление винта превращается в сложную с технической точки зрения задачу. Извлечение из кости сломанных винтов и стержней требует особых навыков от хирурга и наличие специального инструментария.
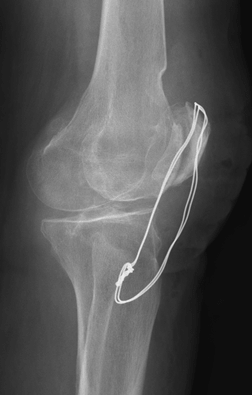
В нашей клинике выполняются операции по удалению металлоконструкций после консолидации (сращения) переломов. Решение вопроса об операции принимается в ходе консультации, на которую Вы можете записаться он-лайн или по телефону. На прием желательно взять с собой рентгенограммы и выписки из медучреждения, где выполнялась установка металлофиксатора. Свежие рентгеновские снимки или компьютерную томографию, которую Вы, при необходимости, можете выполнить у нас.
В нашем стационаре созданы все условия для комфортного пребывания пациентов в одно и двух местных палатах. Операции проводят опытные врачи, имеющие за своими плечами не одну сотню успешно выполненных хирургических вмешательств по удалению металлофиксаторов.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Операция по удалению металлоконструкции — от 29000 до 49000 рублей в зависимости от сложности
- Пребывание в клинике
- Анестезия
- Операция
- Расходные материалы для операции
* Анализы для госпитализации в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязки или снятие послеоперационных швов
Переломы рук со смещением происходят в большинстве случаев. Дело в том, что в момент получения травмы мышечная ткань активно сокращается и тянет костные отломки. При этом отломок, который не крепится к другой кости и находится ближе к краю, смещается и накладывается на второй отломок.
Переломы со смещением более тяжелые, чем без смещения, поскольку костные отломки, двигаясь, еще больше повреждают окружающие ткани, крупные сосуды и нервные окончания. После этой травмы человеку предстоит пройти длительное лечение и не менее длинную реабилитацию. Да и тактика лечения данного типа перелома конечности тяжелее, чем лечение при стабильных переломах.

Причины и профилактика переломов
Чтобы предостеречь себя от возникновения травмы, следует знать, в каких ситуациях можно получить перелом руки со смещением. Хоть от подобных повреждений никто не застрахован, всё же, следует быть аккуратнее и придерживаться правил безопасности во время:
- занятий спортом;
- физической работы;
- работы на предприятии;
- в быту;
- во время активных игр;
- при вождении автомобиля.
Во время дорожно-транспортного происшествия перелом может получить как водитель, так и пассажир или пешеход, потому следует пристегиваться ремнем безопасности, находясь в автомобиле и не переходить дорогу, не убедившись в отсутствии машин. Часто такие травмы возникают во время уличных драк, особенно у подростков, или при криминальном нападении на них же. Родители должны объяснять своим детям, что конфликты стоит решать словесно, а также не разрешать им выходить на улицу в темное время суток.

Распространенными являются патологические переломы рук у пожилых людей и у тех кто имеют нарушения опорно-двигательного аппарата или другие заболевания. Среди патологий, которые уменьшают прочность костной ткани, можно выделить следующие:
- заболевания костной системы (остеомиелит, остеопороз, артроз и др.);
- онкологические болезни;
- дегенеративные изменения в костной ткани;
- нехватка в организме кальция;
- туберкулез костей;
- сахарный диабет и ожирение.
У людей, страдающих данными патологиями, перелом руки может случиться даже при минимальном физическом воздействии — падении, либо ударе. Таким людям стоит быть предельно осторожными при выполнении любой физически тяжелой работы и во время выполнения повседневных дней. Не лишним будет принятие препаратов кальция и лечение основного заболевания, которое уменьшает прочность костей.
Разновидности
Перелом может носить открытый или закрытый характер. Когда костные отломки смещаются, они могут повреждать не только мышцы, но и кожные покровы, поэтому при переломе со смещением часто возникает открытый перелом. При наличии раны может возникнуть обильная кровопотеря. Что приведет к травматическому шоку. В таком случае необходимо как можно скорее оказать пострадавшему первую помощь и доставить в медицинское учреждение.
Лечение такого осложненного перелома довольно длительное, ведь важно не просто правильно сопоставить отломки и дождаться их сращения, но и предотвратить попадание в открытую рану инфекции. Закрытый перелом с минимальным смещением иногда можно лечить без операции, что существенно ускоряет выздоровление и минимизирует риск возникновения осложнений.

Перелом со смещением отломков может возникать внутри сустава и за его пределами. Внутрисуставные переломы опасны риском возникновения гемартроза, при котором кровь скапливается в суставной капсуле. По характеру перелом может быть следующим:
- Поперечный — линия разлома перпендикулярно оси кости;
- Продольный — разлом вертикально оси кости;
- Винтообразный — линия проходит по спирали;
- Косой — диагональная линия разлома;
- Оскольчатый — без четкой линии разлома и с множеством мелких отломков;
- Клиновидный — при вклинивании одного отломка в другой;
- Компрессионный — происходит от сдавливания кости;
- Торзионный — возникает от скручивания кости, когда один ее край зажат, а второй подвергается развороту по оси.
В верхней конечности человека может быть сломана плечевая кость, предплечье, кость запястья, либо фаланги пальцев. Довольно часто происходит перелом одного из суставов руки — лучезапястного, локтевого или плечевого сустава. При множественном переломе травма возникает сразу в нескольких местах конечности. Если кости сломались одновременно в пальце и лучезапястном суставе, значит, произошел двойной перелом.
Клиническая картина
При возникновении перелома, кость, которая сместилась, повреждает нервные окончания, из-за чего человек испытывает резкие болезненные ощущения. Они становятся сильнее при попытках двигать травмированной конечностью и во время пальпации места травмы. Также защемление нервов может стать причиной уменьшения чувствительности или полного онемения пальцев.

Сместившиеся отломки разрывают кровеносные сосуды, что становится причиной возникновения гематомы. При открытом типе перелома возникает рана, из которой могут быть видны отломки кости, и наружное кровотечение. Если кровь течет небольшой струйкой и имеет темный цвет, то поврежден сосуд, если же кровь яркая, алая и бьет фонтаном, это говорит об артериальном кровотечении и требует незамедлительного наложения жгута. Пульсирующая и быстро разрастающаяся подкожная гематома также говорит о повреждении артерии.
Из-за нарушения оттока лимфы на месте травмы возникает отечность. Конечность при смещении становится деформированной и может стать больше по длине. В области повреждения возникает патологическая подвижность, то есть рука двигается в том месте, в котором движений быть не должно. При пальпации доктор слышит крепитацию — звук трущихся друг о друга костных отломков.
Доврачебная помощь
При возникновении перелома верхней конечности со смещением необходимо сразу же вызвать медиков и оказать пострадавшему первую помощь. Все действия нужно выполнять спокойно и без паники, также следует успокоить потерпевшего, при необходимости ему можно дать выпить настой валерианы, разбавленный в стакане воды (доза — одна капля на один год возраста человека). Паникующий пострадавший не даст правильно наложить шину и может двигаться, чем осложнит травму повторным смещением отломков.
После остановки крови и обезболивания пострадавшему накладывается шина или косыночная повязка.

Недопустимо самостоятельно пытаться вправить кость или сустав на место, такими действиями можно еще больше сместить отломки и травмировать окружающие ткани.
Приехавшим медицинским работникам следует подробно рассказать обстоятельства возникновения травмы, описать самочувствие пострадавшего сразу после получения перелома, сообщить время наложения жгута, а также перечислить использованные при оказании первой помощи медикаменты.
Диагностика
Для постановки диагноза доктор проводит визуальный осмотр и пальпацию травмированной конечности. По внешним признакам врач может предположить тип перелома. Как правило, при травме со смещением костные отломки хорошо прощупываются через кожный покров. После этого необходимо проведение рентгенологического обследования для точного определения вида перелома, его локализации и количества отломков.

При внутрисуставных травмах проводится артроскопия, которая помогает определить, развился ли гемартроз. Для оценки состояния сосудов, мышечно-связочного аппарата и нервных окончаний доктор может назначить проведение компьютерной или магнитно-резонансной томографии. После определения типа перелома и постановки окончательного диагноза врач назначает лечение, подходящее для конкретной травмы.
Лечение
В зависимости от степени смещения отломков и их количества лечение перелома может проводиться консервативным или хирургическим методом. Если кость смещена не сильно и нет сопутствующих осложнений, то доктор проводит ручную репозицию. После чего накладывает гипсовую повязку, ходить в которой предстоит приблизительно два месяца.
При осложненном переломе проводится операция, в ходе которой врач сопоставляет отломки кости и скрепляет их с помощью специальных фиксирующих приспособлений. После хирургического вмешательства также накладывается гипс, но ходить с ним придется около трех месяцев. Сращение костей контролируется с помощью рентгена. После полной консолидации гипсовая повязка снимается и проводится еще одна операция, во время которой доктор вынимает фиксирующее приспособление.
Восстановительный период после перелома со смещением длится около полугода. Для полного восстановления двигательной активности и функциональности руки больной должен проходить массаж, прогревание, гидротерапию, электрофорез и другие процедуры. При выполнении пациентом всех врачебных рекомендаций травма проходит без последствий.
Читайте также:


