Операция при панариции ногтевой фаланги
Панариций — хирургическое заболевание, характеризующееся развитием гнойновоспалительного процесса в тканях пальца и протекающее в острой или хронической форме. В подавляющем большинстве случаев панариций развивается после микротравмы пальца (уколы металлическими предметами, занозы, небольшие порезы, микротрещины кожи, травмы около ногтевого валика при маникюре и т. п.). Возможно развитие панариция как осложнения тяжелых травм и повреждений тканей пальца.
В зависимости от локализации, глубины поражения тканей пальца, а также тяжести клинического течения различают неосложненные (поверхностные) и осложненные (глубокие) формы панариция. К неосложненным формам следует относить внутрикожный (кожный), подкожный, подногтевой панариций, паронихию. Осложненные формы включают в себя костный, суставной, костно-суставной, сухожильный (тендовагинит) панариций и пандактилит— поражение всех анатомических структур пальца.
В течении панариция выделяют две стадии: серозную (серозно-инфильтративную) и гнойную (гнойно-некротическую). При лечении различных форм панариция в гнойно-некротической фазе процесса ведущую роль играет хирургическое вмешательство. Операция при данном заболевании должна сопровождаться выполнением минимального количества разрезов на пальце для снижения риска повреждения сосудисто-нервных пучков и развития в отдаленном послеоперационном периоде дерматогенных рубцовых контрактур. Разрезы производят с обязательным учетом прохождения магистральных сосудисто-нервных пучков пальца, поскольку их повреждение во время операции или при перевязках в послеоперационном периоде может привести к формированию ишемической гангрены пальца или его сегмента. Операцию вскрытия и дренирования панариция начинают с обработки операционного поля. Следует использовать специальные инструменты: набор для операций на кисти Розова, глазные скальпель и ножницы, набор стоматологических алмазных дисков, фрез и шлифовальных камней.
Обезболивание: кратковременный внутривенный или масочный наркоз. При неосложненных формах панариция с локализацией очага инфекции в пределах дистальной фаланги допустимо
использование проводниковой анестезии (по Оберсту — Лукашевичу, по Усольцевой и т. п.).
Кожный(внутрикожный) панариций.
Оперативный прием. После обработки операционного поля острыми ножницами Купера или глазными ножницами вскрывают отслоенный эпидермис и эвакуируют содержимое гнойной полости. Отслоенный эпидермис осторожно приподнимают пинцетом и иссекают по краю фиксации, не оставляя карманов.
Завершение операции. Операцию завершают тщательным туалетом раны 3% раствором перекиси водорода и наложением асептической влажно-высыхающсй спирт-гипсртонической повязки. В послеоперационном периоде перевязки выполняют ежедневно до полной эпителизации раны.
Паронихия.
Вскрытие поверхностной паронихии производят острыми ножницами Купера или глазными ножницами с иссечением отслоившегося эпидермиса. Послеоперационные мероприятия выполняют так же, как при кожном панариции. При глубокой форме паронихии операцию следует производить под обезболиванием (допустимо выполнение регионарной анестезии).
Оперативный прием. Разрез околоногтевого валика производят скальпелем через центр инфильтрата по продольной оси пальца. Эвакуируют гной. Производят тщательную ревизию
и туалет раны. Углы раны иссекают клиновидно. При тотальном поражении околоногтевого валика производят два параллельных разреза с лучевой и локтевой стороны начиная от
основания ногтевой пластинки. Край валика приподнимают, и ложкой Фолькманна выполняют кюретаж полости. При этом важно не повредить ногтевое ложе и матрикс, что может привести в послеоперационном периоде к деформации ногтевой пластинки.
Завершение операции. После туалета раны 3% раствором перекиси водорода под околоногтевой валик вводят турунду с раствором антисептика или гипертоническим раствором.
На палец накладывают асептическую повязку. В послеоперационном периоде производят ежедневные перевязки.
Подногтевой панариций.
Оперативный прием. В зависимости от локализации и распространенности гнойника используют различные варианты оперативного вмешательства. При расположении гнойного очага у дистального края ногтевой пластинки острыми ножницами Купера резецируют только дистальную отслоенную часть ногтя. Производят эвакуацию гноя и тщательный туалет раны с использованием 3% раствора перекиси водорода. При локализации гнойника у проксимального края ногтевой пластинки околоногтевой валик приподнимают и тупо отслаивают от ногтевой пластинки. Ножницами Купера резецируютпораженную проксимальную часть ногтевой пластинки.
Гной эвакуируют, и производят тщательный туалет раны. Налет фибрина удаляют механически.
Завершение операции. Операцию при подногтевом панариции заканчивают туалетом раны 3% раствором перекиси водорода с обязательным удалением очагов некроза, налета фибрина и наложением повязки.
Подкожный панариций.
Оперативный прием. При локализации гнойного процесса на дистальной фаланге целесообразно производить продольные разрезы с иссечением явно некротизированных тканей
очага. Выполнение двусторонних параллельных разрезов на ногтевой фаланге опасно ввиду возможности некроза участка кожи между ними. При локализации гнойного очага в области бокового края или угла ногтевой пластинки возможно выполнение Г-образного (или клюшкообразного) разреза в пределах пораженных тканей. Если гнойный очаг локализуется на проксимальной или средней фаланге, то следует произвести односторонний срединно-боковой разрез в пределах одной фаланги на стороне максимального напряжения тканей.
Срединно-боковой (нейтральной) является линия, соединяющая вершины межфаланговых складок кожи при максимальном сгибании пальца. Переднебоковые или заднебоковые доступы (к сожалению, широко применяемые практикующими хирургами) проходят в проекции сосудисто-нервных пучков, что обусловливает возможность возникновения интраоперационного кровотечения и повреждения нервов. Кроме того, послеоперационные рубцы, возникающие после передне- и заднебоковых разрезов, приводят к формированию тугоподвижности сегмента и значительно ухудшают функциональные результаты лечения. Выполнение двух параллельных среднелатеральных разрезов в пределах одной фаланги (по Клаппу) следует считать порочным,
так как при подкожном панариции практически не наблюдается тотального норггжения клетчатки. Проведение двух параллельных разрезов может сопровождаться вскрытием синовиального
влагалища сухожилий сгибателей и повреждением его брыжейки, что является причиной развития ятрогенных сухожильных панарициев. После эвакуации гноя и ревизии раны необходимо выполнить некрэктомию. Данную манипуляцию удобно начинать костной ложкой Фолькманна. Не повреждая здоровые ткани, сосудисто-нервные пучки и сухожилия, ложка Фолькманна позволяет произвести полную ревизию основного очага, затеков или карманов, снизить риск развития кровотечения.
Завершение операции. Операцию завершают туалетом раны 3% раствором перекиси водорода, установкой марлевой турунды и наложением асептической повязки. В послеоперационном периоде обязательны ежедневные перевязки с туалетом раны и продолжением лечения в соответствии со стадией течения раневого процесса.
Сухожильный панариций.
Оперативный прием. Производят односторонний срединно-боковой разрез в пределах пораженной фаланги без пересечения межфаланговых складок кожи. После разреза (вскрытия)
синовиального влагалища из операционной раны выделяется мутная жидкость или сливкообразный гной. После промывания раны перекисью водорода и (или) растворами антисептиков визуально оценивают целость и жизнеспособность сухожилия. Жизнеспособным считается сухожилие, имеющее блестящую поверхность, без участков разволокнения, свободно скользящее при пассивных движениях пальца. При наличии у больного первичной гнойной или послеоперационной раны исследование и операционный доступ выполняют через имеющийся дефект. При этом определяют глубину и распространенность гнойного процесса, для чего пуговча-
тым зондом производят ревизию гнойной полости. Следует помнить о том, что в пределах здорового синовиального влагалища продвижение зонда практически невозможно. Для дренирования гнойных затеков в дистальном направлении производят среднелатеральный разрез на средней фаланге. Если гной распространяется на кисть, то выполняют доступ на ладонной
поверхности кисти в проекции межпястного промежутка. Все разрезы следует производить в шахматном порядке, что позволяет избежать зияния послеоперационной рапы, повреждения кольцевидных связок межфаланговых суставов, а также деформирующих дерматогенных контрактур пальца в послеоперационном периоде. Через одну из ран вдоль сухожилия
проводником устанавливают перфорированную полихлорвиниловую дренажную трубку с внутренним диаметром 3 мм. В качестве проводника можно использовать кровоостанавливающий
Завершение операции. После тщательного промывания дренажа 3% раствором перекиси водорода и растворами антисептиков (хлоргексидин, катапол, пливосепт, стерилекс и др.) операциюзаканчивают. Швы на операционную рану не накладывают.
Костный панариций.
Прикостном панариции гнойно-воспалительный процесс поражает костную ткань фаланги. Суставные поверхности остаются интактными. Костный панариций может протекать в хронической (свищевой) и острой (без свища) формах. По характеру и объему поражения костной ткани выделяют краевой, субтоталь ный и тотальный тип секвес трировапия.
Показания к операции: поражение костной ткани, наличие свищевого хода, переломов или открытых повреждений фаланги пальца в анамнезе.
Оперативный прием. Объем и техника оперативноговмешательства зависят от вида костного панариция. Приострой форме оперативное лечение целесообразно проводитьв два этапа. Задачей первого этапа являются вскрытие гнойного очагав месте наибольшего напряжения мягких тканей и его дренирование. После опорожнения гнойной полости выполняют тщательнуюревизию раны, для этого целесообразно использовать костнуюложку Фолькманна, а при достаточных размерах
раны — палец хирурга. При выявлении костных секвестров и очагов некроза производят экономную нскрэктомию (острыми ножницами, костной ложкой). Острые края полости полируют
рашпилем или шлифовальным камнем.
Завершение операции. Выполняют туалет раны. Если после некрэктомии образуется полость, то через мягкие ткани проводят перфорированную полихлорвиниловую дренажную трубку. Рану не зашивают.
Второй этап хирургического лечения. После стихания острых воспалительных явлений выполняют второй этап оперативного вмешательства, включающий в себя радикальную остео-
некрэкгомию и наложение вторичных швов. После обязательной рентгенографии через первую операционную рану костной ложкой Фолькманна производят тщательный кюретаж костной полости. При этом удаляют как костные секвестры, так и очаги остеопороза, легко поддающиеся выскабливанию. После тщательного туалета рану зашивают наглухо узловыми швами (или накладывают швы по Донати) с проведением через сформировавшуюся полость перфорированной полихлорвиниловий дренажной трубки. В послеоперационном периоде в течение 3-4 дней производят фракционное промывание дренажной трубки антисептическими растворами 2 раза в сутки. Дренаж удаляют на 3 - е сутки, швы снимают на 6—7-е сутки после операции. При хронической (свищевой) форме костного панариция операцию можно произвести в один этап. В качестве операционного доступа целесообразно использовать имеющееся свищевое отверстие
или первичную операционную рану. Измененные мягкие ткани иссекают на всю глубину, вплоть
до кости. Ложкой Фолькманна производят остеонекрэктомию (удаляют свободно лежащие секвестры, размягченную костную ткань). Критерием полноты выполненной манипуляции является ощущение соскальзывания инструмента с костной фаланги. Неровные края костной полости полируют рашпилем или шлифовальным камнем.
Завершение операции. Производят тщательный туалет раны с использованием перекиси водорода и растворов антисептиков. Через дополнительные контрапертуры по дну раны проводят перфорированную полихлорвиниловую дренажную трубку. Рану зашивают узловыми швами или швами по Донати. Послеоперационное ведение такое же, как при острой форме костного панариция.

Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).

Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
Подкожный панариций
Линейно-боковые разрезы, предложенные Р. Клаппом при нагноительных процессах в области средней и основной фаланг, наиболее физиологичны, хотя и не исключают опасности повреждения сосудисто-нервного пучка пальца.
Раны, образующиеся при боковых разрезах, достаточно хорошо дренируются и, как правило, заживают с образованием тонкого линейного рубца, не ограничивающего движения пальца. Через рекомендуемые Р. Клаппом парные линейно-боковые разрезы пальцев можно проводить сквозные дренажи над фиброзным влагалищем, что обеспечивает хороший дренирующий эффект и позволяет промывать рану растворами протеолитических ферментов и антибактериальных препаратов. Дренажи оставляют лишь на несколько дней, так как их длительное пребывание приводит к образованию грубых рубцов. В дальнейшем на фоне Рубцовых изменений тканей ликвидируется острый воспалительный процесс, но надолго нарушается функция пальца.
При панарициях ногтевой фаланги наиболее полно удовлетворяет требованиям гнойной хирургии дугообразный (клюшкообразный) разрез. Он позволяет создать достаточный отток гнойного отделяемого, в последующем не нарушает тактильной чувствительности. Рубцы после заживления раны, как правило, тонкие, эластичные, функция пальца не нарушается.
Кожный панариций
Паронихия. Подногтевой панариций
При паронихии в зависимости от локализации гнойного фокуса применяют клиновидные, П-образные, парные боковые разрезы тыльной поверхности ногтевой фаланги.
Если имеется распространение гноя под ногтевую пластинку не на всем протяжении, а только в боковом или дистальном отделах, то одновременно со вскрытием паронихии необходимо резецировать лишь отслоенный гноем край ногтя вплоть до зоны его прочной фиксации к ложу. При этом не следует выскабливать ногтевое ложе из-за опасности повреждения ростковой зоны ногтя. Удаление ногтевой пластинки оставляет ногтевое ложе незащищенным, поэтому болезненность при постоянном травмировании надолго ограничивает трудоспособность больных.
При локализованных формах подногтевого панариция целесообразно ограничиваться резекцией ногтевой пластинки.
Лишь при полном отслоении гноем ногтевой пластинки ее удаляют, чтобы обеспечить полное опорожнение очага и подвести непосредственно к нему антибактериальные препараты.
При формировании гнойника под центральной частью ногтевой пластинки, как бывает при нагноении подногтевой гематомы, ноготь не удаляют, а трепанируют ногтевую пластинку непосредственно над скоплением гноя. Для этого лезвием скальпеля под острым углом постепенно срезают слои ногтевой пластинки, до вскрытия гнойного очага. Отверстие расширяют до размеров гнойника, но ложе не выскабливают из-за опасности повреждения ногтевой фаланги.
При локализации гнойника у свободного края ногтя (чаще при нагноении вокруг занозы) производят клиновидное иссечение края ногтевой пластинки остроконечными ножницами. Одну браншу подводят под ноготь и рассекают ногтевую пластинку. Вторым разрезом аналогичным образом в виде клина иссекают часть ногтя.
Для удаления ногтя используют остроконечные ножницы, ногтевую пластинку рассекают по средней линии вдоль на всю длину. Для этого одну браншу остроконечных ножниц вводят между ногтевой пластинкой и ложем ногтя, другую располагают сверху. Каждую из образовавшихся половин фиксируют зажимом Кохера и выворачивающим движением к средней линии пальца удаляют сначала одну, а потом другую половину ногтевой пластинки. На ногтевое ложе после промывания раствором антисептиков накладывают повязку с антисептической мазью на водорастворимой основе.
Гнойные тендовагиниты
При гнойных тендовагинитах запоздалая операция ведет к прогрессированию некроза. Сдавление воспалительным выпотом брыжейки сухожилия с последующим тромбообразованием в питающих сухожилие сосудах, как правило, приводит к некрозу сухожилия. Только ранним вскрытием сухожильного влагалища можно предупредить его омертвение. Трудности лечения тендовагинитов состоят в том, что даже при своевременно произведенной, но технически неправильно выполненной операции может произойти выпадение сухожилия из его влагалища. В таких условиях сухожилие, лишенное кровоснабжения, быстро подвергается мацерации, высыханию и некрозу.
Во время операции не следует ограничиваться эвакуацией излившегося из раны гноя. Во всех случаях, когда нельзя исключить сухожильный панариций, необходимо провести тщательную ревизию сухожильного влагалища. Напряженное, флюктурирующее сухожильное влагалище указывает на острый тендовагинит, уточнить диагноз в сомнительных случаях помогает пункция влагалища: получение гноя свидетельствует о гнойном тендовагините.
Точка для пункции сухожильного влагалища находится на середине ладонной поверхности основной фаланги. Используют тонкую иглу и шприц с хорошо пригнанным поршнем. Иглу устанавливают под углом 45-50 °С, прокалывают кожу, которая оказывает определенное сопротивление, и, осторожно проводя иглу, прокалывают фиброзное влагалище, которое тоже создает умеренное сопротивление. Появление экссудата, капли гноя свидетельствуют о гнойном тендовагините. Пункция не всегда удается, поэтому отрицательный результат при соответствующей клинической картине не исключает диагноза.
При вскрытии влагалища выделяется немного гноя, но ликвидируется напряжение тканей, т.е. создаются условия для благоприятного течения воспалительного процесса. Не следует торопиться с иссечением набухшего сухожилия, необходимо дождаться появления четкой демаркации, так как проксимальный конец сухожилия, сократившийся после его пересечения, может служить источником распространения инфекции на кисть.
При сухожильных панарициях предложено много доступов, которые различаются видом рассечения тканей, протяженностью и локализацией.
Сухожильные панариции вскрывают чаще всего линейными разрезами по боковым поверхностям фаланг. Существуют некоторые разновидности этих разрезов. Так, Р. Клапп применял парные боковые разрезы всех трех фаланг пальцев и два парных разреза в дистальных отделах ладони. Л.Г. Фишман считал целесообразным для вскрытия сухожильного влагалища ограничиться двумя линейно-боковыми разрезами основной фаланги и линейным разрезом в дистальной части ладони.
Разрезы по средней линии пальца на всем его протяжении способствуют хорошему дренированию сухожильных влагалищ, но при этом происходит быстрая гибель обнаженных сухожилий. Только при значительных поражениях сухожилия, когда его функциональная непригодность очевидна, т.е. при некрозе, можно применять срединные разрезы пальца. Следует помнить, что при гнойных тендовагинитах прерывистые разрезы Бира по средней линии пальца без пересечения межфаланговых борозд приводят к образованию спаянных с сухожилием рубцов. В этом заключается существенный недостаток метода.
При любом методе (A. Kanavel, М. Iselin, В.Ф. Войно-Ясенецкий) после рассечения кожи и клетчатки остроконечными крючками расширяют рану и обнажают фиброзное влагалище, которое рассекают по длине кожного разреза.
Гнойный тендобурсит локтевой и лучевой синовиальных сумок опасен в связи с возможностью распространения процесса на предплечье.
Дистальный конец лучевой синовиальной сумки вскрывают после рассечения кожи и подкожной клетчатки двумя переднебоковыми разрезами в области основной фаланги I пальца, а проксимальный конец синовиальной сумки вскрывают в нижней части предплечья. Разрез начинают на 2 см выше шиловидного отростка лучевой кости и ведут по переднебоковому краю предплечья проксимально на 8 см. После рассечения кожи, подкожной клетчатки и фасции сухожилие плечелучевой мышцы тупыми крючками оттягивают кнаружи, а сосудистый пучок — кнутри. Обнажают наружный край длинного сгибателя пальца, отодвигая его, проникают в клетчаточное пространство Пирогова, откуда, как правило, изливается гной.
Операцию заканчивают наложением контрапертуры с последующим дренированием ран с обеих сторон. С этой целью производят разрез длиной 6 см в дистальной части предплечья по выступающему краю локтевой кости. По квадратному пронатору к локтевой стороне проводят корнцанг. Захватив инструментом дренажную трубку, извлекают ее по образовавшемуся каналу, оставив концы дренажа с обеих сторон предплечья. При отсутствии гноя в пространстве Пирогова следует нащупать пальцем слепой конец лучевой сумки и вскрыть ее. После операции конечность иммобилизуют съемной гипсовой лонгетой.
При гнойном тендобурсите локтевой синовиальной сумки сухожильное влагалище в его дистальной части вскрывают после рассечения кожи и подкожной клетчатки переднебоковых поверхностей основной фаланги V пальца. На ладони локтевую синовиальную сумку вскрывают разрезом кожи и клетчатки по всей длине наружного края гипотенара с перевязкой и пересечением в некоторых случаях поверхностной ладонной артериальной дуги. После рассечения апоневроза рану раздвигают тупыми крючками и находят напряженную синовиальную сумку, ее вскрывают, освобождают от гноя, рану дренируют.
Лучевую синовиальную сумку вскрывают по Канавелу по внутреннебоковой поверхности I пальца, не пересекая складку между I и II пальцами, разрез продолжают до проксимального конца тенара. При гнойных затеках в пространство Пирогова его вскрывают разрезом с лучевой стороны на уровне нижней трети предплечья.
При гнойных тендовагинитах V пальца дистальный конец сухожильного влагалища вскрывают линейным разрезом по наружно-боковой поверхности средней и основной фаланг. Область гипотенара вскрывается на всем протяжении. При прорыве гноя в пространство Пирогова разрез продолжают на предплечье.
Так называемую перекрестную флегмону, которая представляет собой одновременно воспаление локтевой и лучевой синовиальных сумок, вскрывают разрезами, применяемыми при поражении соответствующих сухожильных влагалищ и синовиальных сумок.
Костный и суставной панариций
При суставных панарициях на тыльной поверхности пальца проводят два параллельных боковых разреза, которыми вскрывают сумку сустава с двух сторон. После промывания сустава антисептическими растворами его дренируют. В зависимости от степени вовлечения в процесс хрящевой и костной ткани ее экономно резецируют. В послеоперационном периоде обязательна иммобилизация пальца гипсовой лонгетой до полной ликвидации острых воспалительных явлений. В дальнейшем для профилактики тугоподвижности сустава наряду с регулярными перевязками применяют лечебную гимнастику и различные физиотерапевтические процедуры.
При костном панариции ногтевой фаланги делают такие же разрезы, как при подкожных панарициях концевых фаланг пальцев, чаще всего дугообразные. При вовлечении в процесс средней и основной фаланг доступ к кости осуществляется линейно-боковыми разрезами.
При резекции фаланги необходимо стремиться к максимальному сохранению кости, так как в последующем возможна регенерация фаланги из сохранившейся части. При резекции кости нецелесообразно пользоваться кусачками, так как они раздавливают кость и по образовавшимся трещинам воспалительный процесс распространяется на оставшуюся часть кости. Кусачками удаляют костные шипы компактной кости. Резецировать кость в пределах здоровых тканей следует специальной пилой или пилой Джильи. При центральном расположении секвестра операцией выбора следует считать выскабливание пораженной кости острой ложечкой. На месте образовавшегося дефекта в дальнейшем возможна регенерация кости.
Вмешательство на кости пальца во всех случаях заканчивают наложением иммобилизующей шины до полной ликвидации острого воспалительного процесса и появления грануляционной ткани.
Пандактилит относится к заболеваниям, при которых вынуждены прибегать к ампутации пальцев. Исключение составляет I палец — в любом случае необходимо попытаться избежать его вычленения. Даже при отсутствии подвижности в суставах I пальца сохраняется его важнейшая функция — противопоставление другим пальцам кисти, однако экзартикуляцию II — V пальцев следует делать лишь тогда, когда не остается надежды на их минимальную функциональную пригодность. Широкие дренирующие разрезы тканей с последующим применением протеолитических ферментов и антибиотиков, регулярные санирующие перевязки в сочетании с иммобилизацией кисти на период острых воспалительных явлений, экономная резекция костей и хрящей способствуют успешному лечению пандактилита.
При операции необходимо раскрыть и дренировать все карманы и затеки. Энергичный некролиз, достигаемый применением протеолитических ферментов, создает возможность быстрого очищения гнойных ран с последующим гранулированием и эпителизацией. В период появления зрелой грануляционной ткани необходимо проводить физиотерапевтическое лечение. Комплекс таких мероприятий создает предпосылки для сохранения пальца и, возможно, его функции. Потерявший подвижность сморщенный рубцами палец можно удалить и позже, если он будет служить помехой.
Если пандактилит сопровождается прорывом гноя на тыльную или ладонную поверхность кисти, необходимо дренирующими разрезами вскрыть гнойные затеки в фасциально-клетчаточные пространства кисти.
Панариций – это гнойное заболевание пальцев рук. Оно возникает при попадании микроорганизмов через мелкие ссадины и незначительные ранки под кожу. Проявляется покраснением, отеком и болью. Начальная стадия поддается консервативному лечению, используя медикаментозные средства и народную терапию. В запущенном случае, когда появляется гнойник, необходимо оперативное вмешательство. Мягкие ткани пальцев содействуют распространению нагноения костей, сухожилий и суставов. Несвоевременное лечение панариция на пальце может привести к серьезным последствиям.
Общие сведения
Острое нагноение пальцев рук (реже ног) развивается в результате жизнедеятельности стрептококков, стафилококков и кишечной палочки. Для их активизации достаточно на поверхности кожи наличия мелких ссадин, потертостей, мозолей, ранок, а также подкожных попаданий заноз, осколков стекол, металлических стружек. Чаще панариций встречается у детей и у людей молодого и среднего возраста, получивших травму на производстве. Больше всего повреждаются первый, второй и третий пальцы правой руки. Развитию панариция способствует переохлаждение, воздействие химических веществ, вибрация и ослабление иммунной системы. Ладонная поверхность пальцев имеет большое количество сухожилий, нервов, сосудов, капсул суставов.
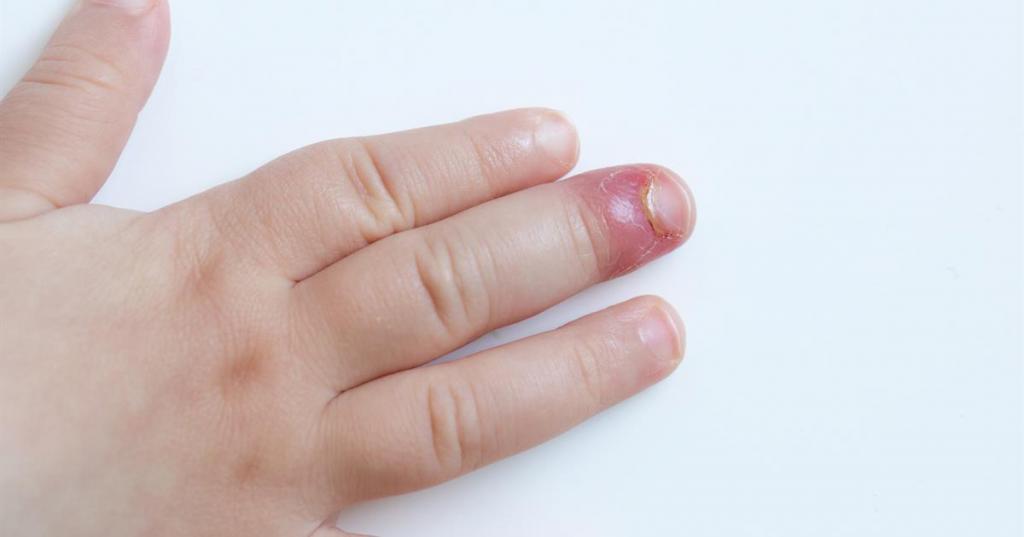
Подкожная клетчатка в этой области руки состоит из многочисленных эластичных, прочных волокон и пучков соединительной ткани. Она разделена на мелкие ячейки и напоминает пчелиные соты. При таком строении гнойный процесс легко проникает вглубь тканей и в него вовлекаются суставы, сухожилия, кости и полностью вся ткань пальца.
Классификация панарициев
Классифицируется заболевание по месту расположения и характеру поражения тканей. Существуют следующие виды панарициев:
- кожный – гнойник располагается в толщине кожи, считается самой легкой формой;
- костно-суставной – в результате прогрессирования суставного панариция воспаляются суставы концов костей фаланг;
- околоногтевой (паронихия) – воспаление находится около валика ногтя;
- костный – гнойный процесс развивается в кости;
- подногтевой – локализуется под пластиной ногтя;
- подкожный – развивается в подкожной клетчатке на поверхности пальца со стороны ладони;
- суставной – поражаются пястно-фаланговые или межфаланговые суставы;
- сухожильный – располагается в районе сухожилия.
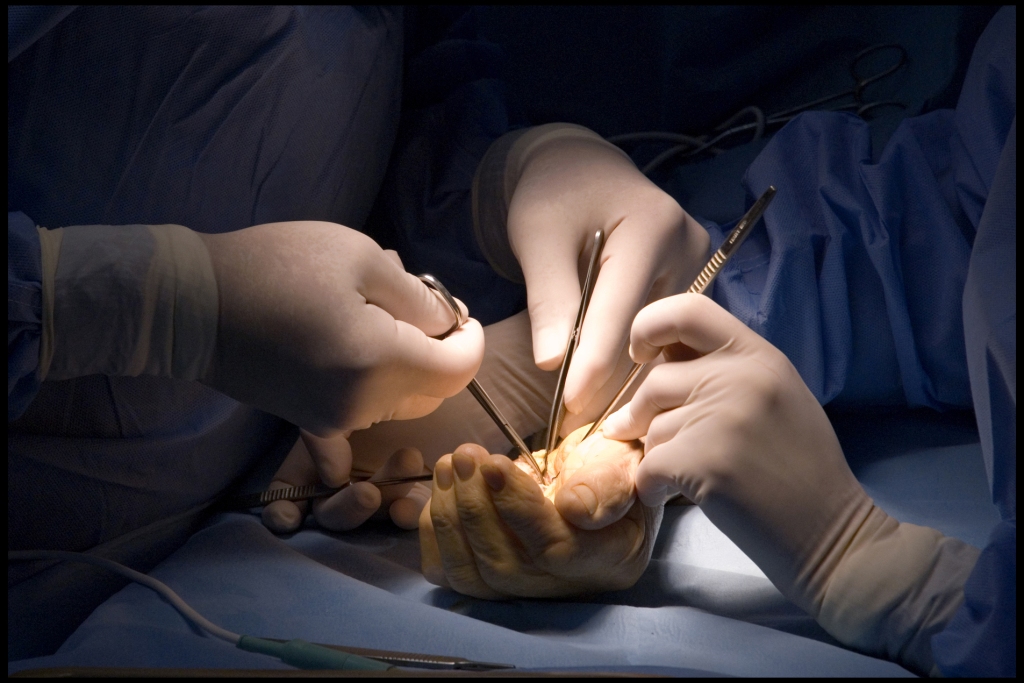
Хирургическое лечение
Консервативная терапия используются только при поверхностной негнойной форме инфекции. При несвоевременно начатом лечении обязательно хирургическое вмешательство. Этот метод позволяет вскрыть панариций, расположенный под кожей, ногтем, в костной ткани или сухожилии. В зависимости от сложности операция проводится под местным или общим наркозом. Для предупреждения кровотечения накладывается жгут на предплечье и основание пальца. При воспалении подногтевой пластины приходится удалять ее частично или полностью. В костях и сухожилиях, поврежденных воспалением, также удаляются некротизированные участки тканей и очищаются гнойники. В тяжелых случаях проводят ампутацию пальца.
Общие принципы терапии панариция
При лечении используется следующая тактика:
- вовремя начатое оперативное лечение – вскрытие панариция;
- абсолютное обезболивание;
- обескровливание операции – правильное наложение жгута;
- рациональные разрезы, открывающие доступ к очагу поражения;
- полное удаление поврежденных тканей и хорошая антибактериальная обработка раны;
- правильная терапия послеоперационного периода.
Панариций должен быть вскрыть сразу после установленного диагноза. Не следует ждать, когда гнойный процесс поразит более глубокие слои тканей, сухожилий или суставов.
Лечение кожного панариция
Это самый легкий панариций. Абсцесс возникает под кожей после незначительного повреждения: мозоли или ожога второй степени. После обработки операционного поля, хирург производит вскрытие панариция и иссекает поврежденный эпидермис. Поверхность раны обрабатывается антисептиком, внимательно осматривается, чтобы не пропустить свищевой ход. Затем накладывают спиртовую повязку. Для заживления ранки делают ванночки со слегка розовым раствором калия перманганата.
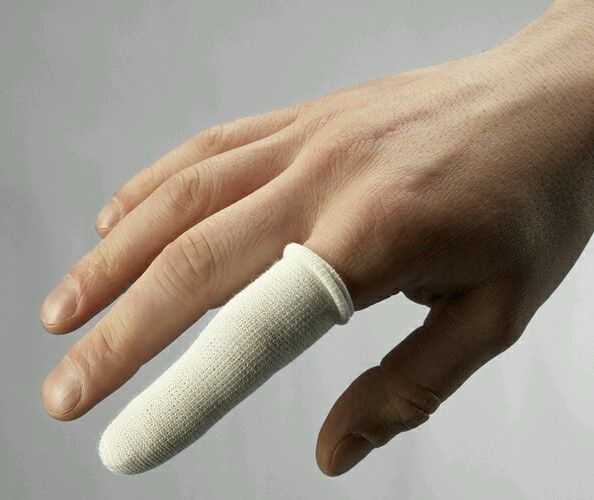
Антибактериальная терапия применяется только при осложнениях. В качестве физиотерапевтического лечения назначается ультрафиолетовое облучение. Срок заживления панариция после вскрытия составляет четыре дня, раневая поверхность полностью затягивается.
Подкожный панариций
Он часто встречается и требует уже серьезного оперативного вмешательства. Больного мучают боли в зоне очага, происходит отек фаланги, температура тела может быть незначительно повышена. Операцию проводят под местным наркозом. Для вскрытия гнойника делают эллипсовидный разрез по боковой поверхности фаланги параллельно ладони. В рану вставляют дренаж в виде резиновой полоски, что дает возможность оттоку гноя. После вскрытия обработка панариция проходит под контролем хирурга. Рану промывают антисептическим средством и делают повязку с противомикробным и ранозаживляющим средством. Для лечения назначают облучение кварцем, сеансы УВЧ. Ежедневно делаются промывания раны через дренажи и перевязки с антисептическими средствами до ликвидации воспалительного процесса. Иногда встречается панариций в виде запонки, когда один очаг расположен в коже, а второй – в подкожной клетчатке. Их сообщение происходит через свищ. Удаление только кожного очага не приводит к облегчению и после вскрытия панариция болит палец, так как гнойный процесс не остановлен. Больному предстоит еще одна операция.
Околоногтевой панариций (паронихия)
Часто воспаление валика около ногтя происходит после неудачного маникюра или появления заусеницы. Наблюдается покраснение и отек, затем образуется гнойник, который просвечивает через кожу. В области воспаления появляется боль. Гнойник может вскрыться самопроизвольно, но лучше обратиться за помощью в медицинское учреждение, чтобы не допустить осложнения. Доктор определит лечение: операция либо противомикробная терапия, при которой используются противогрибковые средства или антибиотики. При оперативном вмешательстве удаляется отслоившийся эпидермис или часть ногтевой пластины, под которой находится гной.
Лечение подногтевого панариция. Как называется операция по вскрытию панариция?
Обычно подногтевой панариций – это осложнение после паронихии, но может он появиться и после попадания занозы или маленькой ранки около края ногтя. В случае небольшого поражения ногтевого ложа у свободного края делают резекцию части ногтевой пластины, удаляя гной и отмершую ткань.

Назначается УВЧ, УФО и криотерапия. Заживление раны занимает 5 – 6 дней.
Костный панариций
Он в большинстве случаев является осложнением подкожного панариция из-за неправильного лечения или не обращения за медицинской помощью. Воспаление из мягких тканей распространяется на костную ткань. Это приводит к нарушению в ней обменных процессов, в результате происходит разрушение кости. Для лечения делается клюшкообразный разрез. Через который ножницами иссекают поврежденную подкожную клетчатку. После этого пораженный участок кости выскабливается. Гнойная полость очищается с помощью вакуума и ультразвука, делается дренаж, и рана зашивается. На больной палец накладывается гипсовая лангета. После вскрытия лечение панариция проводится в полном объеме: назначается противовоспалительная и лазерная терапия. Контроль за динамикой лечения осуществляется с помощью рентгена.
Сухожильный панариций или тендовагинит
Тендовагинит относится к тяжелой форме панариция, когда нарушается не только функция пальца, но ухудшается и общее состояние пациента. Его мучают интенсивные боли пульсирующего характера, которые усиливаются при движении пальца. Палец равномерно опухает и находится в полусогнутом состоянии, разогнуть его полностью невозможно из-за сильной боли. У пациента повышается температура, наблюдается спутанность сознания и возможен бред. Лечение производится в стационаре.
После хирургического вмешательства, требующего большого количества надрезов, назначаются высокоэффективные антибиотики, которые вводятся при помощи инъекций. После проведения операции и удаления гнойных выделений, в полость вставляют несколько дренажей, чтобы лучше очистить рану. После вскрытия панариция палец болит и требуется назначение обезболивающих средств. При позднем обращении за медицинской помощью может нарушиться функция пальца и кисти. Чаще всего палец приходится ампутировать.
Лечения панариция у детей
Профилактика панариция
Для профилактики заболевания необходимо соблюдать следующие простые правила:
- часто и тщательно мыть руки;
- использовать увлажняющий крем, чтобы не образовывались микротрещины;
- при работе пользоваться перчатками;
- при разделывании рыбы следить, чтобы не повредить пальцы рук. При уколе костью необходимо сразу продезинфицировать ранку;
- не травмировать кожицу околоногтевой пластины при маникюре;
- осторожно работать с иголкой, крючком, ножницами и спицами;
- ежедневно осматривать пальчики ребенка.
При повреждении пальцев своевременно обращайтесь за медицинской помощью, это позволит избежать серьезных проблем.
Вместо заключения
Всякая форма панариция опасна и может закончиться тяжелыми последствиями. Микроорганизмы с током крови и лимфы могут из очага воспаления попасть в любые внутренние органы, ткани и привести к заражению крови. В запущенной форме суставной и сухожильный панариций приводит к потере функций пальца, а иногда ладони и предплечья. В некоторых случаях заболевание заканчивается ампутацией. Не следует несерьезно относиться к панарицию и заниматься самолечением. При своевременном обращении в медицинское учреждение врач вскроет панариций и проведет соответствующее послеоперационное лечение.
Читайте также:


