Операция на грыжу как долго все болит
- Виды и причины появления
- Способы удаления
- Как проводится операция — удаление грыжи живота?
- Послеоперационное восстановление
- Возможные осложнения
Одна из основных операций в хирургическом стационаре – удаление грыжи живота. Она проводится как экстренно, так и в плановом порядке.
Методика операции по удалению грыжи живота зависит от давности заболевания. От наличия ущемления и того, насколько своевременно пациент обратился за медицинской помощью.
Операция представляет собой выпячивание органов брюшной полости через несуществующие в норме отверстия. Например, в околопупочной области белой линии живота.
Виды и причины появления
- склонность к запорам;
- детский или пожилой возраст;
- нарушение анатомической целостности передней брюшной стенки, из-за ранее перенесенных операций;
- тяжелый физический труд;
- мужской пол;
- склонность к повышенной массе тела;
- сильный кашель или крик;
- повторные сложные естественные роды;
- травмы.
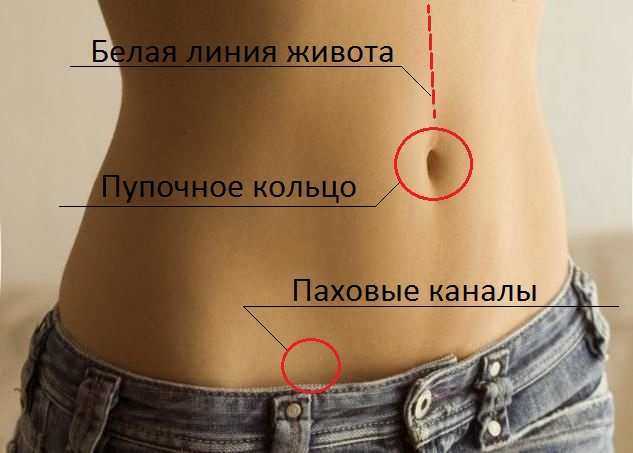
Грыжи белой линии живота бывают врождённые и приобретённые. Они редко достигают диаметра более 10 см. Чаще они расположены над пупком и крайне редко ущемляются.
Клиническая картина проявляется болью в том органе, который попадает в грыжевой мешок. Это может быть сальник, петли тонкой кишки, мочевой пузырь.
В случае попадания в грыжевые ворота петель кишечника возникают неприятные ощущения. Это может быть жжение в петлях кишки в верхней половине живота. В детском возрасте грыжи белой линии практически не встречаются.
Способы удаления
Операция – герниопластика может проводиться следующими способами:
- ушивание дефекта в белой линии кисетным, П-образным, узловыми и другими видами швов;
- пластика собственными тканями;
- лапароскопическая операция.
Операцию лучше проводить в плановом порядке не дожидаясь осложнений. По поводу которых придётся выполнять экстренное оперативное вмешательство. Лучше всего операцию проводить в специализированных клиниках по удалению грыжи.
Подготовка к операции включает в себя следующие анализы:
- клинический анализ крови; общий анализ мочи;
- биохимический анализ крови;
- коагулограмма – анализ на свёртываемость крови и длительность кровотечения;
- определение группы крови и резус фактора;
- кровь на реакцию Вассермана, ВИЧ, гепатиты;
- рентгенография органов грудной клетки;
- ультразвуковая допплерография сосудов нижних конечностей;
- при наличии сахарного диабета показана консультация эндокринологом;
Если у больного имеется язвенная болезнь желудка или двенадцатиперстной кишки, то необходимо выполнить ФГДС.
Как проводится операция — удаление грыжи живота?
Если содержимым грыжевого мешка является предбрюшинный жир, то операция включает в себя наложение П-образных швов. Предварительно надо убедиться, что внутри грыжевых ворот находится только брюшной жир и отсутствуют петли кишечника.
При больших выпячиваниях, производится удаление грыжи белой линии живота. Операция выполняется лапароскопически и включает в себя установку сетки в область расхождения листков апоневроза.
Сетка имплантируется в том случае, когда своих местных тканей не хватает для выполнения пластики. Также, если соединительная ткань очень мягкая, рыхлая, существует опасность рецидива грыжи.
Имеются следующие преимущества использования сетки во время операции:
- Практически исключаются рецидивы грыж.
- Легче протекает послеоперационный период, меньше болей в послеоперационной ране, т. к. меньше натяжение местных тканей в зоне оперативного вмешательства.
- Возможность раньше активизировать больного, восстановление качества жизни.
- Этот способ существенно снижает длительность оперативного вмешательства.
- Значительно меньшее количество шовного материала используется в процессе операции, и, следовательно, снижается риск возникновения лигатурных свищей.
- Сетка быстро прорастает фиброзной тканью и капиллярами, не отторгается, не требуется её удаления в дальнейшем.
При расхождении прямых мышц живота сбоку от белой линии используется лапароскопия. Она позволяет сделать оперативное вмешательство менее травматичным и послеоперационный период более гладким.
Удаление грыжи живота с применением лапароскопической методики позволяет:
- выполнять эту операцию у пожилых пациентов
- или больных, страдающих тяжёлой сопутствующей соматической патологией.
Лапароскопия желательна, когда есть подозрение, что содержимое грыжевого мешка заполнено петлями кишечника и ревизию грыжи надо проводить со стороны брюшной полости.
Особенностями хирургического лечения послеоперационных грыж является необходимость выделения грыжевого мешка из спаек, образовавшихся с момента предыдущей операции.
В этой ситуации также хороший эффект даёт лапароскопия, т. к. она позволяет значительно снизить риск развития интраоперационных осложнений. Чем аккуратнее выполнена операция, меньше травматизация тканей, кровотечение. Тем меньше риск развития нагноения и возникновения рецидива грыжи.
Послеоперационное восстановление
В послеоперационном периоде необходима ранняя активизация в бандаже. Это необходимо для профилактики развития такого опасного вида осложнений как гипостатическая пневмония.
Особенности послеоперационного периода зависят от того на каком этапе заболевания выполнялась операция. Предшествовало ли оперативному вмешательству ущемление петель кишечника, а также какие имеются сопутствующие соматические заболевания.
Ношение бандажа является строго обязательным.
При неосложнённом течении послеоперационного периода, пребывание в стационаре составляет 1 сутки после операции.
Целью использования послеоперационного бандажа является:
- уменьшение болевого синдрома;
- снижение вероятности развития рецидивных грыж после операции;
- бандаж предохраняет от инфекций, раздражения кожи, способствует быстрейшему восстановлению двигательной активности.
После восстановления перистальтики кишечника постепенно расширяется диета, разрешается употребление пищи. Особенности питания подразумевают употребление здоровой пищи. Пищи богатой клетчаткой, с целью профилактики запора, заболеваний других органов желудочно-кишечного тракта.
Реабилитация после удаления грыжи протекает легче, если оперативное вмешательство выполнялось лапароскопически. При этой методике отсутствуют большие травмирующие разрезы и болевой синдром после операции менее выражен.
Процесс реабилитации включает в себя контроль над следующими основными параметрами:
- Изменение температуры 2 раза вдень утром и вечером.
- Перевязки до снятия швов и контроль за послеоперационной раной. Швы снимаются на 7-10 день после операции.
- Отказ от вождения машины в ближайшие 2 суток после операции, т. к. анестетики, которыми проводился наркоз, снижают внимание, способность управлять транспортным средством.
- Если человек занимается умственным трудом, то возвращение на работу возможно через несколько дней после операции.
- При физической работе нужна будет реабилитация в течение нескольких недель после операции, которая будет включать ЛФК, массаж.
Возможные осложнения
В послеоперационном периоде могут развиться следующие осложнения:
- нагноения;
- кровотечения;
- рецидивы грыжи;
В случае своевременно выполненной операции, выполнения назначений врача, соблюдения режима питания и двигательной активности, то вероятность развития осложнений будет минимальной.
При появлении жалоб на неприятные ощущения и дискомфорт в области средней линии живота, необходимо:
- обратиться к врачу;
- сдать анализы крови;
- выполнить УЗИ органов брюшной полости.
Своевременная диагностика и лечения позволят вовремя выполнить операцию, исключить возможность осложнений и рецидивов.
Еще некоторые подробности об этой операции, вы можете увидеть из передачи Елены Малышевой.
Наши эксперты – заведующий кафедрой факультетской хирургии № 1 МГМСУ, профессор Олег Луцевич, кандидат медицинских наук Юрий Прохоров, доцент медицинской академии имени И. М. Сеченова, кандидат медицинских наук Сергей Гордеев.
На грани жизни и смерти
Коварный орган
Желчный пузырь в организме играет вспомогательную роль: в нем отстаивается желчь, которая при употреблении человеком жирной пищи поступает оттуда и помогает усваивать съеденные шашлыки или копченую колбасу. Но по разным обстоятельствам в этом органе могут образовываться камни.
К сожалению, нет ни одного другого, кроме хирургического, способа борьбы с этой болезнью. И лечение препаратами желчных кислот, и введение в желчный пузырь (через прокол) специальных химических веществ, и дробление камней ультразвуком (литотрипсия) не приводят к излечению. Даже если в желчном пузыре завелся всего один камешек – это означает, что орган уже никогда не сможет справляться со своей функцией как прежде. Поэтому основной метод лечения холецистита на сегодня – это операция по удалению всего желчного пузыря (холецистэктомия).
Грозный сценарий
Если к воспалению добавляются микробы – возникает острый холецистит, который требует срочного оперативного лечения. Особенно опасно, если камень закупоривает желчный проток. При этом возникают желтуха, озноб, боли – это следствие быстрого разрушения печени. Камни могут преградить отток секрета из поджелудочной железы, отчего происходит смертельно опасный недуг – острый панкреатит. Это означает только одно: пациент опоздал с операцией.
Без шрамов и боли
Удаление по существу уже бесполезного желчного пузыря – холецистэктомия – сегодня проводится максимально щадящим способом, с помощью лапароскопии, всего через 3–4 прокола на теле. Через считаные часы после операции больной уже может встать, а спустя 2 дня отправляется домой. При этом болей он не испытывает, шрамов после вмешательства не остается – лишь еле заметные следы от проколов. Никаких ограничений после операции тоже не предусматривается.
Конечно, объедаться жирными блюдами и упиваться алкоголем не стоит, но это не полезно не только для прооперированных, но и для всех остальных людей. Качество жизни больных после холецистэктомии ничуть не страдает – просто желчь уже не отстаивается в пузыре, а напрямую проступает в двенадцатиперстную кишку.
Опасная брешь
Другая распространенная хирургическая проблема – грыжа. Это дефект, а проще говоря, дырка на передней брюшной стенке, через которую под кожу вываливаются внутренние органы. По статистике, этим недугом страдают 4 человека из тысячи. У мужчин чаще возникают паховые грыжи, у женщин – пупочные. У людей любого пола могут появиться послеоперационные грыжи. Они-то и являются самыми распространенными – возникают у трети пациентов, перенесших операции на органах брюшной полости.
Как известно, брюшная стенка состоит из мышц, которые в норме поддерживают внутренние органы, не давая им выпячиваться наружу. Но стоит этому естественному каркасу ослабнуть, как перед человеком встает угроза грыжи. Заболевание провоцируют врожденные аномалии брюшной стенки, слабость соединительной ткани, травмы (во время операций), чрезмерные физические нагрузки. Кроме того, причиной грыж часто является повышение внутрибрюшного давления при ожирении, беременности и заболеваниях толстой кишки, особенно тех, что сопровождаются запором. Не последнюю роль играет и наследственная предрасположенность.
Не ущемляйте себя
Единственный выход при ущемлении– немедленная операция. Однако летальность после такого экстренного вмешательства в 5–6 раз выше, чем при плановой хирургии. Поэтому лучше не ждать опасной развязки и прооперировать грыжу вовремя. Чем раньше это будет сделано, тем лучше будут результаты, в том числе и отдаленные.
Имплантацию сетчатых протезов можно проводить всем пациентам старше 16–18 лет. Даже сахарный диабет не является противопоказанием для этого метода – просто такие пациенты нуждаются в более тщательной предоперационной подготовке.
Как показывает практический опыт, 1/5 часть из общего количества пациентов при таком диагнозе нуждается в хирургическом лечении. Практически 50% из числа всех существующих вмешательств на позвоночнике выполняются именно по поводу удаления межпозвонковых грыж. Например, в США ежегодно оперируют 200-300 тыс. человек.
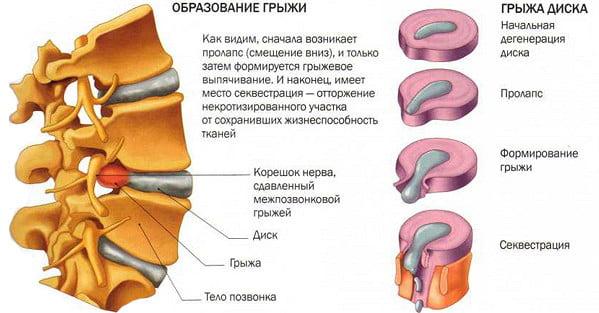
Даже при успешно проведенных манипуляциях, у части пациентов (примерно у 25%) остается или через какое-то время рецидивирует корешковый синдром, сохраняются или возникают неврологические и двигательные расстройства. Клиническое обследование больных, которые попали в группу людей с неудовлетворительными результатами, установило, что причинами синдрома неудачно прооперированного позвоночника по большей мере являются:
- рецидивы грыжеообразования на том же уровне (8%);
- сужение позвоночного канала из-за экзостозов и артроза межпозвоночных суставов (4,5%);
- появление грыжи на смежном с прооперированным сегментом диске (3,5%);
- образование патологических рубцов и спаек в позвоночном канале (3%);
- рубцово-спаечных образований в нервных корешках (3%)
- постоперационные псевдоменингоцеле и спинально-эпидуральные гематомы (1%).
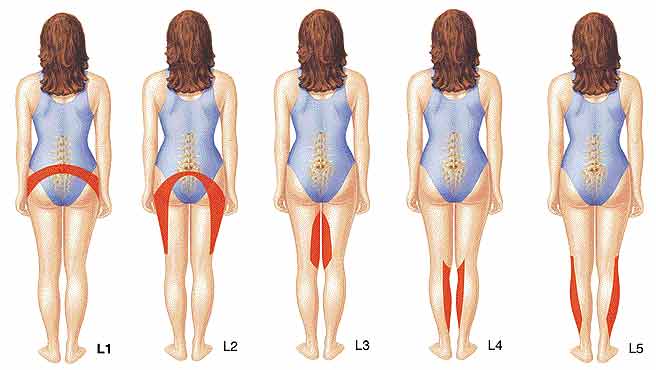
Зоны, куда может отдавать болевой синдром.
Как можно проследить, особенную тревогу вызывают рецидивы заболевания в том же месте, где производилась резекция грыжевой ткани. И довольно часто – это следствие допущенных ошибок и неточностей в ходе реабилитационного периода, игнорирование в отдаленные сроки требований и ограничений, касающихся повседневного образа жизни. Кто после качественной реабилитации продолжил восстановление в санатории, меньше остальных рискуют столкнуться с последствиями. Поэтому этот факт нужно принять к сведению всем пациентам, поскольку закрепление достигнутых функциональных результатов сразу по окончании основной реабилитационной программы играет далеко не второстепенную роль.
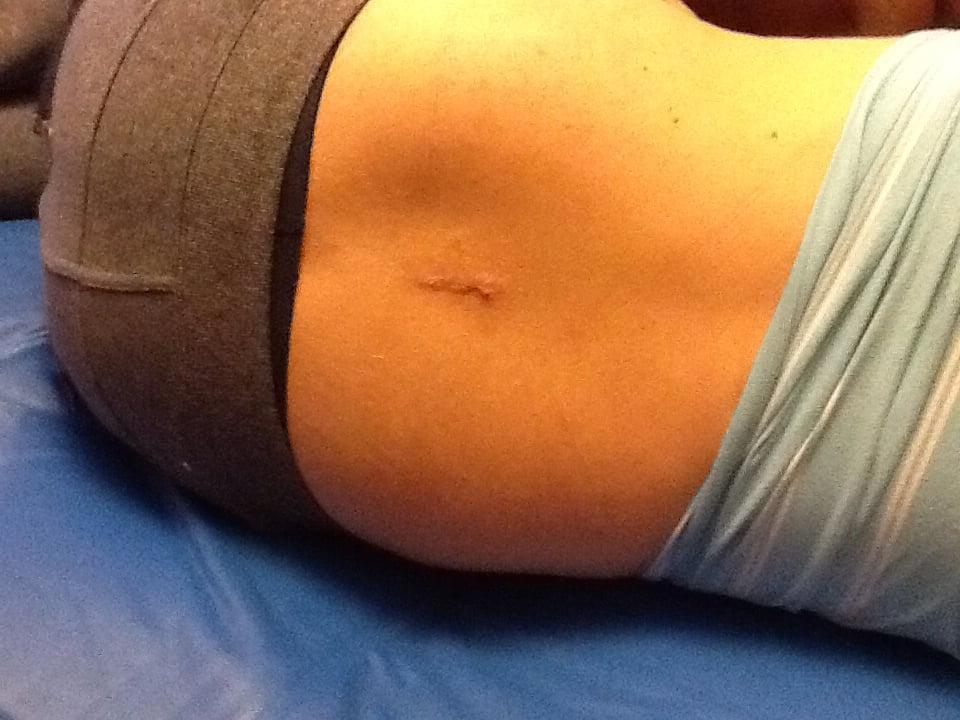
Заживший операционный шрам.
По поводу осложнений на форум часто приходят письма, где пациенты винят в их появлении нейрохирургов, которые плохо сделали операцию. Непосредственно хирургия в разы реже становится виновницей осложнений. Современные нейрохирургические технологии великолепно продуманы от создания безопасного доступа до точной визуализации, они отлично изучены, освоены и отточены до мелочей.
Зарубежное и российское лечение: какой прогноз
Отечественные клиники иногда не имеют отлаженной системы реабилитации.
Памятка после удаления грыжи: два важных дополнения
Мы не будем перечислять все пункты инструкции, она вам известна, поскольку всегда выдается на руки при выписке из стационара. Но вот о некоторых неосвещенных в выданной инструкции требованиях, о чем чаще всего на форумах спрашивают пациенты, считаем нужным осведомить. Итак, два самых распространенных вопроса: разрешена ли баня после операции и когда можно заниматься сексом?
Важно! Чтобы добиться полноценного восстановления качества жизни и избежать последствий, соблюдайте в строгости все противопоказания и показания, которые изложены в памятке, выданной вам при выписке из хирургического стационара. И непременно продолжите восстановление в реабилитационном центре. Стандартный срок обязательной реабилитации при условии положительной динамики составляет 3 месяца.
Боли после удаления грыжи позвоночника
В первую очередь любое оперативное вмешательство, выполняемое при грыже позвоночника, преследует декомпрессию нервных структур, чтобы избавить пациента от неврологического дефицита и мучительной боли в спине и конечностях. Если чувствительность не возобновилась, а боли не устранены, можно говорить либо об остаточных симптомах, либо о последствиях. Болевой синдром в районе раны в ранний период наблюдается практически у всех, как нормальная реакция организма на операционную травму. Когда шов хорошо заживет, что обычно происходит в течение 3-7 дней, локальные болезненные признаки ликвидируются.
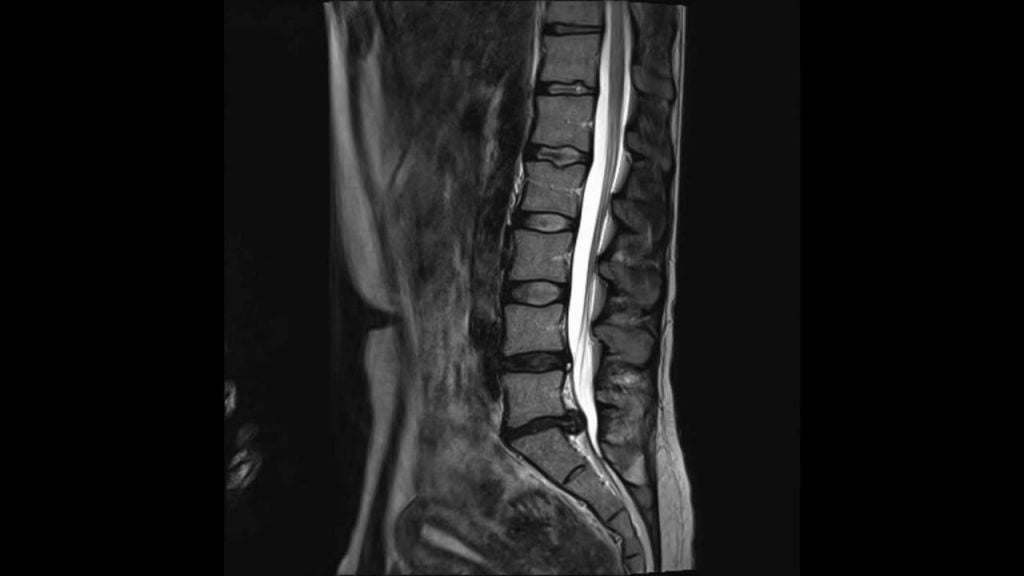
Грыжа поясничного отдела.
Постоперационным осложнением считается рецидив грыжи, встречаемость – 11,5% случаев из 100%. Произойти он может как в прооперированном сегменте (8%), так и на совершенно других сегментарных уровнях (3,5%). Полных гарантий, что грыжевое выпячивание не возникнет в ближнем или отдаленном будущем, вам не даст ни один оперирующий хирург, даже самый успешный. Однако можно максимально обезопасить себя от очередного формирования злополучного процесса в дисках позвоночника.
Вы должны понимать, что полноценная медреабилитация после процедуры удаления существенно сокращает вероятность повторного возвращения патологии, в связи с чем не должны отступать ни на шаг от предложенной реабилитологом и хирургом индивидуальной программы послеоперационного лечения. По максимуму предупредить данное последствие помогают интенсивные физические методы – ЛФК, физиотерапия, строго дозированный режим физической активности и пр.
Когда можно садиться
Кто-то восстанавливается согласно плану – через 3 месяца, а кому-то может понадобиться и увеличить длительность восстановительного периода еще на несколько месяцев. Сроки напрямую зависят от индивидуальных особенностей организма к функциональному восстановлению, дооперационного состояния больного, объема и сложности проведенной операции. Но и после выздоровления делайте регулярно зарядку и соблюдайте все меры предосторожности. Не подвергайте себя недопустимым нагрузкам, так как даже поднятие тяжеловесного предмета способно вернуть заболевание.
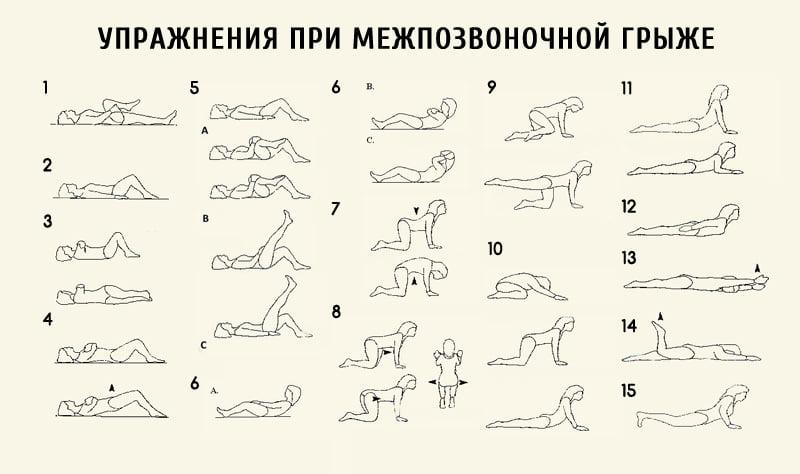
Этот комплекс выполняется как до, так и после операции.
Остаточные боли могут еще какой-то период сохраняться, особенно у людей, поступивших в лечебное учреждение изначально с серьезными вертеброгенными нарушениями, которые прогрессировали слишком продолжительное время. По мере восстановления нервной ткани и мышечных структур неприятные симптомы, не устранившиеся сразу после вмешательства, постепенно будут утихать. Но примите к сведению, что сами по себе, без надлежащего послеоперационного лечения, они не только не пройдут, но и могут приобрести стойкую хроническую форму, иногда с необратимым характером.
Будьте бдительны! Если вас беспокоит боль после удаления грыжи, нужна консультация нейрохирурга! Не пытайтесь связываться с онлайн-докторами через интернет, они вам ничем не помогут, так как не имеют ни малейшего представления об особенностях вашего клинического случая, нюансах хирургического вмешательства, специфике вашего восстановления.
Осложнения после удаления грыжи позвоночника
Все хотят получить ответ на наиболее волнующий вопрос: опасна ли операция по поводу грыжи позвоночника? Абсолютно у каждого оперативного метода лечения есть риски возможного развития осложнений. В нашем случае опасность операции тоже не исключается, и в доминирующем количестве она состоит в появлении рецидива, который решается повторным вмешательством. Безусловно, особенное значение еще играет качество интраоперационного сеанса, но, как правило, в преуспевающих клиниках операция проходит благополучно.
Какими могут быть интраоперационные последствия? Преимущественно они связаны с ранением нерва или твердой мозговой оболочки спинного мозга.
- Первое осложнение будет проявляться болями и нарушением чувствительности в ногах или руках, в зависимости от места нахождения травмированного нерва. Если нервная структура повреждена сильно, прогноз на ее восстановление, к сожалению, неутешительный.
- При повреждении твердой спинномозговой оболочки, если хирург своевременно обнаружил причиненный дефект, он его ушьет. В противном случае будет вытекать спинномозговая жидкость. Нарушенная циркуляция ликвора вызовет проблемы с внутричерепным давлением и, как следствие, пациент будет испытывать сильные головные боли. Твердая оболочка может зажить самостоятельно, примерно за 2 недели.
Негативные реакции бывают и послеоперационными, ранние и поздние:
- К ранним осложнениям относят гнойно-септические процессы, в числе которых эпидурит, остеомиелит, нагноение шва, пневмония. Кроме того, в группу ранних постоперационных последствий входят тромбоз глубоких вен нижних конечностей и тромбоэмболия легких.
- Поздние негативные реакции – это повторные рецидивы, вторичные дегенеративно-дистрофические патологии. Сюда же входят грубые рубцово-спаечные разрастания, которые в свою очередь сдавливают нервные образования, что, как и при межпозвоночных грыжах, проявляется болевым синдромом и/или парестезиями, распространяющимися по ходу защемленного нерва.
Если операция проведена качественно, соблюдены все профилактические меры и безупречно выполняются врачебные рекомендации, вероятность возникновения любых последствий сводится к самому предельному минимуму.
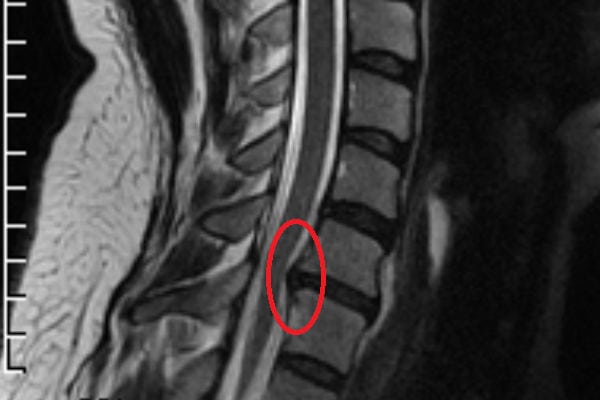
При неэффективности консервативного лечения в течение 1,5 месяцев проводится хирургическая операция для удаления межпозвоночной грыжи. При выборе методики хирургического вмешательства учитывают форму патологии, ее локализацию, стадию течения. Может быть устранено не только само выпячивание, но и поврежденный межпозвонковый диск. Даже при удалении межпозвоночной грыжи квалифицированным врачом есть вероятность послеоперационных нежелательных последствий.
Общие сведения
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Показания к удалению межпозвоночной грыжи любой локализации — корешковый синдром, дискогенная миелопатия, синдром позвоночной артерии с транзиторными ишемическими атаками, быстрое прогрессирование патологии. Такие тяжелые осложнения диагностируются примерно у 10-15% пациентов. Во всех остальных случаях смещение межпозвонковых дисков удается ликвидировать консервативными способами. Неврологи, вертебрологи рекомендуют больным хирургическое вмешательство только при полной неэффективности таблеток, физиотерапевтических процедур, ЛФК. Основная причина — вероятность послеоперационных осложнений:
- инфицирования спинного мозга;
- серозного воспаления паутинной оболочки спинного мозга;
- травмирования спинномозгового корешка.
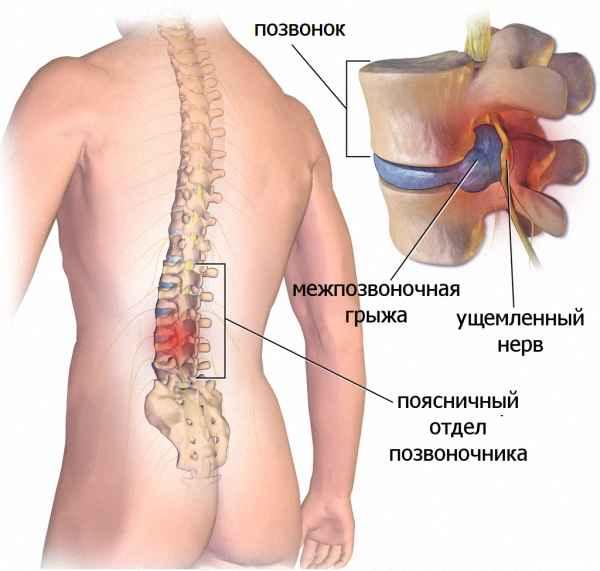
Осложнения возникают не только из-за погрешностей хирургического вмешательства. Нередко их развитие провоцируют сами больные. Они считают себя выздоровевшими, поэтому не соблюдают рекомендации врачей по реабилитационному периоду. К нежелательным последствиям приводят подъем тяжестей, отказ от приема лекарственных средств, ношения ортопедических приспособлений, совершение резких движений (скручиваний, наклонов, поворотов), травмирующих еще не восстановившиеся позвоночные структуры.
Возможные последствия
Осложнения после удаления позвоночной грыжи могут возникать сразу после проведения операции или спустя некоторое время. Формирующиеся в отдаленный период чаще связаны с нежеланием пациента корректировать свой образ жизни, который в большинстве случаев становится причиной выбухания дисков в спинномозговой канал. Операционные осложнения обычно возникают из-за врачебных ошибок или неправильного выбора лекарственного средства для наркоза.
Многие последствия удается быстро устранить при их своевременном обнаружении. Иногда развиваются необратимые осложнения, приводящие к инвалидности.
| Последствия удаления межпозвоночной грыжи | |
| Ранние | Поздние |
| Местные и общие гнойно-септические процессы — эпидурит, остеомиелит, сепсис, пневмония | Рецидив межпозвоночной грыжи у 5-30% прооперированных пациентов |
| Тромбоэмболические осложнения в виде тромбоэмболии легочной артерии, тромбоза вен ног | Рубцово-спаечный процесс в позвоночном канале, сопровождающийся острыми болями при сдавливании фиброзной тканью нервных окончаний |
Примерно 50% прооперированных пациентов обращаются к неврологу в реабилитационный период с жалобами на сильные боли в области спины, шеи, грудного отдела позвоночника. В этом случае врач не ограничивается назначением анальгетиков. Проводится ряд инструментальных исследований для установления причины болезненного рецидива. Спровоцировать его могут следующие патологические состояния:
- разрастание рубцовой ткани в области удаленного грыжевого выпячивания и (или) межпозвонкового диска;
- выпадение грыжи на ниже- или вышележащих от места хирургического вмешательства уровнях;
- прогрессирование остеохондроза, провоцирующее сужение (стеноз) спинномозгового канала.
Возобновление болей нередко происходит по вине самого больного. Спустя несколько недель после проведения операции под руководством врача ЛФК начинаются занятия лечебной гимнастикой. Их цель — укрепление мышечного корсета спины для стабилизации дисков и тел позвонков.
Если пациент не посещает тренировки, то любая незначительная физическая нагрузка приводит к микротравмированию мягких тканей, появлению болей.
Спондилолистез — смещение вышележащего позвонка по отношению к нижележащему. Такое осложнение возникает после удаления грыжи из-за иссечения в процессе операции как мягких тканей, так и костных структур, например, дужек позвонков. Они удаляются для обеспечения доступа к операционному полю. Так как дужки позвонков являются местом крепления мышц и связок, то производится и их иссечение. Развивается спондилолистез, или нестабильность позвоночника, с характерными множественными клиническими проявлениями:
- боли в спине, усиливающиеся при движении, возникающие в дневные и ночные часы;
- неврологические нарушения, обусловленные ущемлением спинномозговых корешков или (и) сужением позвоночного канала.
Нарушение целостности позвонка приводит к снижению жесткости позвоночного столба, расстройству механики. При спондилолистезе изменяется осанка, походка человека. Нередко нестабильность позвоночника становится причиной формирования нового грыжевого выпячивания.
После хирургического вмешательства два соседних позвонка утрачивают способность смещаться относительно друг друга. Нарушается трофика — прекращается поступление питательных веществ в костные структуры, запускается процесс их сращения с развитием артроза. Ситуация осложняется формированием спаек и рубцов, поэтому примерно через 3 месяца большая часть пациентов обращается к невропатологу с жалобами на дискомфорт в прооперированной зоне позвоночника.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Так как пораженный двигательный сегмент не может выполнять прежние функции, то нагрузка ложится на рядом расположенные диски и позвонки. Они изнашиваются, уплотняются, истончаются, утрачивают стабильность. Итогом становится протрузия, а после смещения фиброзного кольца формируется новая грыжа.
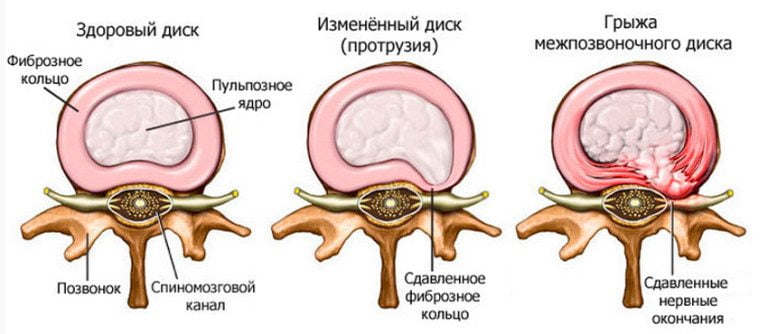
- сужению позвоночного канала;
- ущемлению спинномозговых оболочек.
Результатом рубцового и спаечного процесса становится расстройство циркуляции ликвора и развитие многочисленных неврологических нарушений. Сужается пространство, в котором располагается спинномозговой корешок, изменяя или полностью прекращая передачу нервных импульсов. А это уже провоцирует нарушение функционирования не только позвоночных структур, но и внутренних органов.
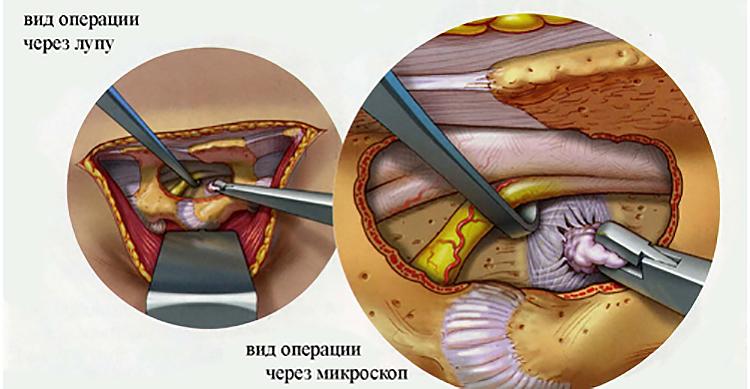
Самые серьезные осложнения, возникающие после удаления грыжи, развиваются при повреждении нервных тканей. Обычно это происходит в результате врачебной ошибки, когда скопление большого количества крови и воспалительный отек ухудшают видимость в области операционного поля. При травмировании спинномозгового корешка, расположенного в зоне смещения дисков, возможны следующие осложнения:
- парезы — неврологические синдромы, для которых характерно ослабление мышц и подвижности конечностей;
- параличи — полное, нередко необратимое обездвиживание.
Повреждение спинного мозга расстраивает работу внутренних органов, особенно малого таза. А при травмировании крупных кровеносных сосудов нарушается трофика нижней части спинного мозга, что становится причиной необратимого острого паралича нижних конечностей.
Поражение спинного мозга провоцирует развитие воспалительного процесса в его оболочке. Возникает арахноидит, быстро принимающий хроническую форму течения. Он плохо поддается терапии, поэтому пациент будет часто страдать от головных болей, головокружений, ухудшения памяти, а иногда и от парезов.
Постоперационный артроз очень часто возникает после удаления грыжи на фоне нестабильности позвоночных сегментов и сращения костных тканей. Он сопровождается асептическим воспалением, отечностью мягких тканей, нарушением иннервации. На участке, где было проведено хирургическое вмешательство, происходит смещение позвонков, их подвывихи и вывихи.
В особо тяжелых случаях развивается остеомиелит – воспаление костного мозга. Патология поражает все элементы кости: надкостницу, губчатое и компактное вещество. Костные ткани утрачивают прочность и способность быстро восстанавливаться, поэтому у пациента возникают переломы даже после незначительного механического воздействия, например, при падении с небольшой высоты или после ушиба позвоночника.
Жизнь без последствий
При соблюдении всех рекомендаций врача все функции поясничного отдела восстанавливаются примерно через год. В первые недели пациентам показан щадящий режим, прием анальгетиков, препаратов для улучшения кровообращения. Затем назначаются физиопроцедуры, массаж, санаторно-курортное лечение. Для профилактики повреждения здоровых межпозвонковых дисков и формирования грыжевого выпячивания используются хондропротекторы (Артра, Терафлекс, Структум).
Но самый эффективный способ быстрого восстановления после операции — ежедневные занятия лечебной физкультурой, гимнастикой. Врач ЛФК составит индивидуальный график тренировок, подберет упражнения, проконтролирует их выполнение. Основная цель лечебной физкультуры — укрепление мышечного корсета спины, стабилизирующего диски и позвонки при движении.
Читайте также:


