Операции при вентральной пупочной грыже
Послеоперационные вентральные грыжи составляют среди осложнений от 5 (при лапароскопических операциях) до 50 (рецидивы гигантских грыж) %. Поскольку уже есть дефект тканей передней брюшной стенки, а свойства их изменены, важную роль в лечении послеоперационных вентральных грыж играют современные методики с использованием синтетических имплантатов. В центре Игоря Медведева лечение и оперирование грыжи после полостной операции проводится по международным стандартам высококлассными специалистами.

Послеоперационные грыжи: общие сведения
Если простые грыжи формируются прежде всего в физиологически слабых местах — по белой линии, в пупочном кольце, паховом и бедренном канале, то послеоперационные вентральные грыжи — в месте рубца, который может быть и под правой реберной дугой (после холецистэктомии), и под левой (спленэктомия), и в подвздошной области справа (аппендэктомия), над лобком (после кесарева сечения) и т. д. Причины формирования:
- нагноение раны,
- перитонит,
- несостоятельность швов,
- повышенное внутрибрюшное давление,
- ранняя активизация пациента;
- поднятие тяжестей,
- метеоризм,
- беременность,
- повышенное внутрибрюшное давление.
- уже есть рубец, то есть травма кожи, мышц и апоневроза (слабое место);
- возможны спайки внутри мешка;
- возможно воспаление содержимого мешка.
Эти моменты накладывают дополнительные ограничения на труд хирурга и требуют использоватьэффективные и современные методики лечения, особенно на этапе пластики грыжевого дефекта.
Послеоперационные вентральные грыжи: лечение
Консервативное лечение подразумевает ношение бандажа, но не является радикальным. Основной целью становится укрепление передней брюшной стенки, а это зачастую невозможно без оперативного вмешательства.
Операция по удалению грыжи обычно проводится под наркозом, так как необходима полная релаксация мышц передней брюшной стенки, и всегда есть вероятность обширной ревизии содержимого грыжевого мешка.
Этапы операции по удалению послеоперационной вентральной грыжи
- Доступ к грыжевым воротам с рассечением кожи, иссечением старого рубца.
Разрезы при герниопластике должны быть физиологическими, то есть идти вдоль мышечных волокон, а не поперек. Иногда требуется абдоминопластика, то есть иссечение избыточной кожи и подкожно-жировой клетчатки. - Вскрытие грыжевого мешка, ревизия его содержимого.
На данном этапе хирург оценивает жизнеспособность органов, входящих в состав мешка, особенно актуально это при ущемлении грыжи. Разделение спаек и сращений проводится тупым путем во избежание повреждения кишечника. Жизнеспособные органы погружаются обратно в брюшную полость, при значительном спаечном процессе весь конгломерат (органы, сальник, стенки мешка) удаляется.
Профессионалы стараются избегать излишней травматизации органов (во избежание спаечной болезни) и чрезмерного выхода их наружу на этапе ревизии. - Иссечение мешка целиком или полностью.
- Пластика грыжевых ворот.
Соединение краев грыжевого дефекта можно осуществить разными путями. Прежде всего, это пластика собственными тканями, например, фасциями мышц и апоневрозом. Метод применяется, когда размер дефекта не более 5 см, по Напалкову и Мартынову – из местных тканей, способом Монакова и Генриха – лоскутом апоневроза, выкроенным из другого места передней брюшной стенки. Методики Сапежко и Мейо применяются при пластике пупочных грыж, в них используется также прямая мышца живота.
При больших дефектах их необходимо заместить другими тканями, иначе из-за натяжения швы прорежутся, и произойдет рецидив грыжи. Ткани берутся либо у пациента (широкая фасция бедра, кожа), либо у донора (перикард, твердая мозговая оболочка).
Сегодня, если у пациента брюшная или вентральная грыжа, операция проводится с использованием синтетических имплантатов. У них есть ряд преимуществ перед биологическими тканями:
- разные сроки рассасывания, позволяющие предотвратить рецидивы;
- абсолютная биологическая интактность (не вызывают отторжения);
- пористая структура, не препятствующая миграции клеток и регенерации тканей.
Самые популярные – сетчатые монофиламентные импланты из полипропилена типа Marlex, Prolene, Atrium, Surgipromesh, Trelex, Composic, Surgipro. Данные сетки эластичные, растяжимые и одновременно прочные, не дают тканевой реакции.
Как применяется сетка?
Если у пациента вентральная грыжа после операции на животе, импланты могут применяться следующим образом:
- над сшитым апоневрозом без натяжения и вскрытия брюшной полости при небольших дефектах;
- под апоневроз изнутри, между ним и брюшиной;
- между листками апоневроза;
- комбинированная герниопластика с использованием имплантата и собственных тканей пациента.
Два последних способа широко применяются в нашей клинике, так как в этом случае имплант берет на себя основную нагрузку и предотвращает рецидивы грыжи. При гигантских послеоперационных вентральных грыжах и слабости тканей сетка может применяться для тотального протезирования — моделирования передней брюшной стенки. В этом случае синтетический материал фактически заменяет собой мышцы и апоневроз.
Методы проведения операции по удалению пупочной грыжи: лапароскопический, открытый, герниопластика, удаление лазером. ⭐️⭐️ ⭐️ ⭐️ ⭐️ Длительность операции, реабилитация и возможные осложнения. Прогнозы и отзывы пациентов
Читайте советы наших экспертов
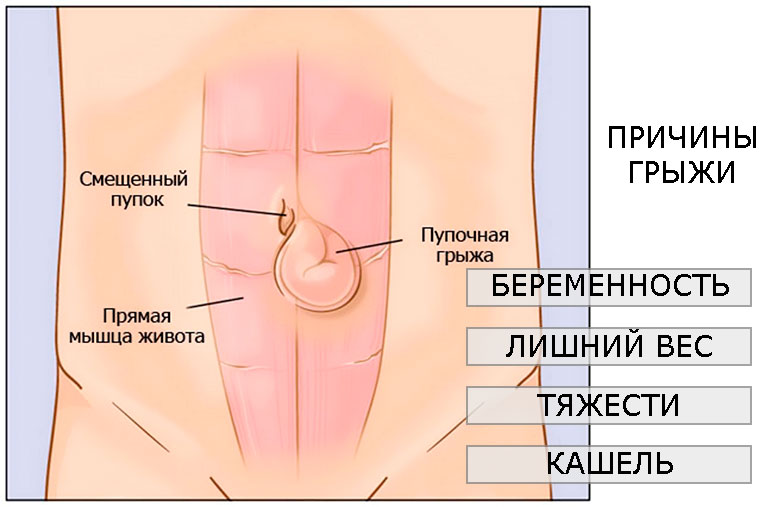
Симптомами пупочной грыжи являются:
- уплотнение или выпячивание в области пупка;
- расширение пупочного кольца;
- боль в середине живота при физической нагрузке, кашле;
- тошнота.
Заболевание может возникнуть в любом возрасте как у мужчин, так и у женщин. Но чаще пупковая грыжа встречается у младенцев и людей старше 40 лет.
Предрасполагает к появлению грыжи у взрослых слабость соединительной ткани, мышц живота. Выпячивание может возникнуть при повышенной физической нагрузке, поднятии тяжестей, хронических заболеваниях, сопровождающихся кашлем. Также способствуют образованию грыжи избыточный вес, запоры, период беременности, асцит (скопление жидкости в брюшной полости).
Пупочная грыжа у младенцев может быть врожденной (из-за неправильного формирования органов в утробе матери) или приобретенной. Последняя возникает при частом повышении давления внутри брюшины из-за плача, медленном зарастании пупочного кольца. В некоторых случаях грыжу младенцам вправляют безоперационно – с помощью массажа.
Первичное обследование грыжи заключается в визуальном осмотре больного врачом-терапевтом. Осмотр и пальпация проводятся в горизонтальном и вертикальном положении. При обнаружении грыжи врач назначает дальнейшие обследования:
- УЗИ органов брюшной полости;
- герниографию – диагностику с помощью контрастного вещества, вводимого в брюшину;
- ФГДС (при исследовании комплекса заболеваний желудочно-кишечного тракта);
- компьютерную томографию.
Имеется ряд противопоказаний к операции по поводу пупочной грыжи у взрослых и детей. Поэтому необходимо заранее выполнить обследования, результаты которых могут заставить врача перенести или отменить вмешательство. Подготовка перед операцией по удалению пупочной грыжи включает в себя следующие анализы:
- ЭКГ;
- общий анализ крови;
- анализ мочи;
- коагулограмму;
- флюорографию;
- исследования на ВИЧ, гепатит, сифилис.

Противопоказаниями к операции по удалению пупочной грыжи считаются:
- тяжелые сердечно-сосудистые заболевания, недавно перенесенный инфаркт или инсульт;
- беременность, особенно 2-3 триместр;
- пожилой возраст – от 80 лет и старше;
- цирроз печени;
- почечная недостаточность;
- сахарный диабет;
- варикозное расширение вен пищевода;
- инфекционные заболевания в острой стадии;
- нарушение свертываемости крови.
Герниопластика считается простой операцией, особенно при небольшом размере грыжи. Но и в экстренных случаях, при ущемлении или разрастании грыжевого мешка хирургическое вмешательство, как правило, проходит хорошо и успешно для пациента.
Удаление пупочной грыжи у взрослых и детей может быть выполнено традиционным методом (с помощью натяжения тканей, без применения имплантата) или с установкой эндопротеза. Имплантат представляет из себя сетку, которая укрепляет ослабевшую часть брюшины и способствует ее зарастанию новой тканью. Эндопротезы изготавливаются из разных материалов. Некоторые из них со временем рассасываются, оставляя после себя наросшие сверху собственные ткани. Другие остаются на месте и при необходимости могут быть извлечены. Операция с применением эндопротеза способствует уменьшению риска рецидива благодаря укреплению брюшной стенки.
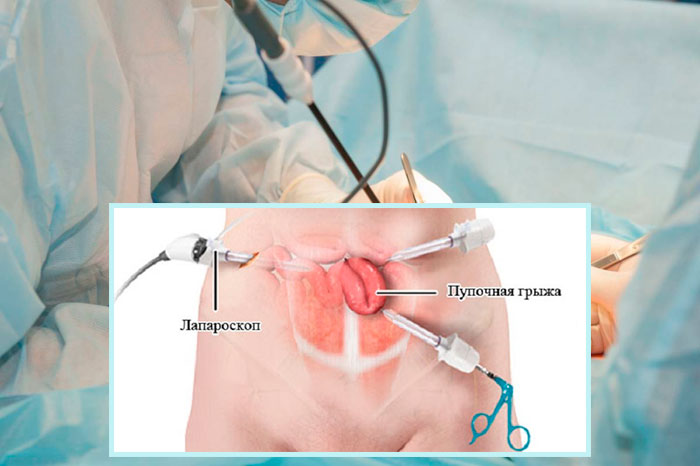
Около 25 лет назад стало возможным применение щадящего метода удаления пупочной грыжи – лапароскопического. Сейчас это основной и самый безопасный способ лечения грыж. Операция проводится через небольшие разрезы, в один из которых помещается камера, в другой – хирургические инструменты. Благодаря малой инвазивности снижается риск появления спаек, сокращается послеоперационный период. Швы после лапароскопии практически не заметны.
Лапароскопическая операция при пупочной грыже у женщин проводится в межменструальный период. При лапароскопии возможен как натяжной способ закрытия грыжевых ворот, так и установка сетчатого имплантата.
Однопортовая лапароскопия или метод одного прокола SILS стала применяться относительно недавно и быстро завоевала симпатии как хирургов, так и пациентов. Минус метода в том, что отверстие от прокола значительно больше стандартных.
Это традиционные способы проведения герниопластики, которые подразумевают закрытие грыжевых ворот с помощью натяжения тканей. Имеются некоторые отличия в ходе операций и показаниях к ним.
Метод Мейо чаще используют у людей с избыточным весом. Вокруг пупка делается два разреза в виде полумесяца, захватывающие лишние жировые отложения. Затем разрезается грыжевой мешок, убираются спайки и некротизированные ткани, внутренние органы вправляются в брюшину. Края грыжевого мешка горизонтально зашиваются. Апоневроз (так называется пластина из соединительной ткани, придающую прочность брюшной стенке) сшивают.
При операции по методу Сапежко делаются разрезы в виде вертикальных линий. После укладывания органов в брюшную полость производится послойное сшивание тканей. В остальном ход процедуры практически аналогичен методу Мейо.
Способ Лексера подходит для случаев, когда пупок и грыжевой мешок неразрывны. При необходимости (большой размер грыжи) в ходе операции пупок удаляется. Врач выполняет разрез в виде полумесяца вокруг опухоли. При срастании грыжевого мешка с пупком бывает трудно освободить его содержимое. Вскрывается дно или шейка грыжевого мешка, органы помещаются в брюшную полость. На шейку накладывают шов, сам мешок отсекается. Грыжевые ворота по методу Лексера закрывают наложением шелкового шва на апоневроз вокруг кольца и нескольких швов на прямые мышцы живота. После этого кожный лоскут, вырезанный в начале операции, возвращается на место и закрепляется с помощью узловых швов.
После операций на органах брюшной полости есть вероятность возникновения осложнения — вентральной грыжи. Это опасное заболевание, доставляющее дискомфорт пациенту. Единственным надежным способом лечения данной патологии является хирургическое вмешательство. Больному надо знать, как проводится операция по удалению послеоперационной грыжи и какими способами можно восстановить организм после хирургического лечения.

После операций на органах брюшной полости есть вероятность возникновения осложнения — вентральной грыжи.
Послеоперационная грыжа
Данная патология возникает вследствие истончения соединительной ткани и мышц в области послеоперационного рубца, в результате чего внутренние органы выходят за пределы брюшной стенки под кожу. Главным проявлением заболевания является наличие выпячивания вдоль послеоперационного рубца. Осложнение может возникнуть в любой момент после операции. Пациента беспокоят зуд и жжение в области рубца, боль, которая возникает в покое и при физической нагрузке. Также характерны отрыжка, изжога, рвота и тошнота, ощущение тяжести в эпигастральной области после еды.
Причины повторного появления грыжи
Потребность в проведении операции при вентральной грыже возникает достаточно часто. Причиной являются экстренные хирургические вмешательства, при которых отсутствует адекватная предоперационная подготовка.
Возникновение данной патологии наблюдается при нарушениях техники проведения операции: неверно выбранный вид оперативного доступа и шовного материала, неправильное ушивание раны. Послеоперационные осложнения, такие как нарушение регенерации тканей, воспалительный процесс в ране, расхождение швов, тоже оказывают влияние на формирование грыжи.
Существует ряд сопутствующих заболеваний, которые нарушают процесс заживления тканей или повышают внутрибрюшное давление, тем самым провоцируя появление грыжи:
- сахарный диабет;
- анемия;
- туберкулез;
- ВИЧ;
- гиповитаминоз;
- заболевания пищеварительного тракта, сопровождающиеся запорами;
- опухоли мочеполовой системы, затрудняющие акт мочеиспускания;
- болезни дыхательных путей, сопровождающиеся надсадным кашлем.






Если пациент игнорирует предписания врача в послеоперационном периоде: занимается тяжелым физическим трудом, не соблюдает диету и питьевой режим, не следит за весом, не носит бандаж — появляется дополнительный риск развития осложнений.
Однако существуют неустранимые факторы риска, которые не зависят ни от пациента, ни от врача:
- пожилой возраст больного;
- травмы и операции на органах брюшной полости в анамнезе;
- неоднократные роды;
- предрасположенность к появлению грыж, передающаяся по наследству.






Чаще всего грыжи живота появляются после аппендэктомии, операций на желчном пузыре и печени, хирургического лечения выпячивания кишечника через пупочное кольцо, гинекологических операций.
Почему нужно проводить операцию
Появление грыжи указывает на то, что внутренние органы изменили свое положение. Это опасно нарушением функций всех органов, входящих в грыжевой мешок. Существуют консервативные методы лечения, но они не в состоянии устранить грыжу и могут использоваться лишь для временного облегчения состояния больного. Отсутствие оперативного лечения может привести к следующим тяжелым осложнениям:
- Ущемление грыжи — сдавление грыжевого мешка в грыжевых воротах. В результате в пострадавших органах происходит нарушение кровообращения и отмирание тканей.
- Флегмона — развитие воспалительного процесса в грыжевом мешке.
- Копростаз — застой кала в толстом кишечнике, сопровождающийся интоксикацией организма.
- Травматизация грыжи — происходит при случайном ударе в ее область. Может сопровождаться разрывом грыжевого мешка.
- Новообразования грыжи, исходящие как из ее стенок, так и из органов, являющихся ее содержимым.
Во избежание развития данных осложнений важно как можно раньше собрать все необходимые анализы и провести оперативное лечение послеоперационной грыжи.
Оперативное вмешательство
Оперативное вмешательство возможно при отсутствии противопоказаний, к которым относятся беременность, онкологические заболевания в терминальной стадии, тяжелые сопутствующие соматические патологии.
Существует несколько видов хирургического лечения послеоперационной грыжи. Выбор метода зависит от размера грыжевого мешка, состояния кожи и подкожной клетчатки, локализации грыжевого дефекта, размера грыжевых ворот, наличия или отсутствия спаек в грыжевом мешке.
Данное лечение относится к ненатяжному типу герниопластики, при котором используют сетки из синтетических полимерных материалов. Эндопротез является хорошо растяжимым, эластичным, надежным, поэтому его применение снижает вероятность повторного образования грыжи, а заживление раны происходит безболезненно и быстро.

При пластике грыжи спользуют сетки из синтетических полимерных материалов.
В течение 1 месяца после операции сетчатый имплант прорастает соединительной тканью, образуя стенку, которая защищает ткани от повторного расхождения. В зависимости от доступа герниопластика бывает открытой и эндоскопической.
Операция проходит под внутривенным или общим наркозом. Хирург делает окаймляющий послеоперационный рубец разрез, после чего производится выделение и вскрытие грыжевого мешка. Если между органами, находящимися в его составе, образовались спайки, их рассекают. После этого содержимое грыжевого мешка нужно либо убрать, либо возвратить в брюшную полость.
Дефект в абдоминальной полости закрывают сетчатым эндопротезом, затем происходит наложение швов.
Данный метод является самым прогрессивным и малотравматичным, т.к. оперативный доступ осуществляется через 3 небольших прокола на передней брюшной стенке, через которые вводятся специальные инструменты. Алгоритм операции такой же, как и при открытом доступе. Единственным отличием является способ установки эндопротеза: при открытом доступе он помещается в рану через наружный разрез, при эндоскопической операции имплант устанавливают изнутри брюшной полости.
Эндоскопическая герниопластика имеет следующие преимущества:
- абсолютное отсутствие дискомфорта и боли после операции;
- отсутствие вероятности появления послеоперационных грыж в местах проколов;
- низкая вероятность рецидива;
- быстрая реабилитация пациента.

Быстрая реабилитация пациента это преимущество эндоскопической герниопластики.
Иногда удаление грыжи целесообразно совместить с абдоминопластикой — хирургической коррекцией пропорций живота. Такая операция показана при излишках кожи и жировых отложений на передней брюшной стенке, которые не устраняются консервативными методами.
Реабилитация после удаления грыжи
После операции необходимо соблюдать лечебную диету: исключить пищу, вызывающую метеоризм, не переедать, питаться 5 раз в день малыми порциями. Предпочтительные способы приготовления блюд: тушение, запекание, варка.
Еда должна быть жидкой либо кремообразной в течение нескольких дней после хирургического вмешательства.
После операции хирурги рекомендуют носить специальный бандаж. Его задача состоит в том, чтобы снять часть нагрузки с передней брюшной стенки и защитить шов от расхождения. Длительность ношения бандажа определяет врач.
При применении малоинвазивных методик пациент может быть отпущен домой уже через день после операции, при открытой герниопластике — через неделю. Спустя 2-3 недели можно заниматься умеренными физическими нагрузками. К привычному образу жизни больной возвращается через месяц. Показаны регулярные упражнения, направленные на укрепление мышц пресса, для профилактики повторного грыжеобразования.
Отзывы
Анастасия, 30 лет, Красноярск
Послеоперационная грыжа возникла после кесарева сечения. Хирург сказал, что ее нужно оперировать, т.к. может произойти ущемление внутренних органов. Был предложен эндоскопический метод — как самый безопасный и малотравматичный. Преимуществом также является и то, что после лапароскопии швов практически не видно, а это важно для любой женщины. Единственное, что смущало, — это цена, поскольку такая операция стоит дороже.
Удаление послеоперационной грыжи проводили в частной клинике. Результатом осталась довольна: восстановление прошло быстро и безболезненно, через 2 дня можно было уйти домой. Швы небольшие и аккуратные, рецидива болезни больше не было, хотя прошло уже более 5 лет.
Иван, 60 лет, Москва
Послеоперационная грыжа появилась после удаления аппендикса. Грыжесечение проводили открытым доступом, под общим наркозом. Длительность госпитализации составила 4 недели. Шов заживал долго, поскольку болею сахарным диабетом. С момента операции прошел год, пока ничего не беспокоит.
Мой личный опыт использования сетчатых имплантов в лечении послеоперационных вентральный грыж насчитывает более 450 операций, выполненных открытым и лапароскопическим доступами, начиная с 1994 года. За это время было опубликовано много научных работ и авторских изобретений по вышеуказанной теме. Особенности собственных методов хирургического лечения вентральных грыж изложены в этом разделе. В настоящее время большая часть пациентов (более 80%) оперируется мной с использованием лапароскопического доступа.
Показания к операции, методика отбора пациентов.
Послеоперационные вентральные грыжи Лечение у профессора
Показания к оперативному лечению не зависят от размера грыжевых ворот и грыжевого мешка, типа грыжи, симптомов и возраста пациента. Наличие послеоперационной грыжи является показанием к оперативному лечению.
Во избежание осложнений грыжи, рекомендована хирургическая коррекция, даже пациентам с бессимптомными послеоперационными грыжами.
Цель оперативного вмешательства состоит в облегчении симптомов (боли и дискомфорта), предотвращение осложнений (ущемления, дыхательных нарушений или поражений кожи), или для лечения острых осложнений со стороны желудочно- кишечного тракта (ущемления кишки, сальника, развитие странгуляционной, обтурационной или спаечной кишечной непроходимости).
Экстренные операции по поводу абдоминальных грыж ( ущемление, острая кишечная непроходимость, флегмона грыжевого мешка) выполняются в 50% случаев наблюдения за грыжами и сопровождаются высокой частотой осложнений. Что еще раз подталкивает хирургов к выполнению операций в плановом порядке.
Перед оперативным вмешательством необходимо проведение УЗИ брюшной стенки, грыжевых ворот, мешка и брюшной полости. В некоторых случаях может быть рекомендовано КТ или МРТ исследование для более точной предоперационной диагностики, особенно при посттравматических грыжах, у пациентов с ожирением, а также у пациентов с грыжами большого размера без четких границ грыжевых ворот или с редкими грыжами, например, поясничными. Целесообразно использовать эти исследования при оценке рецидива грыжи и для определения местоположения сетки в послеоперационном периоде.
Использование сетчатого импланта в хирургическом лечении послеоперационных грыж
Открытая и лапароскопическая пластика послеоперационных грыж с применением сетчатых имплантов в настоящее время широко применяется в странах западной Европы и США.
С точки зрения рецидивирования грыжи, существующие доказательные данные достаточны, чтобы рекомендовать имплантацию сетки при пластике любых дефектов брюшной стенки, в том числе, при паховых, послеоперационных, или пупочных грыжах, вне зависимости от их размера. Так, как герниорафия (ушивание дефекта нитями) в чистом виде сопровождается неоправданно высокой частотой рецидивов.
Открытые операции при послеоперационных грыжах
В настоящее время открытые методики могут применяться тем пациентам, которым противопоказана общая анестезия с вентиляцией легких (неприемлемое условие для выполнения лапароскопических операций). В таком случае делается лапаротомный доступ под перидуральной анестезий. Крайне редко возникают показания к открытому доступу при многократных и повторных вмешательствах, в случае выраженного спаечного процесса и не возможности ликвидировать его лапароскопическим доступом.
Техника операции
Начальные этапы оперативного вмешательства проводятся по стандартной схеме. Иссекается участок кожи в проекции грыжевого мешка. Грыжевой мешок выделяется из окружающей подкожной жировой клетчатки, выделяются края апоневроза вокруг грыжевых ворот.
Грыжевой мешок вскрывается, в брюшную полость вводится рука оперирующего хирурга, под контролем которой проводится диссекция в брюшной полости (рассечение спаек) и в предбрюшинном пространстве. После иссечения избытков грыжевого мешка, края его ушиваются. В сформированный карман, в зависимости от типа пластики, укладывается сетка,

Рис. 1. Варианты имплантационных герниопластик.
В связи с разным расположением сетки в области грыжевых ворот различают 4 типа имплантционных герниопластик используя, как классификационный принцип, позицию сетки к апоневротическим структурам (рис.1).
При onlay технике имплантант подшивается на апоневроз прямых, или наружних косых мышц живота непосредственно контактируя с подкожной жировой клетчаткой.
При inlay технике имплантант располагается на прямой, или наружной косой мышце, изолируясь от подкожного жирового слоя одноименными апоневрозами.
При underlay технике имплантант располагается за мышечным слоем, как правило, отграничиваясь от брюшной полости поперечной фасцией и поперечной мышцей живота. Нередко к данной группе относят имплантационные методики, когда имплантант укладывается непосредственно на заднюю поверхность прямых мышц и отграничивается от брюшной полости использованием всего комплекса тканей (задний листок прямой мышцы живота, поперечная фасция, поперечная мышца) ( Рис.2).

Рис. 2. Техника герниопластики underlay.
Варианты герниопластик с расположением имплантанта между наружной и внутренней косыми мышцами можно отнести как к inlay, так и к underlay техникам, но последний вариант патогенетически более обоснован, что признается большинством научных школ.
При sublay-герниопластике имплантант располагается в предбрюшинной клетчатке, отграничиваясь брюшиной от органов брюшной полости.
При описании методик вмешательств и в своей клинической работе мы применяем классификацию с выделением onlay, inlay (inlay + sublay + underlay) техник.
При выполнении герниопластики по inlay-методу сетчатый имплантант помещается в предбрюшинном пространстве позади апоневроза. Основными вариантам данного способа являются фиксация сетчатого имплантанта под апоневроз без его ушивания и сшивание апоневроза с расположением сетчатого имплантанта под ним.
В сформированный карман в зависимости от вида пластики укладывается сетка, которая фиксируется узловыми швами.
Таким образом, во всех выше приведенных случаях аллогенный материал отграничивается от подлежащей жировой клетчатки, тем самым значительно уменьшая экссудацию и вероятность развития осложнений.
При фиксации сетчатого имплантанта под апоневроз без ушивания последнего, преимущества данного способа уменьшаются, так как происходит контакт аллогенного материала с подкожным жировым слоем.
Вопрос дренирования послеоперационной раны и варианты его осуществления достаточно широко дискутируется в хирургическом обществе. В нашей клинике при закрытии грыжевых дефектов с использованием имплантантов небольших размеров (условно до 10 х 10 см) и при выполнении inlay пластики, рана дренируется выпускником или пассивным трубчатым дренажом на одни сутки. При герниопластики больших дефектов проводится дренирование двумя трубчатыми дренажами. Следует отметить, что во всех случаях нами применяется наложение компрессионных повязок (поясов) на все время нахождения в стационаре и до 3 месяцев послеоперационного периода. Мы практически никогда не применяем методику пункционного способа дренирования так называемой остаточной полости, пожалуй, за исключением случаев с формированием сером более 100 мл, что за весь период деятельности наблюдалось только в одном случае.
Активный способ дренирование применяется в случаях пластики гигантских грыж. Для чего используется общепринятая система Редона. Дренажи удаляются, обычно на 3-5 сутки. Случаев достаточно выраженной экссудации, с выделением (по литературным данным) до 300 и более мл экссудата мы не отмечали ни разу.
Таким образом, современный арсенал сетчатых имплантов и различных методов коррекции послеоперационных вентральных грыж позволяет хирургу найти индивидуальный подход к лечению каждого конкретного случая и выполнить оптимальный вид оперативного вмешательства с хорошим отдаленным результатом.
СПИСОК ОБУБЛИКОВАННЫХ РАБОТ ПО ТЕМЕ ВЕНТРАЛЬНЫЕ ГРЫЖИ
- Пучков К.В., Селиверстов Д.В., Гаусман Б.Я., Полит Г.Г., Ущемленная надпузырная внутренняя срединная грыжа // Клиническая хирургия. - 1993. - №4. - С.68.
- Пучков К.В., Филимонов В.Б., Тилов Х.И. Оперативное лечение паховых грыж с использованием сетчатого имплантата // Рос. журн. гастроэнтерологии, гепатологии, колопроктологии. - 2002. - Т.12, №5. - С.10.
- Пучков К.В., Филимонов В.Б., Тилов Х.И. Использование сетчатого имплантанта для хирургического лечения паховых грыж // Актуальные вопросы герниологии: материалы конф. - М., 2003. - С.48.
- Пучков К.В., Филимонов В.Б., Бекк А.В., Тилов Х.И., Швальб А.П., Осипов В.В. Аллопластика паховых грыж полипропиленовым имплантатом: экспериментальное и клиническое исследование // Тихоокеанский мед. журн. - 2003. - №1 (11). - С.81 - 83.
Лапароскопическая герниопластика в 3D-эндоскопии (профессор К.В. Пучков, апрель 2013 года ( г. Москва).
Лапароскопическая пластика послеоперационной вентральной грыжи (профессор К.В. Пучков, ноябрь 2012 года ( г. Москва).

«Когда вы пишете письмо, знайте: оно попадает мне на мою личную электронную почту. На все ваши письма я отвечаю всегда только сам. Я помню, что вы доверяете мне самое ценное - свое здоровье, свою судьбу, свою семью, своих близких и делаю все возможное, чтобы оправдать ваше доверие.
Каждый день я по нескольку часов отвечаю на ваши письма.
Направляя мне письмо с вопросом, вы можете быть уверены, что я внимательно изучу вашу ситуацию, при необходимости запрошу дополнительные медицинские документы.
Огромный клинический опыт и десятки тысяч успешных операций помогут мне разобраться в вашей проблеме даже на расстоянии. Многим пациентам требуется не хирургическая помощь, а правильно подобранное консервативное лечение, в то время как другие нуждаются в срочной операции. И в том, и в другом случае я намечаю тактику действий и при необходимости порекомендую прохождение дополнительных обследований или неотложную госпитализацию. Важно помнить, что некоторым больным для успешной операции требуется предварительное лечение сопутствующих заболеваний и правильная предоперационная подготовка.
В письме обязательно (!) укажите возраст, основные жалобы, место проживания, контактный телефон и адрес электронной почты для прямой связи.
Чтобы я мог детально ответить на все ваши вопросы, прошу высылать вместе с вашим запросом сканированные заключения УЗИ, КТ, МРТ и консультаций других специалистов. После изучения вашего случая, я направлю вам либо подробный ответ, либо письмо с дополнительными вопросами. В любом случае я постараюсь вам помочь и оправдать ваше доверие, которое является для меня наивысшей ценностью.
Читайте также:


