Обувь при разрыве ахиллового сухожилия
Истории пациентов
Разрыв ахиллова сухожилия часто встречающийся вид травмы. Несмотря на это, существует целый ряд мифов и легенд, окутывающих вопросы диагностики и лечения этого заболевания, что может приводить к отсроченной диагностике и неудовлетворительным результатам лечения.
Когда пациент рассказывает вам, что во время занятий спортом (чаще всего игры в Футбол. Баскетбол. Волейбол) при рывке почувствовал удар, услышал треск или хлопок в области ахиллова сухожилия, после которого не смог продолжить игру, будьте уверены, у пациента полный разрыв ахиллова сухожилия.
Даже если пациент может активно двигать стопой.
Даже если вы не можете пропальпировать дефект.
Даже если пациент может ходить почти не хромая.
Вам на помощь всегда придут 2 простых теста – пассивная плантарфлексия стопы, тест Томпсона. Также попросите пациента встать на мысок одной ноги, при разрыве ахиллова сухожилия он никогда этого не сделает.
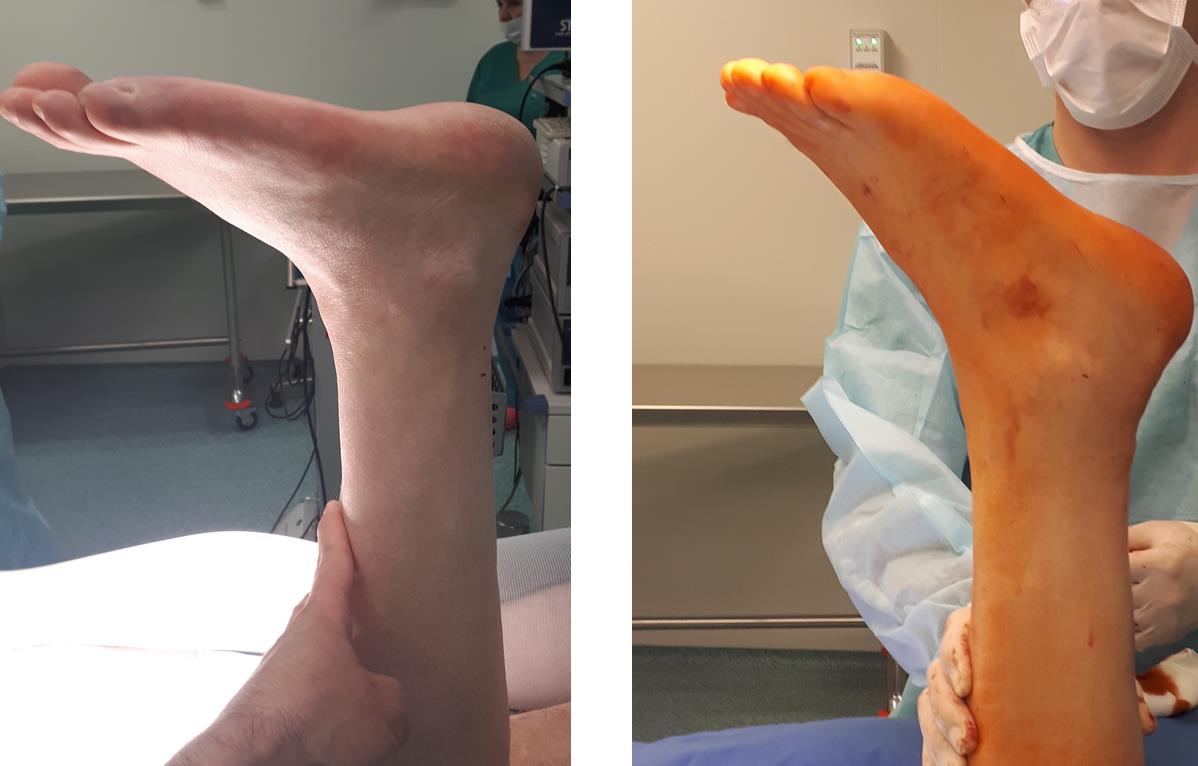
Вот так выглядит пассивная плантарфлексия стопы, слева разрыв ахиллова сухожилия. Справа норма.
Вот по этой ссылке можно посмотреть коротенький видеоролик где показано как быстро и эффективно можно диагностировать разрыв ахиллова сухожилия без УЗИ и МРТ.
Неполные или частичные разрывы возможны на фоне длительно протекающего тендинита, ахиллобурсита, или после введения ГКС в область ахиллова сухожилия.
Это не совсем так, или вернее совсем не так. На самом деле в подавляющем большинстве случаев консервативное лечение возможно, и в случае лечения функциональным методом при помощи современных брейсов результат лечения в свежих случаях практически не отличается от такового при открытых операциях.
Например при использовании ортеза типа Vacoped для лечения острых разрывов ахиллова сухожилия к 26 неделе после операции не наблюдалось никакой статистически значимой разницы в плане силы подошвенного толчка в сравнении с группой открытого шва ахиллова сухожилия.
Marx RC, Mizel MS. What’s new in foot and ankle surgery. J Bone Joint Surg Am 2010; 92: 512-523 [PMID: 20124085 DOI: 10.2106/ JBJS.I.01502]
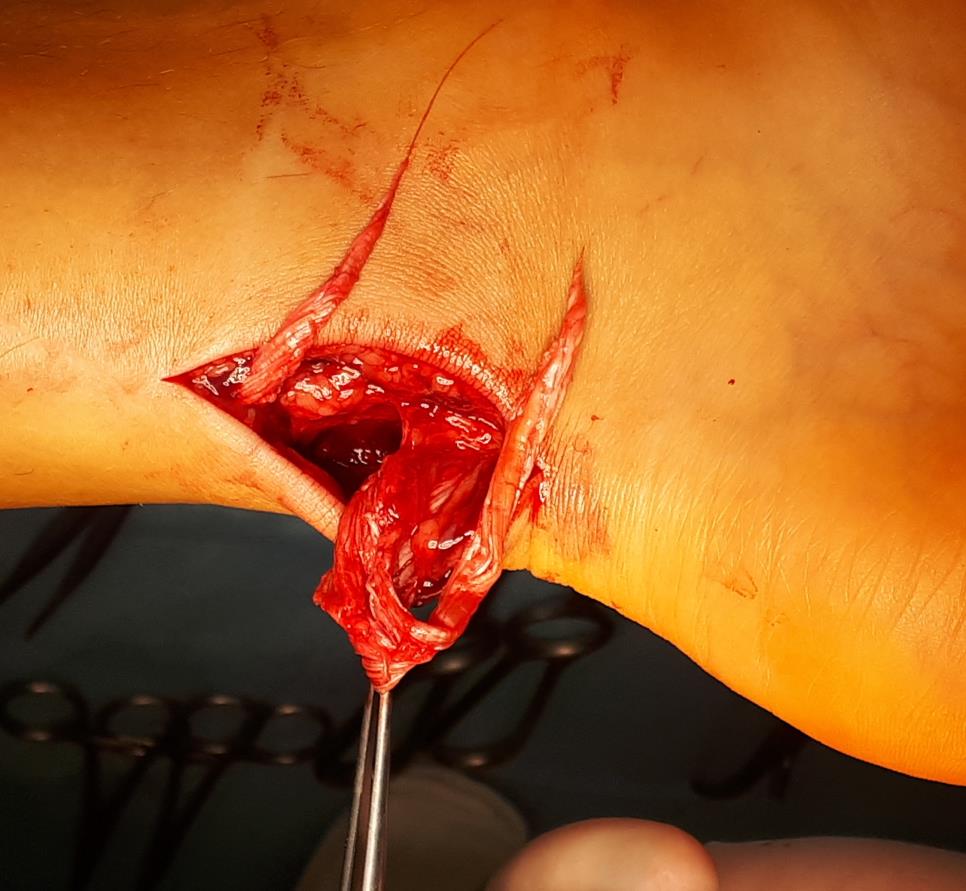
Так выглядят концы ахиллова сухожилия через несколько часов после разрыва.
По этой причине в другой группе исследуемых были получены иные результаты. Так было обнаружено что при консервативном лечении выше риск повторного разрыва ахиллова сухожилия (13 %) чем после оперативного лечения (4%) (Pajala A, Kangas J, Siira P, Ohtonen P, Leppilahti J. Augmented compared with nonaugmented surgical repair of a fresh total Achilles tendon rupture. A prospective randomized study. J Bone Joint Surg Am 2009; 91: 1092-1100 [PMID: 19411457 DOI: 10.2106/JBJS. G.01089]).
Khan RJ, Fick D, Keogh A, Crawford J, Brammar T, Parker M. Treatment of acute achilles tendon ruptures. A meta-analysis of randomized, controlled trials. J Bone Joint Surg Am 2005; 87: 2202-2210 [PMID: 16203884 DOI: 10.2106/JBJS.D.03049].
Конечно, при консервативном лечении отсутствует риск инфекционных осложнений и повреждения сурального нерва, что делает его крайне привлекательным, особенно в том случае если речь идёт не о профессиональном спортсмене. По этой причине требуются более широкое внедрение консервативной методики как разумной альтернативы операции в случае острых разрывов ахиллова сухожилия.
В случае застарелых разрывов, когда образовавшийся между концами сухожилия дефект заполняется рубцовой тканью консервативное и малоинвазивное лечение невозможно. В таких случаях возможно выполнение только открытого шва ахиллова сухожилия.
Уже через 10-12 дней после травмы в области разрыва сухожилия начинает формироваться рубцовая ткань, которая не даст свести концы сухожилия при закрытом способе лечения. После этого срока начинается постепенный процесс удлинения рубцового регенерата и его созревания. В итоге получается сухожилие, которое на 3-4 см длиннее нормального и поэтому не может выполнять своей функции.
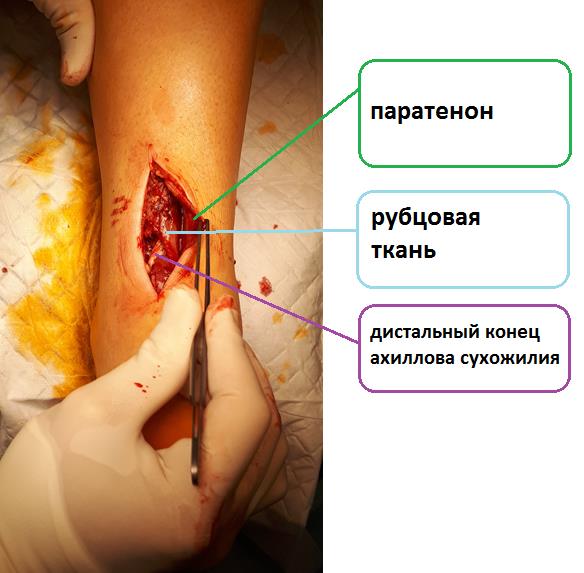
Даже если после разрыва прошло несколько месяцев, а в некоторых случаях несколько лет хирургическое лечение эффективно.
Естественно, что за счёт выраженной атрофии мышцы, даже после хирургического лечения толчковая сила восстанавливается не полностью, до 70-85%.
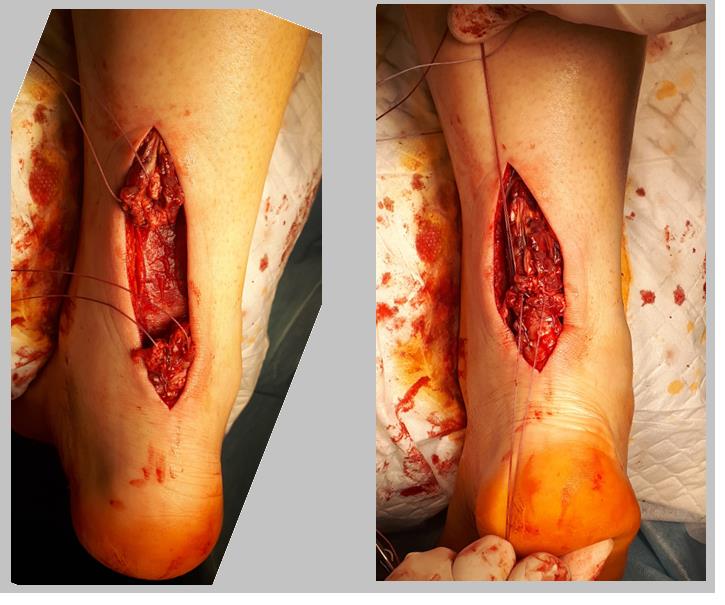
Если концы сухожилия удаётся нормально садаптировать без избыточного натяжения то необходимости в выполнении V-Y или П-образной удлиняющей пластики нет. После прошивания концов сухожилия по Кракову с 4 ярусами блокированных петель и их сближения нити проводятся через противопоожнный конец сухожилия и затем одновременно завязываются. Для выполнения открытого шва ахиллова сухожилия предпочтительно использование сверхпрочных нерассасывающихся нитей типа Orthocord или Fiberwire, которые в дальнейшем будут армировать рубец, который сформируется в месте адаптации концов сухожилия.
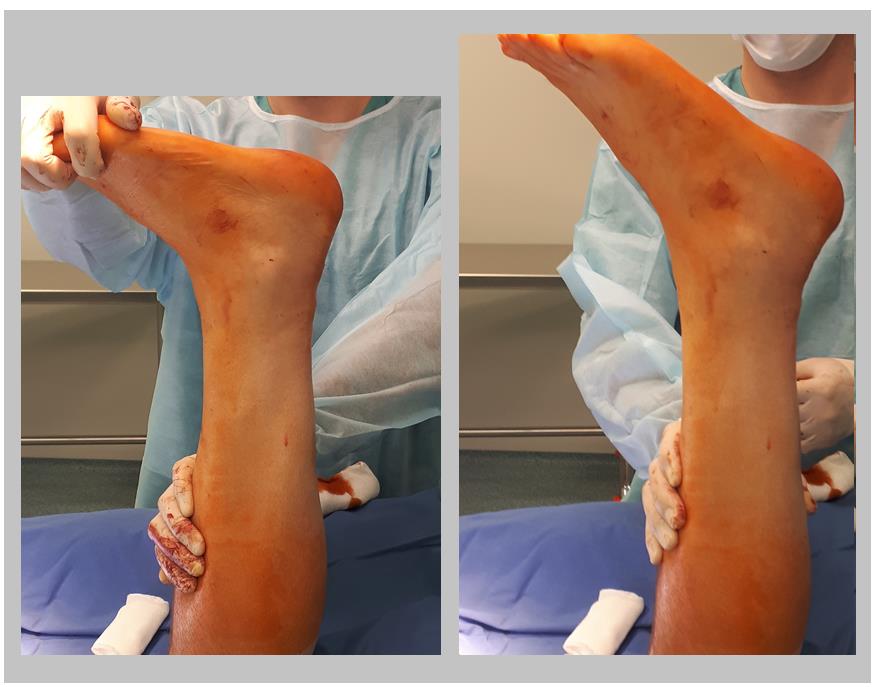
Интраоперационно можно оценить надёжность своего шва путём выведения стопы из эквинуса в нейтральное положение. При этом нити не должны прорезываться, а стопа должна возвращаться обратно в положение плантарфлексии 15-30 градусов.
После проверки надёжности шва паратенон а затем кожа ушиваются наглухо, конечность фиксируется в гипсовой лангетной повязке в положении эквинуса на 2 недели.
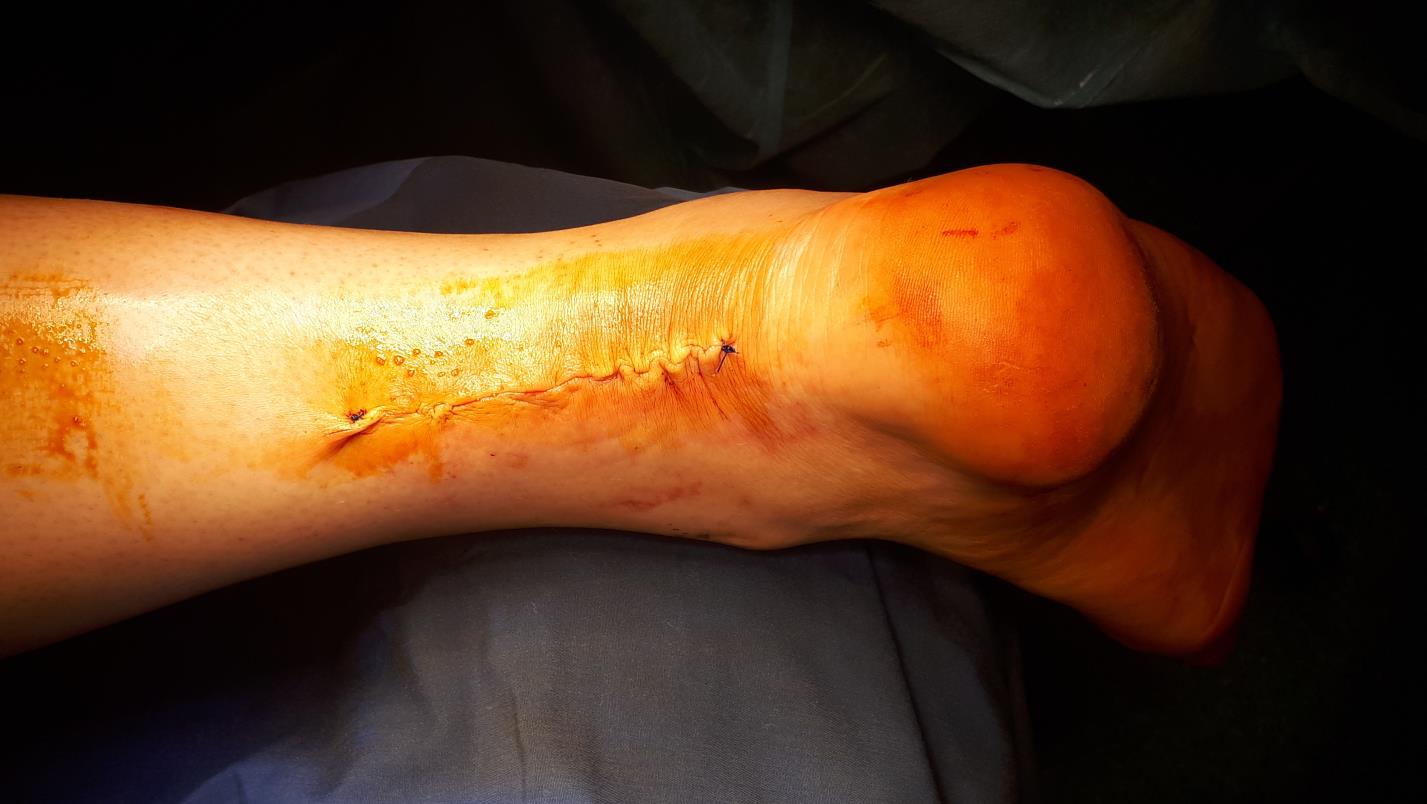
На самом деле гипсовая иммобилизация на длительный срок в эквинусном положении нужна, только в том случае если вы не уверены в крепости и надёжности своего шва. При использовании современного шовного материала и надёжного шва, например шва Кракова, возможен ускоренный реабилитационный протокол.
Через 2 недели гипсовая повязка может быть заменена на ортез с регулировкой угла сгибания в голеностопном суставе.
Если вы уверены в своём шве, можно начать процесс выведения стопы в нейтральное положение уже через 2 недели и позволить пациенту дозированную нагрузку 20-30 кг.
К 4 неделе стопа может быть выведена в нейтральное положение и можно приступать к полной нагрузке по толерантности к боли в ортезе с активной амплитудой движения 90-120 градусов.
После 6 недель возможен переход на обычную обувь.
По данным некоторых автором частота встречаемости инфекционных осложнений при открытом шве ахиллова сухожилия достигает 9% что значительно выше средних показателей для ортопедических операций. По всей видимости это может быть связано с использованием центрально расположенного или латерально расположенного доступа. Так как это watershed area для мелких артерий в этой зоне высока вероятность формирования некроза кожи. Если вы будете использовать в своей практике медиальный параахиллярный доступ (по внутреннему краю ахиллова сухожилия) вероятность такого события будет не выше чем для любых других ортопедических операций (не более 1%).

Никифоров Дмитрий
Александрович
Врач травматолог-ортопед
Фиксатор ахиллова сухожилия требуется при реабилитации после травм ахилла: разрыве сухожилия, растяжении. Иногда при воспалении или слабости мягких тканей голеностопного сустава требуется фиксация стопы и голени. При этих патологических состояниях человек ощущает сильную боль, невозможно наступать на ногу должным образом. Бандаж на ахиллово сухожилие имеет целью облегчить болевые ощущения и поддержать функции стопы на необходимом уровне.
В каких случаях нужно фиксировать ахилл
Чаще всего бандаж для ахилла требуется на этапе реабилитации после разрыва или растяжения сухожилия. Это серьезные травмы, нарушающие функционирование стопы. При разрыве проводится операция для сшивания разорванных тканей. После пациенту необходимо длительное время носить гипсовую лангетку и циркулярный гипс (на всю ногу).
Когда голеностоп освобождают от оков гипса, стопу приводят в привычное состояние (в загипсованном виде носок должен быть вытянут), после чего необходим специальный фиксатор для ахилла.
Первое время после перенесенной травмы и длительной реабилитации сухожилие еще слабо и может произойти повторный разрыв, даже при малейшей нагрузке. Ортез, назначаемый при разрыве ахилла, поможет этого избежать.
Более того, применение одного из видов бандажа дает пациенту возможность вести довольно насыщенную жизнь. Спустя относительно небольшое время после травмы появляется возможность передвигаться самостоятельно, вернуться к уровню активности, который был до травмы.
Специальный бандаж помогает облегчить боль за счет амортизации, которая достигается применение мягких вставок (чаще силиконовых подушечек ) в структуре фиксатора.
Показаниями к ношению подобных девайсов могут быть:
- Ахиллит (воспаление сухожилия);
- Ахоллобурсит (воспаление сумки сухожилия);
- послеоперационная и посттравматическая реабилитация;
- ахиллодиния (болевой синдром) в периоды острого и хронического воспаления сухожилия.
При воспалительных процессах, сопровождающихся болевым синдромом, и в посттравматический период суппорт имеет направленное действие:
| Вид патологии | Механизм воздействия |
| Перенесенные травмы (разрыв сухожилия) | Ускоряет процесс регенерации за счет поддержки и мягкого массажного эффекта. |
| Воспалительные процессы с интенсивным болевым синдромом | Специальные подпяточники и вкладки уменьшают болезненность от нагрузки и напряжения сухожилия. Амортизируют при ходьбе. |
- разгружающие бандажи (снижают нагрузку и давление на ахиллесово сухожилие и голеностопное сочленение;
- корректирующие (приводят в норму деформированный сустав);
- регулируемый ортез (позволяет добиться оптимальной фиксации, нужной при конкретном поражении сустава или сухожилия;
- фиксирующий (необходим при травмах для обездвиживания сочленения);
- динамический (позволяет двигаться при проблемах и боли в сухожилии и суставе).
Важно знать, что у этих поддерживающих устройств есть не только достоинства. Противопоказано носить фиксаторы при заболеваниях сосудистой системы:
- окклюзии артерий;
- тромбоз;
- флебит;
- венозные язвы.
Ортезы при порванном ахилловом сухожилии

Ортез – это усовершенствованный бандаж, приспособление, напоминающее сапожок. Его функции:
- поддержание и восстановление функций сустава;
- воздействие на структуру костной и суставной системы, мышц;
- ослабление нагрузки.
К неоспоримым преимуществам применения ортеза для реабилитации после разрыва сухожилия можно отнести следующее:
- надежная, не доставляющая дискомфорта иммобилизация;
- удобно и функционально: благодаря липучкам и фиксаторам при необходимости можно быстро освободить травмированную ногу, ополоснуть, помассировать, обработать;
- оптимальный вес конструкции (намного легче гипса);
- удобная эргономичная подошва, обладающая амортизирующим и защитным свойством;
- мягкий, приятный коже материал внутри конструкции;
- предполагает длительное использование как в период заживления, восстановления, так и для реабилитации и возвращения нормального функционала стопы.
Для ношения бандажа после травмы можно выбрать подходящую конструкцию. Это могут быть шарнирные и безшарнирные суппорты. Конструкция без шарниров напоминает обычный бандаж с веревочным регулированием, который можно заменить бинтами.
Шарнирный ортез выгодно отличается возможностью дозированного раздельного изменения углов в направлениях сгиба и разгиба стопы. Обеспечивает надежную фиксацию и одновременно подвижность стопы.
Сравнение различных видов ортезов и фиксаторов голеностопного сочленения
Существует множество разновидностей фиксаторов и ортезов для поддержки голеностопа (фото некоторых из них приведены в статье). Ниже представлена сравнительная таблица некоторых моделей разных производителей поддерживающих устройств и примерные цены.
| Наименование модели (производитель) | Характеристики | Примерная цена (рублей) |
| Medi ROM Walker Protect.Air ( фирма Medi) | Хороший вариант шарнирной конструкции для применения после перенесенного разрыва сухожилия. Может заменить гипсовую фиксацию на определенном этапе. Надежно иммобилизует, практичен и комфортен. Заменяет обувь. | 6000 без насоса, 6600 с насосом |
| Orlett LAB-221 | Конструкция с ремнями и шнуровкой. Подойдет для использования в период реабилитации после переломов, растяжений связок. Можно использовать с обувью. | 3500 — 4000 |
| Фиксатор Fosta F 2271 (фирма Fosta ) | Подойдет для периода реабилитации после несложных травм голеностопного сочленения и для поддержки при постоянных нагрузках. | 1000 |
| Бандаж Achimed III | Бандаж с силиконовой подушечкой для фиксации ахилла. Можно использовать с обувью | 3500-4000 |
Консервативное лечение часто является главным вариантом терапии при повреждении пяточного сухожилия. Особенно оно оправданно у пожилых людей, которые не связывают свою дальнейшую жизнь со спортом. Консервативное лечение подразумевает создание лечебно-охранительного режима, использование лекарств, вспомогательных ортопедических приспособлений и физиотерапию с элементами лечебной физкультуры и массажа.
Цель консервативной терапии
- устранение боли;
- возвращение к полноценной жизни;
- возвращение к спорту
Смысл консервативной терапии заключается в обездвиживании ноги с вытянутым носком стопы на 1-2 месяца. За это время концы разорванных волокон регенерируют, сближаются и срастаются. Для лучшей регенерации, минимизации побочных симптомов и более быстрого выздоровления применяют и другие способы лечения. Рассмотрим методы консервативного лечения более подробно.
Необходимо обеспечить покой поврежденной ноге как можно раньше. При легком растяжении это может быть эластичный бинт или тейпирование. При более серьезных случаях иммобилизация стопы происходит с помощью специального ортеза, классической гипсовой повязки или современного пластикового гипса. Благодаря правильной фиксации стопа будет находиться в оптимальном положении с вытянутым носком, чтобы поврежденные концы сухожилия располагались близко и легче срастались. Ногу лучше держать в возвышенном положении для улучшения оттока лимфы. Такая иммобилизация должна составлять не менее 60-70 дней.
Лекарственные средства врач рекомендует индивидуально, учитывая возраст пациента, сопутствующие болезни и, конечно, тяжесть поражения.
- Анальгетики. Обычно ортопед назначает обезболивающие средства в виде таблеток или локальных спреев, они облегчают болевой синдром.
- Нестероидные противовоспалительные препараты. Они необходимы для снятия воспаления и отечности. НПВП назначаются коротким курсом в самом начале лечения, так как в дальнейшем на первое место в патогенезе выступают дегенеративные процессы.
- Врач может вводить смесь кортизона и местного анестетика в область вокруг воспаленной области, что, как правило, способствует быстрой и эффективной доставке лекарств в очаг поражения. Но это проникновение в пораженную область должно быть сделано профессионально. Чрезмерные дозы или инъекции в сухожилие могут увеличить риск разрыва. Короткий курс интраартикулярных инъекций может сочетаться с таблетированными формами лекарств.
- Введение гепарина. До тех пор, пока полная загрузка невозможна, профилактика тромбоза должна быть достигнута путем введения низкомолекулярного гепарина путем инъекций.
- После снятия лонгеты врач назначает венотонизирующие средства, которые стимулируют кровоток и уменьшают отек.
- Для питания суставов могут быть назначены длительным курсом хондропротекторы.
Иногда врач вводит ботулинический токсин (BTX), полидоканол (который, как считается, склерозирует новые прорастающие сосуды), гиалуроновую кислоту или богатую тромбоцитами плазму (сокращенно ACP или PRP) в воспаленную область. Тем не менее, эксперты еще не пришли к единому мнению относительно того, будет ли длительная польза от этой терапии. Поэтому данные методики официально не утверждены. Кроме того, могут быть назначены микроэлементы и витамины для ускорения процессов выздоровления.
Первая помощь при растяжении, ушибе или разрыве ахиллова сухожилия –это гипотермия (прикладывание к месту поражения холода). Охлаждение показано в первые трое суток. Затем стопу (только по показаниям врача!) можно прогревать. Более широкое физиотерапевтическое воздействие дает отличный эффект после уменьшения болевых ощущений, усиливая регенерацию поврежденных тканей. Наиболее популярны такие методы, как
- экстракорпоральная ударно- волновая терапия;
- электрофорез;
- аппликации парафина и озокерита;
- УВЧ-терапия;
- магнитно-резонансная терапия;
Физиопроцедуры показывают особенно хороший эффект в сочетании с другими методиками, в частности с ЛФК (ссылка на статью ort120619)
Помимо физиотерапии полезна мануальная терапия и массаж, которые рекомендуются после устранения острых явлений. Мануальная терапия и медицинский массаж помогают разработать голеностоп и снять напряжение волокон. Массаж должен проводиться специалистом, иначе можно навредить процессу восстановления и усугубить ситуацию. Массаж обычно комбинируется с физиотерапией. Более подробно о массаже в течение реабилитационного периода – здесь.

Ортопедические приспособления – неотъемлемая часть лечения поражения пяточного сухожилия. Особенно актуальны в этом плане индивидуальные стельки и особенная ортопедическая обувь с высокой пяткой. Регулируемый подъем пятки может компенсировать разную длину ног, облегчает нагрузку на сухожилие, а мягкие пяточные подкладки создают подушку в обуви и минимизируют проявления пяточной шпоры. Специальные ночные шины являются еще одним вариантом консервативной терапии, благодаря им уменьшается утренняя скованность. Но они не совсем удобны во время сна.
Активные упражнения для голеностопного сустава и систематические тренировки наконец, формируют переход к повседневной жизни без специальной обуви. Временно рекомендуется выбирать обувь до щиколотки. При напряженных икроножных мышцах помимо стелек с высокой пяточной областью желательно носить обувь на невысоком каблуке. В дальнейшем надо отказаться от кроссовок и жесткой обуви, особенно важен задник туфель. Он должен быть мягким. Обувь стоит выбирать качественную, от фирм, которые специализируются на ортопедических моделях.
Только сочетая и комбинируя разные методики, можно добиться хороших реабилитационных результатов. Важно, чтобы пациент добросовестно отнесся ко всем рекомендациям врача, был терпелив и настойчив. После консервативного лечения есть высокий риск повторного разрыва, поэтому многие ортопеды склоняются при разрыве ахиллова сухожилия сразу к хирургическому вмешательству.
Разрыв ахиллова сухожилия не является широко распространенным повреждением. Возникает он по разным причинам. Нарушение целостности сухожилия приводит к невозможности полноценно ходить. Если вовремя не обратиться к врачу, можно остаться инвалидом.
Ахиллово сухожилие самое прочное из всех существующих в человеческом теле, оно выдерживает гигантские нагрузки. Его прочность проверяется ежедневно – с его помощью мы сгибаем ногу в голеностопном суставе, нормально ходим, прыгаем, встаем на цыпочки.

Классификация
Ахилл расположен на задней поверхности голеностопа и нижней трети голени. Он начинается в месте соединения латеральной и медиальной головок двух мышц – икроножной и камбаловидной. Внизу крепится к пяточному бугру. Рядом расположена синовиальная сумка.

Травма классифицируется в зависимости от характера повреждения:
- открытое повреждение – происходит при воздействии режущих или колющих предметов и приводит к нарушению кожного покрова;
- закрытый разрыв – случается при сильном сокращении трехглавой мышцы, кожный покров цел;
- прямой разрыв – происходит при ударе тупым предметом по ноге;
- непрямой разрыв – возникает под воздействием собственной массы тела;
- полный разрыв ахиллова сухожилия – рвутся все волокна;
- частичный разрыв ахиллова сухожилия – повреждение части волокон.

Повреждение подразделяют по виду травмы:
- механическое повреждение;
- воспалительный процесс, который повреждает сухожилие, в результате чего при неловком движении оно может разорваться;
- дегенеративный разрыв.
На заметку. Точную причину повреждения ахиллова сухожилия врачи до сих пор не выявили. Перечисленное выше – одна из официальных версий, которая подтверждена многочисленными наблюдениями.
Возникает по следующим причинам:
- удар ногой или тупым предметом (подкожный разрыв – полный или частичный);
- повреждение острым предметом – ножом (открытый разрыв);
- занятия спортом без разогрева;
- неудачное приземление при прыжке с большой высоты;
- нагрузка во время занятий бегом (при толчке).
Мы нередко подворачиваем голеностоп, но к врачу при этом не обращаемся. Ограничиваемся прикладыванием холода сразу после травмы и тугим бинтованием эластичным бинтом.
Неоднократное растяжение связок голеностопа и самого ахилла приводит к хроническому воспалительному процессу. Сухожилие теряет эластичность и в какой-то момент разрывается. Причиной может стать любое механическое повреждение.
Воспалительные процессы, которые становятся причиной разрыва:
- тендинит – воспаление сухожилия;
- тендовагинит – воспаление затрагивает сухожильное влагалище.
Состояние называется тендиноз. Возникает по разным причинам:
- суставные патологии – артрит, артроз, бурсит, тендинит;
- длительный прием гормональных препаратов (кортикостероидов) или фторхинолонов;
- постоянные нагрузки на голеностоп у спортсменов.
Эластичность ахилла под действием перечисленных факторов снижается, оно стареет, а потому может порваться в любой момент даже при незначительной нагрузке. Например, человек присел на пятки, а затем резко встал или просто решил добежать до остановки.
Другими словами дегенеративный разрыв может внезапно произойти у любого, потому что:
- патологии голеностопного сустава встречаются часто;
- длительные физические нагрузки могут быть не только у профессиональных спортсменов, но и у любителей;
- назначая гормональные препараты, врачи никогда не информируют пациентов о том, что побочное действие выражается в дегенеративных процессах в сухожилиях.
Симптомы
Основные специфические симптомы разрыва ахиллова сухожилия:
- ощутимый щелчок;
- резкая боль в нижней части голени сзади, как будто по голеностопу чем-то ударили;
- наступить на стопу невозможно, так же как и вытянуть носочки или встать на цыпочки (ослабевает напряжение мышц, к которым крепится сухожилие).
При открытом разрыве острым предметом на голеностопе зияет рана, у человека сильное кровотечение. При этом наблюдаются и симптомы, описанные выше.

Также присутствует отек голеностопа и щиколотки, гематома из-за разрыва вместе с сухожилием находящихся рядом с ним кровеносных сосудов. Это неспецифичная симптоматика, которая свойственна и обычному растяжению связок.
Первая помощь
Действия во всех случаях, за исключением открытого ранения, одинаковые:
- снять с больной ноги обувь;
- на пораженную область как можно скорее положить лед – это немного замедлит появление отека;
- больного укладывают горизонтально, поврежденную конечность поднимают выше уровня сердца;
- при сильных болях дают обезболивающее;
- можно провести иммобилизацию подручными средствами – важно не допустить, чтобы человек двигал голеностопом поврежденной ноги.
После этих действий нужно срочно вызвать скорую помощь или отвезти пострадавшего в травмпункт – самостоятельно он туда вряд ли доберется.

Если имеет место ножевое ранение, нужно:
- наложить тугую повязку, чтобы минимизировать кровопотерю;
- обработать рану антисептиком, чтобы в дальнейшем избежать заражения, и наложить на нее стерильную повязку.
Дальнейшие действия точно такие же, как и при подкожном разрыве.
Диагностические мероприятия
При свежих подкожном и открытом разрывах осмотра врача бывает достаточно – на месте травмы отчетливо заметно западение тканей либо есть открытая глубокая рана.
Дополнительно выполняют несколько тестов:

Если после травмы прошло несколько дней, такой диагностики может быть недостаточно. Место разрыва заполняется гематомой, возникает сильный отек голеностопа, пропальпировать ткани уже не получится.
Тесты Томпсона и Мэтлеса покажут ложноотрицательные результаты, поэтому нередко назначают дополнительную диагностику:
- Ультрасонография. Датчик, испускающий УЗ-волны ставят перпендикулярно сухожилию. На мониторе зона разрыва определяется как вакуум с неровными утолщенными границами.
- МРТ. Идеальный метод диагностики, но дорогостоящий. Здоровое сухожилие определяется на снимках как область с низкой интенсивностью сигнала. Если замечено отклонение в сторону повышения интенсивности, это рассматривают как патологический процесс. Разрыв определяется как область полного отсутствия сигнала по ходу сухожилия (сканирование в режиме Т1).
Важно. Обязательно проводится дифференциация с разрывами икроножной или камбаловидной мышц, травмами пяточной кости, артропатией, фасциальными разрывами, перитендинитами и некоторыми другими патологиями и травмами.
Методы лечения
Лечение разрыва ахиллова сухожилия можно проводить консервативным или оперативным способом. Выбор способа зависит от решения врача. Однозначно прибегают к хирургической операции при открытом разрыве. При надрыве зачастую предпочтение отдают консервативному методу.
Предполагается иммобилизация конечности с вытянутым носком на полтора-два месяца.

На больную ногу:
- Накладывают гипсовую лонгету. Традиционный способ, не лишенный недостатков. Находясь в гипсе нельзя мыться. Слишком тонкая лента постепенно крошится. Крошка может попадать внутрь гипса, что сопровождается микротравмами кожного покрова. Если иммобилизацию проводят толстой лангетой, то с ней невозможно нормально передвигаться из-за большого веса.
- Надевают ортез. Удобное устройство, позволяющее менять угол отклонения стопы. К тому же оно небольшое в сравнении с гипсом.
- Накладывают специальный пластиковый гипс. Конструкция напоминает традиционную иммобилизацию. Пластик не крошится и не боится воды, поэтому больной может регулярно принимать душ.
Также может выполняться функциональная иммобилизация. Она позволяет пациенту более-менее комфортно передвигаться, не сильно хромая. Сустав в этом случае обездвиживается неполностью, а функциональная лонгета может снабжаться каблуком, который позволяет опираться на ногу.
На заметку. Для облегчения боли человеку прописывают нестероидные противовоспалительные препараты.
Недостатки консервативного метода:
Важно. Риск повторного разрыва при консервативном лечении втрое больше, чем после операции.
Операция позволяет получить надежный и быстрый результат. Выполнять ее нужно как можно раньше после травмы. Через 3 недели сопоставить концы сухожилия очень сложно, потому что икроножная и камбаловидная мышцы станут короче.

Виды хирургических вмешательств:
- открытое;
- чрескожный шов;
- современные методы;
- пластика.
- Операция на ахилловом сухожилии выполняется под местной анестезией. Если пациент излишне взволнован или у него в анамнезе присутствуют неврологические заболевания, делают внутривенный наркоз или спинальную анестезию.
- Хирург выполняет разрез по задней поверхности голени, обеспечивая себе доступ к разорванному сухожилию.
- Концы сухожилия сшиваются прочной нитью одним из видов швов (всего существует более сотни разновидностей сухожильных швов).
- Проводится послойное ушивание раны.
- Накладывается гипс сроком на 2-3 месяца.
Такая операция имеет серьезный недостаток – большой рубец. Кроме того, рана будет плохо заживать у пациентов с сахарным диабетом.
Малоинвазивный метод. Сухожилие сшивают через проколы в коже. Рассечение кожных покровов не производится. Минус методики – врач не видит концы сухожилия и не может их точно сопоставить. К тому же в процессе такой операции велика вероятность задеть икроножный нерв.
Чаще всего используются:
- Малоинвазивное сшивание системой Achillon. Концы разорванного сухожилия совмещаются идеально, при этом выполняется разрез длиной всего 3-4 см.
- Tenolig. Сшивание вообще без разреза. Используется гарпунный принцип.
При застарелом разрыве (с момента травмы прошло больше 20 дней) больному потребуется пластика сухожилия. Такая операция выполняется только открытым способом.
В качестве недостающей части сухожилия:
- используют синтетический материал;
- берут верхнюю часть собственных тканей;
- пересаживают другое сухожилие, например, подошвенной мышцы или короткой малоберцовой мышцы.
На заметку. При повторном разрыве, например, после консервативного лечения, проводят открытую операцию по сшиванию ахилла.
Их можно использовать только в качестве дополнения к терапии, назначенной врачом. Если выбрано консервативное лечение, после снятия гипса (ортеза) делают ванночки и примочки из отваров лекарственных трав, бишофита. Для уменьшения боли прикладывают капустный лист.
Возможные последствия
Возобновление физической активности в полном объеме, которая была до травмы, невозможно. Однако все время оберегать ногу и почти не двигаться тоже нельзя. Важно соблюдать все рекомендации лечащего врача, посещать кабинет ЛФК и заниматься самостоятельно – делать массаж и специальные упражнения.
Другие возможные последствия:
- Повторный разрыв, что обычно и происходит после сращивания сухожилия.
- Тромбообразование из-за длительного нахождения в гипсе. После его снятия обязателен ежедневный массаж. Также могут назначаться рассасывающие тромбы препараты.
- Отсутствие подошвенного толчка, как следствие, нарушение походки.
- Болевой синдром.
- Уменьшение объема голени больной конечности в сравнении со здоровой.
Если человек не обращается вовремя к врачу, острый разрыв перерастает в хронический. В некоторых случаях двигательная активность восстанавливается на 60-80%. Однако у таких больных высок риск сильного повреждения голеностопного сустава.
Реабилитация и восстановление
Все действия проводятся под чутким контролем лечащего врача. Запрещается самостоятельно подбирать себе упражнения, избыточно нагружать голеностопный сустав, форсировать события. Это может привести к новой травме.
Прогноз и профилактика
При своевременном обращении за медицинской помощью ахилл срастется правильно. При этом придется быть внимательным, ходить аккуратно и чрезмерно не нагружать пораженную конечность.
В качестве профилактики рекомендуется укреплять ахиллово сухожилие:
- Ежедневно приседать на пятках.
- Растягивать сухожилие – встать на возвышение, опустить пятки ниже его уровня, задержаться в таком положении, затем подняться на носочки.
- Делать растяжку икроножных мышц – встав на расстоянии 0,7 м от стены, поднять ногу и поставить ее стопой на стену, плотно прижав пятку. Остаться в таком положении 1 минуту. Затем повторить с другой ногой.
Ахиллово сухожилие, несмотря на высокий запас прочности, может порваться. Чтобы этого не произошло, регулярно его укрепляйте, ведите здоровый образ жизни, занимайтесь посильными физическими нагрузками.
Читайте также:


