Общество ревматологов лечение остеоартроза
Что такое остеоартрит (остеоартроз)?
Остеоартрит (ОА) – самое частое заболевание суставов среди болезней опорно-двигательного аппарата, в основе которого лежит нарушение процессов восстановления и разрушения различных тканей сустава, прежде всего хрящевой и костной, расположенной непосредственно под хрящом. В настоящее время ОА рассматривается как органное заболевание, при котором в патологический процесс вовлекаются все ткани сустава: хрящевая и костная ткань, синовиальная оболочка, а также связки и мышцы, окружающие сустав. Поэтому, очень важно учитывать эти особенности и проводить комплексную терапию, направленную на все компоненты сустава и факторы риска, способствующие прогрессированию ОА.
ОА развивается, как правило, после 45 лет; наиболее частой и характерной локализацией являются коленные, тазобедренные, межфаланговые суставы кистей и суставы позвоночника, основание 1 пальца стопы.
По современным представлениям ОА возникает в результате взаимодействия различных внутренних (возраст, женский пол, дефекты развития, наследственная предрасположенность) и внешних факторов (избыточный вес, чрезмерные спортивные и профессиональные нагрузки, травма). Особое место среди факторов риска развития ОА занимает избыточный вес. Установлено, что избыточная масса тела способствует не только возникновению заболевания, но и более быстрому его прогрессированию, приводящему к инвалидности.
Основными клиническими симптомами ОА являются:
скованность (тугоподвижность) сустава, длящаяся не более 30 минут;
изменение формы сустава (увеличение в размерах, деформации);
снижение функциональных возможностей сустава;
Течение ОА у различных больных весьма вариабельно. Поэтому важно, чтобы ОА у Вас диагностировал врач, поскольку существует ряд других заболеваний суставов, похожих на ОА.
В Институте ревматологии используются новейшие методы диагностики, позволяющие своевременно поставить правильный диагноз, включая цифровую рентгенографию, с минимальной лучевой нагрузкой, методы компьютерной и магниторезонансной томографии, автоматизированную систему лабораторной диагностики, соответствующую всем современным требованиям высокой точности и воспроизводимости результатов.
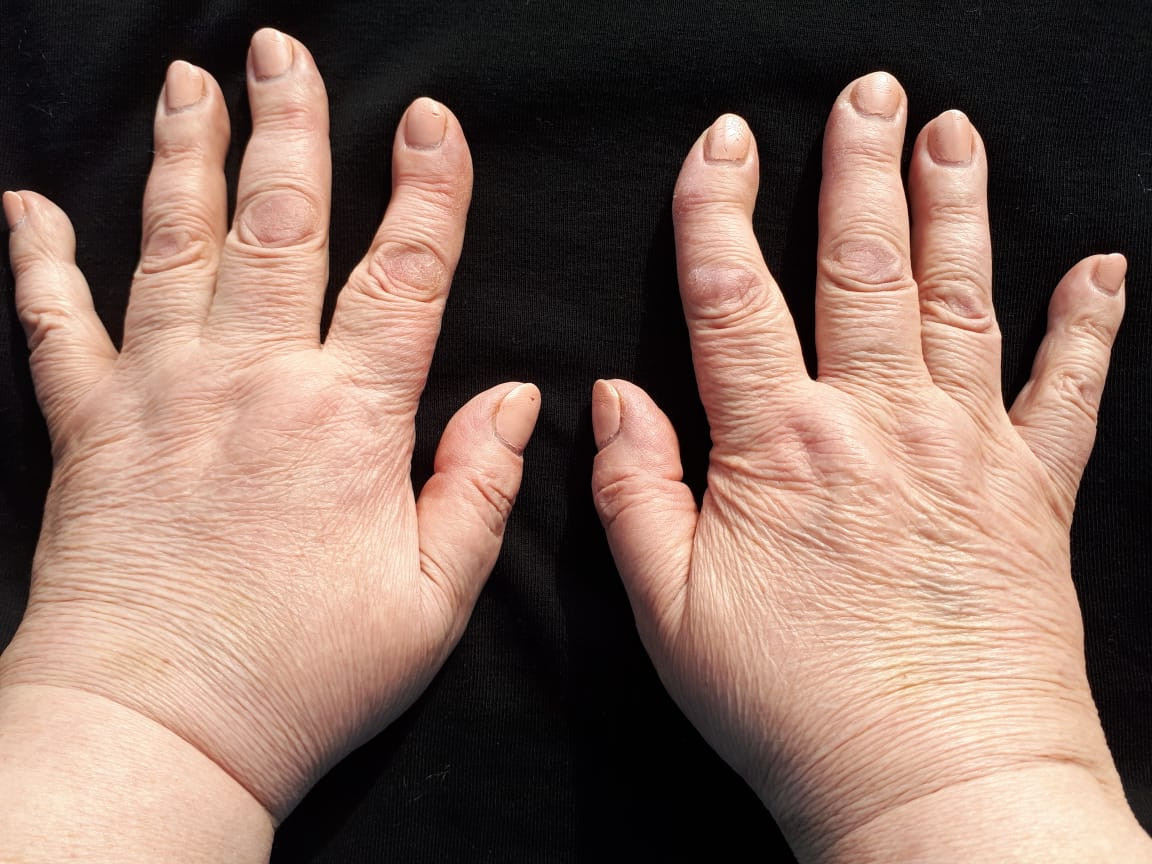
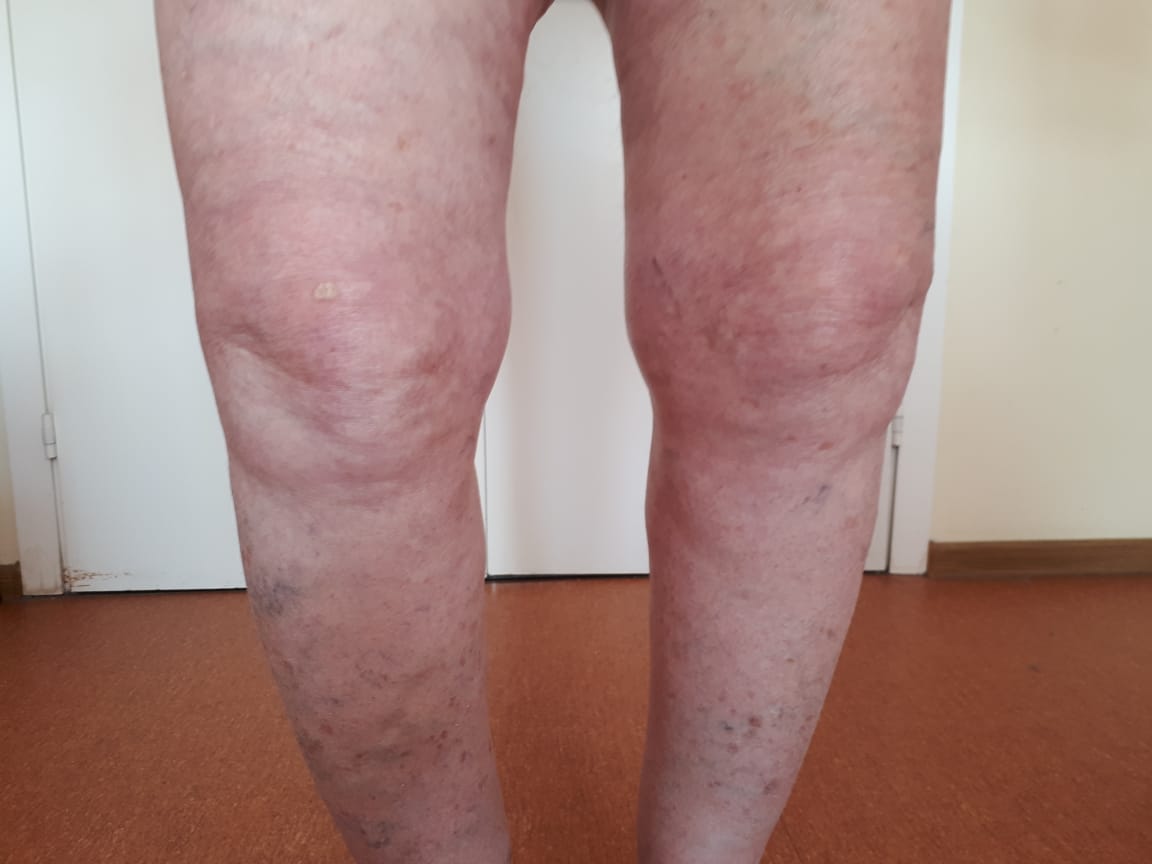
Лечение больных ОА основано на комбинации фармакологических и не фармакологических методов, и направлено не только на уменьшение боли и улучшение функционального состояния суставов, но и на предотвращение/замедление прогрессирования заболевания, что, в конечном счете, способствует улучшению качества жизни больных.
Лечение ОА должно назначаться врачом специалистом, с учетом тяжести и распространенности суставного поражения, общего статуса больного и наличия сопутствующих заболеваний. Кроме того, правильно назначенная терапия снижает риск лекарственных осложнений.
В специализированном отделении института используется полный спектр лечебных мероприятий, направленных на уменьшение воспаления, боли, повышения функциональной активности пациента и замедления прогрессии заболевания.
Наряду с традиционными противовоспалительными препаратами, широко используются лекарственные средства, влияющие на обменные процессы в хрящевой и костной ткани, проводятся инъекции глюкокортикоидов, гиалуроновой кислоты и собственной плазмы пациента, обогащенной тромбоцитами в полость сустава, что позволяет существенно улучшить эффективность проводимой терапии.
Особое внимание уделяется реабилитационной терапии. В институте разработаны и широко применяются программы лечебной физкультуры, включая индивидуальные занятия с ведущими специалистами, механотерапию и физиотерапевтическое лечение.
Предоставляются как групповые, так и индивидуальные программы ЛФК.
Специалисты лаборатории остеоартрита ФГБНУ НИИР им. В.А. Насоновой, являются ведущими экспертами в лечении и диагностики данного заболевания.
Сотрудники лаборатории осуществляют как первичный прием больных ОА, так и динамическое наблюдение для оценки проводимого лечения, и при необходимости корректируют его. Кроме того, наши врачи всегда охотно ответят на Ваши вопросы, разъяснят принципы профилактики и терапии ОА. Вы сможете получить исчерпывающую информацию о своем заболевании, правильному питанию и образу жизни, о целесообразности коррекции нарушенной биомеханики и снижения веса (при избыточной массе тела), обучиться лечебной физкультуре (ЛФК).
Запишитесь на приём к специалисту по телефонам: +7 495 109-29-10; +7 495 109-39-99
Версия: Клинические рекомендации РФ (Россия) 2013-2017
Общая информация
Федеральные клинические рекомендации по диагностике и лечению остеоартроза
Клинические рекомендации "Остеоартрит" прошли общественную экспертизу, согласованны и утверждены 5 октября 2013 г., на заседании Пленума правления АРР, проведенного совместно с профильной комиссией МЗ РФ по специальности "ревматология". (Президент АРР, академик РАН - Е.Л.Насонов)
ОА - гетерогеннаягруппа заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава, в первую очередь хряща, а также субхондральной кости, синовиальной оболочки, связок, капсулы, околосуставных мышц.
МКБ-10: М15–М19 Артрозы
Аббревиатура: ОА - остеоартроз


Классификация
Выделяют две основные формы остеоартроза: первичный (идиопатический) и вторичный, возникающий на фоне различных заболеваний.
| Первичный (идиопатический) | Локализованный (поражение менее 3 суставов) - Суставы кистей - Суставы стоп - Коленные суставы - Тазобедренные суставы - Позвоночник - Другие суставы Генерализованный (поражение 3 групп суставов и более) - Эрозивный |
| Вторичный | - Посттравматический - Врождённые, приобретённые, эндемические заболевания (болезнь Пертеса, синдром гипермобильности и др.) |
Диагностика
Диагностика
Диагноз ОА устанавливается на основании жалоб и анамнестических данных больного, клинико-инструментального исследования и исключения других заболеваний. Важным фактором диагностики является тщательный сбор анамнеза, позволяющий выделить определенные причины (факторы риска) развития ОА.
Факторы риска, связанные с развитием ОА
| Факторы | Описание |
| Системные | Возраст |
| Пол | |
| Раса | |
| Гормональный статус | |
| Генетические факторы | |
| Минеральная плотность кости | |
| Витамин Д | |
| Локальные | Предшествующее повреждение сустава |
| Слабость мышц | |
| Неправильная ось сустава | |
| Гипермобильность | |
| Внешние факторы | Ожирение |
| Избыточная нагрузка суставов | |
| Спортивная физическая нагрузка | |
| Профессиональные факторы |
Клиническая картина
Чаще в процесс вовлекаются суставы, подвергающиеся большой нагрузке (коленные, тазобедренные), мелкие суставы кистей (дистальные и проксимальные межфаланговые суставы, первый пястно-запястный сустав) и позвоночник. Большое значение имеет поражение тазобедренных и коленных суставов, являющееся основной причиной снижения качества жизни и инвалидизации больных, страдающих ОА.
Клиническая картина ОА включает три основных симптома: боль, крепитацию и увеличение объёмов суставов.
Ведущий клинический признак ОА - боль в суставах, продолжающаяся большинство дней предыдущего месяца. Причины суставных болей многочисленны. Они не связаны с поражением собственно хряща (он лишён нервных окончаний), а определяются изменениями в:
- субхондральной кости – усиление костной резорбции на ранних стадиях заболевания, отек костного мозга, рост остеофитов;
- синовиальной оболочке, связанными с воспалением;
- околосуставных тканях - повреждение связок, мышечный спазм, бурсит, растяжение капсулы сустава;
- психоэмоциональной сфере и др.
В отличие от воспалительных заболеваний суставов внесуставные проявления при ОА не наблюдают.
Патогномоничных для ОА лабораторных признаков не существует. Тем не менее, лабораторные исследования следует проводить в целях:
- Дифференциального диагноза (при ОА отсутствуют воспалительные изменения в клиническом анализе крови, не обнаруживают РФ, концентрация мочевой кислоты в сыворотке крови соответствует норме).
- Перед началом лечения (общий анализ крови и мочи, креатинин сыворотки крови, сывороточные трансаминазы) с целью выявления возможных противопоказаний для назначения ЛС.
- Для выявления воспаления необходимо исследовать СОЭ и С-реактивный протеин. Умеренное повышение характерно для вторичного синовита на фоне ОА. Выраженное повышение свидетельствует о другом заболевании.
- Исследование синовиальной жидкости следует проводить только при наличии синовита в целях дифференциального диагноза. Для ОА характерен невоспалительный характер синовиальной жидкости: прозрачная или слегка мутная, вязкая, с концентрацией лейкоцитов менее 2000/мм3.
Инструментальные исследования
Рентгенологическое исследование — наиболее достоверный метод диагностики ОА, который выявляет сужение суставной щели, краевые остеофиты и заострение мыщелков большеберцовой кости, субхондральный склероз.
При подозрении на ОА коленных суставов рентгеновский снимок делается в передне-задней и боковой проекциях в положении стоя, для исследования пателло-феморального сустава – снимок в боковой проекции при сгибании (В).
При подозрении на ОА тазобедренного сустава необходимо проводить рентгенологическое исследование костей таза с захватом обоих тазобедренных суставов (уровень С).
Классификация рентгенологических изменений при остеоартрите Келлгрена и Лоуренса (1957)
0 | Изменения отсутствуют |
| I | Сомнительные рентгенологические признаки |
| II | Минимальные изменения (небольшое сужение суставной щели, единичные остеофиты) |
| III | Умеренные проявления (умеренное сужение суставной щели, множественные остеофиты) |
| IV | Выраженные изменения (суставная щель почти не прослеживается, выявляются грубые остеофиты) |
Показания к проведению рентгенографического исследования коленных суставов при первом обращении пациента
‒ Молодой возраст
‒ Травма, предшествовавшая появлению боли в суставе (для исключения перелома)
‒ Значительный выпот с выраженной дефигурацией сустава, особенно при поражении одного сустава
‒ Выраженное уменьшение объема движений в суставе
‒ Интенсивная боль в суставе, даже в случае, если диагноз ОА ранее был установлен
‒ Планируемая консультация ортопеда
‒ Неэффективность адекватной консервативной терапии
Повторное рентгенологическое исследование суставов при ОА должно использоваться только в клинических целях. Повторное рентгенологическое исследование суставов при ОА проводится при подозрении на присоединение новой патологии или планируемое хирургическое вмешательство на суставе(при направлении на консультацию к ортопеду).
Диагностические критерии
Таблица . Классификационные критерии остеоартроза (Альтман и др., 1991)
| Клинические | Клинические, лабораторные, рентгенологические |
| Коленные суставы | |
| 1. Боль | 1. Боль |
| и | и |
| 2а. Крепитация | 2. Остеофиты |
| 2б. Утренняя скованность | или |
| 2в. Возраст | 3а. Синовиальная жидкость, характерная для ОА (или возраст |
| или | |
| 3а. Крепитация | 3б. Утренняя скованность |
| 3б. Утренняя скованность | 3в. Крепитация |
| 3в. Костные разрастания | |
| или | |
| 4а. Отсутствие крепитации | |
| 4б. Костные разрастания | |
| Чувствительность 89% | Чувствительность 94% |
| Специфичность 88% | Специфичность 88% |
| Тазобедренные суставы | |
| 1. Боль | 1. Боль |
| и | и не менее 2-х из 3 критериев |
| 2а. Внутренняя ротация | 2а. СОЭ |
| 2б. СОЭ 115°) | 2б. Остеофиты |
| или | 2в. Сужение суставной щели |
| 3а. Внутренняя ротация 50 лет 3г. Боль при внутренней ротации | |
| Чувствительность 86% | Чувствительность 89% |
| Специфичность 75% | Специфичность 91% |
| Суставы кистей | |
| 1. Боль продолжительная или скованность 2. Костные разрастания 2-х и более суставов из 10 оцениваемых* 3. Менее 2 припухших пястно-фаланговых суставов 4а. Костные разрастания, включающие 2 и более дистальных межфаланговых сустава** (2-й и 3-й дистальные межфаланговые суставы могут приниматься во внимание в двух критериях: 2 и 4а) | |
| или | |
| 4б. Деформация одного и более суставов из 10 оцениваемых* | |
| Чувствительность 93% Специфичность 91% | |
Примечания. * — 2-й и 3-й дистальные межфаланговые суставы; 2-й и 3-й проксимальные межфаланговые суставы; 1-й запястно-пястный сустав обеих кистей. ** — 2-й и 3-й дистальные межфаланговые суставы могут приниматься во внимание в двух критериях: 2 и 4а
Дифференциальный диагноз
Диагностика ОА с учётом диагностических критериев трудностей не вызывает. Тем не менее, каждую клиническую ситуацию необходимо проанализировать с точки зрения возможности вторичного происхождения ОА.
Заболевания, с которыми необходимо проводить дифференциальную диагностику ОА
| Анкилозирующий спондилоартрит | Псевдоподагра |
| Реактивный артрит | Псориатический артрит |
| Подагра | Ревматоидный артрит |
| Инфекционный артрит | Фибромиалгия |
| Ревматическая полимиалгия | Диабетическая артропатия |
| Посттравматический синовит | Паранеопластическая артропатия |
| Врождённая гипоплазия головки бедра |
Лечение
Лечение ОА
Цели лечения
· Обеспечить понимание больным своего заболевания и умение управлять им: изменение образа жизни, применение физических упражнений, поддерживающих функцию суставов, защита суставов
· Улучшить функциональное состояние суставов и предотвратить развитие деформации суставов и инвалидизации больного
· Улучшить качество жизни больных
· Предотвратить дальнейшее разрушение суставного хряща
· Избежать побочных эффектов фармакотерапии и обострения сопутствующих заболеваний
При лечении ОА надо учитывать
· Факторы риска ОА
· Интенсивность боли и степень нарушения функций сустава
· Локализацию и выраженность структурных нарушений
· Пожелания и ожидания больного
Лечение ОА должно быть комплексным и включать нефармакологические, фармакологические и хирургические методы.
Нефармакологические методы
Физические упражнения при ОА снижают боль и сохраняют функцию суставов , особенно при сочетании с образовательными программами. Упражнения для укрепления силы четырёхглавой мышцы бедра достоверно уменьшают боль и сопоставимы по эффективности с НПВП. При ОА тазобедренных суставов силовые физические упражнения (изометрические, упражнения с противодействием) уменьшают боль в суставах. Необходимо учитывать противопоказания для занятий лечебной физкультурой у больных ОА, как абсолютные (неконтролируемая аритмия, блокада 3 степени, недавние изменения на ЭКГ, нестабильная стенокардия), так и относительные (кардиомиопатия, пороки сердца, плохо контролируемая артериальная гипертензия).
При ОА коленных суставов необходимы регулярные физические упражнения для укрепления силы четырехглавой мышцы бедра и увеличения объема движений, аэробные нагрузки (А). При ОА тазобедренных суставов тоже требуется выполнение лечебной физкультуры, особенно силовых упражнений (С).
Медикаментозное лечение
Симптоматические лекарственные средства быстрого действия
| Результаты исследований | Рекомендации | |
| Анальгетики | Парацетамол показан при слабых или умеренных болях при ОА без признаков воспаления. В дозе 3,0 г/сут. доказана безопасность применения парацетамола при ОА в течение 2 лет. Высокие дозы сопровождаются развитием осложнений со стороны ЖКТ, почек и вызывают повышение артериального давления у мужчин и женщин. Препарат не следует назначать больным с поражениями печени и хроническим алкоголизмом. | При слабых или умеренных болях в суставах применяется парацетамол в минимальной эффективной дозе, но не выше 3,0 г/сут. (максимальная разовая доза должна не превышать 350 мг) (А). Парацетамол можно применять длительно (А). |
| Нестероидные противовоспалительные препараты | Применяют только в период усиления болей, для купирования болей назначаются минимальные эффективные дозы и по возможности не длительно. Больные должны быть детально информированы о достоинствах и недостатках НПВП, включая безрецептурные препараты. Все НПВП в эквивалентных дозах обладают сходной эффективностью, выбор НПВП определяется прежде всего его безопасностью в конкретных клинических условиях. Осложнения со стороны ЖКТ — одни из наиболее серьёзных побочных эффектов НПВП. Относительный риск их возникновения варьирует у различных НПВП и дозозависим. Наименьшим риском развития желудочно-кишечного кровотечения обладают селективные ингибиторы ЦОГ2. Их следует назначать при наличии следующих факторов риска развития нежелательных явлений: возраст старше 65 лет, наличие в анамнезе язвенной болезни или желудочно-кишечного кровотечения, одновременный приём ГКС или антикоагулянтов, наличии тяжёлых сопутствующих заболеваний. |
Внутрисуставное введение глюкокортикоидов (ГЛК) показано при ОА коленных суставов с симптомами воспаления (А).
Симптоматические лекарственные средства медленного действия
Препараты, содержащие хондроитин сульфат и глюкозамин сульфат рекомендуются при ОА для уменьшения боли, улучшения функции суставов; эффект сохраняется в течение нескольких месяцев после их отмены, хорошо переносятся больными (А).
Производные гиалуроната применяют для внутрисуставного введения при ОА для уменьшения боли (А).
Хирургическое лечение
Уменьшает боль, улучшает двигательную функцию и улучшает качество жизни при ОА тазобедренных суставов. Продолжительность эффекта составляет около 10 лет, частота инфекционных осложнений и повторных операций — 0,2–2,0% ежегодно. Наилучшие результаты эндопротезирования отмечены у больных в возрасте 45–75 лет, с массой тела
Эндопротезирование коленных суставов приводит к уменьшению боли и улучшению двигательной функции.
Показано при ОА с выраженным болевым синдромом, не поддающимся консервативному лечению, при наличии серьёзного нарушения функций сустава (до развития значительных деформаций, нестабильности сустава, контрактур и мышечной атрофии) (А).
Алгоритм ведения больных ОА коленных и тазобедренных суставов


Информация
- Федеральные клинические рекомендации по ревматологии 2013 г. с дополнениями от 2016 г.
Методология
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются систематические обзоры в последней доступной версии The Cochrane Library, базы данных Medline (систематические обзоры (мета-анализы), рандомизированные клинические испытания, когортные исследования или исследования случай-контроль, статьи обзорного характера. Глубина поиска 10 лет.
Методы, использованные для оценки качества и силы доказательств
· Конценсус экспертов
· Оценка значимости в соответствии с рейтинговой схемой
Уровни доказательности, принятые при разработке данных рекомендаций
| A | · высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью систематической ошибки, результаты которого могут быть распространены на соответствующую российскую популяцию. |
| B | · высококачественный (++) обзор или систематический обзор когортных исследований или исследований случай-контроль или · высококачественное (++) когортное исследование или исследование случай контроль с очень низким уровнем систематической ошибки или · РКИ с невысоким (+) риском систематической ошибки, результаты которого могут быть распространены на соответствующую российскую популяцию. |
| C | · когортное исследование или исследование случай контроль или контролируемое исследование без рандомизации с невысоким уровнем систематической ошибки (+), результаты которого могут быть распространены на соответствующую российскую популяцию или · РКИ с очень низким или невысоким (+) риском систематической ошибки, результаты которого не могут быть непосредственно распространены на соответствующую российскую популяцию. |
| D | · описание серии случаев или · неконтролируемое исследование или · мнение экспертов |
Индикаторы доброкачественной практики (Good Practice Points – GPPs)
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций
Экономический анализ:
Экономический анализ не проводился и публикации по фармакоэкономике не анализировались
Метод валидизации рекомендаций:
· Внешняя экспертная оценка
· Внутренняя экспертная оценка
Д.м.н. Алексеева Л.И., к.м.н. Шарапова Е.П.
Остеоартроз (ОА) – самое частое заболевание суставов среди болезней опорно-двигательного аппарата. По данным Всемирной организации здравоохранения ОА болеет более 4% населения земного шара, а в 10% случаев он является причиной инвалидности, вызывая ухудшение качества жизни больных. В настоящее время ОА рассматривается как заболевание, при котором происходит нарушение процессов восстановления и разрушения ткани, прежде всего в хряще, в кости, расположенной под хрящом, и окружающих сустав тканях: капсуле сустава, синовиальной оболочке, связках, мышцах.
Существует две основные формы ОА: первичный и вторичный ОА, который возникает на фоне различных заболеваний, травм суставов. Первичный ОА развивается, как правило, после 45 лет. Наиболее частой и характерной локализацией первичного артроза являются коленные суставы, межфаланговые суставы кистей, позвоночник, первый палец стопы и тазобедренные суставы. Женщины чаще мужчин страдают ОА коленных суставов и суставов кистей, но может встречаться и одновременное поражение различных групп суставов, особенно после наступления менопаузы.
Вторичный артроз по своим клиническим проявлениям не отличается от первичного, развивается практически в любых суставах и имеет конкретную причину заболевания.
Этиология. По современным представлениям ОА возникает в результате взаимодействия различных внутренних (возраст, женский пол, дефекты развития, наследственная предрасположенность) и внешних факторов (травма, чрезмерные спортивные и профессиональные нагрузки, избыточный вес).
Особое место среди факторов риска развития ОА занимает избыточный вес. Так, у женщин с ожирением ОА коленных суставов развивается в 4 раза чаще по сравнению с женщинами с нормальным весом. Это относится и к тазобедренным суставам. Установлено, что избыточный вес способствует не только возникновению заболевания, но и более быстрому его прогрессированию, приводящему к инвалидности.
Какие симптомы характерны для остеоартроза?
1. Боль в суставах, возникающая при движении или к концу дня, но проходящая или ослабевающая после периода покоя.
2. Утренняя скованность (тугоподвижность) сустава, длящаяся не больше 30 мин. и быстро исчезающая после нескольких движений в суставе.
3. Скованность в суставах после периодов неподвижности суставов ("феномен геля").
5. Увеличение размеров суставов за счет костных разрастаний, воспаления сустава и околосуставных тканей.
6. Усиление боли по мере прогрессирования заболевания: боль не проходит после отдыха и появляется в ночные часы.
7. Ограничение объема движений в суставе.
Как правило, ОА не сопровождается такими общими симптомами как потеря веса, утомляемость или потеря аппетита, а также изменениями лабораторных показателей, однако у части больных, особенно пожилого возраста, может незначительно увеличиваться СОЭ.
На рентгенограммах суставов появляются характерные признаки заболевания – это сужение суставной щели, субхондральный остеосклероз и остеофитоз. Однако нередко при сильных болях в суставах рентгенологические изменения в суставах или выражены слабо или отсутствуют. Бывает и наоборот, когда при небольших болях в суставах имеются выраженные признаки заболевания на рентгенограммах.
По этим причинам при возникновении болей в суставах Вам необходимо проконсультироваться с врачом, который на основании жалоб, истории развития болезни, осмотра и данных рентгенологического обследования установит диагноз и назначит правильное лечение.
Каковы основные принципы лечения ОА?
Лечение ОА заключается в комплексном воздействии на болезнь, которое включает в себя применение не медикаментозных и медикаментозных методов, а при необходимости – хирургическое вмешательство. И хотя ОА является неизлечимым заболеванием, лечебные мероприятия, подобранные индивидуально для каждого пациента, могут уменьшить боль и воспаление, улучшить движения в суставах и замедлить прогрессирование болезни.
Не медикаментозное лечение
Как уже упоминалось, ожирение является бесспорным фактором риска развития остеоартроза, поэтому больным с избыточным весом необходимо изменение режима питания. Прежде всего, нужно уменьшить количество жиров и углеводов в пище, увеличить потребление рыбы, свежих овощей и фруктов. В меню нужно включать пищу, содержащую клетчатку, и продукты, содержащие серу, такие как аспарагус, чеснок, лук. Сера необходима для построения костей, хряща и соединительной ткани. Желательно избегать употребление черного перца, яичного желтка, томатов, белого картофеля, т.к. эти продукты содержат вещество, называемое соланином. Соланин нарушает функцию ферментов в мышцах и может вызывать боли и ощущение дискомфорта. Соблюдение этих правил должны приводить к постепенному, но постоянному снижению веса.
Больному с выраженной болью в суставах и контрактурами необходима консультация специалиста по ЛФК для составления индивидуальной программы занятий.
Ортопедическая коррекция
При ОА чрезвычайно важно уменьшение нагрузки на суставы, что достигается применением различных приспособлений. Следует носить обувь на низком широком каблуке с мягкой эластичной подошвой, что позволяет гасить удар, который распространяется по ноге при ходьбе и травмирует хрящ. Обувь должна быть достаточно широкой и мягкой сверху. При поражении коленных суставов рекомендуется ношение наколенников, которые фиксируют суставы, уменьшают их нестабильность, замедляют прогрессирование заболевания. Кроме того, для уменьшения нагрузки рекомендуется хождение с палочкой, которая почти на 50% уменьшает нагрузку на тазобедренный сустав. Трость нужно держать в руке, противоположной пораженному суставу. При двустороннем тяжелом поражении тазобедренных или коленных суставов рекомендуется хождение с помощью костылей канадского типа. При наличии плоскостопия рекомендуется постоянное ношение специальной обуви (дома и на улице) с супинаторами (стельки, поддерживающие свод стопы и снижающие нагрузку на сустав), а в определенных случаях – индивидуальные стельки, сделанные на заказ.
Физиолечение (магнитотерапия, ультразвук, лазеротерапия) назначается только врачом-физиотерапевтом при отсутствии противопоказаний для этих методов лечения. Применяемые при ОА иглорефлексотерапия помогает расслабить напряженные мышцы вокруг сустава, способствует уменьшению боли. Массаж снимает болезненный спазм мышц и улучшает кровообращение в суставе, но данный метод используется только вне обострения, причем массируется не сам сустав, а окружающие его ткани. Среди других физиотерапевтических методов неплохо себя зарекомендовал электрофорез с использованием гелей, содержащих противовоспалительные средства (диклофенак, нимулид, гидрокортизон).
Медикаментозное лечение
При умеренных болях в суставах начинать лечение лучше с так называемого простого анальгетика - парацетамола, поскольку он относительно редко вызывает побочные явления. При недостаточной его эффективности назначают нестероидные противовоспалительные средства. Однако следует помнить о возможности отрицательного влияния этих препаратов на слизистую желудочно-кишечного тракта: язвы, кровотечение. Более высокая частота осложнений возможна у лиц женского пола старше 65 лет, имеющих хронические заболевания желудочно-кишечного тракта. В последние годы созданы новые представители нестероидных противовоспалительных препаратов (мовалис, нимесулид, целебрекс, аэртал), обладающие достаточной эффективностью, но менее выраженными побочными эффектами. Тем не менее, вопрос о назначении противовоспалительных препаратов, длительности их применения должен решать врач. Общие принципы применения НПВП при ОА заключаются в использовании минимальной эффективной дозы, приеме одновременно не более одного НПВП, отмене препарата при отсутствии боли и оценке эффективности лечения через 2-4 недели от начала приема. Использование гелей, спреев, мазей на основе нестероидных противовоспалительных препаратов рекомендуется больным при ограниченном поражении суставов, при невозможности приема нестероидных противовоспалительных препаратов внутрь, при сочетании остеоартроза с сопутствующими заболеваниями, по поводу которых принимается много других препаратов, что требует учета взаимодействия лекарственных средств. Следует помнить, что локальное использование этих препаратов эффективно только при 3-4 кратном нанесении их на суставы, а курс применения не должен превышать 10-14 дней.
В последние годы созданы препараты, обладающие хорошей эффективностью и меньшим риском развития побочных эффектов. Эти препараты, называемые медленно действующими, с одной стороны, обладают выраженным действием на боль и функциональное состояние суставов, как и НПВП, с другой – хондропротективными свойствами, т.е. способностью замедлять прогрессирование ОА. В нашей стране накоплен большой опыт применения этих препаратов. Их отличительной особенностью является более позднее наступление эффекта, обычно через 4-8-12 недель от начала лечения, и достаточно длительное его сохранение – в течение 2-3 месяцев после прекращения лечения. Необходимо отметить, что структурно-модифицирующий эффект этих препаратов (т.е. замедление прогрессирования ОА), отмечается через 2-3 года после начала лечения.
При неэффективности всех вышеперечисленных методов лечения и при наличии выраженного болевого синдрома рекомендуется хирургическое вмешательство, например протезирование тазобедренного или коленного сустава.
Таким образом, появление разнообразных качественных методов лечения ОА в настоящее время открывает новые возможности, позволяющие врачам и больным успешно бороться с заболеванием и в конечном итоге улучшать качество жизни больных ОА.
При неэффективности всех вышеперечисленных методов лечения и при наличии выраженного болевого синдрома рекомендуется хирургическое вмешательство, например протезирование тазобедренного или коленного сустава.
Таким образом, появление разнообразных качественных методов лечения ОА в настоящее время открывает новые возможности, позволяющие врачам и больным успешно бороться с заболеванием и в конечном итоге улучшать качество жизни больных ОА.
ЛФК при остеоартрозе

Положение лежа на спине, ноги согнуты. Согнутая нога отрывается о пола с помощью рук, прижимается к груди и удерживается в таком положении несколько секунд, затем опускается. То же движение повторяется другой ногой. Повторить 10 раз.

Положение сидя. Сесть на столешницу стола или высокий табурет. Сидеть прямо. Поболтать ногами с умеренной амплитудой движения. Это упражнение делать как можно чаще.

Положение лежа на спине. Выпрямленная нога отрывается от пола на высоту 20-30см и удерживается в таком положении несколько секунд, затем опускается. То же движение повторяется другой ногой. Повторить 20-30 раз.

Положение сидя. Сесть на столешницу стола или высокий табурет. Поднять ногу и подержать ее 3 секунды параллельно полу. Стопа при этом находится под прямым углом к голени. Поменять ногу. При выполнении этого упражнения нужно почувствовать напряжение в мышцах бедра и голени.
При ОА тазобедренных суставов добавляются следующие упражнения

Лежа на спине. Обе ноги сгибаются в коленных суставахдо максимума, стопы не отрываются от пола. В таком положении колени разводятся в стороны и снова сводятся. Необходимо стараться постепенно увеличивать амплитуду движений. Повторить 10-15 раз.

Сидя на стуле. Нужно постараться коснуться руками кончиков пальцев стоп, наклоняя туловище. Выпрямиться, повторить 10 раз.

Лежа на спине. Выпрямленную ногу отрываем от пола на максимально возможную высоту, затем опускаем. Повторить 10 раз одной ногой, затем сменить ногу.
При ОА чрезвычайно важно уменьшение нагрузки на суставы, что достигается применением различных приспособлений. Следует носить обувь на низком широком каблуке с мягкой эластичной подошвой, что позволяет гасить удар, который распространяется по ноге при ходьбе и травмирует хрящ. Обувь должна быть достаточно широкой и мягкой сверху. При поражении коленных суставов рекомендуется ношение наколенников, которые фиксируют суставы, уменьшают их нестабильность, замедляют прогрессирование заболевания. Кроме того, для уменьшения нагрузки рекомендуется хождение с палочкой, которая почти на 50% уменьшает нагрузку на тазобедренный сустав. Трость нужно держать в руке, противоположной пораженному суставу. При двустороннем тяжелом поражении тазобедренных или коленных суставов рекомендуется хождение с помощью костылей канадского типа. При наличии плоскостопия рекомендуется ношение специальной обуви с супинаторами (стельки, поддерживающие свод стопы и снижающие нагрузку на сустав).
Физиолечение (магнитотерапия, ультразвук, лазеротерапия) назначаютс только врачом-физиотерапевтом при отсутствии противопоказаний для этих методов лечения. Применяемая при ОА иглорефлексотерапия помогает расслабить напряженные мышцы вокруг сустава, способствует уменьшению боли. Массаж снимает болезненный спазм мышц и улучшает кровообращение в суставе, но данный метод используется только вне обострения, причем массируется не сам сустав, а окружающие его ткани.
Медикаментозное лечение ОА проводить только врач-специалист. При ОА применяются лекарственные средства быстрого действия (анальгетики и нестероидные противовоспалительные препараты), уменьшающие боль и воспаление, и медленного действия (хондропротекторы), способные замедлять прогрессирование заболевания.
При умеренных болях в суставах лечение начинают с простых анальгетиков – парацетамола, т.к. он относительно редко вызывает побочные явления. При недостаточной его эффективности в течение 3-4-х недель и наличии признаков воспаления назначают нестероидные противовоспалительные препараты (НПВП), причем у больных ОА, как правило, эффективны более низкие дозы НПВП по сравнению с больными с воспалительными заболеваниями суставов. Однако стоит помнить о возможности отрицательного воздействия их на желудочно-кишечный тракт и сердечно-сосудистую систему, особенно у лиц пожилого возраста. Создание новой группы препаратов, селективных ингибиторов циклооксигеназы 2: мелоксикама, целебрекса и нимесулида, могут, по-видимому, существенно повысить безопасность лечения, особенно у пожилых больных с высокими факторами риска.
Общие принципы применения НПВП при ОА заключаются в использовании минимальной эффективной дозы, приеме одновременно не более одного НПВП, отмене препарата при отсутствии боли и оценке эффективности лечения через 2-4 недели от начала приема.
Учитывая, что при ОА поражение часто ограничивается одним или двумя суставами, возможно использование мазей и гелей, содержащих нестероидные противовоспалительные препараты, что позволяет снизить дозу таблетированных противовоспалительных препаратов и избежать системных побочных реакций.
В последние годы созданы препараты, обладающие хорошей эффективностью и меньшим риском развития побочных эффектов. Эти препараты, называемые медленно действующими, с одной стороны, обладают выраженным действием на боль и функциональное состояние суставов, как и НПВП, с другой – хондропротективными свойствами, т.е. способностью замедлять прогрессирование ОА (доказано для хондроитин сульфата и глюкозамин сульфата). В нашей стране имеется опыт применения препаратов Структум (хондроитин сульфат), Дона (глюкозамин сульфат) и комбинированных средств (Артра, Терафлекс, Кондро Нова). Отличительной особенностью этих препаратов является позднее наступление эффекта, обычно через 4-8-12 недель от начала лечения, и достаточно длительное его сохранение – в течение 2-3 месяцев после прекращения лечения. Многоцентровое исследование Структума, проведенное в России, подтвердило его высоко эффективность для лечения ОА и длительное последействие. Кроме того, после 6-месячного лечения структумом в течение последующего года наблюдения достоверно уменьшилось число обострений заболевания, снизились частота госпитализаций, обращений к врачу и число дней нетрудоспособности.
При неэффективности всех вышеперечисленных методов лечения и при наличии выраженного болевого синдрома рекомендуется хирургическое вмешательство, например протезирование тазобедренного или коленного сустава.
Таким образом, появление разнообразных качественных методов лечения ОА в настоящее время открывает новые возможности, позволяющие врачам и больным успешно бороться с заболеванием и в конечном итоге улучшать качество жизни больных ОА.
Читайте также:


