Нодулярный теносиновит гигантоклеточная опухоль
Гигантоклеточная опухоль сухожильного влагалища и пигментированный ворсинчато-узловатый синовит у детей и подростков
Пигментированный ворсинчато-узловатый синовит и гигантоклеточная опухоль сухожильного влагалища (нодулярный теносиновит или теносиновиальная гигантоклеточная опухоль) - это обычно локальный, моноартикулярный пролиферативный процесс, который может локализоваться в синовиальных оболочках суставов, бурс, сухожильных влагалищ, прилежащих фасциях и сухожилиях. Эти формы синовита имеют значительное сходство по гистологической картине и биологическому поведению.
В настоящее время пигментированный ворсинчато-узловатый синовит подразделяют на внутри- и вне-суставные формы. Среди внутрисуставной формы выделяют диффузный и локализованный (полипоидный или нодулярный) синовиты. Внесуставная форма подразделяется на диффузный (внесуставной пигментированный ворсинчато-узловатый синовит или диффузная форма гигантоклеточной опухоли сухожильного влагалища) и нодулярный (гигантоклеточная опухоль сухожильного влагалища) синовиты. Заболевания редко полиартикулярны, не метастазируют, могут вызывать эрозию кости. Встречаются преимущественно в 3-4 десятилетиях жизни, с равной частотой у мужчин и женщин.
Проанализирован биопсийный и операционный материал от 95 больных с диагнозом пигментированный ворсинчато-узловатый синовит и 78 пациентов с диагнозом гигантоклеточная опухоль сухожильного влагалища, оперированных в отделениях костной патологии детского и взрослого возраста, а также консультационные случаи, за период с 1987 по 2002 год. За исследуемый период у детей и подростков пигментированный ворсинчато-узловатый синовит выявлен у 21 пациента (22,1% случаев), гигантоклеточная опухоль сухожильного влагалища у 11 больных (14,1% случаев).
Распределение больных по возрасту: пигментированный ворсинчато-узловатый синовит - до 5 лет - 1 (4,76%) случай, от 5 до 10 лет - 0 случаев, от 10 до 15 лет - 9 (42,86%) случаев, от 15 до 18 лет - 11 (52,38%) случаев; гигантоклеточная опухоль сухожильного влагалища: до 5 лет - 0 случаев, от 5 до 10 лет - 1 (9,09%) случаев, от 10 до 15 лет - 6 (54,55%) случаев, от 15 до 18 лет - 4 (36,36%) случая.
Макроскопически: при диффузной форме - уплотнение синовиальной оболочки, при узловатой - одиночные или множественные узлы (до 3-4 см в диаметре), обычно инкапсулированные. На разрезе ткань от серовато-охряного до буро-коричневого цвета. Рост патологической ткани не в полость сустава или сухожильного влагалища, а кнаружи от них.
Гистологически определяется гистиоцитарно-фибробластическая пролиферация стромальных клеток в синовиальной мембране, при этом преобладают два типа клеток - гистиоцитоподобные клетки и продуцирующие коллаген синовиальные фибробласты. Эти клетки округлой или овальной формы с эозинофильной цитоплазмой и большим круглым ядром. Характерно наличие многоядерных остеокластоподобных клеток, также встречаются лимфоциты, ксантомные клетки и др. Отмечается очаговое или диффузное отложение внутриклеточного и внеклеточного гемосидерина. Различное количество гемосидерин-содержащих макрофагов придают синовиальной мембране темно-бурую окраску. Однако в некоторых случаях гемосидерин может не определяться. Характерно наличие полей фиброзирования или гиалинизации стромы при длительно текущих заболеваниях. Патологические митозы обычно не встречаются.
Дифференциальную диагностику необходимо проводить со следующими заболеваниями: хронический синовит при ревматоидном или травматическом артрите, гемосидерозный синовит (реакция на хронический гемартроз), дендритный синовит, фиброма, мочекислая подагра, синовиальная саркома, гемофилия, гемангиома, гемангиоперицитома, туберкулез кости, ганглион, хондросаркома, метастатическая карцинома. При поражении кости дифференциальная диагностика также проводится с гигантоклеточной опухолью кости; при выраженном поражении вовлекаются в патологический процесс эпифиз и метафиз.
Таким образом, пигментированный ворсинчато-узловатый синовит и гигантоклеточная опухоль сухожильного влагалища являются деструктивно-пролиферативным процессом, поражающим суставные и внесуставные синовиальные мембраны, который по данным патологоанатомического отделения ЦИТО им. Н.Н. Приорова диагностирован в 18,5% случаев у детей и подростков.
Берченко Т.Н., Франтов А.Р.
ФГУ "Центральный НИИ травматологии и ортопедии им. Н.Н. Приорова", г. Москва
Гигантоклеточная синовиома или нодулярный теносиновит представляет собой узловатое образование, которое поражает преимущественно пальцы рук и ног. Значительно реже образуется на крупных сочленениях. В большинстве случаев новообразование наблюдается в сухожильных влагалищах, реже — в слизистой сумке и синовиальной оболочке сустава.

Почему развивается недуг?
Спровоцировать появление нодулярного теносиновита могут следующие факторы:
- старение организма;
- врожденные аномалии соединительной ткани;
- воспаление сочленений;
- постоянные чрезмерные нагрузки на сухожилия;
- травмы мышечно-связочного аппарата;
- остеопороз;
- бурсит;
- нарушения работы иммунной системы;
- болезни инфекционного характера.
Если речь идет о пациентах преклонного возраста, то этот недуг может возникнуть на фоне других заболеваний или же сам по себе вследствие недостатка питания и слабости суставов.
Какие симптомы укажут на патологию?
Преимущественно заболевание долгое время никак себя не проявляет и не имеет симптоматики. Одиночное новообразование в течение нескольких лет может не давать о себе знать, постепенно увеличиваясь в размерах. Когда оно достигает крупного объема, образование начинает сдавливать нервные окончания, что становится причиной возникновения болевых ощущений и ограничения движений сустава. Для нодулярного теносиновита характерны щелчки в момент сгибания и разгибания пальцев. Обусловлены такие звуковые оповещения тем, что происходит изношенность и недостаток питания тканей, а также присутствуют новообразования, которые мешают нормальным движением сочленения.
Пациенты жалуются и на такие симптомы:
- отечность;
- изменение оттенка кожи.
Если говорить о болевом синдроме, то он бывает ноющим, острым и тупым. Первоначально боль локализуется в области появления узелка, однако со временем течения патологического состояния она может распространяться на всю верхнюю или нижнюю конечность. Усиление болевых ощущений происходит при телодвижениях и физических нагрузках. В процессе прогрессирования заболевания узелки становятся более заметными, кожный покров около них отекает, краснеет. Преимущественно узлы затрагивают ладони около сухожилий сгибателей пальцев.
Диагностические мероприятия
Если у пациента появляются подозрения на развитие нодулярного теносиновита, важно незамедлительно обратиться в медицинское учреждение. На начальном этапе диагностических мероприятий медик опрашивает больного о том, насколько давно возникли узелки и какие дополнительные симптомы присутствуют. Затем человека отправляют на ультразвуковое исследование мягких тканей, которое позволяет визуализировать опухолевые узлы и установить их точное расположение по отношению к суставам. Иногда требуется проведение рентгенографии, дающей возможность установить очаги костной деформации.

Эффективные и информативные методы.
Следующим этапом диагностики является магнитно-резонансная томография, с помощью которой медики рассматривают новообразование со всех сторон. В заключение обследований пациенту потребуется пройти биопсию. Во время нее из области поражения берут небольшой участок ткани, который отправляют на цитологическое исследование. С помощью него доброкачественное образование отличают от прочих типов опухолей, к примеру, липомы, фибромы, гемангиомы.
Как проходит лечение?
Чтобы вылечить теносиновит, в первую очередь пациенту назначают нестероидные противовоспалительные средства, с помощью которых удается купировать воспалительные процессы и болевые ощущения. Для снятия боли используются и обезболивающие лекарства, которые могут быть прописаны в виде таблеток или гелей и мазей для наружного применения. Немаловажным являются и медпрепараты, которые укрепляют иммунитет. Во время терапии патологии обязательно назначают и медикаменты, способствующие улучшению метаболизма.
Правильное лекарство и длительность его использования вправе назначить исключительно лечащий доктор, который знаком с историей болезни пациента. Подбор медикаментов напрямую связан с областью локализации и количеством опухолей.
С помощью физиотерапевтических процедур удается восстановить былую подвижность пораженных сочленений. Преимущественно для терапии нодулярного теносиновита используются следующие методы физиолечения:
- лазеротерапия;
- ультрафиолетовое облучение;
- магнитотерапия;
- массаж;
- аппликации;
- электрофорез.
Если консервативная терапия не приносит требуемого эффекта, болевые ощущения не покидают пациента, а узлы продолжают разрастаться, назначают хирургическое вмешательство. Хирург применяет небольшие инструменты и специальные приборы, с помощью которых достигается оптическое увеличение. Помимо самого образования, удаляют и пораженные зоны сухожильного влагалища или области сухожилия.
Когда у больного наблюдается крупное новообразование, после их удаления проводится пластика, иногда требуется артропластика. Когда опухоль одиночная, проводится небольшой поперечный разрез. Если же требуется удалить несколько узелков, надрез будет зигзагообразным. В случаях избавления от новообразований, которые обладают плотной капсулой, во время операции не возникает никаких проблем. Однако бывают случаи, когда капсулы нет. В такой ситуации хирург приступает к отделению новообразования от соседствующих тканей. Преимущественно проводится это при помощи специального элеватора. Медик, используя пинцет, расшатывает образование, после чего отделяет его элеватором от тканей. Делать это важно тщательно, чтобы не осталось отростков, которые могут спровоцировать рецидив нодулярного теносиновита. В такой ситуации требуется проводить повторную операцию.
Невзирая на то, что хирургическое вмешательство для удаления узелков проводится не один десяток лет, ни один медик не может гарантировать пациенту, что после операции не возникнет осложнений. Часто после хирургии больной теряет чувствительность пальцев. Иногда может наблюдаться ухудшение подвижности сочленения. Наиболее безопасным послеоперационным последствиям является рубец от шва, который у некоторых пациентов иногда вызывает болевые ощущения.
Профилактические мероприятия
Чтобы не допустить рецидива нодулярного теносиновита, пациентам потребуется беспрекословно следовать всем руководствам лечащего доктора в момент лечения и реабилитационного периода. Людям важно своевременно проводить терапию всех заболеваний, поскольку немало патологий могут вызвать возникновение описываемого недуга. Немаловажным является и изменение рациона. В меню рекомендуют включить большое количество пищи, которая богата белком, а также витаминами и микроэлементами. С помощью такой еды удастся укрепить иммунитет. Для этих целей могут быть использованы и витаминно-минеральные комплексы, которые продаются в аптечных сетях. Употребление их советуют осуществлять в весенне-осенний период, когда многие люди страдают авитаминозом.
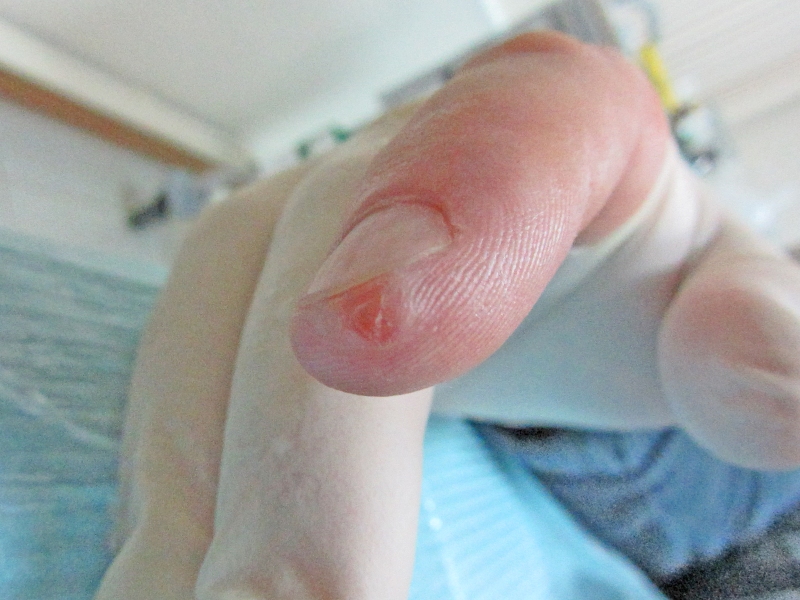
Бледно-красная опухоль, диаметром до 5 мм, незначительно возвышающаяся над уровнем кожи, спаянная с подлежащими тканями, болезненная, покрытая кожей с кератотическими массами и незначительным шелушением. После недельного использования кератолитических средств клиническая картина не изменилась.
Во время эксцизионной биопсии было выявлено плотное, округлое, четко отграниченное от окружающих тканей, розовое образование диаметром 4 мм. Основание опухоли было обращено к кости дистальной фаланги. Гистологический анализ: нодулярный теносиновит. Появление нодулярного теносиновита (или гигантоклеточной опухоли сухожильных влагалищ в терминологии иностранных коллег) на дистальной фаланге — довольно редкая ситуация для этой опухоли.

Слои полигональный клеток, гипоцеллюлярные коллагенизорванные зоны, гигантские многоядерные клетки.
В 1852г. французский хирург Эдуард Шассеньяк описал доброкачественную мягкотканную опухоль, связанную с сухожилием. С тех пор хирурги часто сталкиваются с нодулярным теносиновитом (НТ), но это довольно редкая опухоль в дерматологической практике и поэтому ее диагностика может представлять определенную сложность для дерматологов. В случае атипичной локализации НТ может представлять затруднение не только для дерматологов, но и для хирургов.
Существует 2 формы данной опухоли: ограниченная (встречается чаще) и диффузная (встречается реже). Этиология опухоли до сих пор изучена плохо, но наиболее общепринятой теорией является реактивная гиперплазия, связанная с воспалительным процессом. Подлежащие причины включают в себя травму, инфекцию, метаболические нарушения и др. Данных о малигнизации ограниченной формы опухоли нет, данные о малигнизации диффузной формы являются предметом дискуссии. Опухоль чаще все поражает пациентов в возрасте 40-50 лет с предрасположенностью женского пола (гендерное соотношение – 3:2). Имеются единичные случаи возникновения НТ среди детей и пожилых.
Пальцы, особенно ладонная поверхность суставов, поражаются чаще всего. Изолированное повреждение дистальных фаланг – исключительно редкая ситуация. Имеются единичные случаи, описанные в литературе, поражения данной опухолью дистальных фаланг. Вероятно, самое первое описание опухоли кончика пальца было сделано Rustin. Клинические случаи околоногтевой локализации описаны Abimelec и Richert, а также Minotto. Domínguez-Cherit и соавт. опубликовали работу посвященную исключительно опухолям околоногтевой области, где описали 6 НТ (n=234) с онихолизом в 50% случаев.
Дифференциальный диагноз НТ включает в себя гранулему инородного тела, гигрому, некробиотическую гранулему, ксантому сухожилия, ревматоидные узелки, бородавки и др. При условии технического оснащения и наличия квалифицированных цитологов оптимальным диагностическим методом является тонкоигольная биопсия. Лечебный подход заключается в хирургическом иссечении и лучевой терапии. По данным исследователей частота рецидивов варьирует от 9% до 44%. Это зависит от того, была ли иссечена опухоль полностью и таких факторов риска, как наличие дегенеративных заболеваний суставов и эрозий кости от давления опухоли. Данных о самостоятельном разрешений опухоли нет.
1. Chassaignac M. Cancer de la gaine des tendons. Gaz Hosp Civ Milit. 1852;47:185-6.
2. Di Grazia S, Succi G, Fraggetta F, Perrotta RE. Giant cell tumor of tendon sheath: study of 64 cases and review of literature. G Chir. 2013;34(5-6):149–52.
3. Hosaka M, Hatori M, Smith R, Kokubun S. Giant cell formation through fusion of cells derived from a human giant cell tumor of tendon sheath. J Orthop Sci. 2004. 9(6):581-4.
4. Rustin MH, Robinson TW. Giant-cell tumour of the tendon sheath—an uncommon tumour presenting to dermatologists. Clin Exp Dermatol. 1989;14(6):466-8.
5. Richert B, André J. Laterosubungual giant cell tumor of the tendon sheath: An unusual location. J Am Acad Dermatol 1999;41:347-8.
6. Minotto R, Rodrigues BR, Gril AB, Furian R. Giant cell tumor of the tendon sheath: a rare periungual location simulating myxoid cyst. An. Bras. Dermatol. 2017;92(1):121-3.
8. Fotiadis E et al. Giant cell tumour of tendon sheath of the digits. A systematic review. . Hand (NY). 2011;6(3):244-9.
9. Phalen GS, McCormack LJ, Gazale WJ. Giant-cell tumor of tendon sheath (benign synovioma) in the hand. Evaluation of 56 cases. Clin Orthop. 1959. 15:140-51.
10. Wright CJE. Benign giant-cell synovioma; an investigation of 85 cases. Br J Surg. 1951;38(151):257-71.
Бюджетное учреждение здравоохранения
- Информация о порядках оказания медицинской помощи и стандартах медицинской помощи
- Контакты контролирующих организаций
- Сестринская служба
- О сестринской службе
- Повышаем квалификацию
- Аттестация
- Перечень необходимых документов
- Телемедицина
- Стажировка и обучение
- Вакансии
- Выездная работа специалистов
- ПЛАН-ГРАФИК выездов специалистов БУЗ ВО ВОКБ №1 в районы области
- Публикации
- СБОРНИК ПУБЛИКАЦИЙ БУЗ ВО ВОКБ №1
- Методические письма за 2017 год
- Нодулярный теносиновит пальцев кисти Методические рекомендации для хирургов, ортопедов-травматологов и слушателей ИДПО
- Автоматизация и стандартизация окраски мазков крови в практической деятельности клинико-диагностических лабораторий
- Алгоритмы ведения отдельных критических состояний в неонатальном периоде
- Апластическая анемия
- Применение физических методов в терапии гипертензионного синдрома при хроническом гломерулонефрите и хроническом пиелонефрите
- Рекомендации по диагностике и лечению вирусных инфекций, протекающих с поражением дыхательных путей
- Выпотные жидкости: получение и обработка материала для цитологического исследования
- Идиопатические интерстициальные пневмонии (ИИП) Для врачей пульмонологов, терапевтов, ВОП
- Исследование крови на стерильность на современном этапе
- АЛГОРИТМ ПРЕНАТАЛЬНОГО СКРИНИНГА 1 ТРИМЕСТРА БЕРЕМЕННОСТИ НА ХРОМОСОМНЫЕ БОЛЕЗНИ ПЛОДА В ВОРОНЕЖСКОЙ ОБЛАСТИ
- КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ДИАГНОСТИКА И ЛЕЧЕНИЕ АБСЦЕССОВ ГОЛОВНОГО МОЗГА, ВНУТРИЧЕРЕПНЫХ ЭПИДУРАЛЬНЫХ И СУБДУРАЛЬНЫХ ЭМПИЕМ
- Когнитивные нарушения при цереброваскулярных заболеваниях. (методические рекомендации)
- МИОМЭКТОМИЯ И СОХРАНЕНИЕ РЕПРОДУКТИВНОЙ ФУНКЦИИ (предоперационная подготовка и послеоперационная реабилитация)
- Малоинвазивные методы лечения мочекаменной болезни
- МАСТОПАТИЯ
- УЛЬТРАЗВУКОВАЯ ДИАГНОСТИКА С ЭЛАСТОГРАФИЕЙ В ДИАГНОСТИКЕ ПАТОЛОГИИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ.
- Полезные ресурсы
- Образовательные онлайн-мероприятия
- ЗАПИСАТЬСЯ НА ПРИЁМ
- ЗАДАТЬ ВОПРОС
- ОСТАВИТЬ ОТЗЫВ
- Главная
- Специалистам
- Публикации
ДЕПАРТАМЕНТ ЗДРАВООХРАНЕНИЯ ВОРОНЕЖСКОЙ ОБЛАСТИ
Нодулярный теносиновит
пальцев кисти
Методические рекомендации для хирургов,
ортопедов-травматологов и слушателей ИДПО
Составители:
Заведующий отделением микрохирургии БУЗ ВО ВОКБ № 1
д.м.н. Ходорковский М.А.
Врач отделения микрохирургии БУЗ ВО ВОКБ № 1
к.м.н. Скорынин О.С.
Воронеж – 2015
Введение

Рис. 1. Эдуард Шассеньяк (1804 – 1879)
Заболевание обычно возникает у пациентов в возрасте от 30 до 50 лет, несколько чаще у женщин (64%). Частота встречаемости в популяции: 1 случай на 50 000. Несмотря на доброкачественный характер новообразования, частота местных рецидивов после хирургического лечения достигает 47%.
Этиология и патогенез
Такое количество наименований у одного заболевания свидетельствует об отсутствии единого взгляда на его этиопатогенез. Предполагалось, что эта патология возникает вследствие метаболических нарушений или воспалительного процесса. В дальнейшем, анализ ДНК и иммуногистохимические исследования показали наличие в очагах нодулярного теносиновита клеточных популяций, имеющих некоторые опухолевые характеристики. Однако принадлежность нодулярного теносиновита к доброкачественным или злокачественным новообразованиям соединительной ткани долгое время была предметом дискуссий. В настоящее время доказано, что, несмотря на высокую частоту местных рецидивов, нодулярный теносиновит не является злокачественным новообразованием и не метастазирует. Большинство специалистов считают, что причиной возникновения нодулярного теносиновита является реактивная или регенеративная гиперплазия, связанная с воспалительным процессом. Вместе с тем, фактор воспаления, запускающий этот механизм, до настоящего времени не идентифицирован ни клинически, ни экспериментально.
Клиника
Нодулярный теносиновит клинически проявляется как медленно растущее опухолевидное образование, располагающееся под кожей пальцев и кисти, вблизи сухожилий или суставов. Опухолевые узлы могут быть одиночными и множественными (рис. 2). Типичная локализация опухолей при нодулярном теносиновите – проксимальные фаланги II, III и IV пальцев кисти (рис. 3). Тыльная поверхность фаланг поражается в 57%, волярная – в 37%, обе поверхности – в 6% случаев. Размер опухоли в среднем составляет 1,6±0,6 см, и, как правило, не превышает 4 см. Большие опухоли могут охватывать фалангу циркулярно. Взаимосвязи между размером опухоли, ее локализацией, полом и возрастом пациентов не обнаружено. В 15% - 28% случаев растущая опухоль может вызвать деструкцию костной ткани фаланги без признаков инфильтративного роста. Болевой синдром при нодулярном теносиновите не характерен. Обычно пациенты обращаются с жалобами на деформацию пальца.
Рис. 2. Нодулярный теносиновит дистальной фаланги II пальца.
Рис. 3. Частота поражения различных отделов кисти при нодулярном теносиновите.
Патологическая анатомия
Макроскопически нодулярный теносиновит выглядит как один или несколько опухолевых узлов белого или серого цвета с желтыми участками в местах скопления ксантомных клеток и гемосидерина. Опухоль часто имеет дольчатое строение в виде узла с сателлитами, покрыта более или менее выраженной псевдокапсулой (рис. 4, 5).
Рис. 4. Опухолевый узел в псевдокапсуле
Рис. 5. Опухолевый узел на разрезе
Микроскопически при нодулярном теносиновите обнаруживаются перемычки из плотной фиброзной ткани, придающие опухоли узловатый вид. Характерно наличие нескольких типов клеток:
- маленькие круглые или продолговатые, часто с почковидными или расщепленными ядрами, иногда с заметными ядрышками;
- продолговатые, часто веретенообразной формы;
- гигантские клетки, имеющие 8-10 однотипных ядер и ксантомные клетки с редкими митозами (рис. 6).
Митотическая активность - низкая (3-5 митозов на 10 полей зрения). Изредка наблюдаются зоны некроза.

Рис. 6. Микроскопическая картина нодулярного теносиновита - в поле зрения видны гигантские клетки и макрофаги, содержащие гемосидерин.
Классификация нодулярного теносиновита пальцев кисти
Многие авторы выделяют два типа нодулярного теносиновита – ограниченный и диффузный (встречается редко). В настоящее время общепринятой является классификация, предложенная в 2001 году пластическим хирургом из Саудовской Аравии Mohammad M. Al-Qattan. (таб. 1).
(вся опухоль окружена одной псевдокапсулой)
Одиночный узел в толстой белесоватой капсуле
Одиночный узел в тонкой капсуле
Несколько узлов в общей псевдокапсуле
(вся опухоль не окружена одной псевдокапсулой)
Один главный узел (с псевдокапсулой) и несколько сателлитных узлов в пределах одной анатомической зоны
Диффузный тип в виде множества гранулоподобных образований без псевдокапсулы
Мультицентрический тип в виде нескольких отдельных самостоятельных узлов в пределах одного пальца
Частота встречаемости различных типов нодулярного теносиновита представлена на диаграмме (рис. 7).

Рис. 7. Частота встречаемости различных типов нодулярного теносиновита кисти
Диагностика нодулярного теносиновита
Учитывая поверхностное расположение новообразований при нодулярном теносиновите, начинать диагностику следует с ультразвукового исследования (УЗИ) мягких тканей. Для этого используют ультразвуковые сканеры высокого разрешения с высокочастотным линейным датчиком (7,5 – 13 МГц) и функцией цветового допплеровского картирования (ЦДК). С помощью УЗИ можно визуализировать опухолевые узлы и их положение по отношению к сухожильным влагалищам и суставам, уточнить размеры, эхогенность, наличие зон костной деструкции (рис. 9). Степень васкуляризации опухоли оценивают с помощью ЦДК. Как правило, нодулярный теносиновит при УЗИ выглядит как гипоэхогенное новообразование, имеющее гомогенную структуру и всегда контактирующее с сухожильным влагалищем или суставной капсулой (рис. 8). При ЦДК в половине случаев выявляется периферический тип кровоснабжения опухоли, в остальных наблюдениях – сочетание периферического и центрального типов. Менее чем в половине наблюдений отмечается гиперваскуляризация опухоли (рис. 10).
Рис. 8. Продольная сонограмма ладонной поверхности IV пальца. На уровне пястно-фалангового сустава имеется солидное, гомогенное, гипоэхогенное новообразование (отмечено крестиками), непосредственно контактирующее с сухожилием сгибателя (обозначено буквой Т).
Рис. 9. Продольная сонограмма ладонной поверхности I пальца. На уровне проксимальной фаланги имеется солидное, гомогенное, гипоэхогенное новообразование (отмечено крестиками), непосредственно контактирующее с сухожилием сгибателя (обозначено буквой Т). Стрелками отмечена зона костной деструкции.
А 
Б 
Рис. 10. Поперечная сонограмма II пальца. А - На уровне проксимальной фаланги имеется солидное, гомогенное, гипоэхогенное новообразование (отмечено крестиками), циркулярно охватывающеес сухожилие сгибателя (обозначено буквой Т). Б – при ЦДК обнаружен центральный и периферический кровоток.
Стандартная рентгенография кисти малоинформативна для диагностики нодулярного теносиновита, но позволяет выявить очаги костной деструкции. Основные причины возникновения костной патологии при нодулярном теносиновите представлены на схеме (рис. 11). На рис. 12 представлена рентгенографическая картина типичных вариантов костной деструкции при нодулярном теносиновите.

Рис. 11. Причины возникновения костной деструкции при нодулярном теносиновите.
А
Б
В
Г
Рис. 12. Рентгенограммы пальцев кисти при нодулярном теносиновите: А – мягкотканная опухоль в области дистального межфалангового сустава; Б – деструкция дистального межфалангового сустава; В – компрессионная атрофия кортикального слоя средней фаланги; Г – деструкция кости в месте вхождения питающих сосудов.
Методом выбора в диагностике нодулярного теносиновита является магнитно-резонансная томография (МРТ). Типичный для этой патологии результат МРТ – наличие четко отграниченного узлового образования, дающего изоинтенсивный к мышечной ткани сигнал в режиме Т1-взвешенных изображений. В режиме Т2-взвешенных изображений сигнал слабый или умеренный (рис. 13 - 15). Может наблюдаться градиентный отраженный сигнал при наличии отложений гемосидерина и повышение интенсивности при контрастировании (рис. 16).
Рис. 13. Осевая магнитно-резонансная томограмма пальцев кисти в режиме Т1-взвешенных изображений
Рис. 14. Осевая магнитно-резонансная томограмма пальцев кисти в режиме Т2-взвешенных изображений
Рис. 15. Сагиттальная магнитно-резонансная томограмма пальца в режиме Т1-взвешенных изображений
Рис. 16. Осевая магнитно-резонансная томограмма кисти в режиме Т1-взвешенных изображений с контрастным усилением
Тонкоигольная аспирационная биопсия опухоли с цитологическим исследованием материала может оказаться полезной для дифференциальной диагностики нодулярного теносиновита с другими новообразованиями мягких тканей пальцев кисти (рис. 17).
Рис. 17. Цитологическая картина материала, полученного с помощью тонкоигольной аспирационной биопсии при нодулярном теносиновите. Обнаруживаются разрозненные скопления макрофагов, единичные гигантские клетки (отмечены стрелкой).
Дифференциальный диагноз
Перечень новообразований мягких тканей пальцев кисти, с которыми необходимо дифференцировать нодулярный теносиновит, представлен в таблице 2. Вышеперечисленные методы инструментальной диагностики позволяют успешно решить эту задачу.
Новообразования, с которыми необходимо дифференцировать нодулярный теносиновит
НОВООБРАЗОВАНИЯ
Сосудистые
Костные
Периферических нервов
Кожи
Мягких тканей
Лечение нодулярного теносиновита пальцев кисти
Общепринятым методом лечения нодулярного теносиновита является хирургическое удаление опухолевых узлов с капсулой. Рекомендуется использовать для этого деликатные инструменты и средства оптического увеличения. Вместе с опухолью следует удалять скомпрометированные участки сухожильного влагалища, суставной капсулы, надкостницы, связочного аппарата и даже сухожилия. Операция может быть выполнена под проводниковой анестезией по Лукашевичу-Оберсту или по Брауну-Усольцевой. Необходимо использовать местные анестетики длительного действия, так как после радикального удаления опухоли может потребоваться пластика сухожилий, связок и даже артропластика. При локализации опухоли на уровне пястно-фаланговых суставов или проксимальнее, показана проводниковая блокада плечевого сплетения. При небольших одиночных узлах разрез кожи производят в косом или поперечном по отношению к оси пальца направлении.
При больших и множественных новообразованиях разрезы должны быть Z-образными или зигзагообразными. Прямых продольных разрезов следует избегать. Определенные трудности возникают при распространенном процессе, захватывающем и волярную и тыльную поверхности пальца. В таких случаях, при планировании и осуществлении доступа следует сохранять сосудисто-нервные пучки пальца. Опухоли, имеющие выраженную капсулу, удаляются достаточно просто. Для отделения опухоли от окружающих тканей рекомендуется использовать периостальный элеватор-распатор типа Freer, применяемый в стоматологии и оториноларингологии (рис. 18).
Рис. 18. Периостальный элеватор-распатор типа Freer

Рис. 19. Мобилизация опухолевого узла с помощью элеватора.
Тщательному удалению сателлитных узлов и отрогов следует уделить особое внимание, поскольку очень мелкие фрагменты опухоли плохо дифференцируются от окружающих тканей и могут стать причиной рецидива. При наличии очагов костной деструкции выполняют их кюретаж. В ряде случаев, вместе с опухолью удаляются фрагменты сухожилий или кольцевидных связок, что является показанием к их первичной реконструкции (рис. 20).
В послеоперационном периоде могут наблюдаться следующие осложнения: потеря чувствительности пальца (6%), ограничение подвижности в пястно-фаланговых и межфаланговых суставах (6%), формирование болезненного рубца (11%). Гнойно-некротические осложнения наблюдаются в 1% случаев.
Рис. 20. А - нодулярный теносиновит, локализующийся в области кольцевидной связки А1. Б - Опухоль удалена вместе с кольцевидной связкой. Стрелкой отмечен участок диффузного поражения связки опухолью.
Профилактика рецидивов нодулярного теносиновита
Характерной особенностью нодулярного теносиновита пальцев кисти является высокая частота местных рецидивов (до 47%). По мнению большинства специалистов, чаще всего рецидивируют опухоли II типа. К факторам риска возникновения рецидива нодулярного теносиновита относятся:
- Локализация в области дистального межфалангового сустава.
- Нерадикальная операция.
- Наличие костной деструкции.
- Высокая митотическая активность при гистологическом исследовании.
- Локализация опухоли вблизи сустава, пораженного артритом.
- Отсутствие в ДНК опухолевых клеток гена-супрессора nm 23.
- Опухоли II типа.
С целью профилактики рецидива нодулярного теносиновита рекомендуется послеоперационная лучевая терапия (ежедневная доза 1,5 – 2 Gy, суммарная очаговая доза 15 – 25 Gy). Показаниями к назначению лучевой терапии являются:
- Нерадикальное удаление опухоли.
- Высокая митотическая активность клеток.
- Костная деструкция.
По данным разных авторов, послеоперационная лучевая терапия снижает частоту рецидивов до 0% - 4%.
Рецидивирование нодулярного теносиновита является показанием к повторному оперативному вмешательству.
Читайте также:


