Недоразвита вертлужная впадина у младенца
Одна из известных детских патологий заключается в недоразвитости тазобедренных суставов (гипоплазии) или недостаточно быстром формировании ядрышек сустава. У маленьких детей эти сочленения создаются в возрасте 3-7 месяцев. Физиологическую незрелость суставов тазобедренного аппарата у новорожденных часто путают с дисплазией, однако это разные болезни (вторая состоит в неверном формировании ТБС). Эти заболевания разделены. Патологическое развитие определяется, когда возникновение ядер задерживается по сравнению с общепринятыми нормальными показателями. Но в организме маленьких девочек появляется эстроген, из-за этого ядра создаются с более высокой скоростью, темпы биофизиологических процессов в их теле выше, чем у сверстников мужского пола.
Причины возникновения
Физическая незрелость тазобедренных суставов у грудничков – болезнь врожденная, появление вызвано неправильной диетой матери во время вынашивания плода и нехваткой витаминов, кальция.
Вследствие этого в тельце зародыша начинают создаваться соединительные волокна.
Выделяются еще несколько причин появления недуга новорожденных:
- повышенная наследственная предрасположенность;
- эндокринные проблемы у женщины в течение срока вынашивания;
- инфекционные недомогания;
- зачатие потомка в позднем возрасте;
- токсикоз;
- риск раннего прерывания беременности;
- долгие или чрезмерно стремительные роды;
- неверное расположение плода.
Особенности незрелости тазобедренного сустава
Многим интересно знать, что значит незрелость суставов. На самом деле даже у здорового ребенка строение тазобедренного сустава имеет не до конца сформированную структуру или незрелость.
Есть определенные отличия детского сустава от взрослого:
- у новорожденного вертикальность суставной впадины имеет большие размеры;
- более эластичные связки;
- вертлужная впадина имеет уплощенную структуру.
Если присутствуют врожденные нарушения, то впадина становится более плоской.
Все симптомы патологического процесса можно разделить на две условные группы. К первой относятся признаки, которые может диагностировать только опытный врач, а ко второй — доступные для понимания родителей. Делать выводы о наличии недуга исключительно по внешним отклонениям ошибочно. Однако родители должны посетить ортопеда при наличии следующих симптомов:
- Асимметрия паховых, бедренных и ягодичных складочек.
- Коленки находятся на разной высоте. Если положить ребенка на спину, выпрямить его ноги и согнуть в коленках, последние должны оказаться примерно на одном уровне. В противном случае следует задуматься о наличии патологии.
- Разная амплитуда суставов. Ребенка необходимо положить на спину и согнуть ему ножки в коленях. В норме у новорожденных детей конечности обладают высокой гибкостью, поэтому усилий прилагать не нужно. Если амплитуда одного бедра существенно отличается от другой, необходимо срочно показать ребенка врачу.
Своевременно выявленная незрелость тазобедренных суставов новорожденного повышает шансы на быстрое выздоровление малыша.
Формы и зоны риска
Неразвитость ТБС у ребенка после рождения наблюдается в ряде вариантов:
- Ацетабулярная (прирожденное отклонение от природы вертлужной впадины).
- Недозрелый диспластичный тазобедренный сустав у родившихся малышей (тип 2а по Графу) ‒ случай довольно частый. Когда гибкость связок и отклонение централизации головки в вертлужной впадине достигли небольших размеров, рядовой оздоровительный массаж вместе с ежедневной зарядкой в короткий срок убирают подобную аномалию.
У множества детей сразу после рождения очевиден средний уровень (тип 2а) недоразвитости ТБС. Заметны признаки нарушения здоровья. Из-за этого изучение состояния крох происходит со второго месяца жизни, когда видно развитие хрящевого укрепления ТБС. Если патология визуализируется раньше, делается внеочередное ультразвуковое исследование (по Графу – тип 2а);
- Аномалия развития бедренной кости (БК) в проксимальном отделе.
Генетические негативные тенденции формирования тазобедренной кости в рассматриваемой области (недоразвитие) представляют собой видоизменения шеечно-диафизарного угла. Уровень вычисляется по направлению, связывающему центры шейки и головки БК, и по контуру диафиза. Найти болезнь у малышей можно с помощью лобового рентгена и изучения полученной на снимке картины.
- Ротационная незрелость. Патологическое ухудшение развития, изменяющее угол между осями коленок и ТБС. Врожденная недоразвитость тазобедренных суставов у новорожденных является результатом сбоев во время беременности матери, из-за этого на развитие негативных изменений воздействуют основные причины:
- Потребление сильнодействующих медикаментов в период вынашивания.
- Тяжело идущий токсикоз.
- Неверное питание, недостаток витаминов.
- Существование хронических недугов у беременной.
- Генетическая предрасположенность.
- Ожидание первенца.
- Чрезвычайно большой ребенок при родах.
- Тазовое расположение плода.
- Преждевременное родоразрешение (неготовность материнского тела произвести на свет растущее потомство и/или недоразвитость зародыша).
Карапузов, оказавшихся в группе повышенного риска, немедленно ставят под наблюдение ортопеда и назначают курс лечения. Женщинам в положении при наличии такого ребенка или его аномального нахождения внутри матки предлагают кесарево сечение.
Симптомы и признаки
Сложности постановки диагноза заключаются в том, что у грудничка нельзя поинтересоваться, как он себя чувствует. Из-за этого настолько важно вовремя найти недуг по ряду симптомов, которые обязаны увидеть первыми мама и папа:
- по медицинским правилам, ножки младенца разводятся в стороны на 150 градусов и выше. Когда угол развода нижних конечностей меньше положенного, ноги двигаются в тугом ритме, нужно отправляться в больницу;
- если родители увидят, что у их малыша неодинаковая протяженность ног, надо сразу же пойти на прием к ортопеду;
- в специальном контроле нуждаются складки кожи на ягодицах и в паху крохи. Они обязаны быть симметричными, всякая асимметрия – повод для беспокойства;
- наблюдение, при котором перемещение ноги малыша сопровождается тем, что раздается щелчок, – явный симптом недуга тазобедренного сочленения.
Излечение патологии
Любые вмешательства в организм младенца неоправданы до постановки правильного диагноза. К основным лечебным мероприятиям относится: подбор дозировки препаратов кальция, гимнастика, массаж и также рекомендуют пройти курс физиотерапевтических процедур (электрофорез, магнит терапия).
В зависимости от тяжести состояния применяют различные медицинские шины, действие которых направлено на физиологическое раздвижение ножек с фиксацией в этом положении. Подбор лечения всегда индивидуален, зависит от данных УЗД, возраста и других обстоятельств. Полное выздоровление малыша во власти терпеливых родителей.
Стадии и диагностика
При определении уровня формирования болезни отмечают ряд стадий незрелости ТБС:
- Наличие незрелого тазобедренного сустав у новорожденных – это еще не недуг; патология определяется по УЗИ у недоношенных младенцев.
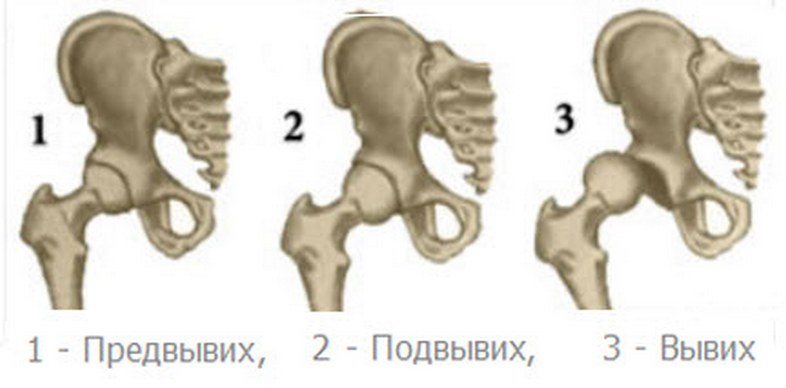
- Предвывих (1-я степень) – признаки неадекватности показаны, но передвижения головки бедра пока не произошло.
- Подвывих (2-я) – головка только до некоторой степени лежит в вертлужной впадине.
- Прирожденный вывих бедра – это сильное выпадение головки бедренной кости из тазобедренной впадины сустава.
Обследование малыша предпочтительнее проводить после родов, так как с течением времени определять болезнь труднее. Труднее всего выявлять наличие дисплазии либо недоразвитости ТБС 1-ой степени. При ручном прощупывании заметен ощутимый щелчок, а складочки кожи расположены неодинаковы.
Подвывих и вывих нетрудно почувствовать, когда малыш не в состоянии передвинуть в сторону бедро, при движении конечностью ощущается щелчок, прослеживается асимметрия складок. Вывих виден лучше всего, из-за этого обнаружить его в состоянии мама и папа.
Но после определения необходимо явиться в больницу для амбулаторного исследования.
Для выявления недуга у малышей до 3-х месячного возраста для правильного диагноза стоит обследоваться на УЗИ. Этот метод совершенно безопасный, но с его помощью выявляется довольно много данных, по которым можно удостовериться в болезни (или ее отсутствии). При исследовании смотрят на уровень частей ТБС. Рассматривают и угол выемки, который показывает степень ее формирования.
Для маленьких детей рентгенодиагностика почти не применяется, поскольку она более эффективна с полугода. У недавно родившихся значительная часть бедра не видна на рентгене, так как образована из хрящей. Для получении результата есть особая разметка, которая дает возможность верно посчитать угол впадины и перемещения бедра. Метод применяется и для того, чтобы вовремя увидеть окостенение бедренной головки.
К какому врачу обращаться?
Наличие первичных признаков болезни совершенно не говорит о том, что у малыша идет ухудшение здоровья. Это просто возрастные явления. Какими бы ни были симптомы, надо обязательно отправиться к детскому ортопеду, который более тщательно изучит состояние маленького пациента:
- Вначале проводится опрос матери. Врачу надо знать, как шла беременность, существовали ли ухудшения, есть ли врожденная склонность к болезни.
- УЗИ ног. Этот способ исследования безопасен для малыша, но выделяется высокой результативностью. Таким образом, доктор может уверенно заявить, существует ли незрелость тазобедренного сустава.
У только что родившихся детей в период УЗИ определяется объем ядра окостенения. Этот показатель обязан равняться возрасту ребенка. Даже небольшая аномалия может указывать на формирование заболевания.
Формы болезни
Дисплазия тазобедренного сустава у новорожденных
Если не получается вправить вывих распорками и гипсовыми повязками, применяют вытяжение на кроватке с ортопедическими рамками в стационаре. Если этот консервативный способ не дает значительного эффекта, то требуется оперативное вмешательство.
- Ротационная дисплазия (незрелость).
Необходимо помнить, что фиксация конечностей в положении отведения должна быть постоянной, отменять ее без разрешения ортопеда недопустимо.
- Ультразвуковое и рентгенологическое исследования (первое выполняется детям первых месяцев жизни, второе становится основным после полугода) отчетливо выявляют признаки заболевания.
гормональная причина – ее связывают с расслабляющим действием на связочный аппарат ребенка прогестерона матери; действию этого гормона более подвержен женский пол, именно поэтому дисплазия тазобедренного сустава гораздо чаще встречается у девочек, чем у мальчиков.
Если кратко, то дисплазия тазобедренного сустава – это нарушение развития образующих его элементов. Это заболевание чаще бывает левосторонним (60%), но 20% приходится на двухстороннюю и правостороннюю дисплазию.
Коррекция нарушения
Современная медицина пользуется многими консервативными методами лечения без лекарств, поскольку для малышей медицинские препараты чреваты негативными последствиями.
Физические упражнения считаются лучшим способом реабилитации и терапии недоразвитости тазобедренных суставов. Начать лечение можно с них. Проводятся очень осторожно, во избежание выпадения бедра из соответствующей ему суставной впадины. Виды мероприятий, нацеленных на изменение положения сустава, разрешается менять. Делать упражнения надо около 10 раз ежедневно. Чтобы проследить позитивные итоги, нужно реализовать ряд курсов гимнастических занятий.
Некоторые приемы мама и папа могут выполнить сами:
Методики лечения
При своевременном обращении к врачу и выполнении всех его рекомендаций возможно полное выздоровление.
-
Витаминно-минеральные комплексы (Мульти-табс, Алфавит, Витрум кидс, до 1 года – витамин D, глюконат кальция).

Врожденная дисплазия тазобедренного сустава диагностируется у трех новорожденных из тысячи обследованных детей. На патологию указывают ограничение отведения бедра, асимметричное положение бедренных и ягодичных складок. Лечение дисплазии у новорожденных преимущественно консервативное с использованием ортопедических приспособлений, проведение физиотерапевтических и массажных процедур.
Что такое дисплазия тазобедренных суставов
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
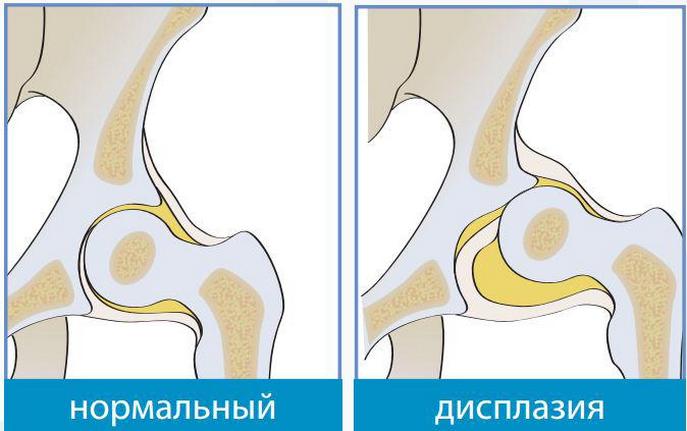
Дисплазией тазобедренного сустава (ТБС) называется врожденная патология, провоцирующая частые вывихи или подвывихи. При рождении ТБС младенца еще окончательно не сформирован. Вертлужная впадина уплощена, расположена почти вертикально, а головку бедренной кости удерживают только эластичная круглая связка, вертлужная губа и суставная капсула.
На определенном этапе эмбриогенеза происходит сбой — нарушается развитие связок, хрящевых и костных структур или мышечных тканей. Головка бедра уже не удерживается в вертлужной впадине, а периодически смещается или полностью выскальзывает из нее. Дисплазии разнятся степенью недоразвития ТБС. У новорожденных диагностируются как грубые нарушения, так и повышенная подвижность на фоне слабого связочного аппарата.
Классификация
В основе классификации дисплазии лежит нарушение развития определенного отдела тазобедренного сустава. При ацетабулярной патологии неправильно формируется вертлужная впадина — ее размер уменьшен, а хрящевой ободок недоразвит. Для дисплазии бедренной кости характерно нарушение угла сочленения шейки бедра с его телом. А ротационная патология проявляется изменением геометрии костей в горизонтальной плоскости.
Также детские ортопеды классифицируют дисплазии новорожденных в зависимости от тяжести недоразвития ТБС. Степень патологии всегда становится определяющим фактором при выборе методов лечения.
| Степень тяжести дисплазии ТБС | Характерные особенности патологии |
| Первая (предвывих) | Костно-хрящевые элементы недоразвиты, мышцы и связки патологически не изменены, головка бедренной кости не отклонена |
| Вторая (подвывих) | Недоразвитие костных и хрящевых структур ТБС стало причиной смещения (дислокации) бедренной головки кверху и кнаружи |
| Третья (вывих) | Суставные поверхности не контактируют друг с другом, что приводит к выскальзыванию головки бедренной кости из вертлужной впадины |
![]()
Почему возникает заболевание
Дисплазия ТБС является мультифакторной патологией. Считается доказанной теория наследственной предрасположенности. Недоразвитие тазобедренного сустава в 10 раз чаще наблюдается у новорожденных, родители которых страдали нарушением внутриутробного формирования ТБС.

Существуют и другие теории, объясняющие происхождение дисплазии:
- повышенный уровень прогестеронов на поздних сроках вынашивания беременности, вырабатывающихся в организме для расслабления мышц, связок, подготовки родовых путей;
- воздействие токсичных веществ, прием матерью в период беременности определенных препаратов (глюкокортикостероиды, цитостатики), негативно влияющих на кости, хрящи, связочно-сухожильный аппарат.
Дисплазия тазобедренного сустава также может быть спровоцирована ягодичным предлежанием плода, нехваткой в организме женщины витаминов, микроэлементов, ограничением подвижности плода в матке, в том числе и из-за его крупных размеров.
Симптоматика патологии
Характерные симптомы дисплазии ТБС являются и основными диагностическими критериями. Патология может быть обнаружена детским ортопедом при осмотре ребенка в роддоме. Врач оценивает состояние тазобедренных суставов по положению и размерам ног, взаимному соответствию кожных складок в области бедер, мышечному тонусу, объему активных, пассивных движений.
Наиболее информативен у новорожденных симптом укорочения бедра. Врач укладывает ребенка на спину, сгибает его тазобедренные и коленные суставы. На диспластические изменения указывает расположение одного колена ниже другого. Обязательно проводится выявление симптома Маркса-Ортолани в положении ребенка лежа на спине с согнутыми ногами. О дисплазии свидетельствует характерный щелчок, отчетливо слышимый при равномерном и постепенном отведении бедер в стороны.
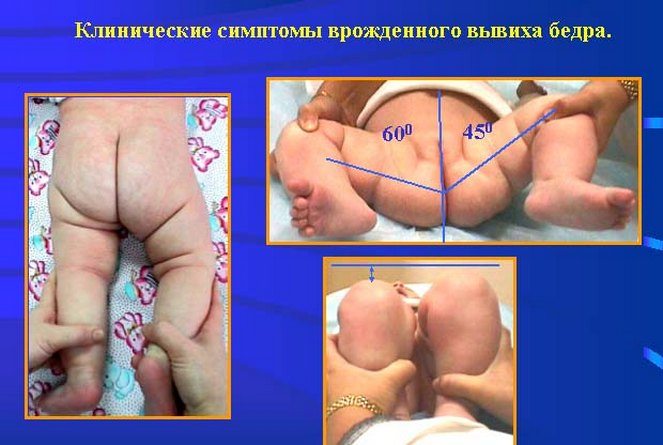
У детей до 12 месяцев, помимо вышеперечисленных симптомов,диагностировать патологию позволяет обнаружение и других специфических признаков недоразвития ТБС. Асимметричное расположение паховых, подколенных, ягодичных кожных складок информативно только после 2-3 месяцев. У детей младшего возраста подобное состояние вполне физиологично, является вариантом нормы. О дисплазии свидетельствует также ограничение движений при отведении ног до 50-60 градусов.
Как проводят диагностику
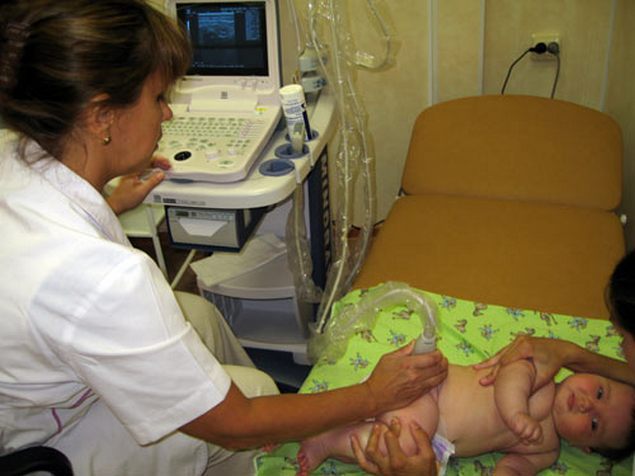
Первичный диагноз выставляется на основании внешнего осмотра новорожденного, проведения ряда функциональных тестов для оценки мышечной силы, чувствительности, объема движений. Но даже при обнаружении характерных признаков дисплазии ТБС требуется проведение дополнительных диагностических мероприятий.
Диагноз уточняется с помощью рентгенографии и (или) ультразвукового исследования ТБС. УЗИ информативно при обнаружении недоразвития сустава у детей с первых дней жизни. Рентгенография проводится только по достижению ими 2-3 месяцев, так как на полученных изображениях неокостеневшие хрящевые структуры не визуализируются.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Под симптомы дисплазии ТБС могут маскироваться другие заболевания опорно-двигательного аппарата. Рентгенографическое и ультразвуковое исследования проводятся и в качестве дифференциальной диагностики для исключения патологического и паралитического вывиха бедра, метафизарного перелома, артрогрипоза, рахита, эпифизарных остеодисплазий.
Методы лечения
Терапия направлена на правильное дальнейшее формирование тазобедренного сустава у новорожденных. Применяется только комплексный подход с использованием всех консервативных методов лечения дисплазии. Они дополняют друг друга, усиливают и пролонгируют терапевтическое воздействие.

При обнаружении дисплазии высокой степени тяжести лечение проводится одномоментным вправлением вывиха с дальнейшей иммобилизацией конечности гипсованием. Подобную манипуляцию ортопеды выполняют только по достижению ребенком 2 лет. Лечение также может быть дополнено скелетным вытяжением.
Ортопедическая коррекция — наиболее эффективный метод терапии недоразвития ТБС любой степени тяжести. Длительное, часто постоянное использование приспособлений способствует правильному формированию тазобедренного сустава, постепенному повышению объема движений, восстановлению всех его функций.

Стременами Павлика называется первая мягкая ортопедическая конструкция, которую стали использовать в лечении патологии. Она востребована до сих пор, так как излишне не ограничивает свободу движений в тазобедренных суставах. Стремена Павлика состоят из грудного бандажа, крепящегося на теле с помощью лямок, небольших мягких накладок на колени и штрипок, соединяющих все части изделия в одно целое. В зависимости от тяжести патологии приспособление надевают на срок от 2 до 12 часов в день.
Подушка Фрейка — мягкое ортопедическое изделие, фиксирующее и удерживающее согнутые в коленях детские ножки в разведенном положении. В ее конструкции присутствует плотный валик для отведения коленок, ремешки и фиксаторы для надежного крепления приспособления на теле ребенка. Подушка Фрейка может использоваться в терапии дисплазии с 1 месяца. Обычно ее надевают в дневные часы и снимают перед сном. Но при врожденном вывихе нередко показано круглосуточное ношение.
Шина Виленского — ортопедическое приспособление в виде распорки для ног, оснащенное фиксирующими ремнями и шнуровкой. В конструкции также предусмотрен регулятор, с помощью которого врач корректирует угол отведения бедер. Шина Виленского чаще используется в терапии выраженного недоразвития ТБС. Приспособление предназначено для круглосуточного ношения на протяжении 3-6 месяцев.
Шиной Тюбингера называется отводящий ортопедический механизм для терапии дисплазии у младенцев от рождения до 1 года. Основные составляющие приспособления — мягкие наплечники, набедренные упоры, регулировочная распорка, застежки белого и красного цвета, нити с бусинами. Шина Тюбингера используется для постоянного ношения с непродолжительными перерывами на гигиенические процедуры.
Шина Волкова — ортопедическое изделие из полиэтилена, состоящее из кроватки для спины, верхней части, укладывающейся на живот и боковых элементов, фиксирующих голени и бедра. Режим ношения определяется индивидуально в зависимости от тяжести патологии и возраста ребенка. Шина Волкова в последнее время почти не используется из-за отсутствия регулирующего механизма в конструкции и сильного ограничения движений.
Лечебная гимнастика применяется с первых дней терапии. Регулярные занятия способствуют укреплению мышц, связочно-сухожильного аппарата, удержанию бедренной головки в вертлужной впадине. При выборе упражнений врач учитывает возраст ребенка, общее состояние его здоровья, а также текущий этап терапии — разведение ног, стабилизация ТБС или реабилитация. Обязательно выписывается направление к профессиональному массажисту, специализирующемуся на лечении дисплазии для обработки ягодичных мышц.
На протяжении всего лечения дисплазии у новорожденных проводятся физиотерапевтические процедуры — магнитотерапия, лазеротерапия, гипербарическая оксигенация, амплипульстерапия, ультразвуковая терапия. Под воздействием физических улучшается кровоснабжение тканей питательными веществами, необходимыми для правильного формирования костных и хрящевых структур ТБС.
При неэффективности консервативной терапии, выраженной деформации элементов ТБС показано хирургическое лечение. Чаще проводится открытое вправление вывиха — рассечение суставной капсулы с последующей установкой головки бедренной кости в вертлужной впадине. К хирургическим методам лечения дисплазии также относится остеотомия, осуществляемая для придания проксимальному концу бедренной кости правильной конфигурации.
Прогнозы и осложнения
Как предупредить развитие дисплазии у новорожденного
Основная профилактика недоразвития тазобедренных суставов у новорожденных заключается в регулярном посещении ортопеда для внешнего осмотра и проведения УЗИ. Врачи также рекомендуют родителям детей, предрасположенных к диспластическим изменениям ТБС, ежедневно заниматься с ребенком лечебной физкультурой, расслабляющим и общеукрепляющим массажем, исключить тугое пеленание.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Что такое незрелость тазобедренных суставов
Незрелость тазобедренного сустава – врожденное состояние, которое встречается у каждого тысячного младенца. Во время внутриутробного развития скелет формируют механические и физиологические факторы.
Суставы при рождении исходно недоразвиты, поскольку вертлужная впадина и головка бедренной кости состоят из хрящевой ткани. Потому на рентгенограмме эти структуры не определяются. Головка всегда выглядит больше суставных поверхностей, фиксирующих ее с помощью губы – лимбуса.
Состояние может сохраняться до трех месяцев, после чего проходит. Характерно для недоношенных детей, но может появляться и у появившихся в срок под действием различных ограничений. Гипоплазия тазобедренного сустава у детей не считается проблемой, если головка остается в суставной лунке и не мешает развитию скелета.
Различают две степени незрелости – состояние подвывиха и вывиха. При длительной репозиции головки мышцы усиливают тонус и утягивают бедренную кость. Ее расположение будет зависеть от изначального угла смещения. Головка бедренной кости окостеневает в области лобковой кости или задней поверхности таза.
Врожденные деформации бедра идут под кодом МКБ-10 — Q65, при этом различают вывихи, подвывихи, односторонние и двухсторонние, неуточненные. Под кодом Q65.6 находится предрасположенность к вывиху – неустойчивое бедро. Существует также код М24.8 – другие неуточненные поражения суставов.
Неразвитость суставов — это несовпадение размеров и конфигурации двух элементов сустава – головки бедренной кости и суставной лунки.
Что такое дисплазия
Дисплазия или неразвитость суставов у новорожденных является самой частой врожденной ортопедической патологией данного возраста и подразумевает наличие нарушенного роста и развития всех костей, участвующих в формировании сочленения.
Термин является собирательным, поэтому для начала разберемся, какие состояния входят в это понятие:
- дисплазия вертлужной впадины без подвывиха;
- сублюксация;
- полный вывих;
- тератологические формы патологии.
Важно! Дисплазией является незрелость не только костных элементов сустава, но и его капсулы, мышечного каркаса и связочно-сухожильного аппарата.
Здоровые ТБС у новорожденного характеризуется полноценным развитием двух главных структур – хрящевой основы вертлужной впадины (англ., acetabulum) и центрировано расположенной в ней головки бедренной кости. Изменение любого из этих элементов в процессе формирования или роста обуславливает дисплазию.
На сегодняшний день лидирующей теорией, объясняющей данный порок, считают нарушение первичной закладки плода и задержку роста уже нормально заложенного сустава. Не исключают также влияние на плод экзогенных и эндогенных веществ, что подтверждает повышенной частотой встречаемости данного нарушения в географических местностях с неблагоприятной экологической обстановкой.
Факторы, влияющие на нарушение нормального развития данного сустава:
- Генетические факторы. Данная теория не подтверждена окончательно, однако увеличение частоты встречаемости тазобедренной дисплазии при наличии двух наследственных особенностей имеет место быть. К первому такому изменению относят генетически детерминированную генерализованную слабость суставов. Ко второму – плоскую вертлужную впадину. Открытым остается вопрос об односторонности процесса при наличии одного из вышеперечисленных наследственных факторов.
- Гормональные причины. Считают, что повышение эстрогенов, прогестерона и релаксина у матери в последние недели гестации стимулируют слабость структуры суставов таза. В поддержку этой теории выступает низкая частота встречаемости дисплазии тазобедренного сустава (ДТС) у недоношенных новорожденных, которые не достигли пика повышения вышеперечисленных материнских гормонов.
- Внутриутробная диспозиция. Ягодичное предлежание плода благотворно влияет на развитие ДТС. Статистически наиболее подвержены данному виду патологического предлежания дети от первой беременности. Дополнительным фактором, влияющим на неправильное расположение головки бедра относительно вертлужной впадины, является олигогидрамнион – малое количество околоплодных вод.
- Факторы, влияющие постнатально. Самой важной причиной, чаще всего являющейся виновником того, что ТБС у новорожденных и грудничков стран постсоветского пространства недоразвиты – тугое пеленание детей. Вторым фактором, играющего важную роль в формировании ДТС является ношение ребенка в позиции полного разгибания нижних конечностей в коленных и тазобедренных суставах с близко расположенными ногами.
Как утверждает доктор Комаровский девочки чаще страдают данным заболеванием, обходя мальчиков примерно в 7 раз. Все вышеперечисленные факторы риска требуют дополнительного внимания со стороны ортопедов.
Формы болезни
Под патологией ортопеды различают два вида отклонения:
- врожденные аномалии формирования суставных структур;
- неполноценность развития или недоразвитие структур сустава.
Для классификации отклонений используется шкала Графа. Незрелым суставам присваивается тип 2а.
Вертлужная впадина – высокая и плоская. На фоне повышенной эластичности связок возможны подвывихи.
Различают три подвида патологии:
- ацетабулярная – касается развития суставной лунки, влияет на централизацию головки бедра;
- изменения бедренной кости, недоразвитие шеечно-диафизарного угла. Для расчета показателя на снимке проводят две линии – центр шейки и головки бедра;
- ротационное нарушение – изменение угла между осью бедренной кости, надколенника и тазобедренного сустава. Возникает предрасположенность для варусной или вальгусной деформации. У младенцев угол составляет 35 градусов, в три года уменьшается до 25, и во взрослом возрасте до 15.
Третий тип – подвывих бедра – это осложнение незрелости вертлужной впадины, которое диагностируют после 3-4 месяцев.
Что собой представляет патология
Недоразвитость соединения представляет собой довольно распространенную патологию, которая характеризуется замедленным развитием ядер сочленения. При нормальных условиях формирование заканчивается приблизительно в полугодовалом возрасте.
Если своевременно не начать лечение, то это приведет к развитию дисплазии. Чтобы этого не допустить, необходимо как можно раньше обнаружить отклонения в развитии. Это сможет сделать специалист уже через две недели после рождения малыша. Своевременно оказанная помощь поможет устранить патологию.
ТБС грудничков представляет собой несформированную конструкцию, что может привести к различным проблемам. У детей система связок сочленения имеет некоторые отличия:
- суставная впадина по вертикали имеет большой размер;
- связки намного эластичнее, чем у взрослого человека;
- вертлужная впадина является более плоской.
Подвижность бедренной кости по вертикали ограничивается хрящевой пластинкой суставной впадины (лимбуса). Наличие врожденных нарушений приводит к уплощению впадины. Что касается эластичности связок, то это несколько усложняет удержание головки кости в определенном положении. В результате форма, размеры и геометрия соединения изменяется. Незрелый сустав может укорачивать конечность.
Причины
Взаимное давление бедренной кости на тазовые кости формирует импульсы для развития сустава. Потому одной из причин является недостаточное и ограниченное движение нижней конечности плода во время внутриутробного развития.
Существуют факторы, которые повышают риск суставной незрелости:
- Наследственность – наличие проблемы с суставом у одного из родителей, брата или сестры повышает риск в 5 раз.
- Женский пол – примерно в 8 случаях из 10 незрелость встречается чаще у новорожденных девочек, что связано с воздействием материнского гормона реклаксина, от которого защищены мальчики.
- Условия развития плода: маловодие и большой вес ребенка повышают риск дисплазии, поскольку ограничивается пространство для движения внутри матки.
- Тазовое предлежание означает, что ребенок находится ножками в малом тазу, где пространство для движения ограничено. Риск недоразвития суставов возрастает в 7 раз.
- Первенец – примерно в 6 из 10 случаев сустав не созревает у первого ребенка, что связано с повышенной плотностью стенок матки первородящих женщин и с ограниченной возможностью движения.
- Прочие аномалии: церебральный паралич, проблемы со спинным мозгом или нервно-мышечные расстройства повышают риск недоразвития.
Незрелость тазобедренного сустава более распространена среди недоношенных детей и младенцев весом около 5 кг при рождении.
Симптомы
Новорожденный ребенок с незрелостью тазобедренного сустава не испытывает боли и дискомфорта.
Детей осматривают сразу после рождения, и в первую очередь оценивают симметрию развития суставов.
Акушерка сгибает колени и разворачивает бедра наружу, раскрывая их словно книгу.
Данный тест Ортолани является позитивным, если слышится щелчок – головка бедренной кости выскальзывает из вертлужной впадины для осуществления движения.
При тесте Барлоу врач помещает указательный и средний палец вдоль большого вертела и большим пальцем захватывает внутреннюю часть бедра. После этого нежно приводит бедро и слегка надавливает вниз – ребенок лежит на спине. Щелчок и соскальзывающее движение указывает на подвывих бедра.
Другие признаки незрелости суставов:
- Одна бедренная кость выглядит короче с 1-ой стороны. Практически у каждого четвертого ребенка без аномалий кожные складки отличаются.
- Подъягодичные складки располагаются неравномерно.
Обследовать младенцев сложно. Ребенок должен быть без подгузника, в хорошем настроении. Малыша нужно осмотреть первые 24 часа после рождения, затем спустя 6 недель, в возрасте 6-9 месяцев и после начала ходьбы. В старшем возрасте на упущенную дисплазию указывает хромота.
Диагностика
При подозрении на незрелость тазобедренных суставов ребенка приносят на осмотр через несколько недель. У многих новорожденных из-за эластичности и слабости тканей присутствует нестабильность. В большинстве случаев бедро укрепляется к двум месяцам жизни. Иногда вывих или подвывих бедра исправляется врачом-ортопедом во время обычного осмотра.
При сохранении нестабильности до 4-6 месяцев ребенка направляют на ультразвуковое исследование. УЗИ выполняют на второй недели жизни у недоношенных детей и имевших тазовое предлежание.
После 6 месяцев выполняют рентген, бедра располагаются в нейтральном положении. В период новорожденности бедра разворачивают на 20-30 градусов, при этом на снимке рисуют вертикальные и горизонтальные линии для визуализации эпифизов бедренной кости. Дальше рассчитывают ацетабулярный индекс. Если его значения больше 30 градусов, то предполагается боковое или проксимальное смещение – вывих.
Коррекция нарушения
Физиологическая незрелость тазобедренных суставов у новорожденных — не повод впадать в отчаяние. Такой диагноз не является смертельно опасным, но и пренебрегать им не нужно. На ранних стадиях патология отлично поддается корректировке. Для стимуляции правильного развития суставов используют специальные шины. Однако данный метод терапии не подходит для детей, которым уже исполнилось 6 месяцев.
В обязательном порядке маленьким пациентам назначают витамины. Длительность курса, конкретное средство и его дозировку определяет врач. Лечение патологии также невозможно представить без специального массажа и физиотерапевтических процедур. Если в первом случае без квалифицированной помощи специалистов не обойтись, то аппликации с использованием парафина можно выполнять и дома. Как правильно и без ущерба для здоровья ребенка делать процедуры, должен рассказать врач.
Лечение
Лечение недоразвития тазобедренного сустава у новорожденных предполагает коррекцию патологии до 4 месяцев, в дальнейшем – речь идет о борьбе с дисплазией.
Незрелый тазобедренный сустав у новорожденных в 1, 2 и 3 месяца исправляют с помощь широкого пеленания, так как речь может идти о нестабильности связок сустава.
С 4 и до 6 месяцев используются стремена Павлика, которые представляют собой ремни, фиксирующие бедра в разведенном положении, лечение продолжается до 6 недель.
После 6 месяцев при наличии вывиха проводят закрытую репозицию под контролем рентгена или МРТ и суставы гипсуют в правильном положении, лечение продолжается до 12 недель до стабилизации бедренной кости.
Гимнастику необходимо выполнять регулярно для стимуляции роста костной ткани. Упражнения чаще являются пассивными в силу раннего возраста. Гимнастику проводят только после массажа – разогрева мягких тканей.
Комплекс пассивных упражнений помогает сохранить объем движений в суставе:
- мягкое разведение согнутых в коленках ножек в позу лягушки;
- имитация ползанья ногами поочередно в положении лежа на животе;
- подъем ног лежа на спине (ноги не нужно сильно сводить вместе);
- сгибание ноги в колене лежа на спине, разворот наружу и разгибание, выполняется поочередно на двух ножках;
- разведение прямых ножек, отведение одной ноги при сгибании в суставе под 90 градусов;
- в положении лежа на животе отведение ножки назад, затем сгибание в положение ползанья (лягушки).
Упражнения выполняются дважды в день, пока малыш не научится хорошо ходить. В этот же период рекомендуется массаж по 10 сеансов 3-4 курса в год.
Если малыш становится капризным во время занятия, нужно расслабить его ножки поглаживаниями. Самое главное правило – не применять силу, чтобы исключить травмирование хряща. Во время лечения можно поставить ребенка на ноги, чтобы сформировать рефлекс опоры и ходьбы.
Пеленание при дисплазии помогает только до 4 месяцев, когда ставится диагноз незрелость или нестабильность тазобедренных суставов.
Используются три пеленки: одна размером 80х120 см и две по 80х90см. Одну пеленку раскладывают на столе, вторую складывают сверху косынкой, направляя вниз большой угол. Третью складывают до прямоугольника шириной 20 см поверх второй.
Ребенка кладут на пеленки, чтобы верхний край находился чуть выше талии. Третья пеленка проходит между ножек, а углы второй – оборачиваются вокруг бедер каждый. Первая пеленка плотно оборачивается вокруг живота, а нижний край подгибается вверх, закрепляется в складках. Так достигается естественное положение для суставов.
Помимо тугого пеленания подходят слинги, в которых ножки ребенка разводят в стороны, а его прижимают к материнской груди.
На рынке появилось разнообразие ортопедических средств для фиксации тазобедренных суставов в правильной позиции. Применяются детские профштанишки с распоркой из вспененного пенополиуретана. Они пошиты из кожзама и застегиваются на липучках. Ортезы абдукционные представляют собой регулируемые распорки, которые закрепляются ремнями к плечевому поясу ребенка.
В более старшем возрасте после хирургической процедуры применяют гипсование конечности по Тер-Егиазарову. Параллельно устанавливают распорку в области коленей. Угол отведения увеличивается со снижением тонуса мышц и расслабления суставов. Лечение продолжается до 3-4 месяцев.
В массаже для грудничков применяют мягкие приемы – поглаживание и растирание. Лишь в области ягодиц добавляют мягкое разминание, легкое поколачивание. Массаж комбинируют с гимнастикой – разведением ножек и вращением бедра внутрь: так стимулируется костный рост давлением головки бедра на суставную впадину.
После 18 месяцев при сохранении вывиха нужна открытая репозиция – хирургическое вмешательство, предполагающее резекцию сухожилий и последующее гипсование суставов, при этом до 4-летнего возраста происходит хорошее ремоделирование ацетабулярной ткани.
После 4 лет выполняется восстановительная остеотомия для улучшения механики сустава. Она заключается в удалении части костей для стимуляции ее роста.
Многие факторы незрелости тазобедренных суставов не поддаются коррекции, но можно противостоять развитию дисплазии с помощью простых правил:
- использовать безопасное широкое пеленание;
- носить ребенка, обращенным животиком к себе с разведенными ножками;
- укладывать между ног валик, не позволяя ногам держаться вместе.
Комаровский заявляет о том, что в большинстве случаев достаточно покупать подгузник на размер больше, чтобы фиксировать бедра.
Профилактика
Чтобы предотвратить возникновение такой проблемы, необходимо исключить все негативные факторы еще во время беременности. Для этого нужно выполнять все предписания врача, а также следовать таким профилактическим мерам:
- своевременно проходить обследования;
- при попадании в зону риска находиться под наблюдением специалистов;
- не использовать тугое пеленание;
- носить ребенка правильно;
- посещать все плановые осмотры малыша;
- в целях профилактики использовать слинги;
- применять памперсы на один размер больше;
- выполнять профилактическое массирование суставчика (особенно в 1 месяц).
Неплохим вариантом для детей постарше станет плаванье или катание на велосипеде. Укрепление мышц ног обеспечит надежное фиксирование головки и снизит риск возникновения подвывихов и вывихов.
Читайте также: