Мр картина сакроилеита что это такое
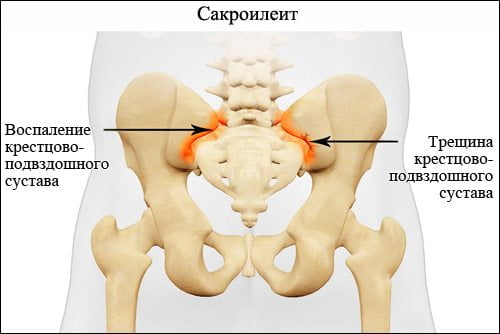
Сакроилеит – это крайне коварное и опасное заболевание, для которого характерно воспаление крестцово-подвздошного сустава. Патология поражает молодых людей трудоспособного возраста. Спустя 10-15 лет у 70% из них происходят тяжелые необратимые изменения в суставе. Это ведет к существенному снижению качества жизни и потере трудоспособности.
Из-за похожих клинических симптомов сакроилеит нередко путают с дегенеративно-дистрофическими заболеваниями пояснично-крестцового отдела позвоночника (остеохондрозом, спондилоартрозом, спондилезом и др.). У большинства больных выявляют рентгенологические признаки этих болезней. Большинство врачей на этом останавливается, выставляет диагноз и отправляет пациента лечиться. Но… сакроилеит очень часто развивается вместе с другими заболеваниями позвоночника. Он может иметь разные причины возникновения и говорить о наличии других, более серьезных системных заболеваний.
В международной классификации болезней (МКБ-10) сакроилеиту присвоен код М46.1. Патологию относят к воспалительным спондилопатиям – заболеваниям позвоночника, которые сопровождаются прогрессирующим нарушением функций его суставов и выраженным болевым синдромом. Сакроилеит вынесен в другие рубрики, как симптом некоторых заболеваний костно-мышечной системы и соединительной ткани. В качестве примера можно привести поражение крестцово-подвздошного сустава при остеомиелитах (М86.15, М86.25) или анкилозирующем спондилите (М45.8).
В своем развитии сакроилеит проходит несколько последовательных стадий. Изменения на рентгене появляются лишь на последних из них, когда лечить патологию оказывается крайне тяжело. Сакроилеит может развиваться на фоне многих заболеваний, из-за чего его сложно диагностировать и классифицировать.
Разберемся с причинами и классификацией болезни.
Классификация и описание видов сакроилеита
Важно знать! Врачи в шоке: "Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует. " Читать далее.
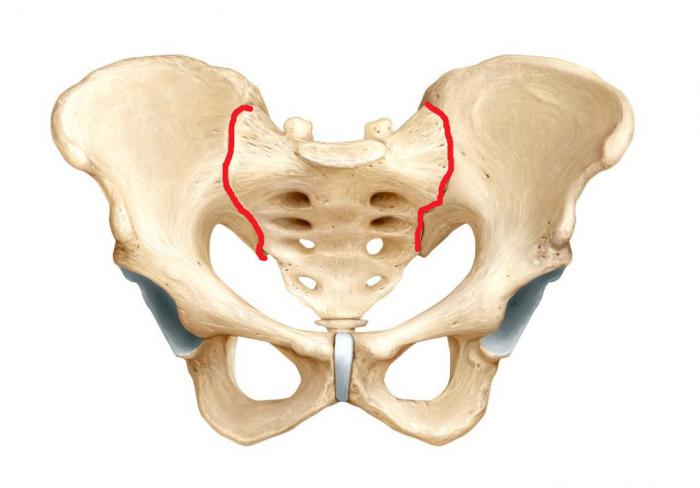
Воспаление крестцово-подвздошного сустава может быть самостоятельной болезнью или возникать вторично на фоне аутоиммунных или инфекционных заболеваний. Сакроилеит может иметь одностороннюю или двустороннюю локализацию, острое, подострое или хроническое течение.
| По локализации | Односторонний – воспалительный процесс затрагивает лишь правое или левое крестцово-подвздошное сочленение |
| Двусторонний – патологические изменения распространяются на оба сустава. Чаще всего болезнь возникает при анкилозирующем спондилоартрите и бруцеллезе | |
| По распространенности и активности воспалительного процесса | Синовит – наиболее легкая форма сакроилеита. Характеризуется изолированным воспалением синовиальной оболочки, выстилающей полость крестцово-подвздошного сустава. Чаще всего имеет реактивную природу. Если в суставной полости скапливается гнойный экссудат, заболевание протекает остро и крайне тяжело |
| Остеоартрит (деформирующий остеоартроз) – хроническое поражение крестцово-подвздошного сочленения, при котором в патологический процесс вовлекаются практически все структуры сустава. Также поражаются расположенные рядом кости, мышцы, связки. Обычно развивается на фоне хронических дегенеративно-дистрофических или ревматических заболеваний костно-мышечной системы | |
| Панартрит (флегмона) – острое гнойное воспаление сустава со всеми его оболочками, связками и сухожилиями. Воспалительный процесс также затрагивает прилежащие мягкие ткани и кости. В форме панартрита обычно протекает сакроилеит, вызванный острым гематогенным остеомиелитом | |
| В зависимости от причины возникновения | Неспецифический инфекционный – развивается вследствие проникновения в сустав золотистого или эпидермального стафилококка, стрептококка, энтеробактерий или синегнойной палочки. Обычно развивается на фоне остеомиелита и имеет острое течение |
| Специфический инфекционный – вызывается специфическими возбудителями — это микобактерии туберкулеза, бледные трепонемы или бруцеллы. К таким сакроилеитам относят туберкулезный, сифилитический, бруцеллезный и т. д. В большинстве случаев имеет хроническое медленно прогрессирующее течение, хотя может возникать и остро | |
| Инфекционно-аллергический (асептический, реактивный) – развивается на фоне кишечных или урогенитальных инфекций. При этом патогенные микроорганизмы в суставной полости не обнаруживаются. Воспаление имеет реактивный характер и сложный механизм развития. Болезнь протекает остро или подостро и проходит спустя 4-6 месяцев | |
| Ревматический – развивается на фоне ревматических заболеваний (болезнь Уиппла, синдром Бехчета, подагра, анкилозирующий спондилоартрит). Имеет хроническое медленно прогрессирующее, но тяжелое течение. Часто приводит к деформации суставов, выраженному болевому синдрому и даже инвалидности. Лечение позволяет лишь замедлить прогрессирование патологии и добиться ремиссии | |
| Неинфекционный – возникает первично и этиологически не связан с другими заболеваниями. Причиной выступают травмы, тяжелые физические нагрузки, активные занятия спортом или сидячий образ жизни. Сакроилеит неинфекционной природы развивается у беременных женщин и рожениц из-за чрезмерной нагрузки на крестцово-подвздошные суставы или вследствие их травматизации во время родов | |
| По течению | Острый гнойный – имеет внезапное начало, стремительное развитие и бурное течение. Возникает на фоне остеомиелита или после тяжелых травм. Очень опасен, поскольку может привести к тяжелым осложнениям и распространению инфекции на спинной мозг. Требует немедленного лечения. Больному требуется хирургическое вмешательство |
| Подострый – может иметь специфическую инфекционную или реактивную природу. Проявляется достаточно сильными болями и трудностями при ходьбе. Не сопровождается скоплением гноя в суставной полости. Обычно хорошо реагирует на лечение и полностью излечивается в течение 6 месяцев | |
| Хронический – имеет длительное течение и поначалу очень скудную симптоматику. Со временем боли в копчике и пояснице появляются все чаще и доставляют больному все больше дискомфорта. Хронический сакроилеит обычно развивается у людей с аутоиммунными нарушениями или длительнотекущими инфекционными заболеваниями |
Одно- и двухсторонний
В большинстве случаев воспаление крестцово-подвздошного сустава имеет односторонний характер. При локализации патологического процесса справа речь идет о правостороннем, слева – левостороннем сакроилеите.
2-х сторонний сакроилеит – что это такое и чем он опасен? Для заболевания характерно одновременное вовлечение в воспалительный процесс сразу обоих крестцово-подвздошных суставов. Данная патология нередко является признаком болезни Бехтерева, которая имеет тяжелое течение и приводит к ранней инвалидизации.
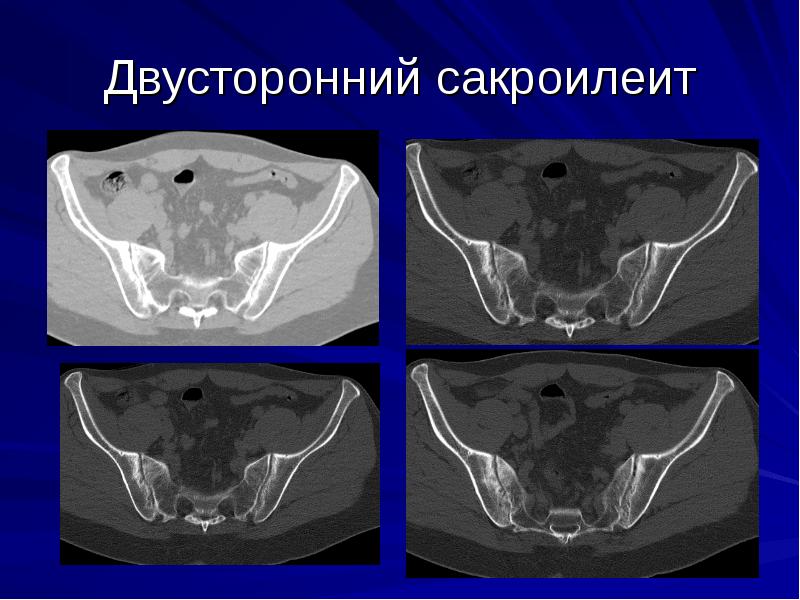
Степени активности двустороннего сакроилеита:
- 1 степень – минимальная. Человека беспокоят умеренные боли в пояснице и легкая скованность по утрам. При сопутствующем поражении межпозвоночных суставов возможны трудности при сгибании и разгибании поясницы.
- 2 степень – умеренная. Больной жалуется на постоянные ноющие боли в пояснично-крестцовой области. Скованность и неприятные ощущения сохраняются в течение дня. Болезнь мешает человеку вести привычный образ жизни.
- 3 степень – выраженная. Больного мучают сильные боли и выраженное ограничение подвижности в спине. В области крестцово-подвздошных суставов у него образуются анкилозы – полные сращения костей между собой. В патологический процесс вовлекается позвоночник и другие суставы.
На ранней стадии болезни рентгенологические признаки либо отсутствуют, либо практически незаметны. Очаги остеосклероза, сужение межсуставных щелей и признаки анкилозов появляются лишь на 2 и 3 степени сакроилеита. Диагностировать болезнь в самом ее начале можно с помощью МРТ. Большинство пациентов с сакроилеитом обращается к врачу лишь на 2 стадии болезни, когда боли начинают вызывать дискомфорт.
Инфекционный неспецифический
Чаще всего развивается вследствие занесения инфекции с током крови при остром гематогенном остеомиелите. Патогенные микроорганизмы также могут проникать в сустав из близрасположенных очагов инфекции. Причиной патологии бывают проникающие ранения и перенесенные хирургические вмешательства.
Характерные симптомы острого гнойного сакроилеита:
В общем анализе крови у больного выявляют повышение СОЭ и лейкоцитоз. Поначалу на рентгенограммах нет видимых изменений, позже становится заметным расширение суставной щели, вызванное скоплением гноя в синовиальной полости сустава. В дальнейшем инфекция распространяется на близрасположенные органы и ткани. Больному с гнойным сакроилеитом требуется немедленное хирургическое вмешательство и курс антибиотикотерапии.
Туберкулезный
- локальная боль, припухлость и покраснение кожи в месте проекции подвздошно-крестцового соединения;
- болезненные ощущения в области ягодицы, крестца, задней поверхности бедра, которые усиливаются при движениях;
- сколиоз с искривлением в здоровую сторону, трудности и чувство скованности в пояснице, вызванные рефлекторным сокращением мышц;
- постоянное повышение температуры тела до 39-40 градусов, признаки воспалительного процесса в общем анализе крови.
Рентгенологические признаки туберкулезного сакроилеита появляются по мере разрушения костей, формирующих подвздошно-крестцовый сустав. Поначалу на подвздошной кости или крестце появляются очаги деструкции с секвестрами. Со временем патологический процесс распространяется на весь сустав. Его контуры становятся размытыми, из-за чего наблюдается частичное или даже полное исчезновение суставной щели.
Сифилитический
В редких случаях сакроилеит может развиваться при вторичном сифилисе. Он протекает в виде артралгий – болей в суставах, быстро исчезающих после адекватной антибиотикотерапии. Чаще воспаление подвздошно-крестцового сустава возникает при третичном сифилисе. Такой сакроилеит обычно протекает в виде синовита или остеоартрита.
В костных или хрящевых структурах сустава могут образовываться сифилитические гуммы — плотные образования округлой формы. Рентгенологическое исследование информативно лишь при значительных деструктивных изменениях в костях подвздошно-крестцового сустава.
Бруцеллезный
У больных с бруцеллезом сакроилеит развивается довольно часто. Подвздошно-крестцовый сустав поражается у 42% пациентов с артралгиями. Для заболевания характерны периодические боли летучего характера. В один день может болеть плечо, во второй – колено, в третий – поясница. Вместе с этим у больного появляются признаки поражения других органов: сердца, легких, печени, органов мочеполовой системы.
Даже "запущенный" ОСТЕОХОНДРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Гораздо реже у пациентов развивается сакроилеит в форме артрита, периартрита, синовита или остеоартрита. В патологический процесс может вовлекаться как один, так и сразу оба сустава. Диагностировать бруцеллезный сакроилеит с помощью рентгенограмм невозможно из-за отсутствия специфических признаков патологии.
Псориатический
Псориатический сакроилеит выявляют у 50-60% больных с псориазом. Патология имеет четкую рентгенологическую картину и не вызывает трудностей при диагностике. Болезнь протекает бессимптомно и не доставляет человеку никакого дискомфорта. Лишь у 5% людей возникает клинико-рентгенологическая картина, напоминающая таковую при болезни Бехтерева.
Более 70% пациентов с псориазом страдают от артритов разной локализации. Они имеют ярко выраженное клиническое течение и приводят к нарушению нормального функционирования суставов. Чаще всего у больных встречается олигоартрит. Страдать могут голеностопные, коленные, тазобедренные или другие крупные суставы.
У 5-10% людей развивается полиартрит мелких межфаланговых суставов кисти. По клиническому течению заболевание напоминает ревматоидный артрит.
Энтеропатический
Воспаление подвздошно-крестцового сустава развивается примерно у 50% пациентов с хроническими аутоиммунными заболеваниями кишечника. Сакроилеит возникает у людей с болезнью Крона и неспецифическим язвенным колитом. В 90% случаев патология имеет бессимптомное течение.
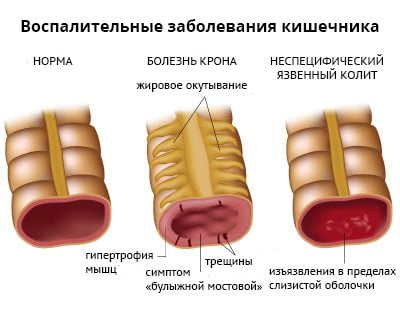
Выраженность воспалительного процесса и дегенеративных изменений в суставе никак не зависит от тяжести кишечной патологии. А специфическое лечение язвенного колита и болезни Крона не влияет на течение сакроилеита.
В 10% случаев энтеропатический сакроилеит является ранним симптомом болезни Бехтерева. Клиническое течение анкилозирующего спондилоартрита при кишечной патологии не отличается от такового при идиопатической (неуточненной) природе заболевания.
Сакроитеит при синдроме Рейтера
Синдромом Рейтера называют сочетанное поражение органов мочеполовой системы, суставов и глаз. Болезнь развивается вследствие хламидийной инфекции. Реже возбудителями выступают микоплазмы и уреаплазмы. Также заболевание может развиваться после перенесенных кишечных инфекций (энтероколит, шигеллез, сальмонеллез).
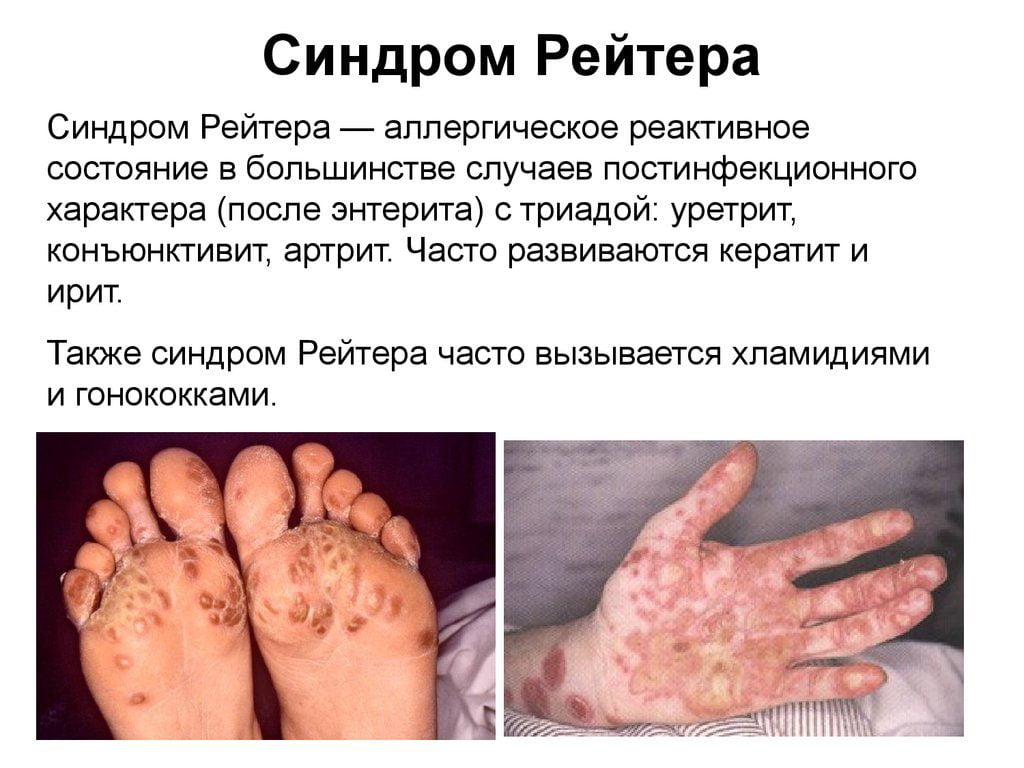
Классические признаки синдрома Рейтера:
- связь с перенесенной урогенитальной или кишечной инфекцией;
- молодой возраст заболевших;
- признаки воспаления органов мочеполового тракта;
- воспалительное поражение глаз (иридоциклит, конъюнктивит);
- наличие у больного суставного синдрома (моно-, олиго- или полиартрит).
Сакроилеит выявляют у 30-50% больных с синдромом Рейтера. Воспаление обычно имеет реактивную природу и одностороннюю локализацию. Вместе с этим у больных могут поражаться воспалением другие суставы, развиваться подошвенный фасциит, подпяточный бурсит, периоститы позвонков или костей таза.
Сакроилеит при анкилозирующем спондилоартрите
В отличие от гнойного инфекционного, реактивного, туберкулезного и аутоиммунного сакроилеитов всегда имеет двустороннюю локализацию. На начальных стадиях протекает практически бессимптомно. Острые боли и нарушение подвижности позвоночника возникают в более позднем периоде из-за постепенного разрушения суставов.
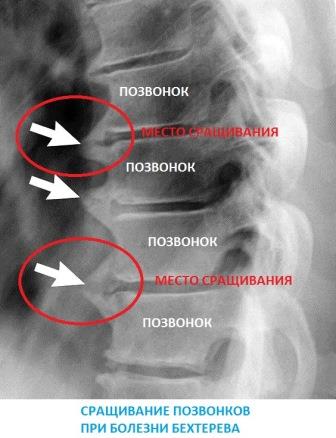
Анкилозирующий сакроилеит — один из симптомов болезни Бехтерева. У многих больных поражаются межпозвоночные и периферические суставы. Типично и развитие иридоциклита или ирита – воспаления радужной оболочки глазного яблока.
Роль КТ и МРТ в диагностике
Рентгенологические признаки появляются на поздних стадиях сакроилеита, причем далеко не при всех его видах. Рентген-диагностика не позволяет вовремя выявить болезнь и своевременно начать лечение. Однако диагностировать заболевание на начальных этапах развития можно с помощью других, более современных методов исследования. Ранние признаки сакроилеита лучше всего видны на МРТ.
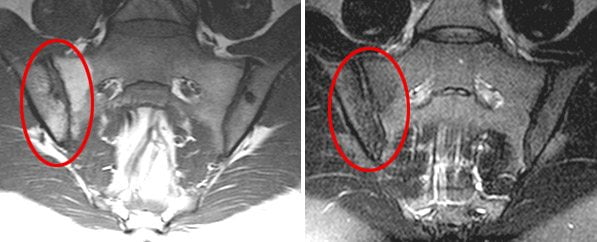
Магнитно-резонансная томография (МРТ) наиболее информативна в диагностике сакроилеита на самых ранних стадиях. Она позволяет выявить первые признаки воспалительного процесса в суставе – жидкость в суставной полости и субхондральный отек костного мозга. Эти изменения не визуализуются на компьютерных томограммах (КТ).
Компьютерная томография более информативна на поздних стадиях сакроилеита. КТ выявляет костные дефекты, трещины, склеротические изменения, сужение или расширение суставной щели. Но компьютерная томография практически бесполезна в ранней диагностике сакроилеита.
Как лечить: этиологический подход
Наиболее важным шагом в борьбе с сакроилеитом является выявление его причины. Для этого человеку необходимо пройти полноценное обследование и сдать ряд анализов. После этого пациенту назначают этиологическое лечение. Больным с туберкулезом показана схема противотуберкулезной терапии, людям с инфекционными заболеваниями проводят антибиотикотерапию. При аутоиммунной патологии используют стероидные гормоны.
Тактика лечения и прогноз при заболевании зависят от его причины, активности воспаления и степени вовлеченности в патологический процесс суставных структур. При наличии симптомов острого гнойного сакроилеита больному показано немедленное хирургическое вмешательство. Во всех остальных случаях болезнь лечат консервативно. Вопрос о целесообразности операции встает на поздних стадиях, когда заболевание уже не поддается консервативной терапии.
Какой врач лечит сакроилеит? Диагностикой и лечением патологии занимаются ортопеды, травматологи и ревматологи. При необходимости больному может потребоваться помощь фтизиатра, инфекциониста, терапевта, иммунолога или другого узкого специалиста.
Для купирования болевого синдрома при сакроилеите используют препараты из группы НПВС в виде мазей, гелей или таблеток. При сильных болях нестероидные противовоспалительные препараты вводят внутримышечно. В случае защемления и воспаления седалищного нерва больному выполняют лекарственные блокады. С этой целью ему вводят кортикостероиды и ненаркотические анальгетики в точку, максимально близкую к месту прохождения нерва.
После затихания острого воспалительного процесса человеку необходимо пройти курс реабилитации. В этом периоде очень полезны массаж, плавание и лечебная гимнастика (ЛФК). Специальные упражнения помогают вернуть нормальную подвижность позвоночника и избавиться от чувства скованности в пояснице. Пользоваться народными средствами при сакроилеите можно с разрешения лечащего врача.
Из этой статьи вы узнаете: двухсторонний сакроилеит – что это такое, классификация видов и форм болезни. Причины, симптомы и степени патологии. Диагностика и лечение.

Автор статьи: Нивеличук Тарас , заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности "Лечебное дело".
Сакроилеит – воспаление крестцово-подвздошного сочленения, локализованное с одной или с двух сторон от позвоночника.

Причиной развития двухстороннего процесса может быть инфекция (бруцеллез – инфекционное заболевание, передающееся от больных животных человеку; туберкулез).
Однако чаще он возникает на фоне аутоиммунных заболеваний: ревматоидного и псориатического артрита. В этом случае в механизме развития асептического (то есть стерильного, неинфекционного) двухстороннего сакроилеита главную роль играют:
- особенности иммунитета (повышенная чувствительность к чужеродному белку);
- наличие антигена HLA-В27 (на поверхности мембраны клеток соединительной ткани).
Бактериальная инфекция (это может быть иерсиниоз – кишечная инфекция, шигеллез – острое инфекционное заболевание с поражением кишечника, сальмонеллез) – отсроченный пусковой механизм для аутоиммунного воспаления. Поскольку антиген HLA-В27 имеет сходство с антигенами этих возбудителей, запускается цепочка иммунных реакций, направленная на уничтожение организмом собственных клеток соединительной ткани. Устойчивое асептическое воспаление (без проникновения возбудителей в очаг) развивается. В него вовлекаются связки, сухожилия, капсула и суставные поверхности. В результате у больного появляются боли в спине, отдающие в ягодицы, поясницу, и прогрессирующая скованность в нижних отделах позвоночника.
Отличия двухстороннего сакроилеита от одностороннего:
- двухсторонний процесс – один из диагностических критериев болезни Бехтерева (воспалительного заболевания позвоночника с поражением периферических суставов);
- в 90 % случаев возникает на фоне серонегативных спондилоартритов (это группа воспалительных заболеваний суставов и позвоночника со сходной симптоматикой и механизмом развития: псориатический артрит, ревматоидный, болезнь Бехтерева);
- неизлечим на любых стадиях, развитие процесса можно только приостановить;
- самый характерный признак – ослабление болей в спине при нагрузке, в движении. В покое боли могут усиливаться.

На фоне псориатического артрита чаще возникает именно двухсторонняя форма сакроилеита
Опасность двухстороннего сакроилеита, возникшего на фоне аутоиммунных заболеваний, заключается в том, что патология постоянно прогрессирует и может привести к разрушению, сращению суставов, полной неподвижности и инвалидности.
Корректирующее лечение при двухстороннем сакроилеите назначает врач-ревматолог.
Классификация и виды сакроилеита
Помимо асептического сакроилеита 2-стороннего типа, возникающего на фоне аутоиммунных заболеваний, выделяют еще несколько видов патологии (в зависимости от причин возникновения):
- Гнойный неспецифический сакроилеит – обычно односторонний. Возникает путем проникновения любой патогенной микрофлоры из прилежащих тканей: открытой раны или удаленных очагов воспаления.
- Гнойный специфический сакроилеит – развивается на фоне туберкулеза (очаги в подвздошных или крестцовых костях), сифилиса (при первичном, вторичном или третичном сифилисе), бруцеллеза.
Гнойные сакроилеиты протекают остро, с выраженными болями в спине, животе, повышением температуры, общей интоксикацией, прорывом гноя в мягкие ткани и полости.
- нагрузок на сочленение – при беременности, тяжелой работе;
- травм – разрыв связок, перелом;
- доброкачественных (хондрома) или онкологических опухолей костной ткани.

Патология чаще поражает 1 сустав (реже 2). Причины неинфекционного воспалительного процесса – метастазы опухолей из других тканей и нарушение метаболизма (недостаток кальция, приводящий к развитию остеопороза).
Неинфекционный сакроилеит развивается медленно (двухсторонний при болезни Бехтерева – десятилетиями), симптомы поначалу незначительные, но со временем усугубляются.
Другие формы и виды патологии:
В зависимости от локализации процесса
Панартрит (вовлечены все ткани сустава).
Синовит (только синовиальная оболочка).
Остеоартрит (суставные поверхности).
От механизма возникновения
Первичный – патология развивается из-за травм, повреждений, инфекции или опухоли, локализованных непосредственно в тканях сустава.
Вторичный – возникает как следствие или симптом других заболеваний (аутоиммунных, инфекционных).
По клиническому течению
Острый – с выраженными симптомами.
Подострый – ослабление выраженных признаков болезни).
Хронический – прогрессирующий, с незначительными проявлениями.
Причины заболевания
В 90 % случаев причины появления двухстороннего сакроилеита – системные аутоиммунные заболевания:
- ревматоидный, псориатический, энтеропатический (сопровождается поражением кишечника) артриты;
- анкилозирующий спондилоартрит (второе его название – болезнь Бехтерева) – воспалительное поражение позвоночника).

- мочеполовые и кишечные инфекции – иерсиниоз, сальмонеллез, хламидиоз;
- хронические заболевания кишечника – неспецифический язвенный колит, болезнь Крона;
- псориаз;
- наличие антигена HLA-В27 или вышеперечисленных заболеваний у близких родственников.
Причиной возникновения двухстороннего сакроилеита могут стать туберкулез или бруцеллез (такая патология встречается достаточно редко).
Характерные симптомы, степени недуга
Сакроилеит на фоне аутоиммунных заболеваний развивается достаточно медленно, иногда десятилетиями, и протекает со слабо выраженными симптомами.
В этот период у больного появляются незначительная боль и скованность в нижней части спины (в области крестца), в пояснице. Болезненные ощущения усиливаются с утра, в покое и проходят в движении, при нагрузке.
По мере того, как патология прогрессирует, основные признаки становятся более выраженными. Неприятные ощущения и боль превращаются в хронические. Скованность не проходит даже после нагрузки, усиливается – до нарушений подвижности.
Больному трудно сгибать и разгибать спину, наклоняться влево или вправо, у него меняется осанка.
Основные симптомы двухстороннего сакроилеита:
- Боль в нижней части спины, отдающая в ахиллово (пяточное) сухожилие, ягодицы, на начальных стадиях заболевания возникает по утрам, в покое, при надавливании на область поражения. После выполнения любых физических упражнений она ослабевает.
Часто к симптомам двухстороннего сакроилеита присоединяются другие признаки аутоиммунного процесса:
- суставной синдром – в виде воспаления периферических суставов (голеностопного, тазобедренного), болей в грудной клетке (при сдавливании спереди назад), недостатка подвижности позвоночника в грудном и шейном отделе;
- катаракта (нарушение прозрачности хрусталика глаза со снижением остроты зрения), глаукома (хроническое заболевание глаза с повышенным внутриглазным давлением), иридоциклит (воспаление радужной оболочки и цилиарного тела глазного яблока);
- нарушение проводимости сердца, аритмия, аортит (воспаление стенок аорты инфекционной или аутоиммунной природы);
- энтероколит (воспаление кишечника);
- поражение почек.

Осложнением сакроилеита со временем могут стать разрушение или сращение суставов, полная неподвижность и инвалидность.
Двусторонний сакроилеит прогрессирует медленно. Для патологии характерно несколько степеней развития:
Патология характеризуется появлением периодически возникающих болей в ягодицах, пояснице, нарушениями подвижности суставов, деформацией позвоночника
Хронические режущие боли в пояснице, отдающие в тазобедренный сустав, сращение крестцово-подвздошного сочленения, выраженная деформация позвоночного столба, ограничение подвижности, инвалидность
Диагностика
Сакроилеит диагностируют на основании осмотра, опроса пациента и проведения некоторых тестов (пробы Шобера, Отта, Форестье). С их помощью устанавливают характерные для патологии ограничения подвижности суставов.
- Проба Шобера: от первого поясничного позвонка L1 отмечается расстояние 10 см вверх. Пациент максимально наклоняется вперед. У здоровых людей расстояние увеличивается на 4–5 см. При патологии поясничного отдела позвоночника это расстояние не изменяется или увеличивается незначительно. Данную пробу проводят с целью определения подвижности в поясничной области.
![]()
Ставятся отметки на уровне остистого (заднего) отростка позвонка и на 10 см выше. Измеряется расстояние между отметками при максимальном наклоне вперед. В норме это расстояние увеличивается на 4-5 см - Проба Отта: от 7 грудного позвонка C7 отмеряют вниз 30 см. Пациент максимально наклоняется вперед. У здоровых людей расстояние увеличивается на 4–5 см. При поражении позвоночника расстояние не изменяется или изменяется незначительно. Пробу Отта проводят для определения подвижности в грудном отделе позвоночника.
- Проба Форестье: пациент прислоняется спиной к стене, в норме пятки, лопатки и затылок должны соприкасаться со стеной. При анкилозирующем спондилоартрите развивается кифоз, что приводит к отсутствию одной из точек соприкосновения. Данную пробу проводят с целью определения осанки пациента. Если со стеной не соприкасается затылок, измеряется расстояние от затылка до стены и проводится мониторинг за прогрессированием заболевания.
Заболевание подтверждают инструментальным исследованием. При этом опираются на 4 стадии изменений с характерными для каждой рентгенологическими признаками:
Нечеткие, размытые контуры сочленения, незначительное увеличение суставной щели
Появление признаков разрушения костной ткани (эрозия), выраженного субхондрального склероза (дегенеративно-дистрофические изменения тканей), сужения суставной щели
Неполное сращение (анкилоз) элементов сочленения
Анкилоз сустава (сращение, окостенение тканей)
При недостаточной информативности рентгена врач может назначить дополнительные методы исследований – КТ или МРТ суставов.
С помощью лабораторных методов:
- Исследуют кровь на серопозитивность (положительный ревматоидный фактор) или серонегативность (отрицательный РФ), на антиген HLA-В27.
![]()
Ревматоидный фактор, процесс образования иммунных комплексов. Нажмите на фото для увеличения - Определяют количество лейкоцитов (выше нормы), С-реактивного белка (выше нормы), СОЭ (скорость оседания эритроцитов значительно выше нормы).
- С помощью серологических, иммуноферментных или ПЦР-анализов выявляют антитела к предполагаемым микроорганизмам-возбудителям.
Серологические анализы проводят для определения антител и антигенов в сыворотке крови пациента на основе реакции иммунной системы. Метод позволяет определить антигены микробов и идентифицировать их.
Иммуноферментный анализ, или ИФА, основан на качественном и количественном определении возбудителей заболевания на основе специфической реакции антиген-антитело.
ПЦР, или полимеразная цепная реакция, основана на определении ДНК в биологическом материале.

Сущность метода ПЦР. Нажмите на фото для увеличения
В начале лечения наблюдается еще один характерный диагностический признак сакроилеита, возникшего на фоне аутоиммунных патологий: исчезновение или значительное облегчение болей через сутки после начала терапии НПВС (нестероидными противовоспалительными средствами).
Способы лечения
Сакроилеит, возникающий на фоне аутоиммунных заболеваний, не поддается полному излечению. На ранних стадиях прогресс патологии удается приостановить с помощью методов консервативной терапии.
Лечение направлено на:
- устранение выраженных симптомов заболевания: боли, воспалительного процесса, нарушения подвижности;
- лечение причин патологии: нормализацию метаболизма, подавление иммунологической активности организма;
- восстановление функций суставов: физиотерапевтические процедуры, лечебная гимнастика, санаторно-курортное лечение.
Какие медикаменты назначают для лечения двухстороннего сакроилеита:
- негормональные противовоспалительные средства – Фенилбутазон, Диклофенак;
- другие противовоспалительные, противомикробные препараты – Салазопиридазин, Сульфасалазин;
- глюкокортикостероиды – Преднизолон, Дексаметазон;
- лекарства-иммуносупрессоры, подавляющие активность аутоиммунных реакций, – Адалимумаб, Инфликсимаб.

Лекарственные препараты, применяемые для лечения сакроилеита
Одновременно на область поражения назначают:
- Фонофорез или электрофорез с гормональными или обезболивающими средствами (Лидокаин, Дипроспан).
- Витаминные комплексы (витамины группы В, микроэлементы).
При инфекционной природе патологии применяют антибиотики (Канамицин, Цефтриаксон) и узконаправленные бактерицидные препараты (Изониазид).
До исчезновения выраженных симптомов больному рекомендуют фиксирующие корсеты или бандажи. Это позволяет разгрузить суставы, поясницу и позвоночник.
Подвижность суставов и позвоночника восстанавливают с помощью физиотерапии.
Для этого назначают:
- лазеротерапию (стимуляция процессов метаболизма и регенерации световым излучением оптического диапазона);
- тепловое, рассасывающее лечение инфракрасным электромагнитным излучением;
- импульсную магнитотерапию (стимуляцию обменных процессов, вывода и удаления продуктов воспаления магнитным полем);
- лечебный массаж.
Для сохранения функций сустава в период реабилитации врачи рекомендуют упражнения лечебной физкультуры, направленные на растяжку, укрепление связок и мышц.
Упражнения выполняют медленно, без резких движений, фиксируя положение тела в каждой позиции на некоторое время (до 1 минуты):
-
Согните ноги в коленях, лежа на спине. Выпрямите одну ногу, поднимите вверх, тяните носок по направлению к туловищу, не отрывая таз от пола. Зафиксируйте положение, поменяйте ногу, повторите растяжку для каждой ноги 10–15 раз.


При появлении любого дискомфорта или острых болей занятия нужно прекратить.
В период реабилитации обычно рекомендуют санаторно-курортное лечение, бальнеотерапию (минеральные ванны), грязелечение и сбалансированное питание.
Плавание, йога, аквааэробика, регулярное выполнение упражнений на растяжку суставов и позвоночника, курсы массажа позволяют сократить количество обострений, увеличить промежутки между ними.
Прогноз
Двухсторонне протекающий cакроилеит неизлечим. Консервативными способами можно только сократить количество обострений и приостановить прогресс заболевания.
За подвижность сустава приходится бороться на протяжении всей жизни. В противном случае патология заканчивается полным сращением (анкилозом) сочленения и инвалидностью.
Первоисточники информации, научные материалы по теме
- Вконтакте
- Одноклассники
- Мой мир
![]()
Симптомы и лечение шейного спондилеза![]()
Полный обзор суставной мыши – артремфита: симптомы и лечение![]()
Обзор ушиба голеностопного сустава: симптомы, лечение, возможные осложнения
Читайте также:







