Современное лечение хронического остеомиелита
Лечение больных с остеомиелитом остается социальной проблемой, что подтверждается частотой его встречаемости у пациентов с заболеваниями опорно-двигательного аппарата у 78 % лиц трудоспособного возраста [14]. Гнойно-воспалительные поражения костей являются тяжелыми и долго протекающими заболеваниями, приводящими к инвалидизации около 55 % пациентов [13, 22].
Высокая частота осложнений, вызванная нагноением опорно-двигательного аппарата при механической травме, развивается у 5,3–75,4 % пострадавших, что обусловлено увеличением случаев тяжелой механической травмы, ятрогенными факторами, изменением спектра микроорганизмов, способных вызвать нагноение, а также нарушениями деятельности иммунной системы организма, изначальным риском развития раневой инфекции и тяжестью клинического течения [6, 8,18, 23,29]. Сочетание остеомиелита с различными видами несращений, ложных суставов и дефектов мягких тканей, значительно усугубляет течение процесса, удлиняет сроки и ухудшает результаты лечения [13]. Остеомиелит выявляется в 3–25 % наблюдений после открытых переломов и в 1–8 % после оперативного лечения закрытых переломов. При этом у больных рецидивы остеомиелита наступают у 20–35 %, что приводит к радикальным методам лечения, таким как ампутации [4, 27, 37].
В этиологии остеомиелита ведущая роль отводится аэробным и грамположительным бактериям, таким как стафилококки 60–80 %, стрептококки – у 5–30 %, пневмококки – у 10–15 % [4,19, 21, 25, 31,32].
Ни одна из существующих теорий возникновения остеомиелита не может в полной мере объяснить его патогенез [19].
Большинство авторов считают, что в развитии остеомиелита имеют значение снижение реактивности организма больного (в результате травмы, переохлаждения, сенсибилизации) и нарушение кровоснабжения поражаемого отдела кости [4, 19, 21].
При развитии остеомиелита преобладают деструктивные изменения в костной ткани. Они характеризуются образованием различных по величине и форме дефектов, патологическими грануляциями, которые с течением времени сливаются в более крупные очаги костной деструкции, содержащие секвестры. Образование секвестров является результатом нарушения кровоснабжения кости, а не следствием действия бактериальных токсинов. Изменения в надкостнице характеризуются ее утолщением, разрастанием соединительной ткани и образованием серозного экссудата. В экстрамедуллярную фазу надкостница отслаивается гноем, проникшим из костномозгового пространства с образованием субпериостальных абсцессов. При разрыве надкостницы гной проникает в параоссальное пространство, что сопровождается развитием воспалительно-некротических изменений в мягких тканях конечности [19].
На сегодняшний день имеется достаточное количество исследований и разработок, направленных на диагностику остеомиелита.
До настоящего времени рентгенография является основой диагностики, однако имеет ряд недостатков: отображает состояние только минеральной составляющей костной ткани, первые признаки деструкции кости рентгенологически проявляются при потере от 20 % до 50 % костного вещества и не ранее 10 суток после начала заболевания [2, 6, 30]. Учитывая вышеперечисленные недостатки рентгенографии, так же применяют такие методы современной диагностики, как: компьютерная и магнитно-резонансная томография, сцинтиграфия, инфракрасная термография, фистулография. Для оценки периферического кровотока используют реографию, допплерографию; ультразвуковое сканирование применяется с целью контроля репарации костной ткани в патологическом очаге. Это позволяет проследить динамику состояния кортикальных слоев кости в процессе лечения без увеличения лучевой нагрузки [16].
Из лабораторных тестов в диагностике патологических сдвигов при остеомиелите наряду с общеклиническими исследованиями применяют определение иммунного статуса, а также исследование цитокинового профиля [9, 12, 16]. Обязательной является биопсия тканей для гистологического и бактериологического исследований.
Анализ отечественной и зарубежной литературы показал, что многие вопросы лечения остеомиелита остаются нерешенными и должны основываться на глубоком понимании этиологии и патогенеза заболевания.
Комплексное лечение больных с остеомиелитом основано на применении хирургического лечения и адекватной антибактериальной терапии, и включает консервативные и оперативные методы [1, 2, 5, 9].
Консервативные методы лечения в большинстве случаев стандартизированы и включают антибиотикотерапию, с определением микробного возбудителя и чувствительности микроорганизмов к антибактериальным препаратам, противоспалительную терапию. Большое значение имеет проведение иммуномодулирующей терапии, в том числе с использованием методов квантовой гемотерапии (реинфузия обработанной ауто- и донорской крови и др.), а в отдельных случаях гормонотерапии [1, 24]. В последние десятилетия установлено, что при хронических воспалительных процессах развиваются различные метаболические изменения, влияющие на активность окислительно-восстановительных ферментов. В связи с этим многие авторы считают целесообразным в схему лечения больных с остеомиелитом включать и метаболиты, такие как тиаминпирофосфат, рибофлавин, пантотенат кальция, липоевую кислоту, панангин и др. [1, 2, 3, 5, 6, 22]. Некоторые авторы предлагают использовать региональную интенсивную терапию при наиболее тяжелых повреждениях конечностей, грозящих ампутацией, путем внутриартериальной перфузии поврежденной конечности и создания, таким образом, максимальных концентраций вводимых препаратов (антибактериальных, сосудистых, антигистаминных) в зоне повреждения [15, 19, 41].
В большинстве случаев хирургическое лечение остеомиелита направлено, прежде всего, на ликвидацию очага гнойно-некротического поражения, замещение остаточных полостей или образовавшихся дефектов с использованием спонгиозной аутокости и установлением системы аспирационно-промывного дренирования [10, 11]. При лечении остеомиелита в основном используется тактика одноэтапного лечения, но в последнее время все большее распространение получают двухэтапные вмешательства. [2, 17, 18]. При наличии краевых дефектов для предотвращения широкой резекции концов отломков и значительного укорочения конечности выполняют аутоспонгиопластику трансплантатами, взятыми из гребня подвздошной кости, что обеспечивает полноценное замещение остаточных полостей и способствует восстановлению структуры кости. Авторами было также доказано, что одним из основополагающих условий достижения положительного лечебного эффекта является стабилизация костных отломков средствами внеочагового остеосинтеза. Способы и средства внеочагового остеосинтеза, по мнению большинства специалистов, на сегодняшний день являются методом выбора как средство лечебной иммобилизации при наиболее тяжелых открытых повреждениях костей и суставов [2, 26]. Эти подходы легли в основу органосохраняющей тактики лечения тяжелых открытых переломов.
Также в последние годы широко разрабатываются методы закрытия костной полости, такие как мышечная или кожно-мышечная пластика [5, 8, 18]. Необходимо отметить, что проблема замещения костного дефекта довольно сложна и связана в первую очередь с тем, что замещается инфицированная костная полость. В этих условиях наиболее предпочтительными и перспективными являются биодеградируемые материалы, такие как аутокость или деминерализованные аутотрансплантанты. Некоторые исследователи для улучшения результатов лечения и профилактики рецидивов заболевания предлагают использовать пластику остаточной полости аутогенной костной тканью перифокальной области воспаления [13, 17, 18, 21, 26, 28, 31, 33]. Однако вопрос о костной пластике при радикальном оперативном лечении, как при острых, так и при хронических формах остеомиелита, должен решаться в каждом случае индивидуально.
Как правило, неудовлетворительные результаты лечения связаны с отсутствием полноценной хирургической обработки – в 84 % и неадекватным дренированием – 88,7 % [5].
В основе профилактики рецидивов остеомиелита в настоящее время лежит полноценная хирургическая обработка, адекватное дренирование и антибиотикопрофилактика [20]. Основным профилактическим фактором заболевания является соблюдение канонов организации оказания медицинской помощи пострадавшим на догоспитальном этапе. Соблюдение принципов хирургической профилактики, включающих ряд неотложных мероприятий на догоспитальном и раннем госпитальном этапах, и хирургического лечения открытых повреждений ран или переломов костей. Профилактические меры, которые позволяют снизить риск развития остеомиелита. Опыт второй мировой войны, малые локальные войны, катастрофы, дорожно-транспортные травмы свидетельствуют об эффективности именно системного подхода к организации помощи при риске посттравматических инфекционных гнойно-некротических осложнений [2].
Несмотря на активное внедрение высокотехнологичных методик диагностики остеомиелита, а также различных современных методов его лечения, хронический остеомиелит остается тяжело протекающим заболеванием с трудно прогнозируемым исходом. В связи с этим актуальным является поиск принципиально новых методов диагностики и профилактики этого грозного заболевания.
Войти через uID
Гнойная костная патология
Профиль: хирургический.
Этап: стационар.
Цель этапа: устранение инфекции, восстановление анатомии и функции пораженного сегмента, удаление внутренних и внешних ортопедических устройств, имплантатов,
трансплантатов, секвестрнекрэктомия пораженного участка кости с замещением
образовавшейся полости мягкими тканями ауто- (алло-, гетеро-)костными трансплантатами, синтетическими материалами. замещение дефектов костной ткани после тотальной резекции остеомиелитического очага.
Длительность лечения (дней): 30.
Коды МКБ:
Т84 Осложнения, связанные с внутренними ортопедическими протезными устройствами, имплантатами и трансплантатами.
M86 Остеомиелит.
Определение: Хронический остеомиелит – это заболевание, характеризующееся наличием гнойно-некротического очага в кости со свищом (или без него), длительно существующее и не склонное, как правило, к самозаживлению.
Классификация:
По путям проникновения микробов в кость выделяют:
1) гематогенный остеомиелит; 2) огнестрельный остеомиелит; 3) посттравматический неогнестрельный остеомиелит; 4) послеоперационный остеомиелит; 5) пострадиационный остеомиелит.
Послеоперационный остеомиелит имеет свою классификацию (Линник С.А.):
А. По характеру произведенных операций, осложнившихся остеомиелитом:
1. по поводу переломов костей
2. по поводу повреждения мягких тканей
3. по поводу ортопедических заболеваний
Б. После операции:
1. без имплантации медицинских инородных тел
2. с имплантацией медицинских инородных тел:
• металлических (винты, стержни, эндопротезы и тд.)
• из других материалов (ауто-, алло-, ксенотрасплантаты, эксплантаты)
• внутренний остеосинтез – интрамедуллярный, накостный, смешанный.
• Наружновнутренний (скелетное вытяжение, компрессионно-дистракционный остеосинтез спицами, стержнями)
• Со случайным оставлением инородных тел
В. По причинам возникновения:
1. организационные
2. тактические
3. технические
4. санитарно-эпидемиологические
5. соматические
Г. По клиническому течению:
1. Острый
2. Подострый
3. Хронический
Е. По характеру осложнений:
1. Местные:
• Обширные рубцы
• Язвенные дефекты кожи
• Гнойные артриты или остеоартриты
• Несросшиеся переломы или ложные суставы
2. Общие:
• Анемия
• Амилоидоз паренхиматозных органов
• Нарушение белкового обмена
• Сепсис
Ж. По виду инфекции и путям его проникновения:
1. аэробная флора (грамположительные, грамотрицательные, смешанные)
2. анаэробная флора (клостридиальная, неклостридиальная)
3. эндогенный путь
4. экзогенный путь
З. По характеру патологических изменений:
1. остеомиелит с очаговым поражением кости (остит, остеомиелит, ограниченный зоной оперативного вмешательства).
2. остеомиелит с распространением по ходу костно-мозгового канала на ограниченном протяжении, по всему костно-мозговому каналу.
3. в сочетании с местными осложнениями (ложные суставы, несросшиеся переломы, артриты или остеоартриты, рубцы и язвы).
4. Спицевой остеомиелит (поверхностный, ограниченный, распространенный).
В зависимости от тяжести течения заболевания, скорости развития патологического процесса, его распространённости различают три формы острого гематогенного остеомиелита: токсическую (молниеносную), септикопиемическую и местноочаговую.
Факторы риска: травма кости; снижение общей сопротивляемости организма (из-за переутомления, инфекционного заболевания, гиповитаминоза), особенности кровоснабжения костей у детей, для которых характерна петлистая сеть мелких сосудов и капилляров в области зон роста кости, что способствует оседанию в них микроорганизмов (эмболическая теория Боброва-Лексера); биологические и иммунологические особенности организма: развитие воспалительного процесса возможно только при реакции организма, похожей на аллергическую (аллергическая теория Дерижанова).
Поступление: плановое.
Показания к госпитализации: Острый остеомиелит; Хронический остеомиелит в стадии обострения, наличие послеоперационного воспаления, связанного с внутренними и внешними протезными устройствами, трансплантатами и имплантатам.
Необходимый объем обследований перед плановой госпитализацией: ОАК, ОАМ, микрореакция, флюорография.
Клинические критерии: Повышение температуры телалейкоцитоз со сдвигом формулы влево, абсолютная лимфопения. Распирающие боли, ограничение движений – стадия остита; опухолевидное образование, болезненное при пальпации – стадия поднадкостничной флегмоны; гиперемия кожи и повышение местной температуры – стадия флегмоны мягких тканей.
Перечень основных диагностических мероприятий:
1. Рентгенография пораженного сегмента в 2 проекциях
2. Общий анализ крови
3. С-реактивный белок
4. Бактериологический посев крови
5. Пункция кости и бактериологическое исследование
6. Бактериоскопия полученного материала с получением антибиотикограммы
7. КТ
8. ЯМРТ пораженного сегмента
9. УЗИ
10. HbsAg, Anti-HCV.
Тактика лечения:
Консервативная терапия применима при негнойном (серозно-инфильтративном) остром
гематогенном остеомиелите – антибиотики широкого спектра действия. Предпочтительны антибактериальные препараты 3-го и 4-го поколения из группы цефалоспоринов (цефтриаксон), аминогликозидов (амикацин) и препараты из группы фторхинолонов (офлоксацин, ципрофлоксацин, пефлоксацин).
Учитывая высокую вероятность развития сепсиса, консервативную терапию целесообразно ограничить конкретным периодом, только в течение 24 часов с момента установления диагноза негнойного ОГО. Затем при отсутствии эффекта выполнить лечебно-диагностическую трепанацию кости, и в случае обнаружения высокого внутрикостного давления, независимо от характера экссудата, дополнительно дренировать костномозговой канал с установлением в нем аспирационно-промывной системы. Выявленная флегмона потребует широкой (окончатой) трепанации.
Операция независимо от обнаружения изолированного внутрикостного абсцесса, флегмоны костномозгового канала или деструкции кости предусматривает полную некрэктомию и полноценное дренирование очага воспаления. Объем резекции кости зависит от протяженности и глубины поражения мягких структур кости и кортикального слоя, от декомпрессивной трепанации в виде одного или нескольких фрезевых отверстий с последующим аспирационно-промывным дренированием до широкой, окончатой трепанации-резекции с последующим тампонированием раны. Опыт лечения таких больных показывает необходимость выполнения послеоперационных перевязок-ревизий раны в течение 1-2 недель под общим обезболиванием, что позволяет завершить полноценность некрэктомии.
Тактика лечения хронического гематогенного остеомиелита (ХГО) должна предусматривать максимально раннее оперативное вмешательство в радикальном объеме. Следует отказаться от длительного, повторного, консервативного лечения ХГО в любом виде (антибактериальная, физиотерапевтическое и прочие терапии). Как исключение оно применимо при некоторых первично-хронических формах ХГО.
Следует настойчиво добиваться полного выздоровления пациента, так как с течением времени эффективность оперативного лечения снижается, появляются осложнения местного (дерматиты, раки и др.) и общего (амилоидоз) характера. Консервативную терапию проводят в объеме, необходимом для подготовки к операции (повышение резистентности организма, нормализация гомеостаза, снижение "активности" воспаления в кости и окружающих тканях). Нет необходимости стандартизировать этот этап лечения, так как выбор лекарственных средств, способов физиотерапии и т.д. индивидуален. В течение 2-3 недель больной готовится к операции. "Предоперационную" антибиотикотерапию не применяем. Исключения составляют случаи обострения ХГО, когда угроза сепсиса представляется реальной.
Для того чтобы стандартизировать оперативный метод (основа хирургии остеомиелита) лечения ХГО различных локализаций (плоские, губчатые и крупные трубчатые кости), по-видимому, следует признать единство терминологии применительно к характеру операции, и совершенно (определенно) обоснованно выделить: паллиативные, условно-радикальные и радикальные операции. Достичь 100% выздоровления больных после условно-радикальных операций (фистулосеквестрнекрэктомия, остеонекрэктомия, резекция кости и т.д.) не представляется возможным. И это не зависит от "современных" дополнительных способов оптимизации и повышения эффективности оперативного метода (лазерное выпаривание, ультразвуковая кавитация, системы дренажей, УФО крови и другие способы и средства).
Радикальные операции - экстирпация кости, ампутация конечности - в большинстве случаев ХГО не приемлемы, что и понятно в силу их калечащего последствия. Из "общего" стандарта потребуется выделить разделы по конкретным локализациям. Экстирпация или субтотальная резекция малоберцовой кости, ребер, грудины, пяточной кости, лопатки и т.д., - дающие прекрасные результаты, не могут быть применимы к ряду длинных (крупных) трубчатых костей. Деформации скелета, укорочения конечности и анкилозы, нередко сопровождающие радикальные (и условно-радикальные) операции, не следует рассматривать как отрицательный результат, ибо в лечении ХГО главным остается избавление пациента от хронической пиогенной инфекции и предупреждение амилоидоза.
Ортопедические коррекции после выздоровления от ХГО минимизируют оперативные (и связанные с самой болезнью) последствия. Реальным и необходимым остается совершенствование условно-радикальных операций.
Общий стандарт (ко всем локализациям) оперативного лечения больных ХГО должен включить следующие действия:
1. Составить обоснованный индивидуальный плана операции (с учетом локализации ХГО - кость и фрагмент ее поражения, расположения свищей, предполагаемых вида трепанации и объема резекции и т.д.).
2. Удалить нежизнеспособные мягкотканевые структуры.
3. Выделить кость на всем протяжении предполагаемого объема резекции.
4. Резекция кости по уровню макроскопически здоровой ткани.
5. Трепанационная и внутрикостная резекция на всем протяжении очага поражения, обеспечивающие возможность полной некрэктомии метаэпифизарной зоны и вскрытия свободных отделов костномозгового канала.
6. Закрытие трепанационного кортикального дефекта после продольной резекции или реканализации трубчатой кости осуществляется при убежденности достаточной внутрикостной санации, предполагая внутрикостное использование пролонгированных антибиотиков или аспирационно-промывного дренирования (или других способов, разрабатываемых в специализированных учреждениях).
7. Закрытие внутрикостного постнекрэктомического, санированного очага путем пластики кортикального дефекта в случаях наличия анаэробного микробного компонента, у пациентов пожилого и старческого возраста и у больных диабетом не должно планироваться.
8. Закрытие кости глухим швом раны мягких тканей может быть выполнено у молодых пациентов с коротким анамнезом болезни и при небольших объемах поражения кости (соответственно и резекции).
9. В большинстве случаев между костью и зашитой раной мягких тканей необходимо установить аспирационно-промывную систему.
10. При значительной инфильтрации, экземе, индурации мягких тканей, оголении кости и не убежденности (и невозможности, в случаях угрозы повреждения плевры, крупных сосудов, нервов и других важных анатомических образований) в полноценности некрэктомии ("в пределах" здоровых тканей) рану мягких тканей зашивать не следует.
11. Любая пластика (пломбировка) пострезекционного дефекта у больных ХГО не оправдана (с течением времени имплантант превращается в инородное тело, биологические ткани - мышцы и др. - в рубец, и они не обеспечивают заместительной, стимулирующей, дренирующей и прочих приписываемых им функции) и должна быть оставлена.
12. Фиксация приемлема в случаях угрозы перелома длинных трубчатых костей и нестабильности при спондилитах; способы фиксации индивидуальны, от гипса до накостных и внеочаговых пластин и конструкций.
13. Развитие послеоперационной лихорадки септического характера является поводом к ревизии операционной раны.
14. Нагноение раны и переход ее в свищ - рассматривать, как обоснованное показание к повторной операции.
Стандарт динамического наблюдения (после оперативного лечения) заключается в диспансеризации с регулярным обследованием пациента по месту проведенной операции.
Все больные должны быть оперированы (естественно, им в стационаре проводится комплексная терапия с основным ее оперативным компонентом). Больные, которым не проведена адекватная операция (по социальным условиям, отказу от операций, строгим медцинским показаниям), подлежат симптоматической терапии, при необходимости в перевязках или антибиотикотерапии (как исключение, по индивидуальным показаниям).
При наличии гнойных послеоперационных осложнений связанных с внутренними внешними ортопедическими протезными устройствами, имплатантами и трансплатантами после
полного обследования больного определяется тактика оперативного лечения: удаление вышеуказанных устройств, секвестрнекрэктомия или тотальная резекция остеомиелитического очага с последующим замещением образовавшейся костной полости или дефектов костной ткани мышечными, костными или синтетическими трансплантантами, моно-или билокальным чрезкостным остеосинтезом, дренирование операционной раны, с применением местных длительно рассасывающихся антибактериальных препаратов.
В предоперационном периоде во время операции, и после проводится антибактериальная терапия с учетом чувствительности микрофлоры (цефалоспорины 3-4 поколения, аминогликозиды, фторхинолоны, метронидазол, противогрибковые препараты), инфузионная дезинтоксикационная терапия (например, гемодез, физ. раствор, кристаллоиды), средства стабилизирующие гемодинамику и улучшающее микроциркуляцию (рефортан, стабизол, реополиглюкин, и др.), гемотрансфузии (эритроцит. масса, СЗП, антистафилококковая плазма, тромбомасса, криопреципитат), дезагреганты, антикоагулянты (прямого и непрямого действия), средства улучшаюшие тканевой обмен (актовегин, солкосерил, витамины группы В, А, С, Е), гормонотерапия (анаболики, глюкокортикоиды).
Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии итраконазол оральный раствор 400 мг\сут течение 21 дня.
В послеоперационном периоде применяется иммуностимуляторы, физиолечение (УФО, электрофорез, УВЧ-терапия и др.), ЛФК, лечебная гимнастика.
После заживления раны или возможности перевязок в амбулаторных условиях, больной выписывается на дальнейшее амбулаторное лечение.
Перечень основных медикаментов:
1. Цефтриаксон порошок для приготовления инъекционного раствора 250 мг, 500 мг, 1 000 мг во флаконе.
2. Амикацин раствор для инъекций 500 мг/2 мл.
3. Ципрофлоксацин 250 мг, 500 мг табл.
4. Метронидазол раствор для инфузий 0,5 во флаконе 100 мл.
5. Итраконазол оральный раствор 150 мл – 10 мг\мл.
6. Препараты, получаемые из крови, плазмозамещающие средства (эритроцитарная масса, СЗП, антистафилококковая плазма, тромбомасса, криопреципитат).
7. Аскорбиновая кислота раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл.
8. Ретинола ацетат раствор в ампуле 1 мл.
9. Тиамин раствор для инъекций 5% в ампуле 1 мл.
10. Цианокобаламин раствор для инъекций в ампуле 1 мл (500 мкг).
Критерии перевода на следующий этап: восстановление целостности костной ткани без наличия остеомиелитической полости, купирование явлений остеомиелита.
Хронический остеомиелит – заболевание, поражающее костную ткань человека. Проявляется в виде гнойно-некротического или гнойно-воспалительного процесса. Заболевание затрагивает также близлежащие мягкие ткани. Период ремиссии протекает от 2 недель до нескольких лет. Устранить хронический остеомиелит позволяют хирургические, консервативные методы лечения. Врачи также назначают физиотерапию.
Особенности заболевания

Многие заболевания, перешедшие в хроническую стадию, имеют характерную клиническую картину, чередование состояний ремиссии и обострения болезни, хронический остеомиелит не исключение. Важно знать, что во время ремиссии нормализуются показатели крови, воспалительная картина при не расширенном исследовании не выявляется. Длительность периода облегчения может длиться от пары недель до нескольких лет. Началом обострения становится закрытие свищей, по которым гнойное вещество выводилось наружу. Как только они зарастают, начинается скопление гноя в очаге инфекции внутри организма, ухудшается самочувствие больного, процесс переходит в подострый или острый.
Причины возникновения
Хронический остеомиелит еще называют вторичным. Это название полностью отражает суть заболевания. С началом болезни идентифицируют просто остеомиелит, факторы ухудшения состояния больного различны:
- резистентность возбудителя болезни к антибиотикотерапии,
- позднее обращение к врачу,
- осложнения гематогенного остеомиелита,
- осложнение воспалительного процесса после травм костей, огнестрельных ранений с повреждением костной ткани, операций, стоматологических манипуляций,
- нарушения пациентом плана лечения (особенность приема антибиотиков в том, что между каждой дозой лекарства должно пройти четко указанное в инструкции к препарату время. Нарушения в режиме приема лекарств снижают их эффективность. Принимая данные препараты, пациент должен придерживаться диеты, исключить алкоголь).
Выше перечисленные причины становятся толчком к развитию хронического процесса. Во многих случаях такое ухудшение сложно предсказать, что снижает эффективность лечения, ухудшает прогноз.
Симптоматика
Самочувствие больного зависит от объема, степени поражения кости, периода ремиссии или обострения хронического остеомиелита. В фазе ремиссии отмечается улучшение самочувствия пациента, уменьшаются признаки отравления организма продуктами разложения, картина крови нормализуется.

Местно в зоне поражения сохраняется покраснение, мягкие ткани уплотнены. Образуются свищи, в некоторых случаях они соединяются в систему инфицированных каналов, по которым гнойное содержимое выделяется наружу. Постепенно количество сочащегося вещества снижается. В этот период заканчивается процесс отторжения отмершего фрагмента кости (секвестрация) и образование вокруг него полости, содержащей продукты разложения (гнойное отделяемое) или грануляционную ткань (секвестральной коробки). Возможно постепенное зарастание свищей. Благодаря лечению общие и местные симптомы ослабевают. Время ремиссии длится от 2-3 недель до нескольких лет, зависит от множества факторов:
- возраст, состояние организма пострадавшего,
- иммунитет,
- образ жизни (употребление алкоголя, табакокурение),
- наличие других заболеваний,
- переохлаждение,
- повторные травмы.
Часто рецидив начинается после закрытия гнойного свища. Продукты распада скапливаются в тканях, усиливается боль, гиперемия, отечность. Появляется скованность движений, повышение температуры тела, ухудшение показателей крови. Симптомы периода обострения вторичного не так резки, как при остром остеомиелите, медики их называют стертыми. Состояние пациента улучшается после вскрытия гнойника, свищевых каналов.
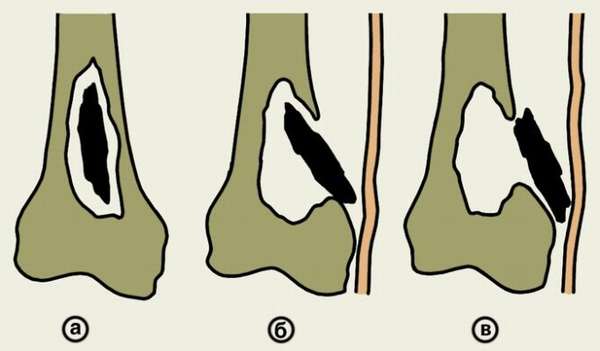
Классификация хронического остеомиелита соответствует видам острого, являющегося первичным этапом в развитии этого заболевания. Осложнения могут наблюдаться при любом из видов болезни:
- гематогенный (около 30% заболевших дети первого года жизни. Локализация – подвергаются изменениям длинные трубчатые кости),
- посттравматический: после огнестрельных ранений, послеоперационный (2% случаев после протезирования крупных суставов), развившийся в результате ушибов и переломов (90% случаев открытые переломы с обширным повреждением кожи, мышц),
- контактный (переход воспалительного процесса с мягких тканей на кость, причиной может быть панариций или другой гнойно-воспалительный очаг инфекции),
- ондотогенный (не вовремя или не в полном объеме выполненная санация ротовой полости может привести к хроническому остеомиелиту костей верхней, нижней челюсти).
Исключением является первично хроническая форма остеомиелита. Эта форма заболевания относится к атипичнным, симптомы сглажены, что затрудняет своевременную идентификацию болезни. Скудная клиническая картина наблюдается при абсцессе Броди, остеомиелите Олье (альбуминозный), синдроме Гарре (склерозирующий, при первых проявлениях часто путают с саркомой). Антибиотико-резистентный также относится к первично хронической форме заболевания.
Диагностика заболевания
Рентгенологическое исследование становится первым шагом для диагностики хронического остеомиелита. Проводится в более жестком режиме облучения. Видимый признак патологии выражается утолщением костей с образованием полости. Опыт врача, проводящего расшифровку снимков важное звено в постановке диагноза. Метод малоинформативен для определения степени нагноения, диагностики поражения мягких тканей.
Для исследования свищей, свищевых каналов назначают специальный метод рентгенографии – фистулографию. Эта манипуляция проводится с использованием контрастного вещества, которым заполняют ходы свищей. Рекомендуются МРТ, КТ, их назначают при поражении суставов, позвоночного столба, таза. Эти исследования выявляют объемы деструкции, наличие секвестров.
Некроз костей, наличие отторженных фрагментов являются решающими факторами при проведении дифференциальной диагностики, в случаях, когда медики подозревают наличие хронического остеомиелита.
Насколько давно развилось заболевание, можно судить по степени периостальных проявлений (воспаление надкостницы). Учитывается, что детская надкостница более активна, и периоститы проявляют себя раньше.
Методы лечения
Лечение хронического остеомиелита комплексное, обязательным условием становится госпитализация пациента. Включает в себя медикаментозную терапию и активное хирургическое вмешательство. Консервативная терапия оправданна только при острых, начальных формах болезни. Вылечить больного хроническим остеомиелитом без проведения операций не представляется возможным.

Терапия первично хронического (всех этиологий) остеомиелита осложняется тем, что заболевание проявляется не яркими симптомами, это становится причиной позднего обращения пациентов за медицинской помощью. Лечить пациентов привлекают специалистов в области хирургической травматологии, ортопедии, неврологии, они определяют особенности, направление индивидуального лечения.
Чтобы справиться с возбудителем болезни, после его идентификации проводят ударный курс антибиотиков.
Результатом воспалительного процесса становится тяжелая интоксикация организма, для борьбы с ней назначают:
- переливание плазмы,
- дезинтоксикационные кровезаменители,
- процедуры гипербарической оксигенации.
Поддерживают иммунитет больного с помощью иммуномодуляторов, витаминов, биологически активных добавок. Применяется симптоматическая терапия.
Хирургическое лечение
В обязательном порядке делают промывание раны и свищевых полостей раствором антибиотиков. Производится вскрытие и дренаж мышечных флегмон. В ходе операции, которая проводится в период ремиссии, врачу необходимо удалить все некротизированные части костей и тканей, свищевые каналы иссекаются. По показаниям используют трансплантаты, применяют аппарат Илизарова.
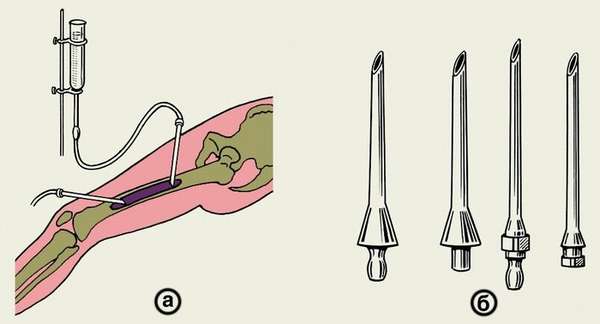
Хирургическое лечение хронического остеомиелита процесс длительный и многоэтапный, полное восстановление конечности практически невозможно. Отказ от хирургического вмешательства может привести к сепсису, ампутации конечности, тромбоэмболии легких, летальному исходу.
Чтобы закрепить эффект после оперативного вмешательства, при хроническом остеомиелите показано местное проведение физиотерапевтических процедур:
- электрофорез с применением лекарственных препаратов,
- ультразвуковая терапия,
- микроволновая терапия (основана на воздействии электромагнитного поля),
- облучение средневолновыми ультрафиолетовыми лучами (повышает выработку витамина D),
- лазеротерапия.
Читайте также:


